INTRODUCCIÓN
El ictus es una patología que se asocia a una elevada morbimortalidad. Un 32,4 % de las personas que sufren un ictus quedan en situación de dependencia a los seis meses tras el mismo (1). Entre los pacientes que lo padecen, uno de cada tres experimenta un nuevo evento cerebrovascular en los siguientes 5 años, aumentando la morbilidad (2) y el impacto económico. Por este motivo, el ictus supone, a nivel global, la primera causa neurológica de años de vida perdidos y de años de vida vividos con discapacidad (3). El riesgo de padecerlo aumenta con la edad, especialmente a partir de los 65 años (4). La incidencia del ictus aumenta conforme envejece la población y aumenta la frecuencia de los factores de riesgo vascular (3). En España, la incidencia de ictus se ha estimado en 187 nuevos casos por cada 100.000 habitantes (5) y su coste por paciente y año se estima en 27.711 euros (6). Por todos estos motivos, el ictus es un problema sociosanitario de suma importancia.
La desnutrición se ha definido como "el estado de nutrición en el que una deficiencia de energía, proteínas y otros nutrientes causa efectos adversos medibles en la composición y función de los tejidos/órganos y en el resultado clínico" (7). Se trata de un problema cuya prevalencia alcanza un 23,7 % de los pacientes hospitalizados. En algunos estudios de pacientes con ictus, su presencia se asocia a un incremento de la mortalidad y de la estancia hospitalaria (8), con el consiguiente aumento de los costes. Dado que es una condición reversible, su detección debería ser una prioridad. Las guías de neurología de la Sociedad Europea de Nutrición Clínica y Metabolismo (ESPEN) recomiendan que todos los pacientes con ictus se sometan a un cribado del estado nutricional en las primeras 24-48 horas (9,10).
El ictus implica un mayor riesgo de desnutrición, siendo la disfagia su principal causa (11). Es importante evaluar precozmente (10) a estos pacientes para identificar a aquellos en riesgo de desnutrición o con desnutrición ya establecida en los que el estado nutricional puede deteriorarse todavía más (12). Numerosos estudios han puesto de relieve que la desnutrición incrementa la estancia y los costes hospitalarios (8,13). Esto se debe a complicaciones como la neumonía por aspiración, la hemorragia gastrointestinal y las úlceras por presión, que contribuyen a una peor recuperación funcional y pueden aumentar la morbimortalidad (8,13). Además, se ha relacionado directamente el estado nutricional con la gravedad del ictus, observándose un peor pronóstico tras el evento en los pacientes con desnutrición en el momento del ictus (14).
Conocer los factores que pueden asociarse a una mala situación nutricional inicial en los pacientes que sufren un ictus permitiría la intervención precoz sobre ella o su prevención. Hasta la fecha no hay estudios que evalúen este tema. Por tanto, el objetivo de este trabajo fue analizar qué factores pueden asociarse a la mala situación nutricional al ingreso en los pacientes con patología cerebrovascular aguda e indicación de soporte nutricional enteral.
MATERIAL Y MÉTODOS
DISEÑO DEL ESTUDIO
Se diseñó un estudio observacional, descriptivo y transversal de pacientes hospitalizados con diagnóstico reciente de ictus que no alcanzaban sus requerimientos por vía oral. El período de estudio comprendió desde enero de 2014 a septiembre de 2016. Los pacientes recibieron el soporte nutricional enteral dentro de las primeras 48 horas después del ictus.
El estudio se realizó de acuerdo con el Código de Ética de la Asociación Médica Mundial (Declaración de Helsinki) y se obtuvo la aprobación del Comité Ético de Investigación en medicina (CEIm) del Hospital Clínico Universitario de Valladolid para el desarrollo de este estudio, con número de expediente PI 16-490.
POBLACIÓN DEL ESTUDIO
La población del estudio fueron pacientes para los que se solicitó un soporte nutricional especializado al Servicio de Endocrinología y Nutrición desde el Servicio de Neurología del Hospital Clínico Universitario de Valladolid (HCUV).
Los criterios de inclusión fueron: 1) pacientes que ingresaron por ictus isquémico, hemorrágico o accidente isquémico transitorio (AIT); 2) pacientes con disfagia, en riesgo de desnutrición o ya desnutridos; 3) indicación de soporte nutricional enteral de manera completa o como complemento de la dieta oral en forma de suplementos artificiales orales.
Los criterios de exclusión fueron: 1) pacientes menores de 18 años; 2) pacientes con diagnóstico de hemorragia subaracnoidea; 3) pacientes con otras patologías neurológicas degenerativas concomitantes que condicionaran un deterioro del estado nutricional; 4) pacientes embarazadas; 5) pacientes que hubieran recibido soporte nutricional parenteral; 6) pacientes sin datos disponibles en relación con las variables estudiadas (la anamnesis dirigida por el paciente no se pudo realizar o no tenían familiares que ayudasen a completarla).
El reclutamiento se realizó por muestreo no probabilístico mediante casos consecutivos de interconsultas de pacientes hospitalizados solicitadas al servicio de Endocrinología y Nutrición.
VARIABLES DEL ESTUDIO
Características de los pacientes
Se registraron entre los datos epidemiológicos la edad, el género y la fecha de ingreso. Se recogieron el tipo de ictus y la presencia de disfagia entre los datos clínicos. Los ictus se clasificaron según la declaración para profesionales de la salud de la American Heart Associaton/American Stroke Association en: a) isquémico: "episodio de disfunción neurológica causado por un infarto focal cerebral, espinal o de retina"; b) hemorrágico: "signos de disfunción neurológica y/o dolor de cabeza que se desarrollan rápidamente y que se atribuyen a una acumulación focal de sangre dentro del parénquima cerebral, del sistema ventricular o del espacio subaracnoideo, y que no están causados por un traumatismo"(15); y c) accidente isquémico transitorio (AIT) "disfunción focal de menos de 24 horas de duración y sin evidencia de infarto en las pruebas de imagen" (15).
La disfagia se valoró mediante el "método de exploración clínica volumen-viscosidad" (MECV-V). Para evaluar la seguridad y la eficacia de la deglución se administraron bolos de diferentes dosis (5 ml, 10 ml, 20 ml) y viscosidades (néctar, pudin y líquida). Se progresó hacia un volumen mayor y de viscosidad inferior del bolo si no se evidenciaban alteraciones en la deglución. Se consideró que el paciente presentaba disfagia cuando la seguridad y/o la eficacia estaban alteradas a lo largo de la prueba (16).
Entre los parámetros antropométricos se registraron el peso (se obtuvo mediante una báscula clínica, el valor documentado recientemente en la historia clínica si no era posible pesar al paciente o el valor indicado por el paciente si este era fiable o razonable; en kg), la talla (se obtuvo midiendo la estatura o estimándola a partir de la distancia cubital en los casos en que no era posible su medición; en cm), el índice de masa corporal (IMC) (se obtuvo mediante el cociente entre el peso y la estatura; kg/m2), la circunferencia del brazo (CB) (se obtuvo midiendo el perímetro del brazo en el punto medio entre el acromion y el olécranon; en cm) y la circunferencia de la pantorrilla (CP) (se obtuvo midiendo el perímetro máximo de la pierna por debajo de la articulación de la rodilla, en cm) (17).
Los antecedentes personales se documentaron a partir de la historia clínica del paciente. Los episodios isquémicos previos que se valoraron fueron el ictus, la arteriopatía periférica y la cardiopatía isquémica. Los factores de riesgo cardiovascular (FRCV) registrados fueron la diabetes mellitus (DM), la hipertensión arterial (HTA), la hipercolesterolemia, la hipertrigliceridemia y la obesidad (clasificada en función del IMC según la escala de la Organización Mundial de la Salud (OMS)) (18).
Valoración del estado nutricional
El estado nutricional se valoró como buen estado nutricional, riesgo de malnutrición o malnutrición al ingreso mediante los parámetros antropométricos previos y los test validados Mini-Nutritional Assesment (MNA), en los pacientes con suplementos artificiales orales, y "valoración global subjetiva" (VGS), en los pacientes con soporte nutricional enteral artificial completo.
En función del MNA se clasificó al paciente como desnutrido si este obtuvo una puntuación < 17, en riesgo de desnutrición si obtuvo entre 17 y 23,5 puntos, y en estado nutricional normal si obtuvo entre 24 y 30 puntos (19).
Mediante la VGS se clasificó a los pacientes en 3 grupos: a) bien nutridos, b) con desnutrición moderada o riesgo y c) con desnutrición grave (20).
Valoración de la capacidad funcional
La escala de Rankin modificada se usó para valorar capacidad funcional al ingreso. Es una escala estratificada en 6 puntos que permite determinar la capacidad antes y después del evento: 0) asintomático, 1) discapacidad no significativa a pesar de los síntomas, 2) discapacidad leve, 3) discapacidad moderada, 4) discapacidad moderada-grave, 5) discapacidad grave, 6) exitus. Se definió como buena capacidad funcional la puntuación Rankin comprendida entre 0 y 2, y como mala capacidad funcional la puntuación Rankin comprendida entre 3 y 6 (21).
ANÁLISIS ESTADÍSTICO
Las variables cualitativas se presentaron mediante frecuencias absolutas y relativas (porcentajes), y las variables cuantitativas mediante la media y la desviación estándar (DE) en caso de distribución normal o como mediana y rango intercuartílico (p25-p75) si la distribución no era normal. Para estudiar la asociación entre variables cualitativas se utilizó el test del chi cuadrado con corrección de Yates y el test exacto de Fisher cuando las condiciones lo requirieron. En el caso de las variables cuantitativas se utilizó el test de Kolmogorov-Smirnov para determinar la normalidad de las distribuciones. Para estudiar las diferencias entre medias independientes se utilizaron los test estadísticos paramétricos o no paramétricos exigidos por las condiciones de aplicación (t de Student o U de Mann-Whitney). Se estratificó la muestra en función de las variables que podrían actuar como factores de confusión. Se analizó el objetivo principal de estudio mediante un análisis de regresión multivariante. Se consideró que existía significación estadística si el valor de p era menor de 0,05. Se utilizó el programa SPSS (SPSS para Windows versión 15.0, 2008 SPSS INC, Chicago Ill, EE UU).
RESULTADOS
Durante el periodo de estudio, 226 pacientes cumplieron los criterios de inclusión. El MNA y la VSG solo se pudieron realizar en 164 pacientes.
La mediana de edad de los pacientes era de 77 (66,7-83) años. El 58,3 % de los pacientes eran varones y el 41,7 %, mujeres.
El 78,9 % de los ictus fueron isquémicos, el 19,7 % hemorrágicos y el 1,3 % recibieron un diagnóstico final de accidente isquémico transitorio. El 75,3 % de los pacientes presentaron disfagia durante el ingreso como complicación del ictus.
El 35 % de los sujetos habían tenido algún evento vascular previo. De este tanto por ciento, 63 (28,3 %) pacientes habían tenido un evento previo, 14 (6,3 %) pacientes dos y un (0,4 %) paciente tres. Los tipos más frecuentes fueron la cardiopatía isquémica en el 21,1 %, los eventos cerebrovasculares previos en el 17,9 % y la arteriopatía periférica en el 3,1 %.
El 84,1 % de los pacientes tenían algún factor de riesgo vascular, siendo el más frecuente la hipertensión, en un 70 %, seguida de la hipercolesterolemia en el 43,5 %, la DM en el 21,5 %, la obesidad en el 17,9 % de los pacientes y la hipertrigliceridemia en el 15,7 %. El número de FRCV acumulados por paciente se presentan en la figura 1.
Los valores de las variables antropométricas fueron: peso, 71,12 (4,07) kg; IMC, 25,93 (23,32-29,05) kg/m2; CB, 26,81 (3,87) cm, y CP, 31,22 (3,96) cm.
El 68,3 % de los pacientes mostraron una mala situación nutricional, estando un 43,9 % en riesgo de malnutrición y un 24,4 % desnutridos, agregando las categorías nutricionales de ambos test: el MNA y la VGS.
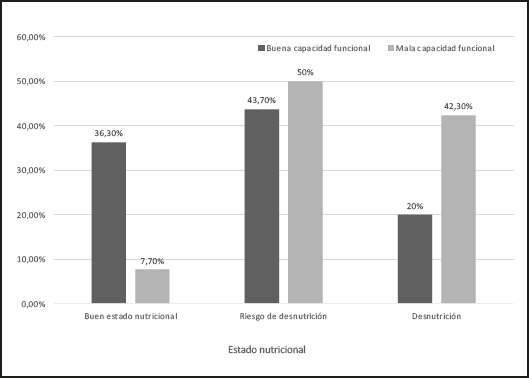
Se comparó el estado nutricional con la capacidad funcional valorada a través de la escala de Rankin modificada en el momento del ictus (Fig. 2), observándose que el 92,3 % de los pacientes con mala capacidad funcional tenían una mala situación nutricional (definida como riesgo de malnutrición o malnutrición), frente al 63,7 % con buena capacidad funcional (p < 0,05). Por otra parte, fue un hallazgo llamativo de nuestro estudio el hecho de que solo un 36,3 % de los sujetos con buena capacidad funcional tuvieran un buen estado nutricional.
Tomando como punto de corte la mediana de edad de la muestra (77 años), en los pacientes menores de 77 años con mala situación nutricional, un 32 % habían tenido 1 episodio isquémico previo y un 10,6 % habían tenido dos. No hubo ningún paciente menor de 77 años con buen estado nutricional que hubiera tenido 2 episodios isquémicos previos.
Entre los pacientes mayores de 77 años, el 45 0% de aquellos con mala situación nutricional presentaban una mala capacidad funcional previa; solamente un 6,3 % de los mayores de 77 años que tenían un buen estado nutricional presentaban mala capacidad funcional.
En el análisis de regresión multivariante se encontró un mayor riesgo de tener una mala situación nutricional en aquellos con una mayor puntuación en la escala de Rankin y más edad (Tabla I).
Tabla I. Análisis de regresión multivariante de factores asociados a la mala situación nutricional

Nº: número; FRCV: factores de riesgo cardiovascular; IC: intervalo de confianza.
En el análisis multivariante por grupos de edad se observó que, en el grupo de menores de 77 años, el número de episodios isquémicos previos se asociaba a un mayor riesgo de tener una mala situación nutricional de manera estadísticamente significativa (Tabla II). Entre los pacientes mayores de 77 años se encontró asociación con la situación funcional previa, también de manera estadísticamente significativa (Tabla II).
DISCUSIÓN
El mal estado nutricional es uno de los factores que pueden modificar el pronóstico a corto y largo plazo de los pacientes que sufren ictus, siendo el ictus a su vez un factor de riesgo para padecerlo. En el presente trabajo, no obstante, se analizaron los factores que se asociaban a una mala situación nutricional previa al ictus en pacientes ingresados por un evento cerebrovascular y que precisaron soporte nutricional.
Los principales hallazgos del estudio fueron que una mala situación funcional (medida por la escala de Rankin modificada) en los pacientes de mayor edad y el haber padecido más eventos isquémicos previos en los pacientes de menor edad se asociaban a una mala situación nutricional al ingreso.
La prevalencia de la desnutrición al ingreso fue del 24 % en nuestro estudio (22). Además, un 44 % de los pacientes se encontraban en riesgo de desnutrición. Los pacientes que sufren un evento cerebrovascular están especialmente predispuestos al empeoramiento de su situación nutricional (23). El principal factor responsable es la disfagia como complicación del ictus (24). En la mayoría de aquellos pacientes que la presentan, esta se resuelve dentro de las primeras semanas, pero en al menos un 10 % de los casos persiste durante un mínimo de seis meses. En nuestra muestra, un 75,3 % de los pacientes desarrollaron disfagia durante la fase aguda del ingreso, reportándose una cifra de entre el 30 y el 65 % en otros estudios (11,25). La disfagia no solo se asocia a desnutrición, también implica un mayor riesgo de deshidratación, neumonía aspirativa y problemas de vías respiratorias altas (26). La principal causa de mortalidad en los pacientes con ictus es la neumonía (27) y al menos un 50 % de las neumonías se producen por un mecanismo de aspiración (28). Es fundamental realizar una evaluación precoz de la disfagia y obligatorio antes de iniciar la alimentación enteral, para adaptar el aporte nutricional a la situación del paciente.
En nuestra muestra, los factores asociados a una mala situación nutricional en el momento del ingreso fueron la mala situación funcional previa, evaluada según la escala de Rankin, y la mayor edad. En el grupo de pacientes más joven, la mala situación nutricional se asoció con haber padecido eventos vasculares previos, mientras que en el grupo de pacientes más mayores, el principal factor asociado fue la mala capacidad funcional previa.
Una peor situación funcional en el momento de padecer el ictus se asocia a una mayor mortalidad, tanto a corto como a largo plazo (29,30). No existe evidencia disponible que valore si la discapacidad funcional previa condiciona una peor situación nutricional en aquellos pacientes que han sufrido un evento cerebrovascular. Aunque lo que sí se ha observado es que estos pacientes tienen mayores criterios de fragilidad (31) y pueden presentar un peor estado nutricional (32). Según las guías de práctica clínica actuales, aquellos pacientes con una puntuación elevada en las escalas de discapacidad no son elegibles para recibir tratamientos intervencionistas tales como la fibrinólisis endovenosa o la trombectomía mecánica (33). En ausencia de tratamiento, la probabilidad de discapacidad y de desnutrición se incrementa notablemente. Otros factores que podrían asociarse a la desnutrición en los pacientes con peor situación funcional serían una limitación motora para poder llevar a cabo la propia alimentación y la obtención de los alimentos, entre otros (34). Por otra parte, fue un hallazgo llamativo de nuestro estudio el hecho de que solo un 37 % de los sujetos con buena capacidad funcional tuviera un buen estado nutricional.
En nuestro estudio se analizaron los posibles factores asociados a la desnutrición en función de la edad. La mala situación funcional tiene una clara asociación con la edad avanzada, no siendo esperable que los pacientes jóvenes que sufren un ictus la presenten (35). En este grupo de edad, el principal factor asociado a una mala situación nutricional fue el haber experimentado eventos isquémicos previos.
Un 32 % habían experimentado un evento vascular previo y un 10,6 % habían experimentado dos o más. Hay estudios que han objetivado que la arteriopatía periférica está fuertemente asociada a la desnutrición, hallazgo que coincide con nuestro estudio (36).
Los pacientes con insuficiencia cardiaca y desnutrición tienen más riesgo de sufrir nuevos eventos cardiovasculares (37). Así mismo, otros estudios ponen de manifiesto que tras un primer accidente cerebrovascular, el riesgo de presentar un mal estado nutricional a corto plazo se eleva, asociándose a su vez con una peor situación funcional, complicaciones y peor calidad de vida (38).
No obstante, hubo un importante porcentaje de pacientes menores de 77 años (57,4 %) que no habían presentado ningún evento vascular previo. La presencia de desnutrición en este grupo podría deberse a la alta prevalencia de factores de riesgo vascular, el sedentarismo y las dietas alejadas del patrón de la dieta mediterránea, entre otros.
Dentro de las limitaciones de nuestro estudio podríamos enumerar su naturaleza retrospectiva. Por otra parte, la utilización de dos test diferentes para la valoración nutricional, debido a cambios en el protocolo de valoración nutricional del hospital, podría condicionar un defecto en la detección de la desnutrición y/o el riesgo de la misma debido a diferencias de sensibilidad y especificidad entre ambos. De cara a investigaciones futuras, recomendamos valorar específicamente la intervención nutricional en los pacientes con estos factores asociados. Además no dispusimos del porcentaje de pacientes con disfagia tras haber padecido un evento cerebrovascular previo, siendo una posible explicación de los resultados observados. Sería muy interesante su evaluación en estudios futuros. La fortaleza del estudio reside en el tamaño muestral y en su realización en la práctica clínica real, lo cual facilita la generalización de los datos a pacientes de este tipo en el ámbito hospitalario.
CONCLUSIONES
En el presente estudio se observó que, en los pacientes con ictus que requirieron soporte nutricional, una peor capacidad funcional y las edades más avanzadas se asociaban a un peor estado nutricional.
En los pacientes de mayor edad, una peor capacidad funcional previa se asoció a una peor situación nutricional al ingreso. Por el contrario, en el grupo de pacientes más jóvenes, el principal factor asociado al peor estado nutricional al ingreso fue el número de eventos isquémicos previos, independientemente del órgano de localización (cardiopatía isquémica, ictus isquémico o vasculopatía periférica).
La identificación de estos factores de riesgo en los pacientes con ictus debería favorecer la pronta evaluación del estado nutricional y la intervención precoz en caso necesario.