Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Gaceta Sanitaria
versão impressa ISSN 0213-9111
Gac Sanit vol.20 no.6 Barcelona Nov./Dez. 2006
La coordinación entre niveles asistenciales: una sistematización de sus instrumentos y medidas
Coordination among healthcare levels: systematization of tools and measures
Rebeca Terraza Núñez; Ingrid Vargas Lorenzo; María Luisa Vázquez Navarrete
Servei d'Estudis i Prospectives en Polítiques de Salut, Consorci Hospitalari de Catalunya, Barcelona, España.
Este estudio recibió financiación parcial del Consorci Hospitalari de Catalunya y del Instituto de Salud Carlos III (FIS 04/2688).
Dirección para correspondencia:
RESUMEN
La mejora de la coordinación asistencial es una prioridad para muchos sistemas de salud y, especialmente, para la atención de problemas de salud crónicos en los que intervienen múltiples profesionales y servicios. La abundancia de estrategias y mecanismos de coordinación promovidos requiere una sistematización que ayude a utilizarlos de forma adecuada. El objetivo del artículo es analizar la coordinación asistencial y sus instrumentos, a partir de la teoría organizacional. Los mecanismos se pueden clasificar según el proceso básico utilizado para la coordinación de las actividades, programación o retroalimentación. La combinación óptima de mecanismos dependerá de 3 factores: grado de diferenciación de las actividades asistenciales, volumen y tipo de interdependencias y grado de incertidumbre. Históricamente, los servicios sanitarios han confiado la coordinación a la estandarización de las habilidades y, de manera más reciente, de los procesos mediante guías, mapas y planes. Su utilización resulta insuficiente para enfermedades crónicas en las que intervienen diversos profesionales con interdependencias recíprocas, variabilidad en la respuesta y un volumen de información procesada elevado. En este caso, son más efectivos los mecanismos basados en la retroalimentación, como grupos de trabajo, profesionales de enlace y sistemas de información vertical. La evaluación de la coordinación asistencial ha sido realizada hasta el momento de forma poco sistemática, mediante la utilización de indicadores de estructura, proceso y resultado. Las diversas estrategias e instrumentos se han aplicado, sobre todo, en los niveles sociosanitario y de salud mental; uno de los retos para la coordinación es extender y evaluar su uso a lo largo del continuo asistencial.
Palabras clave: Coordinación asistencial. Continuidad en la atención. Relación entre niveles asistenciales. Mecanismos de coordinación asistencial. Evaluación de la coordinación asistencial. Estrategias de coordinación asistencial.
ABSTRACT
Improving healthcare coordination is a priority in many healthcare systems, particularly in chronic health problems in which a number of professionals and services intervene. There is an abundance of coordination strategies and mechanisms that should be systematized so that they can be used in the most appropriate context. The present article aims to analyse healthcare coordination and its instruments using the organisational theory.
Coordination mechanisms can be classified according to two basic processes used to coordinate activities: programming and feedback. The optimal combination of mechanisms will depend on three factors: the degree to which healthcare activities are differentiated, the volume and type of interdependencies, and the level of uncertainty. Historically, healthcare services have based coordination on skills standardization and, most recently, on processes standardization, through clinical guidelines, maps, and plans.
Their utilisation is unsatisfactory in chronic diseases involving intervention by several professionals with reciprocal interdependencies, variability in patients' response to medical interventions, and a large volume of information to be processed. In this case, mechanisms based on feedback, such as working groups, linking professionals and vertical information systems, are more effective.
To date, evaluation of healthcare coordination has not been conducted systematically, using structure, process and results indicators. The different strategies and instruments have been applied mainly to long-term care and mental health and one of the challenges to healthcare coordination is to extend and evaluate their use thoughout the healthcare continuum.
Key words: Healthcare coordination. Continuity of care. Relationship between healthcare levels. Healthcare coordination mechanisms. Healthcare coordination evaluation. Healthcare coordination strategies.
Introducción
La integración de la atención se ha convertido en una prioridad para muchos sistemas de salud, especialmente para resolver problemas de salud crónicos en los que intervienen múltiples profesionales y servicios1. Los estudios realizados en nuestro entorno, sin ser abundantes, evidencian graves problemas de coordinación entre niveles asistenciales que se manifiestan fundamentalmente con: ineficiencia en la gestión de recursos (duplicación de pruebas diagnósticas, derivaciones inapropiadas, utilización inadecuadas de las urgencias hospitalarias, etc.)2-7, pérdida de continuidad en los procesos asistenciales (falta de seguimiento a pacientes hospitalizados, etc.)3,5,8,9 y disminución de la calidad de la atención prestada (listas de espera al especialista)2,5,7,10.
La importancia del problema se refleja en las numerosas intervenciones que se generan para abordarlo, tanto en el nivel de las políticas (planes intersectoriales, sistemas de financiación en base capitativa11, modelos de compra conjunta12) como en el nivel organizativo (redes integradas de servicios sanitarios13-15, implantación de numerosos y variados mecanismos de coordinación asistencial16 y estrategias de gestión compartidas17,18).
A pesar de su relevancia, en la literatura científica predomina la confusión en la utilización de términos como continuidad asistencial, coordinación o longitudinalidad y, en ocasiones, también se confunden con estrategias concretas, como la gestión de casos o la atención compartida19. No sólo resultan abundantes las definiciones de coordinación asistencial según la disciplina, sino que los mecanismos propuestos para mejorarla son numerosos, así como las formas de medirla20. Sin embargo, los análisis que abordan el tema mediante un enfoque global que contribuya a comprender mejor el proceso de coordinación asistencial y los factores que inciden en él son escasos.
Los objetivos de este trabajo son: a) desarrollar, a partir de la teoría organizacional, un marco teórico para el análisis de la coordinación asistencial, y b) aplicar el marco para sistematizar los mecanismos de coordinación asistencial, de manera que sean utilizados en el contexto más apropiado. También se sistematizan los indicadores para medir las diferentes dimensiones de la coordinación asistencial identificadas.
Métodos
Se realizó una búsqueda sistemática y un análisis narrativo de la literatura científica sobre coordinación en el nivel sanitario y organizacional. Se consideraron la definición de coordinación y sus dimensiones, los mecanismos desarrollados y los indicadores para medirla. La búsqueda bibliográfica se realizó en las bases de datos de ciencias de la salud (MEDLINE, EMBASE, Índice Médico Español [IME]), y sociales (Social Sciences Citation Index [SSCI] y ABI/INFORM). La clasificación de los mecanismos de coordinación asistencial se efectuó mediante la aplicación del marco teórico de Mintzberg et al21 y Galbraith et al22.
¿A qué nos referimos cuándo hablamos de coordinación asistencial?
Coordinación, continuidad e integración asistencial son términos que se suelen utilizar indistintamente para referirse a una misma idea: la conexión de la atención que recibe un paciente desde múltiples fuentes de provisión. Aunque las definiciones varían con la disciplina, algunos autores han realizado un esfuerzo de delimitación desde una perspectiva global13,19,23. Así, la coordinación asistencial podría definirse como la concertación de todos los servicios relacionados con la atención a la salud, con independencia del lugar donde se reciban, de manera que se sincronicen y se alcance un objetivo común sin que se produzcan conflictos23. Cuando la coordinación alcanza su grado máximo, la atención se considera integrada12,13. La continuidad asistencial, por su parte, es el resultado de la coordinación desde la perspectiva del paciente, y se define como el grado de coherencia y unión de las experiencias en la atención que percibe el paciente a lo largo del tiempo19.
Según la clasificación de Reid et al20, hay 3 tipos de continuidad, los dos primeros estrechamente relacionados con la coordinación asistencial: continuidad en la información (disponibilidad, utilización e interpretación de información de acontecimientos anteriores para proporcionar una atención apropiada a la circunstancia actual del paciente); continuidad en la gestión (provisión de la atención de manera coordinada en el tiempo para que se complementen los servicios y no se pierdan o dupliquen las pruebas y servicios solicitados), y continuidad de relación o longitudinalidad (interacción de un paciente con un proveedor a lo largo del tiempo).
En resumen, los elementos necesarios para que haya coordinación, como paso previo a la continuidad asistencial, son: la conexión de los servicios sanitarios a lo largo del continuo asistencial mediante la transferencia de información24, un objetivo común que facilite la creación de un plan unificado de atención a los pacientes25, y la sincronización entre las partes para que la atención se preste en el momento y en el lugar adecuados26.
Un marco para el análisis de los instrumentos de coordinación asistencial
¿Qué factores influyen en la coordinación?
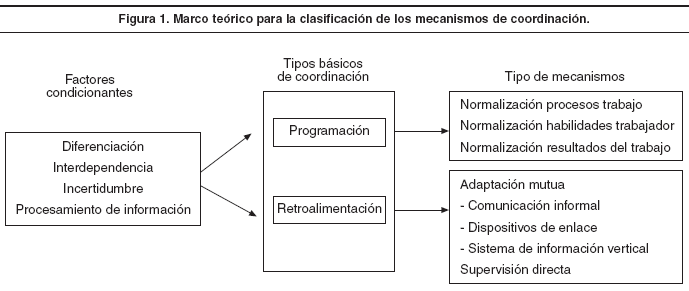
Toda actividad humana organizada plantea dos requisitos: la división del trabajo en tareas y la coordinación de éstas21. Este último componente incide directamente en el desempeño de las organizaciones, por lo que la búsqueda de formas óptimas de coordinación es, desde hace décadas, una de las cuestiones centrales de la teoría organizacional27. Se afirma que la coordinación de cualquier actividad depende de un conjunto de factores que, a su vez, determinarán la idoneidad de los instrumentos utilizados: el grado de diferenciación, el volumen y el tipo de interdependencias, y el grado de incertidumbre (fig. 1). Los dos primeros se relacionan con la naturaleza de las actividades coordinadas y el último está muy asociado con la capacidad de procesar información21,22. La diferenciación o división del trabajo, que depende del grado de especialización de las tareas, genera las interdependencias entre los profesionales y las unidades. Las interdependencias pueden ser «compartidas», cuando participan diversos servicios que contribuyen por separado al resultado final y conservan su identidad28; «secuenciales», cuando la realización de una tarea requiere que antes alguien haya realizado su trabajo correctamente, y «recíprocas», cuando el resultado (output) de cada parte es, a la vez, aporte (input) para el resto21. En la atención del paciente a lo largo del continuo se encuentran todas las opciones citadas, por ejemplo: compartidas, cuando profesionales de distintos niveles de atención intervienen de manera paralela con roles claramente definidos; secuenciales, en las transiciones entre un nivel asistencial a otro28; o recíprocas, en la atención conjunta de pacientes por parte de grupos de trabajo interdisciplinarios.
El tercer factor, la incertidumbre, se define como la diferencia entre la cantidad de información necesaria para desarrollar una tarea y la información disponible22 y es, probablemente, el factor más importante considerado27. Cuanto mayor es el grado de interdependencias y diferenciación de las tareas, más información debe procesarse, con lo cual el grado de incertidumbre aumenta y limita la capacidad de planificar y tomar decisiones sobre las actividades antes de su ejecución.
Los dos procesos básicos para la coordinación: la programación y la retroalimentación
Para coordinar las actividades interdependientes se desarrollan 2 procesos básicos: la programación y la retroalimentación26,28-31. A través de la programación se estandariza y predetermina el trabajo, estableciendo de antemano las responsabilidades, las actividades y las habilidades necesarias para llevarlo a cabo. Su utilización resulta adecuada en las situaciones que pueden ser anticipadas, con interdependencias secuenciales y un grado de incertidumbre bajo, con necesidad limitada de procesar la información. En situaciones en las que no es posible planificar la atención se debe recurrir al otro proceso básico de coordinación: la retroalimentación. En este caso, la coordinación se realiza mediante el intercambio de información entre las unidades y los profesionales implicados para que los problemas se resuelvan en el nivel donde se genera la información. Resulta apropiado en circunstancias en las que la incertidumbre aumenta debido al gran volumen de información que debe procesarse, cuando hay una gran diferenciación debido a la especialización de las actividades, y cuando las interdependencias pasan de compartidas a secuenciales o recíprocas.
Tipo de mecanismos según el proceso de coordinación
Mintzberg et al21 y Galbraith et al22 elaboraron un marco teórico para analizar los distintos mecanismos de coordinación a partir de los dos procesos anteriores. El mecanismo asociado con la coordinación por programación es la «normalización» de los procesos de trabajo, de las habilidades del trabajador y de los resultados del trabajo21. A través de la normalización de los procesos de trabajo, las operaciones se coordinan especificando y programando la acción en cada una de sus fases. Es el mecanismo utilizado para subtareas independientes y situaciones uniformes y repetitivas. Cuando la coordinación de las tareas se basa en la definición de los conocimientos y la preparación requerida para realizar el trabajo, se está utilizando la normalización de las habilidades del trabajador. Por último, en la normalización de los resultados del trabajo las tareas se coordinan a partir de la definición de lo que se espera lograr por esa tarea.
Los mecanismos basados en la «retroalimentación» son la supervisión directa y la adaptación mutua21. En el primer caso se consigue la coordinación a través de una persona que se responsabiliza del trabajo de los demás, a los que da instrucciones y cuyas acciones controla. Su uso es limitado, ya que a medida que la incertidumbre de las tareas aumenta, el volumen de la información que es necesario traspasar desde los puntos de acción a los de decisión es tan grande que lo más eficiente es descentralizar la toma de decisiones. En este caso resulta más efectivo utilizar mecanismos basados en la adaptación mutua, que logran coordinar el trabajo mediante la comunicación informal; los ejecutores del trabajo serán los responsables de éste. Se utilizan tanto en los procesos más sencillos como en las situaciones más complejas, en las que toman la forma de dispositivos de enlace (puestos de enlace, grupos de trabajo, comités permanentes, directivos integradores y estructuras matriciales) o de sistemas de información vertical.
Propuesta de clasificación de los instrumentos para coordinar la asistencia entre niveles
En el entorno sanitario se han desarrollado diversos instrumentos para la coordinación entre niveles, ya sea de forma aislada (guías de práctica clínica compartidas, sistemas de información integrados, grupos de trabajo entre niveles, etc.) o combinados en estrategias para la gestión del paciente a lo largo del continuo (programas de gestión de enfermedades, gestión de casos, etc.), que pueden clasificarse según el proceso en el que se basan para coordinar la atención (tabla 1).
Instrumentos de coordinación entre niveles basados en la programación
La coordinación en los servicios sanitarios ha descansado históricamente en la normalización de las habilidades a través de los programas de formación reglada. Tal y como señalan Mintzberg et al21: «al encontrarse en el quirófano anestesista y cirujano para una intervención de apendicitis, apenas necesitan comunicarse, puesto que, gracias a la preparación de ambos, saben exactamente lo que pueden esperar de la labor del otro. Sus habilidades normalizadas se ocupan de gran parte de la coordinación». Bajo este paradigma, la derivación es la manera tradicional de relación entre niveles, especialmente entre la atención primaria y la especializada. Actualmente se dispone de instrumentos alternativos basados en la estandarización de habilidades que pretenden mejorar el acceso al conocimiento especializado en la atención primaria: el sistema «experto» y los programas globales de formación continuada. En el primer tipo se agrupan iniciativas como los especialistas que actúan, bien como «expertos» de referencia para los médicos de atención primaria, bien mediante su trabajo en los centros de atención primaria formando a los médicos de atención primaria, a través de la visita conjunta o las sesiones clínicas compartidas para analizar casos concretos32. Para favorecer la comunicación y el conocimiento mutuo en aras de una mayor coordinación, en algunos programas de formación continuada de los médicos de atención primaria se contempla la rotación de éstos por distintos servicios de atención especializada, y viceversa33.
En los últimos años, como consecuencia de la presión creciente para la contención de los costes sanitarios, se ha producido una expansión de los instrumentos basados en la normalización o estandarización de los procesos asistenciales27. Las guías de práctica clínica compartidas (GPC) son recomendaciones sistemáticas, basadas en la mejor evidencia científica disponible, para orientar las decisiones de los profesionales34-37. A diferencia de los protocolos, que se refieren a un determinado segmento del continuo asistencial, las guías contienen todas las actividades que deben realizarse a los pacientes con un determinado proceso patológico y en todos los niveles de atención, recorriendo la historia natural de la enfermedad37. Los mapas de atención o las trayectorias clínicas son planes multidisciplinarios de la atención del paciente que fijan los objetivos y proveen una secuencia de las acciones que debe seguir cada disciplina implicada en el caso, en un tiempo determinado. Además, incluyen detalles de los progresos y resultados esperados38-41. La planificación del alta hospitalaria, un tipo concreto de mapa de atención, establece los objetivos que el paciente debe haber asumido en el momento de abandonar el hospital para reducir así la probabilidad de reingreso42.
Guías, mapas y planes contribuyen a mejorar la coordinación a lo largo del continuo al concretar criterios de derivación entre niveles de atención y fijar objetivos asistenciales comunes, y determinar el nivel de atención en el que la actividad es más eficiente37. Sin embargo, no responden bien a cambios inesperados en las condiciones del paciente o cuando hay variabilidad en las respuestas de los pacientes ante las intervenciones médicas43, y son más apropiados para situaciones habituales. En situaciones de elevada complejidad o incertidumbre, como por ejemplo, pacientes con comorbilidades, estos instrumentos podrían llegar a comprometer la calidad de la atención, por limitar la flexibilidad de los proveedores para responder a necesidades inesperadas del paciente13.
En entornos como el sanitario, en los que los profesionales toman de forma descentralizada las decisiones relacionadas con la producción de servicios, la estandarización de los resultados asistenciales constituiría un mecanismo eficaz para coordinar las actividades. En la práctica, no obstante, la intr oducción de este tipo de mecanismo encuentra importantes limitaciones: estructuras sanitarias que agrupan tareas y profesionales por especialidades y niveles de atención y no por procesos, por lo que resulta muy complejo fijar objetivos globales sobre procesos y repartir responsabilidades en los resultados21; o la dificultad de establecer y medir apropiadamente el resultado de un proceso asistencial13.
Instrumentos de coordinación entre niveles basados en la retroalimentación
Los mecanismos de coordinación asistencial basados en la adaptación mutua están menos extendidos y se suelen concentrar en niveles con tradición en el trabajo interdisciplinario, como el sociosanitario44-46 o el de salud mental47,48. Para las situaciones más sencillas se dispone de los instrumentos de comunicación informal, como el teléfono, el correo, el correo electrónico, las reuniones informales, etc., que estimulan el contacto entre los profesionales o con los pacientes22. El teléfono se ha mostrado particularmente eficaz para el seguimiento de pacientes crónicos49. En situaciones más complejas, como «dispositivos de enlace» comienzan a implantarse los puestos de enlace, que son profesionales sanitarios que actúan como fuente de información central que encauza la comunicación y asegura la coordinación entre diferentes unidades o niveles asistenciales50. En nuestro entorno se encuentran distintos ejemplos: médicos internistas que colaboran con los equipos de atención primaria en la gestión de los ingresos de los enfermos crónicos en el hospital51; la enfermera de enlace comunitaria52 (creada por el Servicio Canario de Salud e implementada posteriormente por el Servicio Andaluz de Salud)53 y hospitalaria, creada por el Servicio Andaluz de Salud para coordinar el alta hospitalaria con el médico de atención primaria54, o los equipos multidisciplinarios de evaluación y soporte al hospital (Unitats Funcionals Interdisciplinàries Sociosanitàries [UFISS] que actúan en el nivel hospitalario) en Cataluña, que coordinan, con el recurso sociosanitario apropiado del área55, el alta hospitalaria de personas mayores con enfermedad, enfermos crónicos y terminales. Otro dispositivo de enlace que tradicionalmente se ha introducido en el nivel sanitario para mejorar la coordinación entre niveles son los «grupos de trabajo»44,56-63 y sus diversas variantes61: «multidisciplinarios», los más comunes, cuyos miembros poseen habilidades complementarias y trabajan en paralelo con roles bien definidos y un elevado grado de autonomía. Suelen visitar a los pacientes y familiares individualmente y crear sus propios objetivos y planes de tratamiento, pudiendo disminuir la consistencia de la asistencia y originar contradicciones en la comunicación con el paciente. Los «interdisciplinarios», que son grupos que se reúnen periódicamente para coordinar los programas de tratamiento. En general, fijan los objetivos e implementan la intervención de manera conjunta y evitan las contradicciones en la comunicación con el paciente designando a un miembro como responsable. Suponen un mayor grado de colaboración y los más comunes son los grupos constituidos para las terapias de rehabilitación. Finalmente los grupos «transdisciplinarios», cuyos miembros consensúan el plan individualizado del paciente y uno o 2 miembros son designados como los agentes para la intervención. Son los más efectivos por mejorar la resolución de problemas, reducir la ambigüedad entre los miembros del equipo, maximizar la colaboración y minimizar la autonomía de los profesionales58,59,61,63. Los grupos de trabajo, y especialmente los dos últimos tipos, mejoran la coordinación al contribuir a que los profesionales involucrados desarrollen una visión global de las necesidades de los pacientes y lleguen al consenso sobre las distintas actuaciones. Su efectividad, no obstante, depende del número de miembros (debe ser pequeño), del compromiso de los miembros con los objetivos establecidos y de la existencia de una comunicación regular para resolver problemas, tomar decisiones y gestionar los conflictos que puedan ir apareciendo61.
Los 3 últimos dispositivos de enlace -comités permanentes, directivos integradores y estructuras matriciales- se suelen utilizar en las organizaciones sanitarias para integrar las funciones de dirección y de apoyo a lo largo de la red asistencial. Los comités de gestión interniveles en los que participan directivos de los diferentes niveles asistenciales para definir estrategias y políticas globales e intercambiar información serían un ejemplo de «comité permanente»64. El «directivo integrador» es un puesto de enlace dotado de la autoridad formal necesaria para integrar las actividades de diferentes unidades operativas (hospital, centros de atención primaria, etc.) y alinear los objetivos y estrategias locales con los globales del sistema. Es el caso de los gerentes de área de los que dependen los responsables de los diferentes niveles asistenciales de un nivel territorial específico33; los responsables de una línea de producto (atención domiciliaria, urgencias, etc.)65, o los gestores de proceso asistencial a lo largo del continuo27. Las «estructuras matriciales» permiten organizar los recursos en torno a procesos asistenciales sin renunciar a la agrupación de las actividades por niveles asistenciales o duplicar recursos. Las decisiones deben ser tomadas conjuntamente por los directivos funcionales (coordinador de atención primaria, jefe de medicina interna, etc.) y de proceso/producto/programa (responsable de urgencias64, atención cardiovascular66, etc.), que actúan como integradores de los servicios implicados en el continuo asistencial.
En resumen, los dispositivos de enlace, generalmente superpuestos a estructuras funcionales que agrupan las actividades asistenciales por especialidades y niveles, mejoran la coordinación asistencial cuando actúan de conector entre profesionales que desempeñan funciones distintas dentro del mismo proceso asistencial. Su efectividad para la coordinación de la atención depende de la importancia que le atribuye el resto de la organización, así como de su capacidad para integrarse en los procesos de decisión cotidianos y del acceso a la información relevante sobre el proceso asistencial22.
Precisamente, Galbraith et al22 añaden a estos dispositivos de enlace el sistema de información vertical, como una estrategia de coordinación fundamental en las organizaciones. La historia clínica y los partes interconsulta han sido los instrumentos más utilizados para transmitir información de un nivel asistencial a otro. Pero, a menudo, no son accesibles para todos los profesionales que intervienen en la atención de un paciente67 o no contienen los datos apropiados para asegurar la coordinación de la información68. Los componentes básicos de un sistema de información vertical son: a) un sistema integrado de registros clínicos con información longitudinal del paciente24; b) sistemas computarizados de orientación de las decisiones clínicas (SCOD) -recordatorios de actividades de prevención, GPC informatizadas, etc.- que usan datos del paciente para generar un consejo específico para el caso69, y c) sistemas de análisis de resultado de apoyo de la práctica médica. El sistema de información vertical permite unir la información de los pacientes y los proveedores a lo largo del continuo asistencial13, ayuda a decidir cuándo es apropiada una derivación o una prueba diagnóstica23, y además mejora el desempeño de los médicos al contribuir a su adhesión a otros instrumentos de coordinación (GPC69 u otros).
Estrategias desarrolladas para mejorar la coordinación asistencial
Aunque se han analizado los mecanismos de coordinación asistencial por separado, lo habitual es que las organizaciones utilicen varios simultáneamente21. No hay una única combinación óptima de mecanismos de coordinación, ya que depende, como se ha expuesto con anterioridad, del grado de diferenciación de las tareas, el tipo de interdependencias y el grado de incertidumbre asociado a la atención del paciente27. Los instrumentos para coordinar la atención de pacientes con necesidades de salud y sociales complejas no necesariamente coinciden con los que se requieren para procesos en los que los niveles asistenciales pueden trabajar en paralelo. Mientras que en estos últimos, el énfasis se debe colocar en la definición previa de roles y objetivos compartidos y la comunicación e información en la transición entre niveles, en los primeros, en que la planificación es poco factible, se debe optar por instrumentos basados en la adaptación mutua (grupos de trabajo interdisciplinarios, gestor del caso a lo largo del continuo, etc.).
En este sentido, se observa en las últimas décadas la promoción de estrategias para gestionar la atención del paciente con necesidades complejas que requieren una colaboración estrecha entre distintos niveles asistenciales, que combinan varios de los instrumentos de coordinación analizados40,70,71. Las más extendidas son la gestión de casos y los programas de gestión de enfermedades.
La gestión de casos es la provisión de una atención coordinada entre diferentes servicios mediante la integración y coordinación de necesidades y recursos en torno al paciente72. Se dirige a pacientes individuales, y a sus familias, con un grado de «riesgo elevado» porque requieren intervenciones muy costosas, son vulnerables o presentan necesidades de salud y sociales complejas18,40,72. La figura central es el gestor de casos, responsable de coordinar la atención del paciente a lo largo del continuo asistencial para alcanzar los resultados clínicos y económicos deseados40,71. Esta función implica negociar, procurar y «enlazar» los servicios y recursos necesarios, y trabajar en colaboración con el resto de profesionales que atienden al paciente. Para coordinar la atención utiliza como instrumentos los mapas de atención individualizados, grupos de trabajo multidisciplinarios para definir objetivos e intervenciones necesarias, y comunicación con el resto de profesionales73.
Los programas de gestión de enfermedades son sistemas coordinados de información e intervenciones sanitarias para las poblaciones que sufren enfermedades que comparten la característica del valor de los autocuidados en su tratamiento y control18. Se centran en enfermedades de elevada prevalencia, elevado coste, o en intervenciones que se pueden medir y presentan variaciones significativas en la práctica clínica17; por ejemplo, la diabetes o el asma17,18. La coordinación de la atención se basa fundamentalmente en la estandarización de los procesos de trabajo, a través de las guías de práctica clínica18, y en los sistemas de información para identificar y estratificar por grado de riesgo a los pacientes, conocer los servicios que han utilizado y evaluar el rendimiento del programa.
¿Cómo se puede medir la coordinación asistencial?
La evaluación de la coordinación en los servicios sanitarios es un apartado escasamente desarrollado, pese a que la ausencia de coordinación es considerado un problema grave y recurrente2,74. La mayoría de los estudios evalúa los efectos de la implementación de un instrumento de coordinación sobre la calidad y el desempeño de las organizaciones43, se centra en la coordinación dentro de un único nivel asistencial, generalmente el hospitalario26,75, o se refieren a su resultado, la continuidad asistencial20,76-82.
El análisis de la coordinación se basa en la utilización de una combinación de indicadores que miden aspectos estructurales, de proceso y resultado de la coordinación entre niveles para garantizar la continuidad de información y de la gestión del paciente a lo largo del continuo asistencial (tabla 2). La coordinación de la información a lo largo del proceso se analiza evaluando la disponibilidad de mecanismos para transferir la información de un nivel asistencial a otro, el grado de accesibilidad y la adecuación de la información compartida (estructura)30,31, así como en el grado de utilización e interpretación de ésta por un proveedor (proceso)20. La coordinación en la información entre niveles debe contribuir a disminuir la duplicación innecesaria de insumos como pruebas complementarias, medicamentos, fármacos contraindicados, etc. Éstos son precisamente los indicadores que se proponen para medir los resultados en este tipo de coordinación. La coordinación de gestión de la atención se evalúa, en primer lugar, con indicadores de estructura que midan la disponibilidad de mecanismos para gestionar coordinadamente al paciente a lo largo del continuo (guías de práctica clínica compartidas, puestos de enlace)83,84; en segundo lugar, con indicadores de proceso que midan el grado de adhesión de los profesionales a éstos83,84, así como el grado de seguimiento longitudinal del paciente y los gaps o interrupciones que se producen35,36, y en tercer lugar, con indicadores de resultados asistenciales vinculados a objetivos sanitarios de los mecanismos de coordinación implementados37.
Conclusiones
La coordinación de la atención es un proceso complejo que depende del grado de especialización clínica, el nivel y tipo de interdependencias de las actividades asistenciales y el grado de incertidumbre de la atención asociada con la capacidad para procesar información y la variabilidad en la respuesta del paciente.
Las organizaciones sanitarias han confiado con frecuencia en instrumentos basados en la estandarización para coordinar la atención del paciente: de las habilidades de los profesionales, tradicionalmente, y de los procesos de trabajo en los últimos años. Aunque este tipo de mecanismos puede servir de ayuda en situaciones que pueden ser anticipadas, resultan insuficientes para coordinar procesos complejos en los que intervienen diferentes servicios especializados e interdependientes, con un volumen de información procesada elevado. Precisamente, éstos son los problemas de salud que emergen con el envejecimiento de la población y el incremento de la prevalencia de enfermedades crónicas. Los mecanismos de coordinación que responden mejor en estos casos son los que se basan en la adaptación mutua: grupos de trabajo interdisciplinarios, puestos de enlace entre niveles asistenciales, estructuras matriciales, etc.
La utilización aislada de un instrumento no mejora la coordinación, sino que se necesita introducir una combinación de instrumentos que aborde los aspectos fundamentales relacionados con la continuidad de información y gestión del paciente. La planificación de la asistencia del paciente, cuando es posible, y el rediseño de la práctica asistencial que ello implica, el acceso al conocimiento especializado (sistema experto) y la información sobre el paciente a lo largo del continuo, son algunos de los elementos comunes de estrategias de coordinación que han obtenido buenos resultados32.
Las diversas estrategias y mecanismos han sido muy utilizados en los niveles asistenciales sociosanitario y de salud mental, pero están muy poco extendidos en el resto. Por tanto, uno de los retos para mejorar la coordinación asistencial lo constituye la introducción sistemática de mecanismos basados en la adaptación mutua en la relación entre los diferentes profesionales y servicios a lo largo del continuo asistencial.
En este artículo se han revisado los diferentes mecanismos de coordinación a la luz de la teoría de las organizaciones con el objetivo de contribuir a una mejor utilización de éstos. No obstante, se ha de tener en cuenta que, además de elegir una combinación óptima de instrumentos, resulta imprescindible superar las barreras existentes con frecuencia en los sistemas sanitarios que dificultan la coordinación asistencial, fundamentalmente la presencia de incentivos económicos inadecuados, estructuras organizativas fragmentadas, escasez de objetivos y planificación conjunta, liderazgo y culturas fragmentadas15.
Bibliografía
1. WHO. Integration of health care delivery. 861 ed. Genève:WHO; 1996. [ Links ]
2. Morell JJ. Coordinación atención primaria y especializada, visión desde la pediatría de atención primaria. En: Ponencia inaugural del IV curso de Pediatría en AP; 23 enero 2003; Madrid, España. Disponible en: http://www.spapex.org/coordinacionapesp.htm [ Links ]
3. Contel JC. La coordinación sociosanitaria en un escenario de atención compartida. Aten Primaria. 2002;29:502-6. [ Links ]
4. Alonso M, Ayala S, Buitrago F, Estremera V, García L, Molina MA, et al. Relación entre niveles asistenciales. Barcelona: Sociedad Española de Medicina de Familia y Comunitaria; 1995. Documento semFYC N.o: 5. Disponible en: http://www.semfyc.es/Nueva/Actividades/Publicaciones/Documentos/Docum005.htm [ Links ]
5. Alfaro M, Etreros J, Terol E, Rico F. Coordinación entre niveles asistenciales. En: Aguilera M, Alfaro M, Crespo B, Custodi J, Guerra J, Ichaso MS, et al, editores. Atención primaria en el INSALUD: Diecisiete años de experiencia. Madrid: Ministerio Sanidad y Consumo, Instituto Nacional de Salud. Subdirección General de Atención Primaria; 2002. p. 240-60. [ Links ]
6. Ortún V. Los contornos de las organizaciones sanitarias. En: Costes y calidad en la contratación de servicios de salud. Murcia: Asociación de Economía de la Salud; 1997. p. 39-54. [ Links ] 7. Puig Junoy J. Integración asistencial y capitación. Economía y Salud. 2002;44:1-2. [ Links ]
8. Ortún V. La articulación entre niveles asistenciales. En: Del Llano J, Ortún V, Martín JM, Millán J, Gené J, editores. Gestión sanitaria. Innovaciones y desafíos. Barcelona: Masson; 1998. p. 349-57. [ Links ]
9. Peiró M. Integración de proveedores de servicios asistenciales. Cuadernos de Gestión. 2001;7:59-64. [ Links ]
10. Porta M, Fernández E, Belloc J, Malats N, Gallén M, Alonso J. Emergency admission for cancer: a matter of survival? Br J Cancer. 1998;77:477-84. [ Links ]
11. Vargas I. La utilización del mecanismo de asignación per cápita: la experiencia de Cataluña. Cuadernos de Gestión. 2002;8:167-79. [ Links ]
12. Ovretveit J. Purchasing for health. Buckingham: Open University Press; 1995. [ Links ]
13. Shortell SM, Gillies RR, Anderson DA, Morgan KL, Mitchell JB. Remaking health care in America. 1.a ed. San Francisco: The Jossey-Bass health care series; 1996. [ Links ]
14. Van de Ven WP, Schut FT, Rutten FF. Forming and reforming the market for third-party purchasing of health care. Soc Sci Med. 1994;39:1405-12. [ Links ]
15. Vázquez ML, Vargas I, Farré J, Terraza R. Organizaciones Sanitarias Integradas en Cataluña: una guía para el análisis. Rev Esp Salud Pública. 2005;79:633-43. [ Links ]
16. Hickman M, Drummond N, Grimshaw JM. A taxonomy of shared care for chronic disease. J Public Health Med. 1994;16:447-54. [ Links ]
17. Pilnick A, Dingwall R, Starkey K. Disease management: definitions, difficulties and future directions. Bull WHO. 2001;79:755-63. [ Links ]
18. Peiró S. De la gestión de lo complementario a la gestión integral de la atención de salud: gestión de enfemedades e indicadores de actividad. En: Ortún V, editor. Gestión clínica y sanitaria. Barcelona: Masson; 2003. p. 17-89. [ Links ]
19. Haggerty J, Reid R, Freeman GK, Starfield BH, Adair CE, Mc-Kendry R. Continuity of care: a multidisciplinary review. BMJ.2002;327:1219-21. [ Links ]
20. Reid R, Haggerty J, McKendry R. Defusing the confusion: concepts and measures of continuity of healthcare. Ottawa: Canadian Health Services Research Foundation; 2002. [ Links ]
21. Mintzberg H. La estructura de las organizaciones. Barcelona: Ariel; 1990. [ Links ]
22. Galbraith J. Designing complex organizations. Massachusetts: Addison-Wesley Publishing Company; 1973. [ Links ]
23. Starfield B. Coordinación de la atención en salud. En: Starfield B, editor. Atención primaria. Barcelona: Masson; 2002. p. 233-65. [ Links ]
24. Oates J, Bjerregard JH, editores. Building regional health care networks in Europe. Amsterdam: IOS Press; 2000. [ Links ]
25. Lorenz AD, Mauksch LB, Gawinski BA. Models of collaboration. Prim Care. 1999;26:401-10. [ Links ]
26. Young G, Charns MP, Daley J, Forbes MG, Handerson W, Khuri SF. Patterns of coordination and clinical outcomes: a study of surgical services. Health Serv Res. 1998;33:1211-36. [ Links ]
27. Longest BB, Young G. Coordination and communication. En: Shortell SM, Kaluzny A, editors. Health care management. 4.a ed. New York: Delmar; 2000. p. 210-43. [ Links ]
28. Sofaer S, Kreling B, Carmel M. Coordination of care for persons with disabilities enrolled in medicaid managed care: a conceptual framework to guide de development of measures. New York: Baruch College School of Public Affairs, Division of Disability, Aging and Long-term Care;2000. [ Links ]
29. March J, Simon H. Organizations. New York: John Wiley & Sons; 1958. [ Links ]
30. Harrison A, Verhoef M. Understanding coordination of care from the consumers perspective in a regional health system. Health Serv Res. 2002;37:1031-54. [ Links ]
31. Wrobel JS, Charns MP, Diehr P, Robbins JM, Reiber GE, Bonacker KM, et al. The relationship between provider coordination and diabetes-related foot outcomes. Diabetes Care. 2003;26:3042-7. [ Links ]
32. Wagner EH, Austin BT, Vonkorff M. Improving outcomes in chronic illness. Manag Care Q. 1996;4:12-25. [ Links ]
33. Vergeles-Blanca JM. Relación entre atención primaria y especializada: el reto permanente. Cuadernos de Gestión. 2002;8:159-66. [ Links ]
34. Grimshaw JM, Russell IT. Achieving health gain through clinical guidelines (I). Developing scientifically valid guidelines. Qual Health Care. 1993;2:243-8. [ Links ]
35. Grol R, Dalhuijsen J, Thomas S, Veld C, Rutten G, Mokkink H. Attributes of clinical guidelines that influence use of guidelines in general practice: observation study. BMJ. 1998;317:858-61. [ Links ]
36. Shiffman RN, Shekelle P, Overhage M, Slutsky J, Grimshaw J, Deshpande AM. Standardized reporting of clinical practice guidelines: a proposal from the conference on guideline standardization. Ann Intern Med. 2003;139:493-98. [ Links ]
37. Grifell E, Carbonell JM, Infiesta F. Mejorando la gestión clínica. Desarrollo e implantación de guías de práctica clínica. Guía metodológica. Barcelona: CHC Consultoria i Gestió, S.A; 2002. Serie de documentos técnicos de CHC Consultoria i Gestió, S.A. [ Links ]
38. Campbell H, Hotchkiss R, Bradshaw N, Porteous M. Integrated care pathways. BMJ. 1998; 316:133-7. [ Links ]
39. Bengoa R. Sanidad la reforma posible. Barcelona: Esade;1997. [ Links ]
40. Hill M. The development of care management systems to achieve clinical integration. Adv Prac Nurs Q. 1998;4:33-9. [ Links ]
41. Clinical pathways: multidisciplinary plans of best clinical practice. Open clinical knowledge management for medical care 2003 [consultado 17/07/2005]. Disponible en: http://www.openclinical.org/clinicalpathways.html [ Links ]
42. Rodríguez-Artalejo F, Banegas JR, Conde M, Hernández R, Rodríguez C, Olcoz MT. ¿Cómo mejorar la atención a las enfermedades crónicas? Una ilustración en pacientes con insuficiencia cardíaca. En: Ortún V, editor. Gestión clínica y sanitaria. De la práctica diaria a la academia, ida y vuelta. Barcelona: Masson; 2003. [ Links ]
43. Young GJ, Charns MP, Daley J, Forbes MG, Henderson W, Khuri SF. Patterns of coordination and clinical outcomes: a study of surgical services. Health Serv Res. 1998;33:1211-36. [ Links ]
44. Wagner EH. The role of patient care teams in chronic disease. BMJ. 2000;320:569-72. [ Links ]
45. Mur-Veeman I, Eijkelberg I, Spreeuwenberg C. How to manage the implementation of shared care. A discussion of the role of power, culture and structure in the development of shared care arrangements. JMM. 2001;15:142-55. [ Links ]
46. Glendinning C, Rummery K, Clarke R. From collaboration to commissioning: developing relationships between primary health and social services. BMJ. 1998;317:122-5. [ Links ]
47. Jones A. Managed care strategy for mental health services. Br J Nurs. 1997;6:564-8. [ Links ]
48. Goldman HH, Thelander S, Westrin CG. Organizing mental health services: an evidence-based approach. J Mental Health Policy Econ. 2000;3:69-75. [ Links ]
49. Von Korff M, Gruman J, Schaefer J, Curry S, Wagner EH. Collaborative management of chronic illness. Ann Intern Med. 1997;127:1097-102. [ Links ]
50. Shortell SM, Gillies RR, Anderson DA, Erickson KM, Mitchell JB. Remaking health Care in America. 2nd ed. San Francisco: Jossey-Bass;2000. [ Links ]
51. Rico A, Casado D, Sabés R. Situation in Spain. En: Van Raak A, Mur-Veeman I, Hardy B, Steenbergen M, Paulus A, editors. Integrated care in Europe. Maarssen: Elsevier; 2003. p.98-120. [ Links ]
52. Pérez RM, López SR, Lacida M, Rodríguez S. La enfermera comunitaria de enlace en el Servicio Andaluz de Salud. Enf Comun. 2005;1:43-8. [ Links ]
53. Pérez RM. La enfermería comunitaria de enlace: una estrategia para la mejora de la atención domiciliaria. En: IV Encuentro Gestión de los Cuidados; 20-21 Enero de 2005, Madrid. Disponible en: http://www.fenin.org/cursos/GestCiudadanos.pdf [ Links ]
54. Pérez RM. Continuidad asistencial internivel. Enfermeras de enlace comunitarias y enfermeras de enlace hospitalarias. Políticas, estrategias y planes de acción. En: XV Jornadas Nacionales de Supervisión de Enfermería. Sevilla, 24-26 de marzo de 2004. [ Links ]
55. Gómez-Batiste X, Fontanals MD, Roca J, Borrí J, Viladiu P, Stjernswí RD. Catalonia WHO demonstration project on Palliative care implementation 1990-1995: results in 1995. J Pain Symptom Manage. 1996;12:73-8. [ Links ]
56. Ejlertsson G, Berg S. Continuity of care in health care teams. A comparison of continuity measures and organisational solutions. Scand J Prim Health Care. 1985;3:79-85. [ Links ]
57. Goñi S. An analysis of the effectiveness of Spanish primary health care teams. Health Policy. 1999;48:107-17. [ Links ]
58. Liberman RP, Hilty DM, Drake RE, Tsang HWH. Requirements for multidisciplinary teamwork in psychiatric rehabilitation. Psychiatr Serv. 2001;52:1331-42. [ Links ]
59. McClaran J, Lam Z, Snell L, Franco E. The importance of the case management approach: perceptions of multidisciplinary team members. J Case Manag. 1998;7:117-26. [ Links ]
60. McHugh M, West P, Assatly C, Duprat L, Howard L, Niloff J, et al. Establishing an interdisciplinary patient care team. Collaboration at the bedside and beyond. JONA. 1996;26:21-7. [ Links ]
61. Mickman S, Rodger S. The organisational context for teamwork: comparing health care and business literature. Aust Health Rev. 2000;23:179-92. [ Links ]
62. Ruddy G. Transdisciplinary teams in primary care for underserved: a literature review. J Health Care Poor Underserved. 2005;16:248-56. [ Links ]
63. Warren ML, Ouston S, Luquiere R. Collaborative practice teams: from multidisciplinary to interdisciplinary. Outcomes Manag Nurs Pract. 1998;2:95-8. [ Links ]
64. Henao D, Coderch J. Serveis de salut integrats Baix Empordà. En: Vázquez ML, Vargas I, editors. Organizaciones sanitarias integradas en Cataluña. Barcelona: Consorci Hospitalari de Catalunya; 2006. Disponible en: www.chc.es [ Links ]
65. Mayolas E, Vargas I. La Sanitat en Catalunya: situació actual i perspectives de futur. Memòria Econòmica de Catalunya: any 2002. Barcelona: Cambra Oficial de Comerç, Indústria i Navegació de Barcelona; 2003. p. 279-95. [ Links ]
66. Charns MP. Organization design of integrated delivery systems. Hosp Health Serv Adm. 1997;42:411-32. [ Links ]
67. Warren JR, Beliakov GV, Noone JT, Frankel HK. Chronic disease coordinated care planning: flexible, task-centered decision support. Top Health Inform Manage. 1999;20:52-68. [ Links ]
68. Velasco V, Otero A. Evaluación de la calidad de la información médica entre los niveles de atención primaria y especializada. Aten Primaria. 1993;11:406-11. [ Links ]
69. Johnston ME, Langton KB, Haynes RB, Mathieu A. Effects of computer-based clinical decision support systems on clinician performance and patient outcome. A critical appraisal of research. Ann Intern Med. 1994;120:135-42. [ Links ]
70. Qudah F, Brannon M, McDougall P. Integrated clinical management: a model for clinical integration. Top Health Inform Manage. 1998;19:1-11. [ Links ]
71. Weiss ME. Case management as a tool for clinical integration. Adv Prac Nurs Q. 1998;4:9-15. [ Links ]
72. Smith JE. Case management: a literature review. Can J Nurs Adm. 1998;11:93-109. [ Links ]
73. Chen A, Brown R, Aliotta S, Fox P. Best practices in coordinated care. Princeton, NJ: Mathematica Policy Research, Inc.; 2000. [ Links ]
74. Martín A. Compartir y coordinar la atención de los pacientes entre el hospital y la atención primaria: algunas propuestas prácticas. Aten Primaria. 2000;26:74-5. [ Links ]
75. Baggs JG, Ryan SA, Phelps CE, Richeson JF, Johnson JE. The association between interdisciplinary collaboration and patient outcomes in a medical intensive care unit. Heart Lung. 1992;21:18-24. [ Links ]
76. Saultz JW. Defining and measuring interpersonal continuity of care. Ann Fam Med. 2003;1:134-43. [ Links ]
77. Citro R, Ghosh S, Churgin PD. Modelling and evaluation of continuity of care in a staff model HMO. MD Comput. 1998;15:298-306. [ Links ]
78. Eriksson EA. Continuity-of-care measures. Med Care. 1990;28:180-90. [ Links ]
79. Johnson S, Prosser D, Bindman J, Szmukler G. Continuity of care for the severely mentally ill: concepts and measures. Soc Psychiatry Psychiatr Epidemiol. 1997;32:137-42. [ Links ]
80. Magill MK, Senf J. A new method for measuring continuity of care in family practice residencies. J Fam Pract. 1987;24:165-8. [ Links ]
81. Mattsson LG, Westman G. Evaluation of provider continuity in primary care: actual versus random and potential continuity. Fam Pract. 1987;4:251-9. [ Links ]
82. Rogers J, Curtis P. The concept and measurement of continuity in primary care. AJPH. 1980;70:122-7. [ Links ]
83. Devers K, Shortell S, Gillies R, Anderson D, Mitchell J, Morgan K. Implementing organized delivery systems: an integration scorecard. Health Care Manage Rev. 1994;19:7-20. [ Links ]
84. Vargas I, Vázquez ML, Farré J. Guía para el estudio de Organizaciones Sanitarias Integradas. Barcelona: Consorci Hospitalari de Catalunya; 2000. Disponible en: www.chc.es [ Links ]
85. Anderson MA, Helms LB. Psychonometric propieties of the referral data inventory. Appl Nurs Res. 1994;7:151-7. [ Links ]
86. Anderson MA, Helms LB. Communication between continuing care organizations. Res Nurs Health. 1995;18:49-57. [ Links ]
87. Rodríguez-Contreras R, López RM, Aguado A, Gastón JL, Bueno A, Lardelli P, et al. La continuidad interepisodios en atención primaria de salud: propuesta de un indicador. Bol Of Sanit Panam. 1993;114:242-7. [ Links ]
88. Brickman R, Axelrod R, Roberson D, Flanagan C. Clinical process improvement as a means of facilitating health care system integration. Jt Comm J Qual Improv. 1998;24:143-53. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Dra. Rebeca Terraza Núñez.
Servei d'Estudis i Prospectives en Polítiques de Salut.
Consorci Hospitalari de Catalunya.
Avda. Tibidabo, 21. 08022 Barcelona. España.
Correo electrónico: rterraza@chc.es
Recibido: 1 de marzo de 2006.
Aceptado: 14 de junio de 2006.