Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO  Similares em Google
Similares em Google
Compartilhar
Archivos de la Sociedad Española de Oftalmología
versão impressa ISSN 0365-6691
Arch Soc Esp Oftalmol vol.80 no.5 Mai. 2005
ARTÍCULO ORIGINAL
ESTUDIO COMPARATIVO DEL TEST DE SCHIRMER Y BUT EN RELACIÓN
CON LA ETIOLOGÍA Y GRAVEDAD DEL OJO SECO
BUT AND SCHIRMER TEST COMPARATIVE STUDY IN RELATION
TO DRY EYE ETIOLOGY AND SEVERITY
LÓPEZ GARCÍA JS1, GARCÍA LOZANO I2, SMARANDA A2, MARTÍNEZ GARCHITORENA J1
| RESUMEN Objetivo: Determinar si existen diferencias en el test de Schirmer y el tiempo de ruptura lagrimal (BUT) en relación con la etiología y gravedad del síndrome de sequedad ocular. Palabras clave: BUT, Schirmer, diagnóstico de ojo seco. | SUMMARY Purpose: To determine possible differences between the Schirmer test and the tear break up time (BUT) in relation to the etiology and severity of the dry eye syndrome. Key words: BUT, Schirmer, Dry eye diagnosis. |
Recibido: 10/12/04. Aceptado: 16/5/05.
Hospital Central Cruz Roja. Madrid.
1 Doctor en Medicina.
2 Licenciado en Medicina.
Correspondencia:
J.S. López García
Servicio de Oftalmología
Hospital Central de Cruz Roja
Avenida Reina Victoria, 26
28003 Madrid
España
E-mail: docsantilopez@hotmail.com
INTRODUCCIÓN
Se denomina síndrome de ojo seco a la patología de la superficie ocular producida por un grupo heterogéneo de enfermedades que tienen como denominador común un déficit funcional de la lágrima (1). La clínica y diagnóstico de ojo seco es variable en función del grado de afectación ocular (2). El diagnóstico clínico ha sido clásicamente confirmado mediante la realización de pruebas como el test de Schirmer, el tiempo de ruptura lagrimal (BUT) y la tinción con rosa de bengala (3). El test de Schirmer es un método cuantitativo de estimación de la secreción glandular (4). Sus diversas formas, así como las distintas variantes introducidas para la realización de este test, tratan de medir la producción lagrimal tanto basal como refleja (5). Se afecta sobre todo en casos de ojo seco acuodeficiente.
El BUT es también un test cualitativo que estima la calidad de la lágrima (6). Su acortamiento es un indicio de inestabilidad de la película lagrimal, sin precisar cual es el factor deficitario ya que está alterado en ojos secos acuodeficientes, mucodeficientes, lipodeficientes, epiteliopatías e incongruencias globo-párpado (7). Aunque ambos tests están sometidos a no pocas críticas (8-10), su realización está ampliamente extendida en la práctica clínica habitual y con frecuencia se utilizan como referencia para la validación de otros tests diagnósticos (11-13). En una encuesta realizada por oftalmólogos, el BUT ha sido considerado como el segundo parámetro más valorado en el diagnóstico de ojo seco después de la anamnesis (14).
Se puede clasificar el ojo seco según criterios de: gravedad, subsistema glandular afectado y etiología (15). Agrupar las casi 100 entidades nosológicas capaces de producir ojo seco resulta difícil ya que con frecuencia varios mecanismos patogénicos se solapan en una misma etiología y una misma patogenia puede ser común a varias etiologías (16,17). La clasificación de Madrid para el ojo seco agrupa las distintas causas en diez familias etiológicas (18).
En el presente trabajo pretendemos comparar los valores del test de Schirmer y BUT en relación con la etiología del síndrome de sequedad ocular, según los criterios de la clasificación de Madrid, y con la gravedad del cuadro clínico.
MATERIAL Y MÉTODOS
Se ha realizado un estudio prospectivo en 206 ojos pertenecientes a 106 pacientes (38 varones y 68 mujeres) diagnosticados de ojo seco. La población estudiada se dividió según dos tipos de criterios: etiológicos y clínicos. Según la clasificación etiológica de Madrid se divide la muestra en 10 grupos (tabla I) (18). Por otro lado y basándonos en la clasificación clínica según gravedad del ojo seco (15), se dividió la muestra en cuatro grupos. El grupo A estaba integrado por pacientes con clínica de ojo seco esporádico manifestada en situaciones especiales. El grupo B estaba integrado por pacientes con clínica leve de ojo seco. El grupo C estaba formado por pacientes con clínica moderada de ojo seco. El grupo D lo formaban pacientes con clínica grave de ojo seco. En la tabla II quedan reflejados el total de ojos estudiados según su distribución en los distintos grupos.
Mediante la anamnesis, exploración bajo lámpara de hendidura y un sencillo cuestionario sobre síntomas de ojo seco, los pacientes fueron clasificados en los distintos grupos etiológicos y clínicos. Los pacientes fueron explorados en una habitación con luz tenue con una temperatura de unos 25º C y una humedad del 40%. El test de Schirmer sin anestesia se realizó utilizando las tiras de papel de filtro estándar de 5x30 mm, colocadas en el párpado inferior en la unión entre los 2/3 mediales y el 1/3 externo (fig. 1). Los pacientes permanecían con los ojos abiertos y parpadeando normalmente, aunque tratando de evitar movimientos oculares que irritasen la cornea o conjuntiva provocando un aumento de la estimulación lagrimal. A los cinco minutos se extraía la tira y se procedía inmediatamente a su lectura en mm. Para la estimación del BUT se instiló en el fondo de saco conjuntival inferior una gota de fluotest® (2,5 mg de fluoresceína sódica y 4 mg de oxibuprocaína clorhidrato por ml). Después de eliminar el exceso de colorante, se esperó un minuto para que la fluorescencia del producto fuera mayor y mediante exploración en lámpara de hendidura con luz azul cobalto se midió el tiempo transcurrido entre el último parpadeo y la aparición de islotes de hipofluorescencia o irregularidades de ésta en la superficie corneal (fig. 2). La medida se repitió en tres ocasiones separadas por un intervalo de tiempo de 30 segundos. El resultado final fue la media de las tres determinaciones.

Fig. 1. Realización del test de Schirmer. El ojo está sin
anestesia y parpadeando normalmente.

Fig. 2. Estimación del BUT. Se observa con luz azul
cobalto la aparición de islotes de desecación en la
superficie corneal tras la instilación de fluoresceína sódica.
Los datos obtenidos fueron analizados estadísticamente utilizando el programa informático SPSS 8.0 para windows (SPSS Inc. Chicago, Illinois). Los resultados entre distintos grupos clínicos fueron comparados utilizando en test ANOVA unifactorial con corrección posterior mediante el test HSD de Tukey de comparaciones múltiples para una significación estadística p<0,05.
RESULTADOS
Para el estudio estadístico entre los diferentes grupos etiológicos no se tuvo en cuenta, por su escasa representación, a los grupos 5, 6 y 9 que se corresponden con pacientes con ojo seco hiponutricional, disgenético y neurodeprivativo respectivamente. Atendiendo a criterios clínicos se encontró que las diferencias en el test de Schirmer fueron estadísticamente significativas entre los cuatro grupos clínicos mientras que las diferencias en el BUT fueron estadísticamente significativas entre todos los grupos clínicos salvo entre el grupo A y B. Los resultados globales referentes a criterios clínicos se muestran en la tabla III y figura 3. Si atendemos a criterios etiológicos se observaron que los valores del test de Schirmer más bajos correspondieron al grupo de ojo seco inmunopático y de forma progresivamente mayor a los grupos de ojo seco etario, traumático, farmacológico, tantálico, hormonal e inflamatorio-infeccioso. Al comparar estos valores entre los distintos grupos etiológicos estudiados se encontró que sólo existen diferencias estadísticamente significativas entre el grupo de ojo seco inmunopático y el resto de grupos, así como entre el grupo de ojo seco etario y el inflamatorio, estando muy próximas al nivel de significación requerido entre el grupo de ojo seco traumático e inflamatorio.
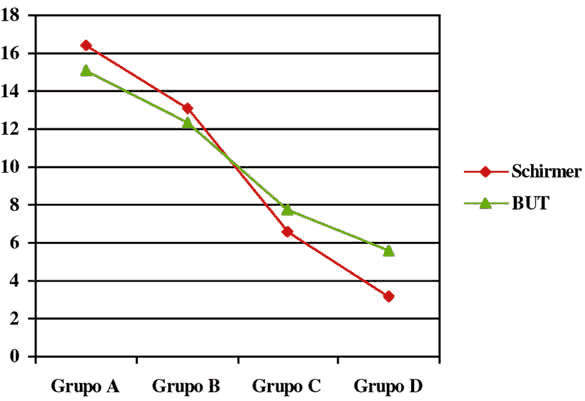
Fig. 3. Relación Schirmer y BUT-grupo clínico.
Los valores más bajos del BUT se encontraron en el grupo de ojo seco inmunopático siendo progresivamente mayores en casos de ojo seco inflamatorio-infeccioso, tantálico, farmacológico, traumático, etario y hormonal. Sólo se encontraron diferencias estadísticamente significativas entre el grupo 4 (inmunopático) y todos los demás salvo el grupo 7 (inflamatorio-infeccioso). En la tabla IV figuran los resultados globales del test de Schirmer y del BUT según grupos etiológicos.
DISCUSIÓN
Desde que en 1903 Schirmer describiese sus tres métodos de cuantificación de la secreción lagrimal, han sido muchas las variantes que se han introducido a lo largo de la historia en la realización de la prueba. Éstas hacen referencia tanto al tipo de material absorbente utilizado, tiempo de duración de la prueba, lugar de colocación de la tira, utilización de anestesia, ojo abierto o cerrado, etc. (4). Esta falta de estandarización hace que los resultados publicados en distintos trabajos sean muy dispares y poco reproducibles, por lo que algunos autores piensan que se trata de un test de poca sensibilidad en el diagnóstico de ojo seco (8,9). Sin embargo, la utilización del test de Schirmer está ampliamente extendida en la práctica oftalmológica habitual y mientras no exista un método mejor debemos realizarlo de la forma más estandarizada posible para que los resultados sean comparables. Aunque existen discrepancias al respecto, se consideran valores normales la humectación de más de 10 mm de la tira absorbente en 5 minutos (5). La utilización de anestésico, así como el realizar la prueba con los ojos cerrados, da un valor menor de humectación de la tira que la prueba sin anestesia (19,20). Distintos estudios encuentran que la anestesia no elimina toda la secreción refleja (21), por lo que algunos autores no recomiendan la utilización de anestésico en la realización de la prueba ya que además parece que contribuye a aumentar el coeficiente de variación del test (5). Aunque existen muchas interpretaciones al respecto, nosotros pensamos que la situación más fisiológica posible es aquélla en la que el paciente permanece con los ojos abiertos, con un parpadeo normal y sin anestesia. Para ello es muy importante reducir al máximo la estimulación que ocasiona la tira absorbente. La colocación en el lugar adecuado y cuidadosa de la tira, no manipulando excesivamente el párpado ni contaminándola con los lípidos del borde palpebral, así como que el paciente permanezca tranquilo y relajado en la sala de exploración evitando movimientos oculares reduce considerablemente la producción lagrimal refleja. Al igual que otros autores, encontramos una correlación entre los valores del test de Schirmer y la gravedad del ojo seco (13,21). Las diferencias en la prueba son estadísticamente significativas entre todos los grupos clínicos. En un estudio previo de nuestro grupo encontramos que las diferencias en los valores del test de Schirmer fueron estadísticamente significativas entre todos los grupos clínicos y entre éstos y el grupo control formado por personas sin clínica de ojo seco (13). Al valorar los resultados obtenidos según grupos etiológicos, observamos como el test de Schirmer se afecta sobre todo en casos de ojo seco inmunopático y menos en ojo seco etario y traumático. En comparación con otros resultados publicados, nosotros obtenemos unos valores ligeramente superiores ya que realizamos la prueba sin anestesia y con el paciente parpadeando normalmente (20,22), además no hemos tenido en cuenta la edad del paciente como factor corrector (23).
El BUT se define como el intervalo de tiempo transcurrido entre un parpadeo y la primera aparición de un islote de desecación en la superficie corneal. Se trata de un test cualitativo que estima la calidad de la lágrima (6). Puede realizarse de forma no invasiva, proyectando sobre la cornea distintos reflejos luminosos o instruyendo al paciente a reconocer la desecación corneal (24,25), o instilando fluoresceína sódica. Aunque el fenómeno de zona seca fue ya descrito por Decker en 1876, no es hasta 1969, con el uso de la lámpara de hendidura y la fluoresceína, cuando empezó a usarse clínicamente (5). El BUT depende de muchos factores relacionados con la calidad de la lágrima así como con las condiciones en que se realiza la prueba. La propia fluoresceína reduce el BUT siendo esta reducción tanto más intensa cuanto mayor es su concentración. La utilización de anestésico, la intensidad de la luz de la lámpara, corrientes de aire, frecuente parpadeo, manipulación palpebral o realización previa del test de Schirmer producen un acortamiento del BUT. Por otro lado éste es independiente de la edad, sexo y raza (5). La pobre estandarización de la técnica, sobre todo en lo referente a las distintas formas de aplicación y concentraciones de fluoresceína empleadas por distintos autores, hace que se encuentren resultados muy dispares en las publicaciones, aunque se aceptan como patológicos valores inferiores a 10 segundos (10). El BUT es un indicador de inestabilidad lagrimal que se puede alterar en cualquier tipo de ojo seco y puede explicar, en parte, la visión borrosa de estos pacientes (26). El acortamiento del BUT se correlaciona con la gravedad del cuadro clínico. En nuestro estudio hemos encontrado que las diferencias entre grupos clínicos son estadísticamente significativas salvo entre el grupo A y el grupo B, es decir, el BUT se altera sobre todo en casos de ojo seco moderado y grave. Atendiendo a criterios etiológicos los valores más bajos del BUT se encontraron en el grupo de ojo seco inmunopático e inflamatorio. En el primer caso, esta disminución puede deberse sobre todo a criterios de gravedad, ya que la mayoría de los pacientes de este grupo etiológico pertenecen a los grupos clínicos C y D. En el caso del ojo seco inflamatorio podría ser la alteración de la capa lipídica de la película lagrimal la que produciría una mayor inestabilidad de la lágrima (27,28). En el caso de ojo seco de origen traumático encontramos un leve acortamiento del BUT, sin embargo éste está significativamente disminuido en pacientes con ojo seco ambiental y síndrome del edificio enfermo (29).
Como conclusión, decir que en este trabajo no se pretenden comparar los valores obtenidos en el test de Schirmer o el BUT con otras publicaciones previas, ya que estos son variables según la metodología empleada, sino estudiar el comportamiento de éstos en los distintos grupos etiológicos y clínicos empleando una sistemática común. Según nuestros resultados en caso de ojo seco esporádico y leve (grupos clínicos A y B), existen bastantes diferencias entre las mediciones obtenidas para ambos tests entre los distintos grupos etiológicos. En el caso de ojo seco moderado y grave (grupos clínicos C y D), estas diferencias son menores. Esto apoyaría el hecho de que en los estadios iniciales del síndrome de sequedad ocular puede predominar la afectación de un subsistema glandular sobre los demás, pero al agravarse el cuadro clínico se acaba afectando todos los subsistemas glandulares importando menos la etiología inicial responsable. Por otro lado, y con la excepción del ojo seco inmunopático y etario para el Schirmer y el ojo seco infeccioso y tantálico para el BUT, los valores de estos tests se afectan más por la gravedad del cuadro que por la etiología de éste. Si se estudia el comportamiento por grupos etiológicos, se encuentran que algunos de ellos, como el traumático y tantálico, se comportan de una forma muy heterogénea, ya sea debido a la etiología de las diversas formas que se agrupan dentro de cada grupo, como a la diferente gravedad clínica que conllevan. Por el contrario, los grupos de ojo seco inmunopático y etario se comportan de forma más homogénea.
BIBLIOGRAFÍA
1. Rolando M, Refojo MF, Kenyon KR. Increased tear evaporation in eyes with keratoconjuctivitis sicca. Arch Ophthalmol 1983; 101: 557-558. [ Links ]
2. Rivas L, Oroza MA, Perez-Esteban A, Murube-del-Castillo J. Morphological changes in ocular surface in dry eyes and other disorders by impression cytology. Graefes Arch Clin Exp Ophthalmol 1992; 230: 329-334. [ Links ]
3. Isreb MA, Greiner JV, Korb DR, Glonek T, Mody SS, Finnemore VM, et al. Correlation of lipid layer thickness measurements with fluorescein tear film break-up time and Schirmer`s test. Eye 2003; 17: 79-83. [ Links ]
4. Murube J. Cuantificación de la secreción lagrimal. In: Murube J. Ojo Seco-Dry Eye. Sociedad Española de Oftalmología. Madrid: Tecnimedia editorial, S.L; 1997; 137-139. [ Links ]
5. Norn MS. Diagnóstico de ojo seco. In: Lemp MA, Marquardt R. The Dry Eye. Barcelona: Springer-Verlag Ibérica; 1994; 2: 133-182. [ Links ]
6. Kallarackal GU, Ansari EA, Amos N, Martín JC, Lane C, Camilleri JP. A comparative study to assess the clinical use or Fluorescein Meniscus Time (FMT) with Tear Break up Time (TBUT) and Schirmer´s test (ST) in the diagnosis of dry eyes. Eye 2002; 16: 594-600. [ Links ]
7. Murube J, Zhuo C. Exploración fentobiomicroscópica del ojo seco. In: Murube J. Ojo Seco-Dry Eye. Sociedad Española de Oftalmología. Madrid: Tecnimedia editorial, S.L; 1997; 123-134. [ Links ]
8. Clinch TE, Benedetto DA, Felber NT, Laibson PR. Schirmer`s test. A closer look. Arch Ophthalmol 1983; 101: 1383-1386. [ Links ]
9. De Haas EB. The pathogenesis of keratoconjunctivitis sicca. Ophthalmologica 1964; 147: 1-18. [ Links ]
10. Korb DR, Greiner JV, Herman J. Comparison of fluorescein break-up time measurement reproducibility using standard fluorescein strips versus the Dry Eye Test (DET) method. Cornea 2001; 20: 811-815. [ Links ]
11. de Paiva CS, Lindsey JL, Pflugfelder SC. Assessing the severity of keratitis sicca with videokeratoscopic indices. Ophthalmology 2003; 110: 1102-1109. [ Links ]
12. Goto T, Zheng X, Klyce SD, Kataoka H, Uno T, Karon M, et al. A new method for tear film stability analysis using videokeratography. Am J Ophthalmol 2003; 135: 607-612. [ Links ]
13. Lopez Garcia JS, Garcia Lozano I, Martinez Garchitorena J. Estudio de los pliegues lacunares en el diagnóstico de ojo seco. Arch Soc Esp Oftalmol 2003; 78: 21-27. [ Links ]
14. Korb DR. Survey of preferred tests for diagnosis of the tear film and dry eye. Cornea 2000; 19: 483-486. [ Links ]
15. Murube J. Clasificación clínica del ojo seco. In: Murube J. Ojo Seco-Dry Eye. Sociedad Española de Oftalmología. Madrid: Tecnimedia editorial, S.L; 1997; 39-44. [ Links ]
16. Calonge M. Síndrome de ojo seco: ¿existen esperanzas para un tratamiento curativo? Arch Soc Esp Oftalmol 2002; 77: 119-120. [ Links ]
17. Rolando M, Refojo MF. Tear evaporimeter for measuring water evaporation rate from the tear film under controlled conditions in humans. Exp Eye Res 1983; 36: 25-33. [ Links ]
18. Murube J. Ojo seco. Clasificación. In: Síndrome de Sjögren y su nuevo tratamiento. Update symposium. Barcelona: Sanded, S.L; 2001: 2-5. [ Links ]
19. Lamberts DW, Foster CS, Henry D, Perry HD. Schirmer test after topical anesthesia and the tear meniscus height in normal eyes. Arch Ophthalmol 1979; 97: 1082-1085. [ Links ]
20. Gomez S, Herreras JM, Perez S, Perez H, Calonge M, Pastor JC. Test diagnósticos del síndrome de ojo seco asociado a blefaritis. Utilidad de la anestesia tópica. Arch Soc Esp Oftalmol 1997; 72: 437-444. [ Links ]
21. Jordan A, Baum J. Basic tear flow. Does it exist? Ophthalmology 1980; 87: 920-930. [ Links ]
22. Mackor AJ, Van Bijsterveld OP. Tear function parameters in keratoconjunctivitis sicca with and without the association of Sjogren`s syndrome. Ophthalmologica 1988; 196: 169-174. [ Links ]
23. Serrano Garcia M, Gonzalez De La Rosa M, Mesa Moreno C, Cardona Guerra P. Estudio fluorofotométrico de la lagrimación basal o periparético. Arch Soc Esp Oftalmol 1987; 53: 745-748. [ Links ]
24. Rolando M, Macri A. Low-tech detection tear film related eye surface pathology. In: Murube J. Ojo Seco-Dry Eye. Sociedad Española de Oftalmología. Madrid: Tecnimedia editorial, S.L: 1997; 117-122. [ Links ]
25. Wyon NM, Wyon DP. Measurement of acute response to draught in the eye. Acta Ophthalmol (Copenh) 1987; 65: 385-392. [ Links ]
26. Tutt R, Bradley A, Begley C, Thibos LN. Optical and visual impact of tear break-up in human eyes. Invest Ophthalmol Vis Sci 2000; 41: 4117-4123. [ Links ]
27. Goto E, Shimazaki J, Monden Y, Tacano Y, Yagi Y, Shimmura S, et al. Low-concentration homogenized castor oil eye drops for noninflamed obstructive meibomian gland dysfuntion. Ophthalmology 2002; 109: 2030-2035. [ Links ]
28. Mathers WD, Shields WJ, Sachdev MS, Petroll WM, Jester JV. Meibomian gland dysfuntion in chronic blepharitis. Cornea 1991; 10: 277-285. [ Links ]
29. Franck C. Fatty layer of the precorneal film in the «office eye syndrome». Acta Ophthalmol (Copenh) 1991; 69: 737-743. [ Links ]


















