Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Cirugía Plástica Ibero-Latinoamericana
versão On-line ISSN 1989-2055versão impressa ISSN 0376-7892
Cir. plást. iberolatinoam. vol.32 no.4 Madrid Out./Dez. 2006
| Colgajos de perforantes de arteria glútea superior y arteria glútea inferior Gluteal artery perforator flaps: S-GAP and I-GAP
|
|
| Allen, R. J.*, Pons, G.** |
| Resumen En la actualidad la transferencia de tejido ha evolucionado hasta el nivel de los colgajos de perforantes, los cuales aportan tejido formado por piel y grasa, con la mínima morbilidad a nivel de la zona donante. Los colgajos de perforantes de la región glútea, de arteria glutea superior (S-GAP) y de arteria glutea inferior (I-GAP), han ganado popularidad debido a su fiabilidad, preservación del músculo, versatilidad en el diseño sin comprometer otras alternativas reconstructivas y por su baja morbilidad. Se analizarán en este artículo de forma detallada la anatomía, técnica quirúrgica e indicaciones específicas de estos colgajos de perforantes de la región glútea.
| Abstract The evolution of free tissue transfer has progressed to the level of the perforator flaps. They allow the transfer of the patient´s own skin and fat in a reliable way with minimal donor-site morbidity. Nowadays the gluteal artery perforator flaps, superior (S-GAP) and inferior (I-GAP), have gained popularity due to reliability, preservation of the muscle, versatility in flap design without restricting other flap options, and lower donor-site morbidity. Anatomy of the gluteal region, flap raising technique and specific indications will be well-described.
|
|
|
* Cirujano Plástico. Section of Plastic Surgery, Lousiana State University Health Sciences Center, New Orleans, LA; Medical University of South Carolina, Division of Plastic Surgery, Charleston, USA.
** Visiting Fellowship in Medical University of South Carolina, Division of Plastic Surgery, Charleston, USA; Médico Adjunto Servicio de Cirugía Plástica del Hospital de la Santa Creu i Sant Pau, Universidad Autónoma de Barcelona, España.
Introducción
La transferencia microvascular de tejido de la región glútea fue presentada por primera vez en 1975 por Fujino et al (1), quienes describieron el colgajo libre miocutáneo de glúteo superior. Dicho colgajo fue el primer colgajo libre descrito para reconstrucción microquirúrgica de mama. En 1978 le Quang (2) desarrolló el colgajo músculo-cutáneo de glúteo inferior para reconstrucción de mama. Los colgajos de la región glútea fueron defendidos durante dos décadas por Shaw(3) y Boustred y Nahai (4). El origen de estas técnicas se vio impulsado por el deseo de ofrecer alternativas de reconstrucción de mama en aquellas pacientes en las que el abdomen no se encontraba disponible. A pesar del entusiasmo inicial desencadenado, la aparición de ciertas desventajas hizo que disminuyese la popularidad de dichas técnicas. Su uso se vio limitado principalmente debido a la dificultad de exposición del pedículo vascular debajo de la voluminosa masa del músculo glúteo, por la obtención de un pedículo vascular corto y por la frecuente discrepancia con el tamaño de los vasos receptores, lo cual requería el uso de injertos venosos, aumentando de forma notable el riesgo de complicaciones vasculares (5).
En 1988 Kroll y Rosenfield (6) definieron el concepto de colgajo de perforantes, procedimiento que ganó popularidad debido a su gran fiabilidad, versatilidad en el diseño del colgajo y preservación del músculo, lo que comportaba una mínima morbilidad a nivel de la zona donante. Suponía un refinamiento evolutivo de los propios colgajos músculo-cutáneos.
En 1989 Koshima y Soeda (7) emplearon por primera vez tejido del abdomen basado en un solo vaso perforante, conservando el músculo recto subyacente, para reconstruir el suelo de la boca y defectos de la región inguinal. En 1992 Allen y Treece (8) utilizaron el tejido abdominal basado en los vasos perforantes de la arteria epigástrica inferior para reconstrucción de mama.
En 1993, Koshima et al (9) describieron de forma detallada la anatomía de la región glútea y utilizaron colgajos de perforantes para cierre de defectos lumbosacros en pacientes no parapléjicos, disminuyendo el dolor postoperatorio y permitiendo una movilización precoz. En el mismo año, 1993, Allen y Tucker (10) utilizaron el tejido de la región glútea para reconstrucción de mama y sus hallazgos fueron publicados en 1995. Mediante esta técnica consiguieron obtener tejido de la región glútea formado por piel y grasa, nutrido por ramas perforantes de la arteria glútea, sin sacrificar las estructuras musculares subyacentes. Mediante la disección intramuscular de los vasos perforantes preservaron la función y masa muscular y obtuvieron un pedículo vascular de mayor longitud.
En la actualidad la evidencia de una anatomía fiable de la región glútea, la ubicuidad de la zona donante que permite obtener un volumen de tejido adecuado para reconstruir la mama y la posibilidad de llevar a cabo colgajos neurosensitivos, han hecho que los colgajos de perforantes de la región glútea, S-GAP (colgajo de perforantes de la arteria glútea superior) e I-GAP (colgajo de perforantes de la arteria glútea inferior), se hayan convertido en una alternativa válida para reconstrucción de mama mediante tejido autólogo. Están especialmente indicados en aquellos casos en que el abdomen no se encuentra disponible, se ha producido fracaso previo de otras técnicas quirúrgicas o por preferencia de la propia paciente. Estos colgajos también son utilizados cómo colgajos pediculados para cobertura de úlceras sacras o defectos lumbosacros gracias a la longitud de su pedículo, que permite obtener un arco de rotación apropiado.
Respecto al colgajo S-GAP, el colgajo I-GAP presenta las ventajas de tener un pedículo de mayor longitud y dejar una cicatriz más estética a nivel de la zona donante. No obstante también presenta ciertos inconvenientes que no deben despreciarse; sentarse encima de la incisión que está cicatrizando provoca más dolor que con el colgajo S-GAP y el ratio de dehiscencias puede aumentar. Esto se evidencia sobre todo en reconstrucciones simultáneas bilaterales, cuando la paciente no puede sostener su peso en una zona no operada. La radiculopatía postquirúrgica es infrecuente en pacientes en que se ha llevado a cabo un colgajo de la región glútea, ya que el nervio ciático aparece sólo ocasionalmente en el campo quirúrgico y además cuenta con la cobertura del músculo glúteo preservado.
COLGAJO DE PERFORANTES DE LA ARTERIA GLÚTEA SUPERIOR (S-GAP)
ANATOMÍA
La arteria glútea superior es una rama terminal de la arteria ilíaca interna y sale de la pelvis a través del orificio ciático mayor constituyendo uno de los pedículos dominantes del músculo glúteo mayor (11). Desde su salida los vasos son canalizados por distintos bloques de grasa hasta llegar a un receso subfascial, nivel en que en particular la vena glútea superior recibe múltiples tributarias de otras venas pélvicas.
Al salir de la pelvis la arteria glútea superior se divide en una rama superficial, que se dirige al músculo glúteo mayor y una rama profunda que se sitúa entre el músculo glúteo medio y el hueso ilíaco.
La rama superficial de la arteria glútea continúa por encima del músculo piriforme y se dirige hacia la región superior del músculo glúteo mayor. A medida que se dirige hacia la superficie cutánea, la arteria se divide en múltiples ramas que perforan el músculo y van a nutrir la grasa y piel suprayacentes. Los vasos perforantes que irrigan la porción medial de la región cutánea viajan en una dirección estrictamente vertical hacia dicha superficie cutánea. El trayecto intramuscular para estos vasos es de unos 4 a 5 cm, dependiendo de la masa muscular del glúteo. Las perforantes que nutren la porción lateral de la paleta cutánea suelen tener un trayecto más horizontal de unos 4-6 cm antes de dirigirse en dirección ascendente hacia la superficie cutánea. Debido a este trayecto más horizontal de mayor longitud a través del músculo, estos vasos que nutren las porciones laterales de la paleta cutánea permiten obtener un pedículo de mayor longitud que los de la región medial.
La inervación sensitiva de la región glútea superior se origina de ramas dorsales de nervios lumbares segmentarios (12). Múltiples ramas dorsales nerviosas de nervorum lumbalium perforan la fascia profunda lateral a cresta ilíaca póstero-superior y ascienden hacia la piel. Si una rama nerviosa de diámetro apropiado cruza la línea de incisión, el nervio puede ser incluido en el colgajo.
TÉCNICA QUIRÚRGICA
Preparación y diseño preoperatorios
El diseño del colgajo se lleva a cabo con el paciente en posición quirúrgica de decúbito lateral, que facilita la intervención simultánea de dos equipos. Se marcan la espina ilíaca postero-superior y el trocánter mayor del fémur y se traza una línea que una ambos puntos. En base a conocimientos anatómicos, se sabe que la rama superficial de la arteria glútea superior emerge del margen del sacro, próxima a la unión del primer con el segundo tercio de dicha línea trazada (ligeramente más próxima a la espina ilíaca pósterosuperior) (Fig. 1).
Fig 1. Paciente de 45 años de edad con antecedentes
de mastectomía derecha por carcinoma ductal
infiltrante y mastectomía profiláctica izquierda,
en la que ya se había llevado a cabo reconstrucción
de mama derecha con colgajo S-GAP y en un segundo
tiempo quirúrgico se procedió a reconstruir la mama
contralateral con otro colgajo S-GAP. En la imagen se
observa la línea que une la espina ilíaca postero-superior
(PIS) con el trocánter mayor (T) y la perforante escogida a
nivel de la unión entre el primer y segundo tercio de dicha línea.
Los vasos perforantes se pueden localizar preoperatoriamente con una prueba de detección mediante Doppler de ultrasonidos a nivel de esta línea trazada. Al escoger la perforante más apropiada, es importante tener en cuenta que las perforantes situadas en una región más lateral del colgajo permiten obtener pedículos vasculares más largos.
El diseño fusiforme del colgajo se centra a nivel de la línea trazada previamente e incluyendo los vasos perforantes marcados. Su eje puede angularse en dirección superior o inferior o adoptar un diseño más horizontal. No obstante, el diseño oblicuo con orientación ligeramente superior de la región lateral ha demostrado presentar más ventajas, ya que minimiza las deformidades del contorno al acaparar una capa grasa subcutánea más delgada y permitir que la cicatriz se disimule más fácilmente con la ropa interior o de baño.
En cuanto a las dimensiones del colgajo, la amplitud de la isla cutánea puede ser de unos 10 cm, pudiendo alcanzar en algunos casos los 12 cm y permitiendo el cierre primario de la zona donante sin tensión. La longitud suele ser de 20 a 26 cm (Fig. 2).
Disección del colgajo
El colgajo S-GAP puede elevarse tanto con el paciente en posición de decúbito lateral cómo prono. En reconstrucción de mama se prefiere la posición de decúbito lateral ya que permite la intervención simultánea de dos equipos quirúrgicos. En esta posición, al mismo tiempo que se eleva el colgajo se puede llevar a cabo la mastectomía inmediata en caso de que sea necesario y a continuación, proceder a disecar los vasos receptores mamarios internos con relativa comodidad.
Se incide la piel y tejido subcutáneo con un ligero biselado de 1-2 cm hasta alcanzar la fascia muscular. La disección se inicia lateralmente donde el colgajo se encuentra por encima del tracto iliotibial y del músculo tensor de la fascia lata y se progresa hasta localizar la fascia del músculo glúteo mayor, la cual se eleva con el colgajo. Esta disección subfascial permite entrar en un plano óptimo de disección, relativamente poco vascularizado, que facilitará la identificación de los vasos perforantes. Cuando se encuentran los fascículos del músculo glúteo, la disección continúa más cuidadosamente, incidiendo el perimisio que se inserta en la fascia suprayacente. Los vasos perforantes discurren entre los haces musculares en la dirección de las fibras hacia el colgajo, de manera que deberán ser disecados cuidadosamente, separándolos en la propia dirección de dichas fibras musculares, preservando el músculo y empleando técnicas microquirúrgicas y magnificación con lupas.
Justo por encima del músculo piriforme pueden encontrarse varias perforantes formadas por una arteria de 1 mm de diámetro y dos venas comitantes. Generalmente con una sola perforante es suficiente para nutrir el colgajo S-GAP; de todas maneras si se encuentra una segunda perforante de tamaño apropiado en el mismo plano y dirección de las fibras musculares, ésta puede incluirse también en el colgajo.
Si se lleva a cabo un colgajo inervado, se mantiene la piel de la isla cutánea de la región supero-medial hasta que se localizan las ramas dorsales de los nervios lumbares segmentarios que perforan la fascia profunda justo por encima la cresta ilíaca, lateral a espina ilíaca póstero-superior. Se puede disecar hasta su origen una rama nerviosa, nervi clunium superioris, que aporta sensibilidad a la región medial y lateral de las nalgas, la cual posteriormente se puede anastomosar a la rama anterior de la rama lateral del cuarto nervio intercostal aportando sensibilidad al colgajo (6).
Una vez escogido el vaso perforante, se procede a su disección separándolo de los haces musculares y ligando sus ramas laterales musculares. Antes de alcanzar la fascia sacra, se debe localizar y ligar la rama profunda de la arteria glútea que discurre por encima del hueso ilíaco. A continuación se sigue el pedículo abriendo la fascia sacra, lo que comporta la aparición de un receso graso subfascial. Este trayecto final de disección de los 2-3 últimos cm del pedículo vascular es la parte más delicada, ya que existen múltiples y frágiles ramas venosas tributarias que se dirigen al pedículo y que deben ser ligadas de forma cuidadosa. Para facilitar este paso y evitar lesionar la vena es necesaria una exposición excelente del campo quirúrgico, por lo que se recomienda situar un retractor sosteniendo los músculos piriforme y glúteo menor ampliamente separados. La ligadura de las venas tributarias debería llevarse a cabo sólo cuando se visualiza claramente la vena glútea saliendo de la pelvis, evitando de esta manera la lesión de la misma.
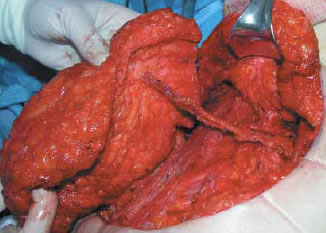
Se puede obtener un pedículo de una longitud que oscila entre 7 y 12 cm. A este nivel, el diámetro de la vena suele ser de un tamaño suficientemente grande para llevar a cabo la anastomosis microvascular sin dificultad (diámetro venoso: rango de 2.5 a 4.5 mm). Sin embargo el factor determinante para finalizar la disección del pedículo es el diámetro de la arteria, que suele ser de un tamaño inferior, de manera que la disección debería proseguir hasta que se alcance un diámetro arterial mínimo de unos 2 mm o superior (diámetro arterial: rango de 1.5-2.3 mm) (Fig. 3, 4).
Fig 3. Los vasos perforantes se disecan separándolos
de las fibras musculares hasta alcanzar la arteria y vena
glúteas superiores. Una vez disecado todo el pedículo
se puede obtener una longitud de 7 a 9 cm.
Fig 4. El trayecto final de disección del pedículo
vascular es uno de los pasos más delicados ya que
hay riesgo de lesionar la vena glútea superior al existir
múltiples frágiles venas tributarias de la misma. Para evitar
la lesión venosa es imprescindible una excelente exposición
del campo quirúrgico.
La zona donante debe cerrarse sin tensión con la mínima disección necesaria. Después de aproximar las fibras musculares mediante suturas absorbibles, se coloca un drenaje por encima del músculo para prevenir la formación de seroma, que se mantiene durante unos 10 días. A continuación se cierra la herida por planos identificando y cerrando primero el sistema fascial superficial mediante sutura absorbible 2-0 y finalmente se cierra la piel mediante sutura intradérmica 3-0. Es recomendable el uso de una faja de compresión durante 3 - 4 semanas después de la cirugía para reducir la incidencia de seromas postoperatorios.
OBSERVACIONES Y CASOS ESPECIALES
En algunas pacientes es necesario llevar a cabo reconstrucción de mama bilateral mediante dos colgajos GAP. En estos casos se prefiere llevar a cabo la reconstrucción simultánea con una semana de separación, evitando de esta manera una cirugía prolongada y un agotamiento innecesario del equipo quirúrgico. Mediante este programa no se ha observado ni una mayor incidencia de las complicaciones relacionadas con la anestesia, ni una mayor necesidad de transfusiones sanguíneas (Fig. 5).
Durante la elevación del colgajo S-GAP hay que tener precaución en no lesionar importantes estructuras anatómicas: nervio ciático mayor, arteria glútea inferior, arteria pudenda interna y nervio cutáneo femoral posterior. Todas estas estructuras emergen caudalmente al músculo piriforme y podrían lesionarse si se aplica una técnica inapropiada y poco cuidadosa. No es infrecuente la lesión del nervio ciático mayor cuando se tracciona el músculo piriforme para facilitar la exposición de los vasos gúteos superiores cuando descienden por debajo de la fascia sacra. Si dicha tracción sobre el nervio ciático es importante, los pacientes pueden presentar síntomas irritativos molestos durante algún tiempo.
Los vasos mamarios internos son los vasos receptores de elección, ya que permiten una mayor flexibilidad al remodelar el colgajo, permitiendo un mejor asentamiento medial del mismo. Para reducir la morbilidad de la zona donante los vasos mamarios internos son disecados entre el segundo o tercer espacio intercostal, sin necesidad de resecar cartílago costal. La arteria y vena mamarias internas son de un tamaño aproximado de entre 2.5 y 3 mm respectivamente; a veces se puede localizar una segunda vena entre 1.5 mm y 3 mm. En caso de que sea necesario obtener mayor espacio, pueden resecarse parcialmente los márgenes de los cartílagos costales. Si se localizan vasos perforantes de los vasos mamarios internos, podrán ser utilizados para llevar a cabo la anastomosis minimizando la disección de la zona donante y consiguiendo en muchos casos un diámetro arterial muy parecido al de la arteria glútea. Debe tenerse precaución en preservar pequeñas longitudes de las ramas laterales de la arteria y vena mamarias internas, que pueden ser útiles para mejorar la diferencia de calibre respecto a los vasos del colgajo. Esto es importante sobre todo con la vena mamaria interna, ya que la vena glútea suele ser de gran tamaño llegando a medir 4 o incluso 5 mm de diámetro (Fig. 6).
Fig 6. Disección de los vasos receptores mamarios internos
entre el espacio intercostal. Se observa también la disección
de vasos perforantes de los vasos mamarios internos,
que se utilizan en algunos casos para llevar a cabo la
anastomosis vascular.
En algunos casos puede darse una discrepancia en el diámetro de los vasos, sobre todo por lo que se refiere a la vena, que suele ser de un diámetro mucho mayor al de la arteria, en particular en aquellos casos en que sobrepasa la fascia sacra. Para compensar esta discrepancia se utiliza el "venous coupler device" que permite conseguir una anastomosis microvascular más rápida, sencilla y segura.
Debería evitarse cualquier posible deformidad a nivel de la zona donante situando el diseño de la isla cutánea oblícuo ligeramente superior y asegurándonos de un cierre correcto del sistema fascial superficial. Si a pesar del trato cuidadoso de la zona donante existe una deformidad del contorno, es posible corregirla mediante una lipoaspiración y/o lipoinfiltración (trasfiriendo células grasas en el interior del músculo glúteo) en un segundo tiempo quirúrgico, cuando la paciente vuelva para la reconstrucción del complejo areola - pezón.
COLGAJOS DE PERFORANTES DE LAARTERIA GLÚTEA INFERIOR (I-GAP)
ANATOMÍA
La arteria glútea inferior es una rama terminal de la arteria iliaca interna y sale de la pelvis a través del orificio ciático mayor. Desde aquí la arteria se sitúa por debajo de la fascia del sacro y es encauzada por diferentes bloques de grasa. En este receso graso subfascial, la vena recibe múltiples tributarias venosas de otras venas de la región pélvica. A este nivel de la arteria glútea inferior se origina la rama coccígea que perforará el ligamento sacro-espinoso. La arteria glútea inferior sigue su recorrido perforando la fascia sacra y sale de la pelvis caudal al músculo piriforme. Al alcanzar la superficie posterior del músculo glúteo mayor, la arteria glútea inferior se ramificará en múltiples vasos que perforarán el músculo y nutrirán la grasa y piel suprayacentes.
El curso de las perforantes de la arteria glútea inferior es más oblícuo a través del músculo glúteo mayor que el curso de las perforantes de la arteria glútea superior, las cuales tienen un trayecto más directo o vertical a través del músculo para alcanzar el tejido cutáneo (9). Esto comporta que la longitud total del pedículo del colgajo I-GAP sea superior al del colgajo S-GAP, pudiendo alcanzar una longitud de 7 a 10 cm.
Estos vasos perforantes se distribuyen en direcciones superior, lateral e inferior. Los que se dirigen a las regiones medial e inferior de la región glútea tienen un trayecto intramuscular relativamente corto (4-5 cm) dependiendo del grosor del músculo que perforan. En cambio las perforantes que se dirigen a la región lateral y superior tienen un trayecto más horizontal u oblicuo a través del músculo, que alcanza desde los 4 a 6 cm, antes de dirigirse a la superficie cutánea.
La arteria glútea inferior se acompaña del nervio cutáneo póstero-femoral del muslo (L5, S1-S2) al descender entre el trocánter mayor y la tuberosidad isquiática en el 91% de los casos. Estas estructuras vásculo-nerviosas siguen un trayecto conjunto para dirigirse hacia la región posterior del muslo donde se situarán entre la fascia de los músculos bíceps femoral y semitendinoso (13). El nervio póstero-femoral cutáneo además de inervar la región posterior del muslo también inerva la región inferior del glúteo, de manera que su preservación durante la elevación del colgajo permite obtener un colgajo neurosensitivo. Asimismo, en la vecindad de la arteria glútea inferior se encuentran otras estructuras de vital importancia, el nervio ciático mayor y los vasos pudendos internos.
TÉCNICA QUIRÚRGICA
Preparación y diseño preoperatorios
El colgajo se puede diseñar con el paciente tanto en bipedestación como en posición quirúrgica. Primero se marca el pliegue glúteo con el paciente en posición de pie y después se localiza y marca el origen del músculo que corresponde al margen lateral del sacro, su inserción que se localiza en el trocánter mayor y su extensión inferior que corresponde a la tuberosidad isquiática. La arteria glútea inferior se localiza a lo largo de una línea que conecta la espina ilíaca póstero-superior y la tuberosidad isquiática, a nivel aproximadamente del margen inferior del músculo piriforme. La unión de su tercio inferior con el tercio medio marca el punto de salida de la arteria glútea inferior.
La longitud de la isla cutánea puede alcanzar desde los 20 a los 26 cm y se puede localizar desde la tuberosidad isquiática a nivel medial hasta el trocánter mayor a nivel lateral. La amplitud del colgajo que permite un cierre sin tensión de la zona donante es de 10 a 12 cm (Fig. 7).
Fig. 7. Diseño del colgajo I-GAP con las perforantes marcadas.
El límite inferior se sitúa 1 cm por encima del pliegue glúteo
y a nivel de la periferia se marca el biselado que se llevará
a cabo en el tejido subcutáneo, con el fin de acaparar más
tejido graso y en consecuencia mas volumen.
El colgajo puede diseñarse en cualquier dirección, aunque la orientación oblícua superior presenta más ventajas. El límite inferior del colgajo se marca 1cm inferior y paralelo al pliegue glúteo (14). Acontinuación la paciente se coloca en posición de decúbito prono y se utiliza la prueba de Doppler para localizar los vasos perforantes que emergen de la arteria glútea inferior. La localización de los vasos perforantes en la región lateral del colgajo permite obtener pedículos más largos.
Un diseño particular del colgajo IGAP es el que se puede realizar en pacientes con exceso de tejido en la región trocantérea ("saddle-bag GAP flap), escogiendo esta área para centrar el colgajo. Mediante este diseño se puede conseguir elevar un colgajo de gran volumen (el tejido graso a este nivel es más grueso) y con un pedículo de gran longitud (de 10 cm o superior), al mismo tiempo que se puede mejorar el contorno corporal de la paciente (Fig. 8).
Durante la elevación del colgajo IGAP debe tenerse precaución en preservar la grasa más densa coloreada que se sitúa por encima del isquium, medial al músculo glúteo mayor. La conservación de esta grasa evitará la posible molestia a nivel de la zona donante durante la sedestación.
Disección del colgajo
La posición quirúrgica de la paciente para facilitar la intervención es en decúbito lateral. Se incide el colgajo según el diseño marcado y con un ligero biselado de 1 -2 cm a nivel del tejido subcutáneo con el objetivo de conseguir más volumen (Fig. 9).
Fig. 9. Imagen en la que se muestra cómo se bisela
el tejido subcutáneo a nivel de la periferia del colgajo
con el objetivo de obtener más volumen.
La disección se inicia lateralmente a nivel del tracto iliotibial y sigue hasta localizar la fascia glútea. Una vez identificada la fascia del músculo glúteo mayor, es elevada con el colgajo facilitando la entrada a un plano de disección prácticamente avascular que permite la identificiación de los vasos perforantes.
Las inserciones del músculo glúteo mayor se localizan en el tracto ilio-tibial y en la tuberosidad glútea del fémur. Durante la disección del colgajo se van encontrando estos haces musculares que discurren paralelos a la dirección de la disección (15). A medida que avanza la disección se encuentran los vasos perforantes que viajan entre los haces musculares para dirigirse al colgajo. Es suficiente una sola perforante formada por una arteria de diámetro mínimo 1 mm y dos venas comitantes de calibre adecuado para nutrir todo el colgajo IGAP, sin embargo si se encuentra una segunda perforante que se una de forma fácil a la primera, puede incluirse también en el colgajo (Fig.10).
Fig. 10. Inicio de disección de la perforante
a través de las fibras del músculo glúteo inferior.
Una vez escogida la perforante, se sigue su curso separándola de las fibras musculares de forma meticulosa. Es infrecuente, pero en algunas ocasiones durante este proceso puede encontrarse el nervio ciático, que debe protegerse de forma cuidadosa evitando cualquier tracción sobre el mismo (Fig. 11).
Fig 11. Imagen en que se observa exposición del
nervio ciático* en la proximidad del pedículo vascular **
Al avanzar medialmente, el nervio cutáneo femoral se separa de las estructuras vasculares (vasos glúteos inferiores). En el caso en que se localicen ramas nerviosas sensitivas que inerven la piel del colgajo, el nervio puede incluirse en el colgajo para crear un colgajo neuro-sensitivo.
Una vez alcanzada la región medial, se abre la fascia sacra para localizar el receso graso donde múltiples y frágiles ramas venosas tributarias se dirigen hacia el pedículo. Dichas ramas deben ser ligadas de forma cuidadosa, al mismo tiempo que debe identificarse y ligarse la rama coccígea de la arteria glútea. En la vecindad, a nivel medial, se encuentra la arteria pudenda interna que no debe ser lesionada.
El factor decisivo para finalizar la disección del pedículo es el diámetro de la arteria, que debería ser de 2 mm como mínimo (rango 2.0 a 4.5 mm). La longitud del pedículo suele ser de 10 a 14 cm (Fig. 12).
Fig. 12. Colgajo IGAP completamente disecado en
el que se observa un pedículo de gran longitud.
La zona donante debe cerrarse de forma cuidadosa mediante disección de los colgajos cutáneos tanto superior cómo inferiormente para aproximar los bordes de la herida bajo mínima tensión y prevenir la dehiscencia. Se coloca un drenaje aspirativo por encima del músculo que se mantiene unos 10 días y se procede a cerrar la herida identificando el sistema fascial superficial que permita un cierre por planos. La cicatriz resultante se encuentra dentro y ligeramente lateral al pliegue glúteo. En el postoperatorio la paciente deberá llevar una faja compresiva durante 3 - 4 semanas (Fig. 13).
OBSERVACIONES Y CASOS ESPECIALES
Es importante la posición del paciente durante de la intervención para facilitar una exposición simultánea de la zona donante y receptora. Esto está indicado sobre todo en reconstrucción de mama y se consigue colocando a la paciente en posición semilateral. De esta manera, al mismo tiempo que se eleva el colgajo glúteo, se lleva a cabo la mastectomía inmediata o diferida y el abordaje de los vasos receptores.
Los vasos mamarios internos se utilizan la mayoría de veces cómo vasos receptores al permitir situar el colgajo GAP más medialmente. Para minimizar la morbilidad a este nivel, los vasos se exponen entre los cartílagos sin necesidad de resecar el cartílago costal. Si se localizan vasos perforantes de la mamaria interna de calibre adecuado, pueden utilizarse para llevar a cabo la anastomosis. Esto supone una ventaja porque permite una menor disección de la zona donante y se consigue un diámetro vascular similar al de la arteria glútea (rango 1,5-2.3 mm). Sin embargo, si los vasos mamarios internos son los escogidos cómo receptores, deberá conseguirse un calibre grande de los vasos del colgajo. La vena glútea inferior suele tener un diámetro superior al de la vena mamaria interna, sobre todo si se alcanza más allá de la fascia sacra; no obstante la arteria acompañante suele ser de un tamaño mucho más inferior, por lo que se debe proseguir la disección del pedículo vascular hasta que se alcance una arteria de un diámetro mínimo de 2 mm para facilitar la anastomosis, cuando se emplean los vasos mamarios internos.
También es posible utilizar los vasos tóraco-dorsales para anastomosis vascular en los colgajos IGAP, sin embargo la longitud del pedículo del colgajo es variable y además se puede ver limitado el poder situarlo más medialmente. Los vasos tóraco-dorsales pueden emplearse de preferencia cómo vasos receptores en algunos casos de reconstrucción parcial de mama tras tumorectomías laterales.
Es importante una buena exposición del campo operatorio durante toda la intervención y es vital durante el proceso de ligadura de los vasos venosos tributarios a la vena glútea inferior. Sin una adecuada exposición, existe un elevado riesgo de lesionar dicha vena. Para evitarlo, se recomienda colocar el retractor de forma que separe ampliamente el músculo piriforme y el músculo glúteo superior. La fascia sacra debe abrirse alrededor de los vasos en una dirección lateral. Raramente se expone el nervio ciático mayor durante la intervención; debe tenerse cuidado en no colocar suturas o clips en la vecindad del nervio.
Debido a la posible discrepancia en el diámetro de los vasos, se puede utilizar de forma habitual el "venous coupler device" casi exclusivamente para las anastomosis venosas. Así se asegura que el lumen de la vena permanezca abierto, con el resultado de minimizar las complicaciones a nivel de la anastomosis venosa.
Al finalizar la elevación del colgajo, se deja caer el músculo glúteo mayor en su posición original, sin necesidad de cierre con suturas. Debe minimizarse al máximo cualquier deformidad del contorno a nivel de la zona donante. Puede producirse depresión del contorno si no se cierra el sistema fascial superficial de forma adecuada. Para corregir dichas depresiones a nivel de la zona donante puede llevarse a cabo liposucción o lipoinfiltración del área. Los diseños oblicuo y horizontal producen una menor probabilidad de causar deformidad del contorno.
NOTA DEL AUTOR: Las figuras 1, 3, 4, 5 y 6 pertenecen al Servicio de Cirugía Plástica del Hospital de la Santa Creu i Sant Pau de Barcelona.
Dirección del autor
Dr. Robert Allen
125 Doughty street, suite 480
Charleston
South Carolina, 29401. USA
e-mail: boballen@diepflap.com
Bibliografía
1. Fujino T, Hareasina T, Aoyagi F.: "Reconstruction for aplasia of the breast and pectoral region by microvascular transfer of a free flap from the buttock". Plast Reconstr Surg 1975, 56: 178. [ Links ]
2. Le-Quang C.: "Secondary microsurgical reconstruction of the breast and free inferior gluteal flap". Ann Chir Plast Esthet, 1992, 37:723. [ Links ]
3. Shaw WW.: "Breast reconstruction by superior gluteal microvascular free flaps without silicone implants". Plast Reconstr Surg 1983, 72:490. [ Links ]
4. Boustred AM, Nahai F.: "Inferior gluteal free flap breast reconstruction". Clin Plast Surg, 1998, 25:275. [ Links ]
5. Codner MA, Nahai F.: "The gluteal artery free flap breast reconstruction: making it work". Clin Plast Surg. 1994, 21:298. [ Links ]
6. Kroll SS, Rosenfield L.: "Perforator-based flaps for low posterior midline defects". Plast Reconstr Surg 1988, 81: 561. [ Links ]
7. Koshima I, Soeda S.: "Inferior epigastric artery skin flaps without rectus abdominis muscle". Br J Plast Surg. 1989, 42:645. [ Links ]
8. Allen RJ, Treece P.: "Deep inferior epigastric perforator flap for breast reconstruction". Ann Plast Surg 1994, 32:32. [ Links ]
9. Koshina I, Moriguchi T; Soeda S, et al.: "The gluteal perforator based flap for repair of sacral pressure sores". Plast Reconstr Surg 1993, 91:678. [ Links ]
10. Allen RJ, Tucker C Jr.: "Superior gluteal artery perforator free flap for breast reconstruction". Plast Reconstr Surg 1995, 95:1207. [ Links ]
11. Strauch B, Yu H.: "Atlas of Microvascular Surgery: Anatomy and Operative Approaches". New York: Thieme Medical Publishers, 1994, pp 102-119. [ Links ]
12. Blondeel PN.: "The sensate free superior gluteal artery perforator (S-GAP) flap: A valuable alternative in autologous breast reconstruction". Br J Plast Surg, 1999, 52: 185. [ Links ]
13. Paletta C.E., Bostwick,III J., Nahai F.: "The inferior gluteal free flap in breast reconstruction". Plast Reconstr Surg . 1989, 84(6): 875. [ Links ]
14. Allen R.J., Levine J.L., Granzow J.W.: "The in-the-crease inferior gluteal artery perforator flap for breast reconstruction". Plast Reconstr Surg. 2005, 118 (2): 333. [ Links ]
15. Blondeel, Morris, Hallock, Neligan.: "Perforator Flaps. Anatomy, Technique and Clinical Aplications". Quality Medical Publishing, Inc. Missouri, 2006. [ Links ]