Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Cirugía Plástica Ibero-Latinoamericana
versión On-line ISSN 1989-2055versión impresa ISSN 0376-7892
Cir. plást. iberolatinoam. vol.34 no.4 Madrid oct./dic. 2008
| Necrolisis epidérmica tóxica inducida por fármacos. Caso clínico Toxical epidermal necrolysis related to the use of drugs. Case report |
|
| Melloni Magnelli, L.*, Padrón Flores, A. E.**, Larrazábal Aguerrevere, L.I.***, Sony Avendaño, B. N.**** |
| Resumen El Síndrome de Stevens Johnson (SSJ) ha sido definido como un eritema multiforme vesiculobulloso de la piel y de otros órganos y se considera que es la etapa inicial de una reacción dérmica cuya forma más severa de presentación es la Necrolisis Epidérmica Tóxica (NET). Se manifiesta como una reacción sistémica inflamatoria aguda que involucra más del 30 % de la superficie corporal. Etiológicamente está relacionada con el uso de fármacos e un 60 % de los casos, sin embargo el herpes simple, infecciones por micoplasma y algunos factores genéticos, están considerados también como posibles desencadenantes. El SSJ presenta un pródromos catarral de entre 1 a 14 días de duración; el hallazgo clínico más importante son las lesiones máculo-papilares que se extienden centrípetamente y evolucionan a vesículas confluentes, afectando por lo general a la mucosa oral, conjuntival y al área genital. El SSJ evoluciona ocasionalmente a NET, que se caracteriza por dolor intenso y pérdida de la superficie epitelial, comprometiendo las funciones vitales del organismo, ocasionando un desequilibrio hidroelectrolítico, un compromiso renal y ocular, un gran catabolismo y un riesgo potencial de sepsis.
| Abstract Stevens Johnson Syndrome (SJS) has been defined as a vesiculobullous multiform erythema of the skin and other organs. It´s considered as initial stage of a dermal reaction in which the most severe form of presentation is Toxic Epidermal Necrolysis (TEN). This is an acute systemic inflammatory disease that involves more than 30% of epidermal detachment of the body surface. Etiologically it is related to the use of some drugs in 60% of the cases, besides herpes simplex, mycoplasma infection and some genetic factors. SJS has a sudden onset and can be preceded for a prodromous of malaise between 1-14 days. The most important clinical finding is a target erythematous and popular lesion that spreads centripetaly evolving into a central vesicle. Generally involves mucous membranes often oral, conjunctival and genital areas. SJS occasionally can develop to TEN, characterized by painful necrotic cutaneous lesions, epidermal loss and bullous lesions spreading to an extensive skin detachment, compromising vital functions, producing electrolyte inbalance, renal and ocular impairment, excessive energy expenditure and potential sepsis risk.
|
|
|
|
* Cirujano Plástico y Reconstructivo.
** Jefe de la Unidad de Cuidados Intensivos Pediátricos.
*** Profesor de Cátedra de la Residencia de Especialidad en Oftalmología EGRAM ITESM. Oftalmólogo.
**** Residente de Pediatría.
Hospital Infantil de Monterrey. Nueva León. México.
Introducción
El Síndrome de Stevens Johnson (SSJ) fue descrito en 1922 por Stevens y Johnson como una enfermedad febril acompañada de estomatitis, conjuntivitis purulenta y lesiones en la piel (1). Se define como un eritema multiforme vesiculobulloso que compromete piel y mucosas en general. Actualmente, se le considera como la etapa inicial de una reacción dérmica cuya presentación más severa es la Necrolisis Epidérmica Tóxica (NET), inflamación sistémica aguda que compromete la piel, las mucosas y los epitelios respiratorio e intestinal.
Son sinónimos de SSJ, Ectodermosis erosiva plurifocalis y Eritema polimorfo mayor y son sinónimos de NET, Síndrome de Lyell o de Broca-Lyell, Síndrome del gran quemado y Necrosis aguda diseminada epidérmica tipo 3 (1-4).
Su distribución es mundial, afectando a todas la razas, edades y a ambos sexos. El riesgo anual es de 1 a 6 casos por millón de habitantes para el SSJ y de 0,4 a 2 casos por millón para la NET. La mortalidad puede llegar a ser del 40 % en SSJ y del 70 % en los casos de NET (2,3).
El uso de algunos fármacos se ha visto implicado en la etiología de más del 80 % de los casos estudiados; están descritos casos tras el uso de tratamientos anticonvulsivantes en un 15 % (Difenilhidantoínas, Carbamazepinas, Lamotrigina), antinflamatorios no esteroideos en un 33 % y el Alopurinol, así como con el uso de antibióticos en el 34 al 80% de los casos (Sulfamidas, Aminopenicilinas, Quinolonas y Cefalosporinas) (Tabla I).
Debemos considerar como causas alternativas a los medicamentos las infecciones, que también pueden actuar como cofactor precipitante; el virus del Herpes simple, algunas especies de Micoplasma, la vacuna de la parotiditis, así como otros factores genéticos, pueden actuar como predisponentes en la patogenia y aparición del SSJ/NET asociado al uso de fármacos (1-9).
También encontramos una incidencia más alta en afecciones inmunológicas como el Lupus Eritematoso Sistémico y en el SIDA, siendo las Sulfonamidas los agentes más frecuentemente implicados (4,5).
Aun conociendo toda esta información, la identificación del agente etiológico puede ser difícil. Si bien la biopsia de piel suele ser decisiva para el diagnóstico preciso de SSJ y NET, no ayuda a establecer si la enfermedad está causada por medicamentos (4,6,7).
La Fisiopatología de la enfermedad sugiere que los metabolitos activos de los medicamentos se comportan como haptenos unidos a proteínas en la membrana basal y en los puentes de fijación de las células epidérmicas mediada por linfocitos T (citotóxicos) y macrófagos con liberación de citoquinas. Esto genera una reacción tóxica y una necrosis celular directa que induce a la expresión de proteínas promotoras de la apoptosis de los queratinocitos, lo que suscita la separación extensa de la epidermis y las mucosas (1-9).
El caso típico de NET descrito por Lyell (2,7), se caracteriza por la aparición brusca tras un pródromo catarral, de fiebre de 39-40º C, astenia, cefalea, odinofagia, nauseas, vómitos, mialgias y artralgias. La característica fundamental es la aparición posterior de una lesión cutánea papular, eritematosa, en forma de diana (blanco, "bull eye" o "target"), dolorosa, inicialmente en cara y tronco, que luego se extiende hacia las extremidades. También aparecen lesiones vesiculobullosas en la mucosa de las conjuntivas nasal, oral, de las regiones vulvovaginal, anorrectal y uretral, con formación de seudomembranas y comprometiendo así funciones importantes del individuo como son la alimentación y la micción (2,4,7,8).
Aparece también fotofobia con conjuntivitis catarral bilateral, purulenta e incluso úlceras corneales y zonas hemorrágicas que dejan serias secuelas (8-11). La severidad de los cuadros es proporcional a la extensión necrótica de la piel y es a la vez un importante factor pronóstico de supervivencia. La potencial colonización bacteriana, unida a una respuesta inmunológica disminuida, aumentan el riesgo de sepsis. Se produce una pérdida masiva de fluidos transepidérmicos asociada a un disbalance hidroelectrolítico y es común también la aparición de insuficiencia prerrenal; una complicación frecuente en estos pacientes la instauración de un estado hipercatabólico con inhibición de la secreción de insulina y resistencia a la misma, así como el desarrollo ocasional de una neumonitis intersticial difusa que puede llevar a un síndrome de distrés respiratorio (8,11).
Debido a la gran similitud entre la clínica del SSJ y de la NET, Bastuji-Garin y col. Condujeron un estudio en 1993 en el que definieron ciertos criterios para la clasificación de ambas enfermedades (10), determinando como SSJ los casos con un compromiso epidérmico menor del 10 % de superficie corporal (SC) afectada y como NET los casos con más del 30 % de SC afectada. Los casos entre el 10 y el 30 % de SC afectada se establecerían como una superposición de ambas patologías.
El diagnóstico puede hacerse habitualmente por las características clínicas, con lesiones cutáneas que comprometen por lo menos dos mucosas. Es importante tener en cuenta los antecedentes de exposición a medicamentos en las últimas 3 semanas.
En los casos atípicos o dudosos es útil la biopsia de piel, que revelará grados variables de necrosis en los queratinocitos, rodeados por linfocitos, edema de la dermis papilar, escaso infiltrado linfohistiocitario perivascular y formación de ampollas subepidérmicas. Los estudios de inmunofluorescencia directa sirven para excluir enfermedades autoinmunes (3-9).
El diagnóstico diferencial lo haremos frente a diversas reacciones dérmicas, principalmente con las de tipo descamativo y exfoliativo tales como el Síndrome de piel escaldada, Pénfigo vulgar, Penfigoide ampolloso, Dermatitis herpetiforme, Impétigo y Síndrome de Kawasaki, entre otras. En la NET es importante recordar la exquisita sensibilidad cutánea y el signo de Nikoski positivo como claves diagnósticas para su distinción (7,8).
En cuanto al tratamiento, es esencial la identificación y suspensión de las drogas potencialmente responsables de la patología, así como el tratamiento de las infecciones precipitantes. En pacientes con afecciones extensas, se debe considerar su atención en una Unidad de Cuidados Intensivos o en Unidad de Quemados, con monitorización de parámetros vitales, aumento de la ingesta calórica por sonda nasogástrica o nutrición parenteral, prevención de sobreinfección y sepsis, corrección de desequilibrios electrolíticos, evitar el uso de material adhesivo y asegurar una buena analgesia. El reemplazo de fluidos debe ser precoz (Tabla II).
Tendremos especial cuidado en el tratamiento de los ojos, aplicando colirio antiséptico/antibiótico y usando conformadores fenestrados para evitar sinequias; debemos también lubricar la cavidad oral y la mucosa labial con ungüentos antisépticos.
Al tratarse de una reacción inmunológica, se emplea inmunoglobulina humana (0,5 a 1 gr/kg/día) intravenosa, con resultados favorables por sus efectos inmunomoduladores (8). Los corticoides, en tratamientos cortos al inicio de la enfermedad, también resultan beneficiosos; sin embargo, se han descrito casos de NET en pacientes que tomaban altas dosis de corticoides por enfermedades previas y no previnieron totalmente la aparición o extensión de la enfermedad (8-10).
La supervivencia a SSJ/NET ha aumentado considerablemente en los últimos años, principalmente en niños, pero las secuelas a largo plazo siguen siendo frecuentes. La regeneración de la epidermis se produce en 3 semanas, siendo las últimas en regenerar las áreas preriorificiales y de presión. Entre las secuelas de piel y faneras encontramos: cicatrices dérmicas, pigmentación irregular, nevus eruptivo, fimosis, sinequias vaginales, anoniquia y alopecia.
Las secuelas oculares son las más comunes y afectan a cerca del 35% de los pacientes: ausencia de mucina en lágrimas, pérdida de pestañas, metaplasia escamosa, cicatrices corneales, sinequias palpebrales y conjuntivales, queratitis, fotofoboia persistente, ardor ocular, simblefaron, triquiais, opacidades de córnea y ceguera (11,12).
Caso clínico
Paciente varón de 3 años de edad, sin antecedentes de importancia, que inicia su padecimiento 15 días antes de su ingreso hospitalario al presentar crisis convulsiva tónico-clónica con desviación de la mirada y movimientos lateralizados a la izquierda de unos 20 minutos de duración, no relacionada con hipertermia. Ocho días después de este primer cuadro, vuelve a presentar crisis convulsiva de las mismas características, en esta ocasión con hipertermia, mal estado general y tos no productiva esporádica. Inicia tratamiento con Amoxicilina, Paracetamol, Diclofenaco y Difenilhidantoína.
Acude a cita programada para realizársele electroencefalograma, pero es referido a Urgencias por presentar un pico febril de 40º C. Se observa además hiporexia, mal estado general, mucosa labial enrojecida, conjuntivas hiperémicas, lesiones orales tipo herpético dolorosas, con sialorrea abundante. Se palpa adenomegalia cervical en el lado izquierdo de 1,5 cm, abdomen blando y piel íntegra. Se hizo diagnóstico probable al ingreso de Síndrome de Kawasaki.
En las primeras 24 horas de evolución postingreso presentó deterioro clínico con apariencia tóxica, edema en boca y labios, secreción purulenta de ambas conjuntivas, lengua con placa blanquecina, rash exantemático instalado en dirección céfalo-caudal máculopapular, no pruriginoso, con signo de Nikolski positivo en cara (Fig. 1).

Fig. 1. Imagen correspondiente al ingreso hospitalario.
Primeras 48 horas de evolución.
A las 48 horas del ingreso aparecieron vesículas confluentes y esfacelación de éstas en tórax anterior y posterior, mejillas y pabellones auriculares, labios sangrantes, edema facial (Fig.2) con presencia de una capa blanquecina en lengua y faringe con descarga retronasal verdosa, estertores roncantes transmitidos, distermia, acrocianosis y dificultad respiratoria caracterizada por tiraje intercostal y subcostal, aleteo nasal y saturación por oximetría del 85%, por lo que es ingresado en Unidad de Cuidados Intensivos de Pediatría ante la posibilidad de edema laríngeo.

Fig. 2. Aspecto de la espalda en el momento del ingreso hospitalario.
En el tercer y cuarto días de internamiento, se apreció un importante esfácelo de la epidermis, principalmente en cara (Fig.3), pérdida de pestañas, esfácelo de mucosa de carrillos y dorso-lingual, de tórax anterior y posterior, porción superior de abdomen, porción superior de ambos brazos y pene (Fig. 4), calculándose un 45% de superficie corporal afectada. Se incrementaron los requerimientos hidroelectrolíticos utilizando la fórmula de Galveston y se inició tratamiento médico con Clindamicina, Amikacina y Metilprednisolona. Se suspendieron la Difehilhidantoína y los AINES ante el posible diagnóstico de Síndrome de piel escaldada por Staphilococo versus Síndrome de Stevens Jonson.

Fig. 3. Aspecto físico al 4º día de internamiento.

Fig. 4. 4º día de internamiento. Imagen posterior a lavado quirúrgico.
El laboratoria mostró:
-BH Hgb: 12.4, Hto. 39.1%, VCM 80.2, HCM 25.5, CMHG 31.7, Leucocitos 19.6, Linfocitos 29%, Eosinófilos 3 %, Segmentados 66 %, Bandas 1 %, Monocitos 1 %, Plaquetas 188.000, VSG 6mm/h.
-EGO: Densidad 1.020, Ph 5.0, Color amarillo, Leucocitosis 2-3/campo, Cetonas trazas, Cristales escasos y Células epiteliales escasas. Resto negativo.
-Electrolitos: Na 139, K 4.2, Cl 101.
-Química sanguínea: Bilirrubinas totales 15, Bilirrubinas no conjugadas 29, Proteínas totales 7.1, Albúmina 4.0, Globulinas 3.2, Fosfatasa alcalina 255, GGT 22, ALT 49, AST 65, Glicemia 148 y Creatinina 0.55.
Se realizó lavado quirúrgico y toma de biopsia de piel en región inguinal derecha así como colocación de catéter central de 3 vías en ingle izquierda para iniciar nutrición parenteral total. Las áreas cruentas se extendieron a un 60 % de SC así como a las mucosas oral y perianal, con fácil sangrado, que fueron cubiertas con pasta de Lassar y Polimixina (Fig.5). Sobre ambas córneas se apreció una nata fibrosa por esfacelación corneal, que se extrajo fácilmente y se colocó medicación local a base de gotas oftálmicas con Moxifloxacino, Ciprofloxacino en ungüento y lubricante ocular (Fig.6).
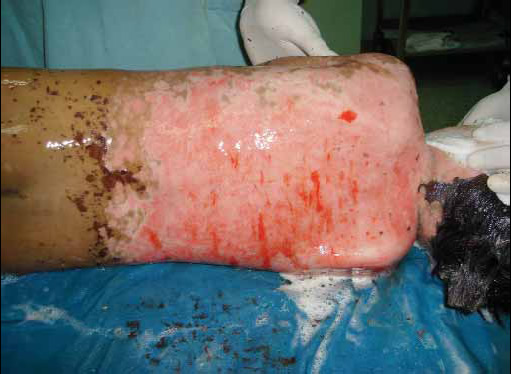
Fig. 5. 4º día de internamiento. Imagen posterior a lavado quirúrgico.

Fig. 6. Sinequias palpebrales y cicatrización de las heridas faciales.
Se cambió todo el esquema de antibióticos sistémicos por Ceftriaxona, Vancomicina y Fluconazol, además de analgesia con Midazolam, Nalbufina, Diazapam, Polimixina en labios y Gammaglobulina (dosis total de 12,8 gr.).
La biopsia de piel confirmó las alteraciones estructurales como una forma severa de Eritema multiforme del tipo de la Necrolisis Epidérmica Tóxica secundaria probablemente a fármacos (Anticonvulsivantes). El hemocultivo y los cultivos de faringe y de secreción ocular, fueron negativos.
Se realizaron nuevos lavados quirúrgicos seriados bajo sedación y se cubrieron las heridas con apósitos hidrocoloides. No hubo mejoría de las lesiones hasta la tercera semana. Ambos párpados mostraron sinequias que fueron liberadas en múltiples ocasiones, presentando reepitelización corneal. Su evolución fue hacia la mejoría, transfiriéndose de la Unidad de Cuidados Intensivos a planta hospitalaria.
Una vez cicatrizado el abdomen, se le realizó una gastrostomía dada la persistencia de las lesiones intraorales. Se retiró el catéter central y la sonda de Foley debido a la fiebre persistente. Los cultivos de punta de catéter determinaron infección por Staphilococo Aureus el día 30 de estancia hospitalaria. Fue dado de alta a los 36 días de ingreso con buen estado general y continuó en tratamiento médico con soporte psicológico en consultas externas (Fig. 7).

Fig. 7. Día 22 de internamiento, 85% ya cicatrizado.
Actualmente presenta secuelas por discromías en piel, fotofobia, inicia la deambulación con ayuda, así como la tolerancia a los alimentos por vía oral (Fig. 8). Sigue bajo control de oftalmología (Fig. 9, 10).

Fig. 8. Día 36 de internamiento: alta hospitalaria. Completamente cicatrizado y con párpados abiertos.
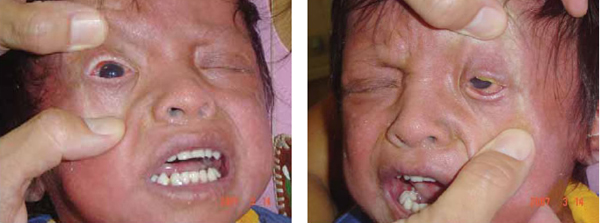
Fig. 9 y 10: Control oftalmológico en consulta externa a los 14 días del alta hospitalaria,
sin pestañas, apertura palpebral completa y edema conjuntival persistente.
Discusión
Hemos hecho una revisión del Síndrome de Stevens Jonson y de la Necrolisis Epidérmica Tóxica, dos raras pero severas formas de presentación de enfermedades ampollosas mucocutáneas, que comparten características clínicas e histopatológicas similares pero difieren en la extensión del compromiso dérmico (5,10).
Las reacciones inflamatorias agudas a drogas son ocasionadas por alteraciones inmunológicas. Las infecciones virales e interacciones medicamentosas actúan como un cofactor o como factores predisponentes o precipitantes y la carga genética es responsable del metabolismo específico frente a drogas y también de la susceptibilidad a las reacciones adversas (8).
Describimos un caso clínico de SSJ/NET en un preescolar de 3 años de edad, con múltiples posibles factores etiológicos implicados de entre los descritos en la literatura, entre ellos el uso de fármacos anticonvulsivantes (Difenilhidantoína). Se estima que un 5 % de los pacientes en tratamiento con dichos fármacos presenta algún tipo de estas reacciones. En el caso que presentamos, la terapia con Fenitoína durante 14 días, parece ser un factor influyente y determinante en la aparición de las reacciones dérmicas. Entre otros fármacos se asoció el uso de Aminopenicilinas durante el tratamiento, medicamento también implicado en la aparición de la patología dérmica. Además, el paciente presentaba un cuadro infeccioso de etiología viral, por lo que consideramos esta entidad como condición causal del SSJ/NET del caso.
El tratamiento con Gammaglobulina humana, esteroides tipo Metilprednisolona, la nutrición parenteral y los cuidados dérmicos, supusieron una resolución satisfactoria del cuadro, con involución de las lesiones a los 21 días.
Consideramos que la intervención del cirujano plástico en este tipo de casos es la de vigilar la pronta recuperación de la piel como órgano protector y el minimizar las posibles secuelas cutáneas. En el caso que presentamos, no fue necesario injertar ninguna zona de las afectadas. Aunque la reacción medicamentosa se limita a la unión entre la dermis y la epidermis, puede profundizarse (por infección o presión). En nuestro caso, el paciente recuperó la integridad de su piel, pero con discromías; sin embargo, las mucosas que también se afectaron, como las del epitelio respiratorio, mantuvieron posteriormente al paciente con cuadros recurrentes de neumonía y dificultad respiratoria, que ceden con tratamiento médico. Las conjuntivas inflamadas, sufren sinequias y opacidad.
Conclusiones
La piel y las mucosas son las mas afectadas en una reacción alérgica. Sin embargo, sólo un pequeño porcentaje de las reacciones cutáneas suponen un riesgo vital o conducen a secuelas importantes. El tratamiento se limita al reconocimiento precoz de los síntomas, la retirada del medicamento implicado y las medidas de sostén vital. Los clínicos debemos evaluar cuidadosamente todas las reacciones adversas cutáneas y suspender rápidamente los medicamentos prescindibles, especialmente cuando existen signos o síntomas que puedan indicar el inicio de una reacción cutánea grave. Una vez recuperado el paciente, debe proscribirse el uso de los medicamentos implicados y de los compuestos relacionados.
Cabe mencionar que estos casos deben ser considerados dentro de la clasificación etiológica del paciente quemado como una reacción inmunológica severa, donde la piel y las mucosas son el órgano diana.
Finalmente, debemos concluir que la prevención sigue siendo la medida más eficaz contra las reacciones cutáneas graves.
Dirección del autor
Dra. Laura Melloni Magnelli
Ave. Frida Kahlo 180, cons. 317
Valle Oriente Garza García N.L. CP 66260 México
e-mail: lmelloni@hotmail.com
Bibliografía
1. Aviakian R., Flowers FP., Araujo OE., Ramos-Caro FA.: "Toxic epidermal necrolysis: a review" J. Am. Acad. Dermatol. 1991, 25: 69. [ Links ]
2. Roujeau JC., Stern RS.: "Severe adverse cutaneous reactions to drugs". New Engl. J. Med. 1994, 331: 1272. [ Links ]
3. Cros A. et al: "Síndrome de Stevens Johnson". Rev. Med. Uruguay 2004, 20 (3): 172. [ Links ]
4. Roujeau JC., Kely JP., Naldi L. et al.: "Medication use and the risk of Stevens Johnson Syndrome or toxic epidermal necrolysis", New Engl. J. Med. 1995, 333 (24): 1600. [ Links ]
5. Gómez de la Garza M.: "Necrolisis Epidérmica Tóxica" Dermatología Rev. Mex. 1994, 38 (supl. 4): 417. [ Links ]
6. Roujeau JC., Chesidow O., Saiag P., Guillaume JC.: "Toxic epidermal necrolysis (Lyell Syndorme)". J. Am. Acad. Dermatol. 1990, 23: 1039. [ Links ]
7. Pacheco L., Sánchez MA., Sánchez DL.: "Síndrome de Stevens Johnson. Presentación de un caso". Rev. Cubana Pediatr. 2001, 73 (4): 240. [ Links ]
8. Ringheanu M. Et al.: "Toxic epidermal necrolysis in children. An update". Clin. Pediatr. 2000, 39 (12): 687. [ Links ]
9. Revuz J., Penso D., Roujeau JC. Et al.: "Toxic epidermal necrolysis: clinical findings and prognosis factors in 87 patients". Arch. Dermatol. 1987, 123: 1160. [ Links ]
10. Bastuji-Garin S., Rzany B., Stern RS., Shear NH., Naldi L., Roujeau JC.: "Clinical classification of cases of toxic epidermal necrolysis, Stevens Johnson Syndrome, and erythema multiforme". Arch. Dermatol. 1993, 129: 92. [ Links ]
11. Robert L., Scheridan MD., John T., Schulz JT., Colee M., Ryan MD et al.: "Long term consequences of toxic epidermal necrolysis in children". Pediatrics 2002, 109: 74. [ Links ]
12. Schulz JT et al.: "A 10 year experience with toxic epidermal necrolysis". J. Burn. Care. Rehabil. 2000, 21 (3): 199. [ Links ]
















