My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Cirugía Plástica Ibero-Latinoamericana
On-line version ISSN 1989-2055Print version ISSN 0376-7892
Cir. plást. iberolatinoam. vol.37 n.4 Madrid Oct./Dec. 2011
https://dx.doi.org/10.4321/S0376-78922011000400008
Reparación de hiperfibrosis abdominal secundaria a liposucción
Repair of hyperfibrosis secondary to abdominal liposuction
Fernández Sanza, I.*, Gómez García, R.*
* Cirujano Plástico. Clínica Sanza, Barcelona. España.
Dirección para correspondencia
RESUMEN
El desarrollo de hiperfibrosis secundaria a cualquier procedimiento quirúrgico es un problema que afecta al paciente que lo padece y al médico que le trata; puede tener resultados devastadores no solo sobre la estética, sino en casos extremos, también sobre la función.
En el ámbito de la Cirugía Plástica, cuando la hiperfibrosis se desarrolla tras algún procedimiento estético y por ende 100 % electivo, al paciente le es difícil entender y aceptar la génesis de dicho problema y exige al cirujano una reparación rápida y satisfactoria, lo cual no siempre es fácil o incluso factible.
En este artículo presentamos el caso de una paciente sometida a liposucción abdominal que, tras la aparición en el postoperatorio y posterior resolución de una seroma, sufrió una hiperfibrosis que deformó la zona; presentamos también nuestra propuesta de tratamiento y los resultados finales conseguidos.
Hay que recalcar que cuando estos casos, afortunadamente no muy comunes, aparecen, la evolución suele ser tórpida y en ocasiones resistente a los protocolos de tratamiento habituales, lo que puede llevarnos a desarrollar estrategias poco convencionales y, que en un caso como el que presentamos, resultan bastante efectivas.
Palabras clave: Liposucción, Complicaciones, Seroma postperatorio, Hiperfibrosis.
Código numérico: 5311-15311.
ABSTRACT
The development of hyperfibrosis after any surgical procedure is a problem that affects the patient and the doctor who treated, and can have devastating results that affect not only the aesthetic but, in extreme cases, the function.
In the field of Plastic Surgery, when hyperfibrosis develops in a cosmetic procedure and therefore 100 % elective, the patient does not understand and accept the genesis of the problem and the surgeon is required to fast repair, but this is not always satisfactory, easy or even feasible.
We present the case of a patient undergoing an abdominal liposuction complicated with postoperative seroma; after seromas resolution she developed hyperfibrosis that deformed the area. We also present our proposal for treatment and our final results.
It´s important to remark that these cases are usually rresistible to standard treatment protocols, and sometimes leads us to develop unconventional strategies.
Key words: Liposuction, Complications, Postoperative seroma, Hyperfibrosis.
Numeral Code: 5311-15311
Introducción
La lipodistrofia es la acumulación de grasa en determinadas zonas del cuerpo que desarmoniza la figura. Esta producida por una mayor concentración de células grasas por unidad de volumen en esas zonas en comparación con el resto del cuerpo. La aparición de lipodistrofia responde a influencias hereditarias y hormonales. Este hecho hace que en cada sexo, tengan una localización típica y diferente.
Se han intentado diversos procedimientos para eliminar este exceso de grasa, desde tratamientos tópicos hasta la infiltración de diversos productos o sustancias; éstos, en el mejor de los casos, producen un vaciado de la célula grasa, pero no su eliminación total, con lo que pueden volver a llenarse reproduciendo la alteración.
La obtención de un buen resultado en el tratamiento de la lipodistrofia mediante liposucción se basa en la adecuada planificación de las zonas a tratar, de la extracción del volumen necesario y uniforme de grasa, de la calidad de la piel del paciente y de un estricto seguimiento por parte del paciente, de las indicaciones postoperatorias (1).
Los resultados son muy efectivos, aunque cada caso es distinto y debe valorarse particularmente. Hoy en día, con las técnicas modernas de que disponemos, el abanico de indicaciones de la liposucción se ha ampliado y puede conseguirse una buena retracción cutánea postoperatoria incluso en pieles de mala calidad.
La liposucción es una intervención compleja no exenta de riesgos, la mayoría de ellos prevenibles con una buena planificación y preparación preoperatorias, así como una estrecha vigilancia de los pacientes tanto durante la intervención como en el postoperatorio; en este proceso intervienen el laboratorio que efectúa las pruebas clínicas preoperatorias, el cirujano que realiza la intervención, el equipo de anestesia y el de enfermería (2).
Dependiendo de la zona a tratar, la cirugía se efectuará con anestesia local, epidural o general. Como es ampliamente sabido, la cirugía se efectúa a través de pequeñas incisiones cutáneas por las que se introduce una cánula de aspiración mediante la cual se extrae el exceso de grasa subcutánea, creando una seria de túneles en el tejido graso entre el lecho aponeurótico y la piel, que tras la consecuente retracción y fibrosis consiguen reducir el volumen y remoldear la zona tratada con la consiguiente mejora de la figura y del contorno corporal. La duración de la cirugía dependerá del volumen de grasa a extraer, así como del número de zonas a intervenir. Una vez finalizada la cirugía, se le coloca al paciente una prenda de compresión elástica que deberá llevar durante un periodo aproximado de un mes, a fin de reacomodar la piel sobre el nuevo volumen, minimizar los riesgos de sangrado y la formación de hematomas o seromas.
Tras el primer mes de postoperatorio, la reducción de volumen corporal lograda es importante, pero aún se logra un mejor resultado en los 2 meses siguientes, pudiendo considerar el proceso estabilizado a los 3 meses de la operación.
En el postoperatorio inmediato es normal que aparezcan hematomas en la piel, edema e hinchazón; los primeros suelen desaparecer en unos 10-15 días, pero la hinchazón puede durar 30 días o más. El resultado postoperatorio definitivo no es evidente hasta pasados unos 2 meses o, en algunos casos más tiempo, dependiendo de la cantidad de grasa extraída y dónde estuviera localizada.
Dentro del listado general de posibles complicaciones secundarias a una liposucción, creemos importante destacar por su especial repercusión:
- Seromas: en forma de cúmulos de liquido postoperatorio (grasa licuada, suero, linfa y ocasionalmente productos hemáticos) que no son absorbidos en un área corporal que ha sufrido un traumatismo o una intervención quirúrgica; en el caso que nos ocupa, el traumatismo producido por las cánulas de liposucción. Se manifiesta como una tumefacción en la zona involucrada, que a la palpación es depresible y móvil, generando un signo de oleaje al desplazarse el líquido contenido en su interior. Estas colecciones líquidas corren el riesgo de infectarse formando abscesos, encapsularse formando seromas crónicos o quistes o dejar irregularidades tras su reabsorción. Para evitarlos, es importante que los pacientes permanezcan en reposo y utilicen prendas compresivas durante el postoperatorio inmediato. En caso de formarse, deben ser drenados, pudiendo tardar desde unos días hasta semanas en su recuperación completa (3,7). El tratamiento del seroma pasa por diferentes etapas según la zona afectada, la extensión, el tiempo de evolución y las características propias de cada paciente. Según la extensión, el seroma puede responder a la compresión de la zona y reabsorberse; sin embargo, se acepta que una vez detectado lo más conveniente es la evacuación del líquido, ya sea mediante aspiración o a través de una mínima incisión. Tras ello, se recomienda compresión activa para inmovilizar la zona y evitar movimientos que actúen a modo de bomba y permitan la nueva acumulación activa de fluido; además, esto conseguirá adosar las paredes de la cavidad, impidiendo que se llene de nuevo. (8,9). Una vez que logremos que no se vuelva a formar liquido, debemos mantener la inmovilización y compresión durante al menos 48 a 72 horas más y la resolución total puede llevar entre 7 días a 4 semanas; en ocasiones son recurrentes y resistentes al tratamiento (generalmente cuando se encapsulan) y pueden requerir evacuación abierta con resección de la cápsula (10-12).
- Cicatrices: con la liposucción, habitualmente solo quedan unas cicatrices externas de pocos milímetros que apenas son visibles transcurrido un tiempo; sin embargo, recordemos que la cicatrización involucra no solo la vía de entrada de las cánulas sino también toda la parte interna del colgajo dermograso que se separa de su lecho aponeurótico y que es por tanto susceptible de sufrir desviaciones del proceso normal de cicatrización, tales como hipertrofia, retracción, irregularidades, etc. (13).
Material y método
Presentamos el caso de una paciente de 47 años de edad que reside de manera alterna entre nuestro país y el extranjero, sin antecedentes patológicos de importancia, excepto alergia a las penicilinas y sin hábitos tóxicos.
En enero del 2005 es sometida en nuestro centro a una liposucción de flancos y abdomen que se efectúa bajo anestesia general, con técnica tumescente, utilizando cánulas tipo mercedes de 4 y 5 mm de diámetro. El procedimiento duró 2 horas aproximadamente y transcurrió sin complicaciones trans ni postoperatorias inmediatas (Fig. 1).
Se extrajeron 4 litros para un total de 3 litros de grasa y colocamos inmediatamente faja de compresión que abarcaba todas las zonas tratadas (abdomen completo y ambos flancos), más una faja de varillas para refuerzo abdominal.
Efectuamos controles postoperatorios a las 24, 48 y 72 horas. Al cabo de 7 días de postoperatorio detectamos seroma abdominal en la región supraumbilical que drenamos con técnica estéril aspirativa, mediante aguja 18 G, extrayendo un total de 72 cc de líquido.
Mantuvimos la compresión y volvimos a citar a la paciente en consulta a las 48 horas, detectando nuevamente liquido aunque en menor cantidad; continuamos practicando drenajes seriados cada 3 días, utilizando la misma técnica y obteniendo en forma decreciente de 20 hasta 5cc de líquido seroso durante aproximadamente 21 días, hasta la total resolución del cuadro.
En este intervalo de tiempo no hubo ninguna otra complicación; la inflamación fue la habitual, no se presentó fiebre, ni hematoma, no hubo signos de sufrimiento tisular y la paciente usó de manera contínua la faja de compresión prescrita.
Al cabo de 4 semanas desde la intervención, con el seroma resuelto, concedemos el alta transitoria a la paciente y permitimos que viaje al extranjero a su lugar de residencia. Le recomendamos el empleo de la faja compresiva durante 2 a 4 semanas más, que realice masajes y damos indicaciones generales para el cuidado de la piel y de las cicatrices: Programamos una nueva visita en consulta al cabo de 2 meses.
A la paciente le es imposible acudir en la fecha prevista y no lo hace hasta 4 meses después; nos cuenta que, aproximadamente a los 2 meses de la intervención empezó a notar un endurecimiento paulatino de la zona, con formación de pliegues y hendiduras por encima del ombligo que se ivan exacerbando conforme avanzaba el tiempo. Este cuadro fue progresivo y de rápida evolución, resistente al tratamiento mediante drenaje linfático manual y el empleo de la faja.
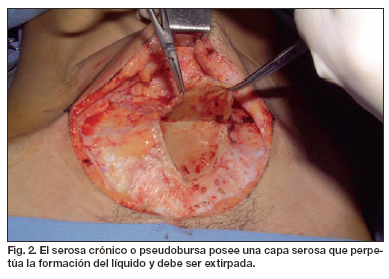
En el momento en que acude a consulta, la exploración física nos muestra múltiples irregularidades en la piel de la zona supraumbilical, con presencia de 3 grandes pliegues principales y varios secundarios que incluían piel, tejido celular subcutáneo y tejido fibroso inflamatorio, dando un aspecto cerebeloide y antiestético a la zona del epigastrio (Fig. 2).
La zona hiperfibrosa se extendía también a ambos hipocondrios y quedaba delimitada cefálicamente por la quilla esternal, lateralmente por los salientes costales y caudalmente finalizaba 5 cm por encima del ombligo, al cual deformaba por efecto de la tracción (Fig. 3).
Durante los 4 meses que estuvo fuera de España la paciente había acudido a diferentes especialistas médicos: dermatólogos, cirujanos plásticos y generales, incluso a ginecólogos, todos de reconocido prestigio y ninguno le había dado la posibilidad de tratamiento específico; todos le recomendaron volver a España para que la viera el cirujano que la había intervenido e intentara solucionar el problema. Le expusieron varios tratamientos como: presoterapia, carboxiterapia, resección de la zona cutánea afectada e injerto de piel, pero sin ofrecerle ninguna garantía de resultados; acudió a nuestra clínica sin haber probado ninguno.
Debido a la escasa bibliografía existente sobre la resolución de un problema tan específico como el que presentaba nuestra paciente, optamos por plantearle varias opciones de tratamiento:
1. Tratamiento conservador expectante con fiisioterapia, carboxiterapia y presoterapia coadyuvantes, valorando la evolución del caso. La paciente se negó a un tratamiento largo y tórpido.
2. Dermolipectomia ascendente con abordaje submamario. La paciente se negó rotundamente a nuevas cicatrices en mamas, puesto que tiempo atrás le habían efectuado una reducción mamaria con cicatriz vertical y un estiramiento braquial a consecuencia de los cuales presentaba hipertrofia importante tanto en las cicatrices periareolares y verticales de la mama, como en las braquiales. No aceptaba más cicatrices, al menos tan visibles.
3. Dermolipectomía convencional. La opción más aceptada por la paciente, pero a su vez la más arriesgada, intentaríamos liberar la fibrosis mediante un abordaje suprapúbico, intentando que, en el caso de que la cicatriz volviera a hipertrofiarse, al menos no estuviera en una zona tan visible.
Una vez que expusimos los diferentes puntos a favor y en contra de las diferentes opciones planteadas, consensuamos llevar a cabo la tercera opción quirúrgica, informando a la paciente de 4 puntos en particular con los que estuvo de acuerdo:
1. Riesgos potenciales: sangrado, necrosis tisular y exacerbación del cuadro, entre otros.
2. Necesidad de un seguimiento postoperatorio contínuo, estrecho y prolongado.
3. Limitación de los resultados: era factible que no se consiguiera una mejoría notable en la resolución de la fibrosis.
4. Posibilidad de recidiva
Aclarado todo lo anterior, efectuamos exploración quirúrgica mediante un abordaje de dermolipectomía clásica bajo anestesia general, disecando desde el área prepúbica hasta la quilla esternal y encontrando múltiples cúmulos fibrosos que involucraban todo el grosor del colgajo dermograso abdominal, lo cual impedía que la piel expandiera ni siquiera unos milímetros.
Decidimos liberar dichos pliegues mediante incisiones radiadas transversales a la circulación del colgajo hasta conseguir llegar a dermis profunda y poder así alisar la fibrosis cutánea y los pliegues cerebriformes. Una vez resecada la fibrosis supraumbilical pudimos traccionar la piel, alisándola, tratando el colgajo de dermolipectomía como un injerto de espesor total. Sabíamos que la circulación principal de dicho colgajo quedaría bastante comprometida, con un alto riesgo de necrosis de la piel periumbilical e infraumbilical. La nueva piel del colgajo mantenía una circulación contralateral anárquica en determinadas áreas periféricas del mismo y la zona central era un puro injerto, algo que nunca habíamos realizado y del que no encontramos evidencia bibliográfica como tratamiento de éxito.
Una vez liberados todos los puentes fibróticos, traccionamos del colgajo de cefálico a caudal, observando que ahora si podíamos extenderlo en toda su dimensión, corrigiendo el defecto hiperfibroso; no hubo necesidad de refuerzo de la pared abdominal, por lo que verificamos exhaustivamente la correcta hemostasia, suturamos en dos planos y dimos por concluida la intervención. Dejamos 2 drenajes aspirativos, uno en dirección a la zona de liberación de la hiperfibrosis y el otro, al lecho del colgajo.
Cubrimos la piel, la herida y la salida de los drenajes con capas de algodón y gasa estériles, colocando inmediatamente 2 fajas de compresión: una de licra que incluía todo el abdomen hasta el tercio proximal de los muslos y otra de chaleco con varillas y cierre ajustable de velcro. El uso de las dos fajas condicionó una situación de delicado equilibrio entre la necesidad de efectuar una presión uniforme y firme para reposicionar el colgajo extendido y evitar el sangrado y por otro lado, una compresión excesiva que limitara aun más la débil irrigación sanguínea de la zona. De ahí que pautáramos valoraciones frecuentes en el postoperatorio para vigilar el estado de perfusión y posicionamiento del colgajo abdominal.Dejamos colocadas las dos fajas durante 10 días, tras lo cual dejamos únicamente la faja de licra hasta completar aproximadamente 45 días de uso ininterrumpido.
Como tratamiento médico complementario pautamos:
• Antibiótico (ácido clavulánico + amoxicilina), 875mg vía oral cada 12 horas durante 6 días.
• Antinflamatorio (ibuprofeno), 600mg vía oral, cada 8 horas, durante 6 días.
• Analgésico (metamizol), 575mg vía oral, en caso de dolor.
• Protector gástrico (omeprazol), 20mg vía oral cada 24 horas, mientras tomara el resto de la medicación.
• Relajante muscular (tetrazepam), 50mg vía oral, cada 12 horas, durante 5 días.
• Heparina de bajo peso molecular, 40mg vía subcutánea cada 24 horas, durante 3 días.
En el postoperatorio inmediato y mediato aplicamos de manera tópica en la zona de la fibrosis aceite de ozono (Oleo forte®, Laboratorio Naturozone), cada 4 horas durante el día, dejando gasas impregnadas por debajo de la faja compresiva.
Una vez transcurridas 72 horas de la intervención y eliminado el riesgo de sangrado, se agregó terapia con pentoxifilina 400mg vía oral, cada 8 horas, durante 14 días.
Efectuamos revisiones periódicas a los 48 y 72 horas, a la semana, a los 10, 14 y 21 días y se dieron instrucciones de urgencia ante cualquier eventualidad. El seguimiento se continuó en los meses siguientes, tomándose fotos de control al cabo de aproximadamente medio año, encontrando estabilidad del resultado obtenido y una gran mejoría estética (Fig. 4).
Discusión
En el caso que analizamos, la evolución postoperatoria de la liposucción inicial estuvo dentro de lo esperado hasta la aparición del seroma; consideramos que, aún cuando éste se solucionó dentro de los límites de tiempo esperados y se evitó que se perpetuase o fuera muy extenso, no se pudo evitar que actuase como detonador de una serie de eventos que modificaron la cicatrización normal de la zona, produciendo una fibrosis extensa, abigarrada, resistente a los tratamientos convencionales y de rápida proliferación y desarrollo.
Cabe mencionar que de por sí, y tal como podíamos apreciar por las cicatrices secundarias a cirugías previas que presentaba la paciente tanto en mamas como en brazos, su cicatrización era bastante tórpida, con tendencia también a la hipertrofia.
Refiriéndonos específicamente a la evolución de la cicatriz de la abdominoplastia practicada por nosotros, hay que mencionar que una vez retirados los puntos y totalmente curada la herida, indicamos el uso de parches de silicona durante un periodo de 3 meses, continuado después con el uso de Dermatix gel ® durante un mes y medio más; asimismo, mantuvimos la indicación de presoterapia mediante las fajas mencionadas anteriormente. La cicatriz resultante, si bien no es ideal, sí es sensiblemente mejor en cuanto a calidad y características que las existentes en brazos y mamas.
En referencia a la corrección quirúrgica practicada, nuestra principal preocupación una vez liberada la fibrosis era la supervivencia del colgajo, el cual afortunadamente sobrevivió a expensas de la circulación colateral y seguramente auxiliado por las diferentes medidas físicas y farmacológicas implementadas. El resultado postoperatorio inmediato ya demostró una mejoría parcial, que conforme ha pasado el tiempo ha evolucionando más favorablemente hasta casi la completa resolución del cuadro una vez finalizado el periodo de inflamación y cicatrización postoperatorias.
Consideramos el resultado conseguido bastante satisfactorio dados los antecedentes de hipertrofia cicatricial de la paciente, así como la magnitud de la fibrosis generada en el abdomen. Somos conscientes de que en este caso era necesaria una conducta agresiva para atajar el problema y que por tanto, era también necesario correr ciertos riesgos. La técnica empleada para el abordaje fue una abdominoplastia clásica, intentando preservar en lo posible la circulación colateral disecando un túnel central hasta llegar a la zona de hiperfibrosis. La disección fue dificultosa debido a la presencia de fibrosis secundaria a la liposucción inicial y una vez en la zona problema, fue muy difícil poder ir tramo a tramo liberando las cuerdas fibróticas, una a una y con cuidado de no perforar la piel.
El cuadro se desarrolló de una manera muy rápida y agresiva y por tanto la resolución que propusimos fue de la misma magnitud. Esta complicación es infrecuente y no suele presentarse entre las más comunes en la bibliografía relacionada con liposucción o abdominiplastia (14). Nuestro principal objetivo era solucionar total o parcialmente el cuadro sin que el remedio acarreara más estigmas que la patología original, y ello dependía de intentar preservar durante la cirugía la circulación del colgajo, así como de fomentar el aporte sanguíneo una vez finalizada la intervención, al tiempo que debíamos seccionar los tabiques fibróticos que involucraban todo el espesor del colgajo dermograso abdominal.
La paciente está muy satisfecha con la intervención y 5 años después de la cirugía, consideremos que los resultados son permanentes y sin evidencia actual de ningún tipo de recidiva; la sensibilidad es prácticamente normal y el único estigma importante son unas mínimas irregularidades abdominales, solo apreciables en la presión profunda (Fig. 5).
Es interesante apuntar que, a pesar de la extensa búsqueda de referencias bibliográficas sobre este tipo de problema y sus posibles soluciones, no encontramos evidencia de procedimientos similares empleados para solucionar este tipo de hiperfibrosis, únicamente los lineamientos generales comunes a la prevención de hipertrofia y queloides (15). Queda por dilucidar qué factores pueden condicionar el desarrollo de una hiperfibrosis de este tipo, ya sean relacionados con el paciente, sus hábitos, capacidad de cicatrización, etc.; también los factores relacionados con el procedimiento en sí y otros factores añadidos tales como complicaciones y desviaciones del curso postoperatorio normal (16).
Conclusiones
Independientemente de los posibles condicionantes de la hiperfibrosis acaecida en el caso que exponemos, fue necesario en nuestro caso la detección oportuna del proceso, el evitar la exacerbación del cuadro y una vez agotadas las terapéuticas tradicionales, intentar un procedimiento correctivo con una base empírica y siempre resguardando un margen de seguridad, atentos en todo momento a la correcta evolución postoperatoria del cuadro.
La corrección consistió en disección del plano dermograso, muy delgado, que se comportaría como un injerto de espesor total y que permitiría la expansión del tejido fibroso, a sabiendas del riesgo de isquemia que implicaba dicha conducta.
Proponemos este procedimiento como alternativa para la corrección de casos de fibrosis dermograsa, antes de recurrir a procedimientos más agresivos o complejos.
Por todo lo anterior, queremos recalcar que en ocasiones hay que modificar las conductas preestablecidas, amoldándolas a cada caso en particular con el fin de intentar resolver la patología agregada, limitar el alcance de los daños y minimizar sus secuelas.
Bibliografía
1. Albin R, de Campo T: Large-volume liposuction in 181 patients. Aesth Plast Surg 1999; 23 (1): 5 [ Links ]
2. Triana L; Triana C; Barbato C; Zambrano M: Liposuction: 25 years of experience in 26,259 patients using different devices. Aesth Surg J 2009, 29(6): 509. [ Links ].
3. Glashofer M; Coleman WP; Lewis A; Mason S; Plaisance J: Seroma formation following abdominal liposuction. Dermatol Surg; 2005 31(7 Pt 1): 770. [ Links ]
4. Andrades P; Prado A: Composition of postabdominoplasty seroma. Aesth Plast Surg; 2007, 31(5): 514. [ Links ]
5. Moretti, E. et al.: Investigación de seromas postliposucción y dermolipectomía abdominal. Cir. plást. iberolationam 2006, 32 (3):151. [ Links ]
6. Dillerrud E.: Abdominoplasty combined with suction lipoplasty: a study of complications, revisions, and risk factors in 487 cases. Ann. Plast. Surg. 1990; 25 (2 ): 182. [ Links ]
7. Ersek RA, Ersek MD, Schade K: Subcutaneous pseudobursa secondary to suction and surgery Plast Reconstr Surg 1990, 85 (3): 442. [ Links ]
8. Mohammad J. D.;Warke P. T.; Stavraky W.: Ultrasound in the diagnosis and management of fluid collection complications following abdominoplsasty. Ann Plast Surg. 1998; 41 (5): 498. [ Links ]
9. Rogliani M; Gentile P; Cervelli V: Seroma treatment after dermo-lipectomy. Ann Chir Plast Esthet; 2008, 53(6): 534. [ Links ]
10. Slivinskis IB; Bromberg SH: Is it possible to predict the duration of seroma?. Plast Reconstr Surg; 2005,115(3): 947. [ Links ]
11. Kim J; Stevenson TR: Abdominoplasty, liposuction of the flanks, and obesity: analyzing risk factors for seroma formation. Plast Reconstr Surg; 2006, 117(3): 773. [ Links ]
12. Su CW, Alizadeh K, Boddie A, Lee RC.: The problem scar. Clin Plast Surg. 1998; 25(3):451. [ Links ]
13. Torkian BA, Yeh AT, Engel R, Sun CH, Tromberg BJ, Wong BJ.: Modeling aberrant wound healing using tissue-engineered skin constructs and multiphoton microscopy. Arch Facial Plast Surg. 2004; 6(3):180. [ Links ]
14. Weiler J., Taggart P., Khoobehi K.: A case for the safety and eficacy of lipoabdominaplasty: a single surgeon retrospective review of 173 consecutive cases. Aesth. Surg. J. 2010; 30(5):702. [ Links ]
15. Reish RG, Eriksson E.: Scars: A Review of Emerging and Currently Available Therapies. Plast. Reconstr. Surg. 2008, 122 (4): 1068. [ Links ]
16. Van Zuijlen P, Angeles A, Kreis R, Bos K, Middelkoop E: Scar Assessment Tools: Implications for Current Research. Plast.Reconstr.Surg. 2002, 109 (3):1108. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Dr. Ignacio Fernández Sanza
Clínica Sanza
C/ Dolores Monserda 54.
Barcelona 08017.España
e-mail: sanza@clinicasanza.com
Comentario al trabajo "Reparación de hiperfibrosis abdominal secundaria a liposucción"
Dr. Ernesto Moretti
Jefe del Servicio Universitario de Cirugía Plástica Sanatorio Los Arroyos, Facultad de Medicina, Universidad Abierta Interamericana. Rosario, Argentina.
Cuando se efectúa un comentario sobre la aparición de un seroma en el postoperatorio debemos analizar 3 alternativas:
1. Determinar las causas del mismo
2. Determinar el tratamiento en la fase aguda
3. Determinar el tratamiento en la fase crónica (que conocemos como pseudobursa)
Con respecto al punto 1, es importante tener en cuenta que la aparición de los seromas abdominales puede acontecer tanto en dermolipectomía como en liposucción. Con frecuencia se describe en relación a cirugía abierta, aunque si la liposucción es agresiva o de gran magnitud, puede aparecer también esta complicación. Hay aún controversia sobre si las técnicas de liposucción convencional (SAL), ultrasónica (USAL) o láserasistida (LAL) presentan diferencias en cuanto a la aparición de seromas postoperatorios. Las causas de su aparición se atribuyen a varios factores: la disrupción del sistema linfático o el movimiento de los colgajos abdominales sobre los tejidos profundos también mencionado (1). Hay común acuerdo entre los autores acerca de que el procedimiento muy agresivo es causa directa. En mi trabajo de investigación sobre seromas (2), además de en el trabajo publicado en esta misma revista y que el Dr. Fernández Sanza cita entre su bibliografía, determiné que en los pacientes con grandes volúmenes de liposucción (más de 3.000 cc) se duplicaba la aparición de seromas, así como en la dermolipectomía se triplicaba este índice en comparación con el que se produce en liposucción.
Una vez detectado el seroma, ingresamos en el punto 2. La punción es el tratamiento de elección. Se realizan bajo técnica aséptica (para evitar el riesgo de contaminación) y de forma repetitiva hasta alcanzar la evacuación completa del mismo. A modo de consejo, creo importante efectuar un seguimiento ecográfico postevacuación con el objeto de vigilar al máximo la reducción del líquido en la zona. La colocación de corticoides en el espacio no es compartida por todos los colegas, pero en forma personal la empleo; diluyo en 10 cc de solución fisiológica, triamcinolona de depósito (triamcinolona 30 mg fco. ampolla por 5 cc) y la coloco en el espacio. He notado que esta medicación provoca una adherencia de los tejidos que, junto a la compresión extrínseca con faja y lámina de poliuretano (espuma de goma) directamente aplicada entre la piel y la faja, resuelve en gran medida la recidiva del seroma agudo. Transcurridos los 15 días, si persiste el seroma, efectúo una segunda aplicación. No es frecuente que sea necesaria la colocación de un drenaje cuando acontece un serosa postliposucción, sin embargo, en los casos de dermolipectomía se colocan drenajes durante 2-3 semanas bajo succión permanente y compresión extrínseca. En las etapas agudas, algunos autores refieren el uso de cola de fibrina y doxiciclina (250 mg diluidos en solución fisiológica) y/o estreptoquinasa (500.000 unidades diluidas en solución fisiológica) (1), aunque personalmente no tengo experiencia en el uso de estas alternativas.
De no mediar tratamiento exhaustivo en las etapas agudas o dejado el seroma a su libre evolución, se forma una capa serosa en las paredes de la cavidad que nos lleva indefectiblemente al punto 3 (seroma crónico o pseudobursa). En esta última etapa, la única opción valedera descrita por diversos autores es la reintervención quirúrgica con retirada de esta capa serosa y fijación con puntos reabsorbibles entre el colgajo abdominal y la pared abdominal, tal y como describió Baroudi (3) y aparece también reflejado en la bibliografía de la especialidad. En estos casos se recomienda siempre agregar drenajes durante un tiempo prolongado y es muy importante la compresión extrínseca con faja asistida por las malla de poliuretano, con el objeto de obtener una presión uniforme sobre todo el colgajo abdominal. Personalmente, ésta ha sido mi conducta en los casos de pseudobursa que he tenido oportunidad de tratar (Fig. 1, 2).
En el caso específico que describen los Dres. Fernández Sanza y Gómez García, la evolución de un gran seroma agudo y posteriormente la falta de seguimiento específico de la paciente debido a su residencia lejos de los cirujanos, terminó desarrollando a mi juicio un seroma crónico o pseudobursa, resuelta magníficamente con la reintervención de la paciente y la retirada de toda la capa serosa de la neocavidad. Deseo expresar mi apoyo al tratamiento instituido por los colegas, junto a los cuidados que instauraron para evitar el sufrimiento de los colgajos y lograr al excelente resultado obtenido.
Bibliografía
1. Lucas AA, Hunstad JP, Saltz R, Toledo L: Issues in abdominoplasty: Panel discussion. Aesth Surg J, 2003, 20:403.
2. Moretti, E.: Seromas en la pared abdominal: Investigación en animales, laboratorio, histopatología y estudios clínicos comparativos. 1o Premio Nacional de Investigación en Cirugía. XXXI Congreso Argentino de Cirugía Plástica y I Meeting Argentino-Australiano, Buenos Aires, 2001.
3. Baroudi R, Ferreira CAA: Seroma: How to avoid it and how to treat it. Aesth Surg J 1991, 18:439.
Respuesta al comentario del Dr. Ernesto Moretti
Dr. Ignacio Fernández Sanza
Agradezco mucho el comentario del Dr. Moretti acerca de la resolución de los seromas, y plantea el mismo tratamiento y cuidados que nosotros llevamos a cabo en nuestra práctica. Por desgracia, en el caso que presentamos, el seroma agudo se resolvió por completo pero la paciente regresó a EEUU 10 días después, antes de lo aconsejado por nosotros y retiró la faja durante el vuelo, de larga duración e incómodo, porque le molestaba, también en contra de lo recomendado. Después, pensando que ya estaba curada, utilizó una faja flexible en vez de la rígida que le habíamos aconsejado, consecuencia de lo cual se le formaron los pliegues en la pared abdominal, con ese aspecto cerebriforme que apreciamos en las fotos.
Pero si bien consideramos importante todo lo relativo a la prevención del seroma en este tipo de cirugías, siempre mejor que solucionar después un problema tan importante como el que se produjo en nuestro caso y que a pesar de acudir a diferentes especialistas, nadie solucionó, lo que consideramos primordial en nuestro artículo es el hecho de detallar cómo corregimos quirúrgicamente el defecto que presentaba la paciente.
Creemos que este tipo de secuelas pueden solucionarse tratando una dermolipactomía abdominal como se si tratara de un injerto compuesto de espesor total y muy grande, lógicamente con el enorme riesgo de necrosis que ello conlleva y en base a que la circulación colateral, como sucede en los colgajos retardados, actuará aún a pesar de no haber respetado los cánones de la dermolipectomía convencional que habitualmente consideramos para asegurar la supervivencia del colgajo y el éxito de la cirugía.
Esperamos con esta aportación poder ayudar a otros colegas que se enfrenten a situaciones de este tipo, bien en pacientes suyos o derivados desde otros centros.