Introducción
La sedoanalgesia para procedimientos (SAP) se ha generalizado dada la creciente demanda para aliviar la ansiedad, la incomodidad y el dolor durante los procedimientos diagnósticos y terapéuticos invasivos.(1) Se trata de un término actualizado, denominado previamente sedación consciente, expresión contradictoria puesto que la sedación efectiva reduce la consciencia.
El American College of Emergency Physicians define la SAP como una técnica de administración de sedantes o agentes disociativos, con o sin analgesia, para inducir un estado que permita al paciente tolerar procedimientos desagradables mientras se mantienen las funciones cardíaca y respiratoria.
En los últimos 10 años, un amplio cuerpo de literatura científica recoge la experiencia de la utilización de SAP durante procedimientos de cardioversión eléctrica, colocación de marcapasos y desfibriladores implantables, práctica de ecocardiografía transesofágica en pacientes no colaboradores, de técnicas endoscópicas, curas cruentas,.(2,3) reducciones ortopédicas, drenaje torácico, como apoyo para técnicas radiológicas invasivas, etc.(1) Sin embargo, existe escasa experiencia sobre la utilidad de la SAP durante el desbridamiento enzimático en pacientes quemados.
El objetivo de este trabajo es recoger nuestra experiencia con SAP en una muestra de pacientes con quemaduras faciales que requirieron desbridamiento enzimático.
Material y método
Llevamos a cabo una revisión de la serie de casos tratados con el desbridante enzimático Nexobrid® (MediWound Ltd., Israel), en la Unidad de Quemados del Complejo Hospitalario Universitario de La Coruña (CHUAC), en Galicia (España), desde enero de 2016 a diciembre de 2017. Incluimos en el estudio todos los pacientes con 18 años o más que presentaron quemaduras en cara y cuello a los que se les realizó desbridamiento enzimático con dicho producto.
Durante este período, se realizaron 16 procedimientos de desbridamiento enzimático en la localización anatómica señalada, de los cuales 12 fueron en pacientes con ventilación mecánica invasiva desde su ingreso hospitalario dadas las características de la lesión y los 4 restantes no habían recibido sedación ni soporte, y fueron manejados con SAP.
Realizamos la recogida de datos de acuerdo con los principios éticos para investigación en seres humanos.
Recogimos las variables relacionadas con la evaluación del paciente pre-SAP: variables demográficas (edad, sexo); relacionadas con la lesión (extensión de la quemadura, inhalación); comorbilidad (HTA, enfermedad mental, hábitos tóxicos, cardiopatía crónica, enfermedad hepática crónica, enfermedad renal crónica, enfermedad pulmonar crónica, obesidad mórbida, edad superior a 70 años); escalas de gravedad (ISS, Apache II); superficie tratada y resultado del desbridamiento enzimático; monitorización, agentes sedantes y analgésicos utilizados durante la SAP; y complicaciones relacionadas con el procedimiento (apnea o desaturación; hipotensión; vómitos; conversión del procedimiento a anestesia general).
Definimos el daño por inhalación como: datos de lesión de vía aérea superior o inferior, o datos de intoxicación sistémica.
El nivel de sedación que buscamos en la SAP fue grado 3-4 de la escala de Ramsay durante la aplicación y retirada de NexoBrid®. Definimos el control del dolor durante las horas de desbridamiento según la escala EVA (Escala visual analógica), de forma que consideramos óptimos aquellos valores inferiores a 4, y manejamos con analgesia de rescate aquellos iguales o superiores a 4.
En las complicaciones, definimos apnea como menos de 8 respiraciones por minuto (rpm); desaturación como Sa 02 menor del 90% en pulsioximetría; e hipotensión si fue necesario el uso de vasopresores.
Procedimiento de desbridamiento enzimático con Nexobrid®e
El desbridamente enzimático empleado fue NexoBrid®, un concentrado de enzimas proteolíticas enriquecidas con bromelaína, una sustancia derivada de la planta de la piña. La indicación del desbridamiento enzimático en el paciente quemado es la eliminación de escaras en adultos con quemaduras térmicas de espesor parcial profundo y espesor total..(4,5)
La indicación y realización del desbridamiento enzimático fue efectuada por un cirujano plástico de la Unidad de Quemados. Tras la valoración del paciente y la indicación de Nexobrid®, se realizó, en el mismo cubículo de atención del paciente, una cura húmeda oclusiva mediante compresas empapadas en suero salino fisiológico al 0.9% o en Prontosan® Wound Irrigation Solution (BBraun Mesulgen AG, Alemania). Previamente al desbridamiento enzimático se llevó a cabo un barrido suave de los detritus de queratina de la herida y posteriormente se delimitó el área a tratar con vaselina estéril. Se aplicó pomada Oculos Epitelizante® (Laboratorios THEA, Francia) o pomada Oftalmolosa Cusí Gentamicina® (Alcon, EE.UU.) en la superficie ocular y vaselina sobre párpados y pestañas. En el pabellón auricular, el orificio del canal auricular externo se ocluyó mediante una gasa impregnada en vaselina. La preparación del gel se realizó de manera estándar, mezclando el gel con el sustrato liofilizado hasta homogeneizar la mezcla. Se extendió por la zona a tratar formando una película de 1-2 mm de espesor y después se cubrió con una lámina plástica estéril (Fig. 1).
Tras la aplicación, se dejó el producto en contacto con la quemadura durante un periodo de 4 horas, aunque el tiempo de exposición pudo ser menor en las lesiones menos profundas. Posteriormente, se retiró el gel con compresas empapadas en suero salino, se evaluó la eficacia del procedimiento, y se realizó una cura oclusiva con Prontosan® Wound Gel y apósito hidrocoloide Varihesive® (ConvaTecGroup PLC, Reino Unido).
El desbridamiento enzimático está considerado como un procedimiento doloroso, particularmente durante su aplicación y retirada, por lo que requiere analgesia o sedoanalgesia dependiendo de la profundidad de la quemadura y de la superficie a tratar.
SAP de apoyo al desbridamiento enzimático
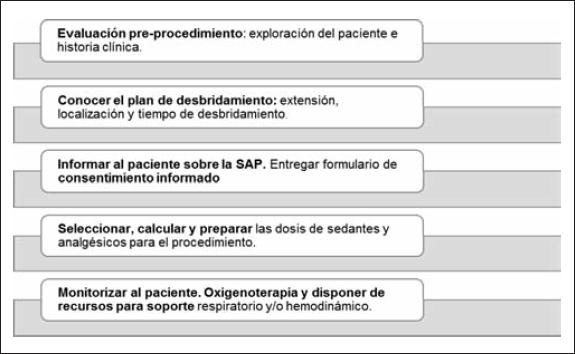
La SAP fue indicada y realizada por médicos especialistas en Medicina Intensiva, siguiendo el siguiente esquema de actuación (Fig. 2):
-
-Evaluación de paciente pre-SAP: la llevó a cabo un médico intensivista familiarizado con el procedimiento a realizar y con las medicaciones a utilizar. Su objetivo es evaluar los riesgos y determinar los factores relacionados con la historia clínica del paciente que pudieran influir en la respuesta a la analgesia y la sedación, y evitar en lo posible los eventos adversos.
La evaluación pre-SAP incluye: la determinación de la edad y peso del paciente; la evaluación de la vía aérea, de los signos vitales, electrocardiograma (EKG) y detección de cualquier disfunción de órganos; evaluación de cualquier experiencia previa con sedación y analgesia; sedantes y analgésicos utilizados previamente al procedimiento; evaluación de comorbilidades e historia de medicación; conocimiento de la medicación administrada en las últimas 24 horas (anticoagulantes, antihipertensivos, hidroxicobalamina, etc.); cualquier alergia o abuso de sustancias.
-Conocer el plan del responsable de Cirugía Plástica respecto al procedimiento de desbridamiento enzimático con Nexobrid® a realizar: extensión y localización a tratar, así como tiempo estimado de duración del procedimiento de desbridamiento.
-Informar al paciente (o representante legal, si es el caso) sobre la SAP, acerca de sus riesgos, beneficios y estrategia prevista para el procedimiento. Entregar el formulario de consentimiento informado para su firma.
-Seleccionar, calcular y preparar las dosis de sedantes y analgésicos necesarias para el procedimiento.
-Monitorizar al paciente, lo que incluye observación clínica a la cabecera del enfermo; monitorización continua de: EKG, pulsioximetría, capnografía (en pacientes seleccionados) y frecuencia respiratoria; y control de presión arterial no invasiva. Aportar al paciente oxígeno suplementario durante el procedimiento y disponer de equipo humano y material para el soporte respiratorio y/o hemodinámico si fuesen requeridos.
Teniendo en cuenta que el desbridamiento enzimático es doloroso, particularmente durante la aplicación y retirada del producto, hemos considerado una estrategia de SAP en "U", administrando sedoanalgesia durante la aplicación y retirada de Nexobrid® y analgesia basal durante las horas de desbridamiento (Fig. 3.).
RESULTADOS
Para la presentación y análisis de resultados llevamos a cabo un análisis descriptivo de los casos analizados. Describimos las variables mediante frecuencia (%) y media (desviación típica).
Mostramos las características demográficas y relativas a la lesión de los pacientes con quemaduras en cara y cuello en función de la necesidad de ventilación mecánica (VM) invasiva desde el ingreso en la Tabla I.
Tabla I. Características demográficas y relativas a la lesión de los pacientes que precisaron desbridamiento enzimático en cara y cuello
| Pacientes sedados en VM**** n=12 | Pacientes sedados en VM**** n=12 | |
|---|---|---|
| Variables demográficas | n(%) | n(%) |
| Sexo (% hombres) | 8(80%) | 2(50%) |
| Media±DT | Media±DT | |
| Edad (años) | 49.7±10 | 51±16.5 |
| Nº de comorbilidades* | 0.7±0.5 | 0.5±1.0 |
| Variables relacionadas con la lesión | n(%) | n(%) |
| Inhalación** | 7(70%) | 0(0%) |
| Media±DT | Media±DT | |
| SCQ total** (%) | 25.1±25.6 | 6±2.9 |
| ISS (Injury Severity Score) | 12±4.1 | 9.3±4.7 |
| Apache II de las primeras 24 horas | 11.8±6 | 8±1.6 |
| Variables relacionadas con el tratamiento | ||
| Tiempo desde la lesión a aplicación de Nexobrid® (horas) | 23.3±15.5 | 24±16.1 |
| Superficie tratada con Nexobrid® (% SCQ) | 11.1±7.1 | 7±2.6 |
* HTA, Enfermedad mental, Hábitos tóxicos, Cardiopatía, Enfermedad hepática crónica, Enfermedad renal crónica, Enfermedad pulmonar crónica, Obesidad mórbida, Edad>70 años.
** Definida como datos de lesión de vía aérea superior o inferior, o datos de intoxicación sistémica.
*** Superficie corporal quemada total.
**** Ventilación Mecánica.
***** Sedoanalgesia para procedimiento.
En el grupo de pacientes sedados en VM, la edad media fue de 49.7±10 años y un número medio de 0.7±0.5 comorbilidades. La media de superficie corporal quemada (SCQ) fue 25.1±25.6% y 7 pacientes presentaban síndrome de inhalación. En el grupo de pacientes con SAP, la edad media fue de 51±16.5 años. La media de SCQ fue 6±2.9%, y ninguno presentaba síndrome de inhalación. La comorbilidad media era baja (0.5±1) y en la valoración pre-SAP, no tenían disfunción aguda de órganos.
Todos los pacientes en el grupo de SAP recibieron medicación dirigida a realizar sedoanalgesia durante la aplicación y retirada, siendo el fármaco más utilizado la ketamina y premedicación con bajas dosis de midazolam. Durante el desbridamiento se realizó analgesia con cloruro mórfico y evaluación de la respuesta, precisando 3 de los pacientes analgesia de rescate por referir una puntuación ≥4 en la escala EVA (Tabla II).
Tabla II. Descripción de fármacos utilizados para la SAP
| Caso 1 | Caso 2 | Caso 3 | Caso 4 | |
|---|---|---|---|---|
| Aplicación (Sedoanalgesia iv) | Midazolam (2 mg) + Ketamina (50 mg) | Midazolam (2 mg) + Ketamina (50 mg) | Midazolam (4 mg) + Ketamina (100 mg) | Cl. Mórfico (10 mg) + Propofol (1.2 mg/kg) |
| Desbridamiento (Analgesia iv) Rescates | Cl. Mórfico (2 mg/h) -- | Cl. Mórfico (2 mg/h) Cl. Mórfico (10 mg) | Cl. Mórfico (2 mg/h) Paracetamol (1 g) | Cl. Mórfico (2 mg/h) Dexketoprofeno (50 mg) |
| Retirada (Sedoanalgesia iv) | Propofol (0.75 mg/kg) + Fentanilo (75 mcg) | Midazolam (2 mg) + Ketamina (50 mg) | Midazolam (2 mg) + Ketamina (50 mg) | Cl. Mórfico (10 mg) + Propofol (1.8 mg/kg) |
|
Valoración sedoanalgesia EVA Ramsay |
<4 3 |
≥4 2 |
≥4 4 |
≥4 3 |
En el grupo de pacientes con SAP no observamos ningún tipo de complicación. Los pacientes no sufrieron deterioro respiratorio ni hemodinámico, por lo que en ninguno fue necesaria la conversión del procedimiento a anestesia general.
Discusión
En la actualidad, el desbridamiento enzimático con Nexobrid® se presenta como una alternativa para el tratamiento agudo de pacientes con lesión térmica de espesor parcial profundo y espesor total.(4) La experiencia en centros europeos de referencia es cada vez mayor y hay un acuerdo global sobre la necesidad de apoyar el proceso con sedoanalgesia..(6,7) Sin embargo, hay escasa experiencia sobre la utilidad de la SAP durante este procedimiento.(4)
Nuestro centro hospitalario desarrolló e implementó una estrategia de sedación moderada y analgesia en "U" para asegurar el tratamiento efectivo del dolor durante la aplicación, acción y retirada de Nexobrid®. La propuesta asume, primero: la necesidad de mayor apoyo sedoanalgésico para la aplicación y retirada de Nexobrid®, manteniendo una pauta analgésica durante el desbridamiento; y segundo: que la necesidad de un procedimiento de desbridamiento enzimático en cara y cuello no requiere, de rutina, sedación profunda con necesidad de soporte cardiorrespiratorio en pacientes que no lo necesitan por otra causa (lesión, edad, comorbilidad).
En nuestro estudio, recogemos y analizamos la serie de 4 pacientes quemados atendidos en nuestro centro a los que se les realizó desbridamiento enzimático en cara y cuello y que fueron manejados con SAP en "U" en el mismo cubículo de hospitalización del paciente en la Unidad de Quemados.
Elegimos los fármacos para la SAP teniendo en cuenta la historia clínica del paciente (edad, antecedentes, situación clínica actual). Calculamos la dosificación de sedantes para objetivo de Ramsay 3-4, y el analgésico principal asociado en estos casos fue cloruro mórfico y un perfil de analgesia multimodal en los casos que precisaron rescate. Esta estrategia nos ha permitido lograr una buena tolerancia al procedimiento por parte de los pacientes y no hemos encontrado complicaciones relacionadas con la SAP en esta serie.
Lograr un nivel apropiado de sedoanalgesia es un desafío clínico, porque la sedación representa un continuo de deterioro progresivo de la consciencia que se extiende desde la vigilia a la anestesia general. A medida que el paciente transita este rango, se expone en mayor medida a complicaciones respiratorias y hemodinámicas. Debido a la amplia variabilidad en la respuesta del paciente a los regímenes de sedación, la dosis adecuada, necesaria para lograr un nivel específico de sedación, no siempre es predecible. La selección de fármacos para SAP debería basarse en la facilidad de dosificación para alcanzar y mantener el nivel deseado de sedación y analgesia, evitando así los eventos adversos causados por una dosis excesiva o las reacciones inesperadas a uno o más fármacos. Como la mayoría de los fármacos disponibles para SAP no cubren tanto los objetivos hipnóticos como analgésicos, las combinaciones son casi siempre necesarias. Por lo tanto, es importante conocer los principios de las interacciones medicamentosas para balancear los efectos clínicos y secundarios. Los sedantes y opioides deben ser administrados antes del estímulo doloroso, y los bolos deben ser adecuadamente espaciados, considerando el tiempo hasta el pico de efecto, para evitar la sobredosificación. Asimismo, es importante evitar niveles más profundos de sedación para compensar una inadecuada analgesia.
Los pacientes con enfermedad cardiovascular grave, síndrome de apnea obstructiva del sueño, obesidad mórbida, enfermedad renal crónica, enfermedad hepática crónica y aquellos mayores de 70 años de edad, requieren una especial consideración con vistas a elegir la mejor opción farmacológica para cada caso.(1)
El propofol sigue siendo el fármaco sedante más común, principalmente por su inicio de acción corto y por su duración de acción predecible. Induce una amnesia y sedación dependientes de la dosis y no hay disponibilidad de antagonista.(8) Como el propofol no tiene propiedades analgésicas, se combina principalmente con opiáceos durante la SAP, lo que resulta en una relación sinérgica de los efectos sedantes y analgésicos. Estas combinaciones de fármacos pueden inducir una inestabilidad hemodinámica y respiratoria significativas, por lo que requieren una valoración ajustada. Como alternativa, la ketamina y la dexmedetomidina se han descrito como fármacos adyuvantes del propofol.
Las benzodiacepinas son también utilizadas para la SAP; la más frecuentemente usada es el midazolam por su rápido inicio de acción, aunque de duración más larga que el propofol, aspecto a tener en cuenta en pacientes mayores o con comorbilidades. Como el midazolam no tiene propiedades analgésicas, típicamente se combina con opioides durante la SAP.
La ketamina difiere de otros sedantes en varios aspectos. Posee propiedades analgésicas, por lo que puede utilizarse como único agente en procedimientos dolorosos. Tiene un rápido inicio de acción y un tiempo de acción moderado. Pero debe utilizarse con cautela en pacientes con enfermedad cardíaca isquémica debido a su efecto estimulante cardiovascular.
Dos alfa-agonistas, la clonidina y la dexmedetomidina, se emplean para sedación en la práctica clínica.(9) Aunque la clonidina tiene una acción de larga duración, ya que es altamente lipofílica, la dexmedetomidina se une más a proteínas plasmáticas. La dexmedetomidina se administra habitualmente mediante un bolo inicial lento seguido de infusión continua. Su uso como fármaco sedante per se o combinado con opiáceos ha alcanzado recientemente un gran éxito en pacientes pediátricos, aunque el uso recomendado es para la sedación continua en pacientes ingresados en Unidad de Cuidados Intensivos (UCI), por lo que no tenemos experiencia de su uso en SAP en nuestra serie. La dexmedetomidina tiene un perfil de estabilidad respiratoria beneficioso, pero requiere precaución ya que existen cambios cardiovasculares relacionados con la velocidad de inyección. Una asociación de ketamina con dexmedetomidina puede reducir los requerimientos de dexmedetomidina y sus efectos secundarios, mejorando la SAP.(8)
El dolor puede manejarse con analgésicos opioides y no opioides. Aunque la morfina es el fármaco de referencia, los opiáceos sintéticos como el fentanilo, el alfentanilo, el sufentanilo y el remifentanilo, son útiles para complementar los sedantes en procedimientos dolorosos cortos.(8) En la sedoanalgesia consciente con remifentanilo como único fármaco, la depresión respiratoria aparece de forma dosis-dependiente, tiene una escasa reper- cusión en la práctica clínica y revierte aumentando la FiO2 y con estimulación verbal. La incidencia de náuseas y vómitos también es dosis-dependiente y disminuye con la utilización simultánea de midazolam o propofol. Sin embargo, algunos autores desaconsejan su uso para procedimientos de corta duración, ya que se está descrita dificultad en conseguir la profundidad analgésica requerida sin comprometer la vía aérea y no hay protocolos establecidos para su administración en SAP.(10)
La mayoría de los medicamentos que se usan durante la SAP se inyectan en bolos únicos o repetidos o como infusión continua. Para el propofol y el remifentanilo, la infusión controlada se ha introducido en la rutina clínica y ha demostrado superar las pautas de infusión manual, lo que resulta en menos episodios de apnea, mejor estabilidad hemodinámica, mayor satisfacción y mejor recuperación del paciente.(8)
El desbridamiento enzimático en pacientes con quemadura de cara y cuello podría sugerir la necesidad de una sedación más invasiva. Sin embargo, la experiencia en nuestra serie de pacientes sugiere que la SAP puede ser útil y segura para apoyar esta intervención y podría considerarse cuando el paciente no requiere ventilación mecánica por otra causa.