Introducción
Las heridas complejas de miembros inferiores se producen frecuentemente por traumatismos de alta energía y resecciones oncológicas amplias. El objetivo principal de la reconstrucción de estas heridas es lograr una cobertura de partes blandas estable en el tiempo sobre un esqueleto también estable, conservando la sensibilidad y función motora del miembro.(1)
Las fracturas abiertas representan un problema particular por el riesgo de infección y las necesidades de tejidos para su cobertura. Una de las clasificaciones de las fracturas abiertas más utilizadas es la de Gustilo,(2,3)) que permite predecir el pronóstico del paciente y que las divide en tipos I, II y III, existiendo además una subdivisión del tipo III en A, B y C. Las de tipo IIIB, defecto extenso de partes blandas, fractura conminuta con efracción de periostio, con necesidad de cobertura con colgajo, y las de tipo IIIC, cualquier fractura abierta con compromiso vascular, son las que más frecuentemente requieren participación del cirujano plástico.
El tratamiento propuesto para las heridas complejas de pierna y pie, como aquellas que presentan exposición ósea o de material de osteosíntesis, se basa en los requerimientos tisulares, la experiencia y preferencia del cirujano y los recursos disponibles. Para la elección del tipo de colgajo se considera la localización y el tamaño del defecto así como la disponibilidad de tejidos útiles tras el traumatismo o la resección tumoral, considerando además las secuelas anatómicas o funcionales en el área dadora. Además, se tiene en cuenta el pedículo del colgajo, los resultados estéticos y el aporte de tejidos de similares características que las de la región del defecto a cubrir.(1))((4)
Los colgajos musculares cobran importancia en los casos de heridas complejas en las que la gran atrición no permite utilizar colgajos fasciocutáneos locorregionales, aportando tejido bien vascularizado que permite rellenar cavidades para lograr una reconstrucción tridimensional.(5,6)
De las diferentes sistematizaciones de la vascularización muscular, la clasificación de Mathes y Nahai(7)) es simple y precisa anatómicamente: colgajos tipo I con un pedículo vascular principal, como por ejemplo los músculos gastrocnemios; tipo II con un pedículo principal y varios pedículos menores, como por ejemplo el músculo soleo; tipo III con 2 pedículos principales; tipo IV con pedículos vasculares segmentarios, como por ejemplo el músculo tibial anterior y el extensor largo del hallux; y tipo V con un pedículo principal y varios segmentarios. Entre los colgajos musculares pediculados locorregionales más utilizados se encuentran los de gemelo interno, externo, sóleo, hemitríceps sural y flexor común de los dedos. Otros menos utilizados son el de flexor propio del hallux, el de extensor propio del hallux, extensor común de los dedos, tibial anterior, peroneo lateral corto y peroneo lateral largo.(8-11)
Otra opción válida frecuentemente utilizada es la de los colgajos locorregionales fasciocutáneos(1,5,12)) que también aportan tejido bien vascularizado, requiriendo disponibilidad de tegumentos vitales locorregionales. Dentro de estos encontramos los colgajos con vascularización random, con diferentes modos de movilización de tejido, y los colgajos axiales.
Los defectos de pierna y pie son particularmente desafiantes en comparación con los de muslo, donde se cuenta con mayor cantidad de tejido bien vascularizado a nivel local. Los tejidos de la región proximal de la pierna y la rodilla están adaptados a un rango de flexión y extensión amplio, siendo la piel de la cara anterior fina y con poca capacidad de avance. Es por eso que para la cobertura de defectos en esta topografía se utilizan habitualmente colgajos regionales o colgajos libres.
En el tercio medio de la pierna es frecuente la asociación con fracturas expuestas Gustilo IIIB, con lesión de tegumentos y tejido muscular adyacente, por lo que es frecuente la elección de colgajos a distancia o colgajos libres.(9)
Para la reconstrucción de defectos complejos en el tercio distal de pierna y pie, una opción son los colgajos libres dada la poca disponibilidad de tejidos locorregionales en los casos de traumatismos graves.(13)) Se utilizan como vasos receptores las arterias tibial anterior, posterior y peronea. Otra opción son los colgajos en hélice (propeller flaps) vascularizados por un pedículo perforante, que permiten una reconstrucción avanzada de partes blandas sin necesidad de anastomosis microquirúrgica, pero exigen experiencia y técnica depurada así como un mayor tiempo quirúrgico. A su vez en esta topografía es una opción, cuando hay tejido disponible, la cobertura con colgajos fasciocutáneos locorregionales. Dentro de estos, el colgajo sural neurofasciocutáneo logra una cobertura de buena calidad y tiene un pedículo que permite un rango amplio de rotación.(9,14)
En nuestro medio hospitalario público, en Montevideo (Uruguay), se atiende a la mayor parte de la población del país. Contamos con un centro de Traumatología y Ortopedia que es el único especializado en esta área, donde las lesiones más frecuentemente atendidas son fracturas expuestas provocadas por accidentes de tránsito, mientras que en el Hospital Universitario la etiología de las áreas cruentas que requieren reconstrucciones complejas está relacionada principalmente con resección oncológica y quemadura profunda. Si bien en ambos centros contamos con especialistas en Cirugía Plástica, las opciones terapéuticas se ven limitadas por la dificultad para acceder a un tiempo ilimitado de bloque quirúrgico, la falta de personal de enfermería entrenado, de microscopio quirúrgico, así como por la población asistida que por su nivel socioeconómico y cultural tiende a una menor colaboración para la recuperación posoperatoria en el caso de emplear técnicas reconstructivas complejas.
El objetivo de este trabajo es ilustrar, a través de casos clínicos, las opciones terapéuticas utilizadas en nuestros centros públicos en heridas complejas de pierna y pie, que pueden ser reproducibles con buenos resultados en otros centros asistenciales con las mismas características de infraestructura y población que los nuestros.
Material y método
Realizamos un estudio descriptivo retrospectivo utilizando como fuente de datos las historias clínicas. Los casos presentados corresponden a pacientes pertenecientes al sistema de Salud Pública de Montevideo (Uruguay): 5 del Instituto Nacional de Ortopedia y Traumatología (INOT) y 2 del Hospital de Clínicas de la Universidad de la República, asistidos entre los años 2012 a 2014.
Seleccionamos pacientes con heridas complejas de pierna y pie cuya reconstrucción requirió colgajos locales o regionales y en cuya discusión de reconstrucción se plantearon opciones más complejas, como el uso de colgajos microquirúricos. Si bien el total de pacientes con estas características fue mayor al total presentado en este trabajo, seleccionamos los mejor documentados. En el caso del INOT seleccionamos 5 casos de heridas por accidentes de tránsito y en el Hospital Universitario 1 caso por resección de melanoma y 1 caso por quemadura profunda.
Realizamos la recolección de datos en una planilla de Excel con las variables demográficas sexo y edad; las variables clínicas de comorbilidades, etiología de la herida, tamaño, topografía y asociación de fractura y tipo según Gustilo si aplicaba, tratamiento de la fractura y cobertura en urgencia, complicaciones y tratamiento de cobertura en diferido. A su vez registramos el tiempo de seguimiento posoperatorio y el tiempo de recuperación hasta el inicio de las actividades habituales, ya fueran laborales, académicas o domésticas.
Evaluamos los resultados del tratamiento clínicamente en términos de complicaciones de los colgajos, tales como necrosis, infección, hematoma o dehiscencia de sutura; complicaciones del área dadora del tipo existencia de tejido hipertrófico, infección o retraso en la reepitelización; reintegro a las actividades habituales; y necesidad de procedimientos adicionales, como limpiezas quirúrgicas, autoinjerto o realización de un nuevo colgajo.
Obtuvimos consentimiento informado de los pacientes y familiares para la presentación de las imágenes.
Resultados
Presentamos 7 pacientes, 4 hombres y 3 mujeres, de 21 a 80 años de edad (media de 46 años), con un seguimiento posoperatorio de 11 a 13 meses (media de 12.4 meses) y un tiempo de recuperación de 2 a 6 meses (media de 3.3 meses), con reintegración a las actividades habituales en el 100% de los casos.
No se presentaron complicaciones de los colgajos en ninguno de los casos, por lo que no fue necesaria ninguna técnica de salvamento adicional sobre los colgajos realizados.
Recogemos los datos generales de los casos en la Tabla I y el resumen de los colgajos realizados en la Tabla II.
Tabla I. Datos generales de los pacientes presentados.
| 1 | M | 35 | no | Accidente de tránsito |
| 2 | M | 35 | tabaquista | Accidente de tránsito |
| 3 | M | 21 | no | Accidente de tránsito |
| 4 | F | 25 | no | Accidente de tránsito |
| 5 | F | 53 | DM | Accidente de tránsito |
| 6 | M | 75 | HTA; DM tipo II | Quemadura por fuego directo |
| 7 | F | 80 | HTA | Resección oncológica de melanoma |
F: femenino. M: masculino. DM: Diabetes mellitus. HTA: hipertensión arterial.
Tabla II. Resumen de los casos y de los colgajos realizados.
| DEFECTO A CUBRIR | COLGAJO PARA COBERTURA | |||
|---|---|---|---|---|
| CARACTERÍSTICAS | Tamano | TIPO | Tamano (cm) | |
| Exposition ósea tibia y de material de osteosíntesis | 5 cm2 | Muscular gemelo interno | 16 X 7 | Diferido |
| Exposicion ósea tibia | 7 x 4 cm | Muscular gemelo externo | 15 X 7 | Diferido |
| Exposicion ósea tibia | 5 x 7 cm | Fasciocutáneo de trasposición | 15 X 7.5 | Diferido |
| Fractura expuesta de tibia y peroné | 8 x 4 cm | Muscular hemisóleo medial | 11 X 4 | Primaria |
| Exposicion ósea tibia | 4 cm2 | Muscular hemitríceps sural | 13 x 6 | Diferido |
| Exposicion ósea tibia | 10 x 4 cm | Muscular de hemitriceps + Muscular de tibial anterior | 12 x 5 y 11 x 4 | Diferido |
| Defecto postreseccion de melanoma | 8 x 4 cm | Fasciocutáneo sural | 15 x 7 | Primaria |
Cobertura primaria: colgajos realizados en urgencia. Cobertura diferida: el colgajo descrito fue realizado tras limpiezas quirúrgicas o ante la presentación de alguna complicación en la evolución. NA: No aplica, en el caso IV, por ser un defecto generado tras resección oncológica.
Caso 1. Varón de 35 años de edad sin antecedentes patológicos. Sufre accidente de moto a consecuencia del cual resulta politraumatizado. Del balance lesional secundario presenta fractura expuesta de platillos tibiales y peroné izquierdo, y en urgencia se le realiza reducción y estabilización con osteosíntesis interna estable. A los 3 años del accidente reingresa con diagnóstico de osteomielitis crónica a nivel del tercio proximal de la pierna izquierda, presentando en ese momento exposición ósea de 5 cm2. La cobertura de dicha exposición ósea se realizó con un colgajo muscular de gemelo interno a pedículo proximal, de 16 x 7 cm de diámetro, logrando cobertura con tejido muscular que aporta irrigación y permite la llegada de antibióticos al foco tras la necrectomía del sector óseo secuestrado. El área dadora se cerró con un autoinjerto de piel parcial.
El tiempo de hospitalización fue de 3 semanas bajo tratamiento antibiótico y reposo. Tras el alta se realizó rehabilitación mediante fisioterapia, logrando reinserción laboral a los 4 meses de la lesión (Fig. 1).
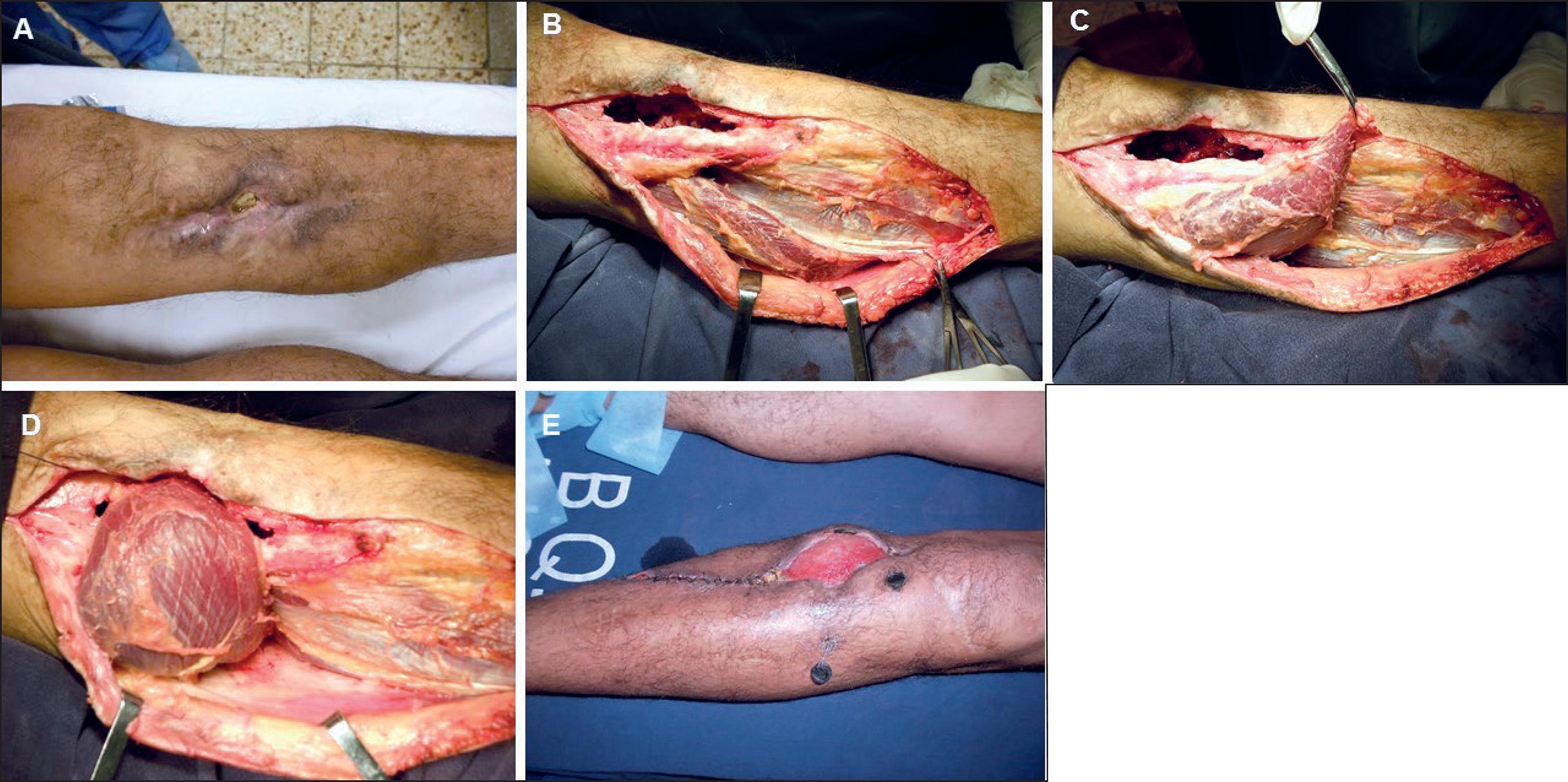
Fig. 1. Caso 1. Varón de 35 años. Colgajo muscular de gemelo interno. A. Cicatriz herida con exposición de tibia. B. Abordaje para colgajo muscular en cara posterior de pierna. C. Levantamiento del colgajo de gemelo interno. D. Trasposición del colgajo de gemelo interno sobre el defecto. E. Posoperatorio a la semana.
Caso 2. Varón de 35 años de edad, tabaquista. En accidente de moto sufre traumatismo complejo de pierna izquierda con herida en scalp a nivel de tercio proximal. Después de reiteradas limpiezas quirúrgicas, persiste un área cruenta en el tercio proximal con exposición ósea de 7 x 4 cm de diámetro a nivel de la cara externa, tercio proximal de la pierna.
Se realizó colgajo muscular de gemelo externo a pedículo proximal de 15 x 7 cm y cobertura con autoinjerto de piel parcial, cerrando el área dadora de forma directa. El paciente se reintegró a sus actividades habituales a los 2 meses de la lesión (Fig. 2).
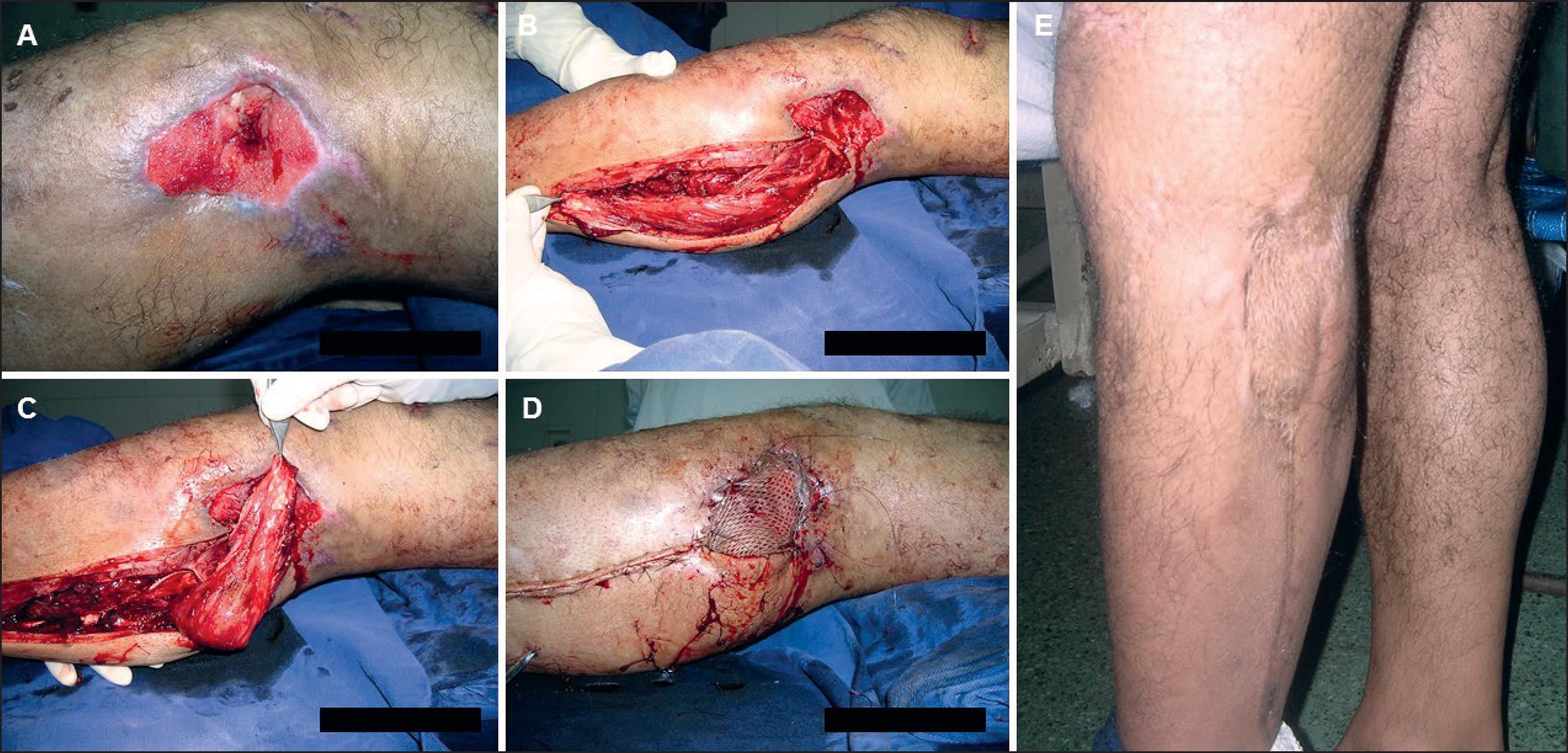
Fig. 2. Caso 2. Varón de 35 años. Colgajo de gemelo externo. A. Área cruenta con exposición ósea en cara posteroexterna de pierna. B. Identificación del músculo gemelo interno. C. Trasposición de colgajo muscular de gemelo externo. D. Autoinjerto de piel parcial sobre el colgajo muscular. E. Posoperatorio a los 8 meses.
Caso 3. Varón de 21 años de edad sin antecedentes patológicos. En accidente de auto sufre traumatismo complejo de pierna izquierda, con defecto de 7 x 5 cm en cara interna de tercio medio y proximal y fractura expuesta tipo Gustilo III.
Se realizó en urgencia fijación externa y posteriormente requirió múltiples limpiezas quirúrgicas, tras las cuales se realizó un colgajo fasciocutáneo de transposición para cobertura de la exposición ósea del tercio medio de la tibia. El diseño del colgajo fue de pedículo proximal, de 15 x 7.5 cm de diámetro, siendo necesaria la cobertura del área dadora con un autoinjerto de piel. En el posoperatorio se mantuvo al paciente durante 2 semanas en sala y luego se le dio el alta a domicilio. El reintegro a sus actividades habituales se produjo al mes de la intervención (Fig. 3).
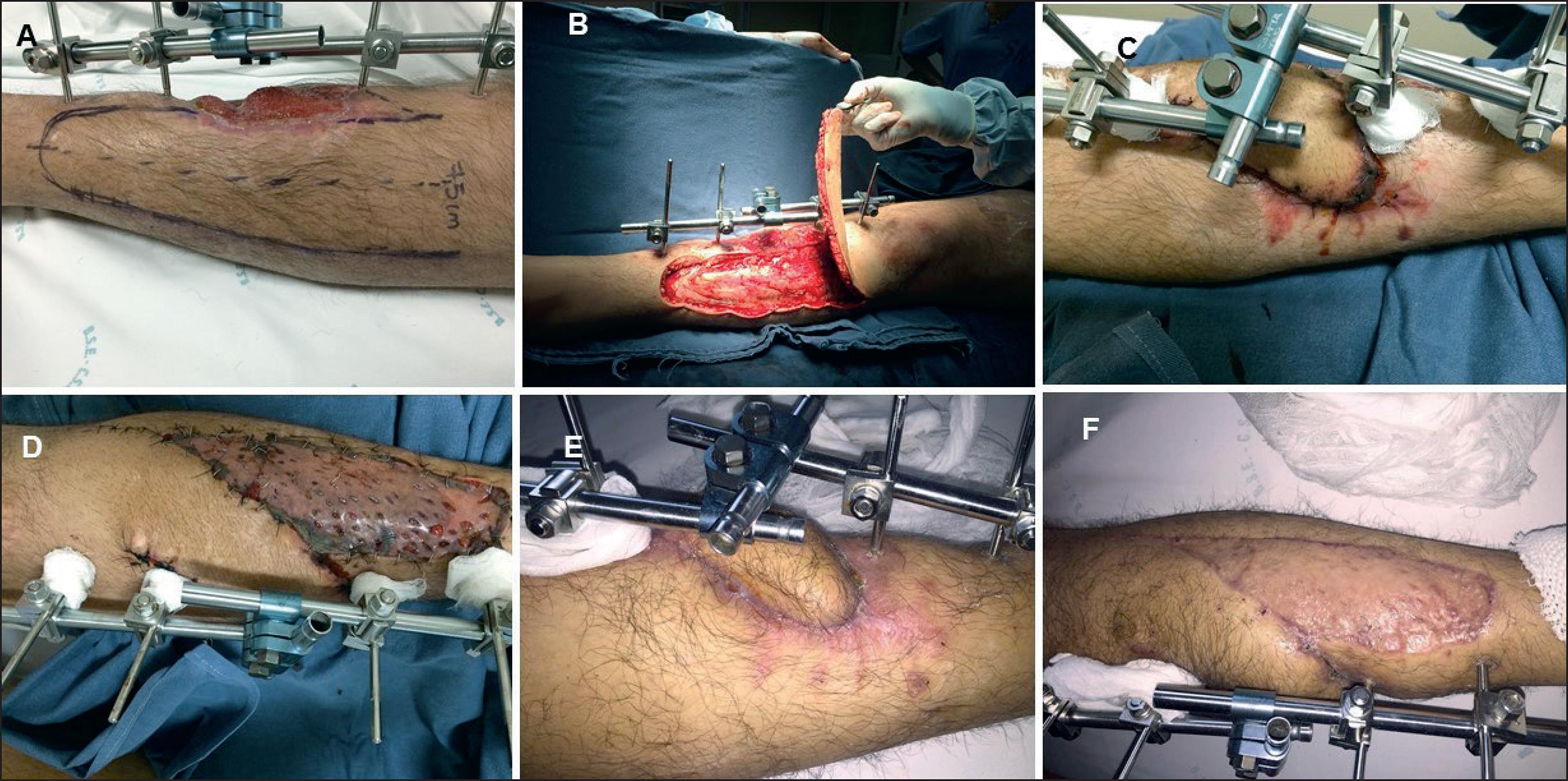
Fig. 3. Caso 3. Varón de 21 años. Colgajo fasciocutáneo de trasposición. A Diseño del colgajo adyacente al área cruenta. B. Levantamiento del colgajo fasciocutáneo, C. Colgajo traspuesto. D. Autoinjerto de piel parcial sobre área dadora del colgajo. E. Posoperatorio a los 30 días, colgajo vital. F. Posoperatorio a los 30 días, área dadora y colgajo vital.
Caso 4. Mujer de 25 años de edad que sufre accidente de moto a consecuencia del cual sufre politraumatismo grave. Del balance lesional secundario destaca herida con pérdida de sustancia en tercio medio de pierna derecha de 8 x 4 cm y fractura expuesta tipo Gustilo IIIB de tibia y peroné mediodiafisaria. Se realizó en urgencia fijación externa y colgajo muscular de hemisóleo medial a pedículo proximal de 11 x 4 cm, que se cubre con autoinjerto de piel parcial.
El paciente requirió internación posoperatoria de 2 semanas, retornando a sus actividades laborales a los 3 meses (Fig. 4).
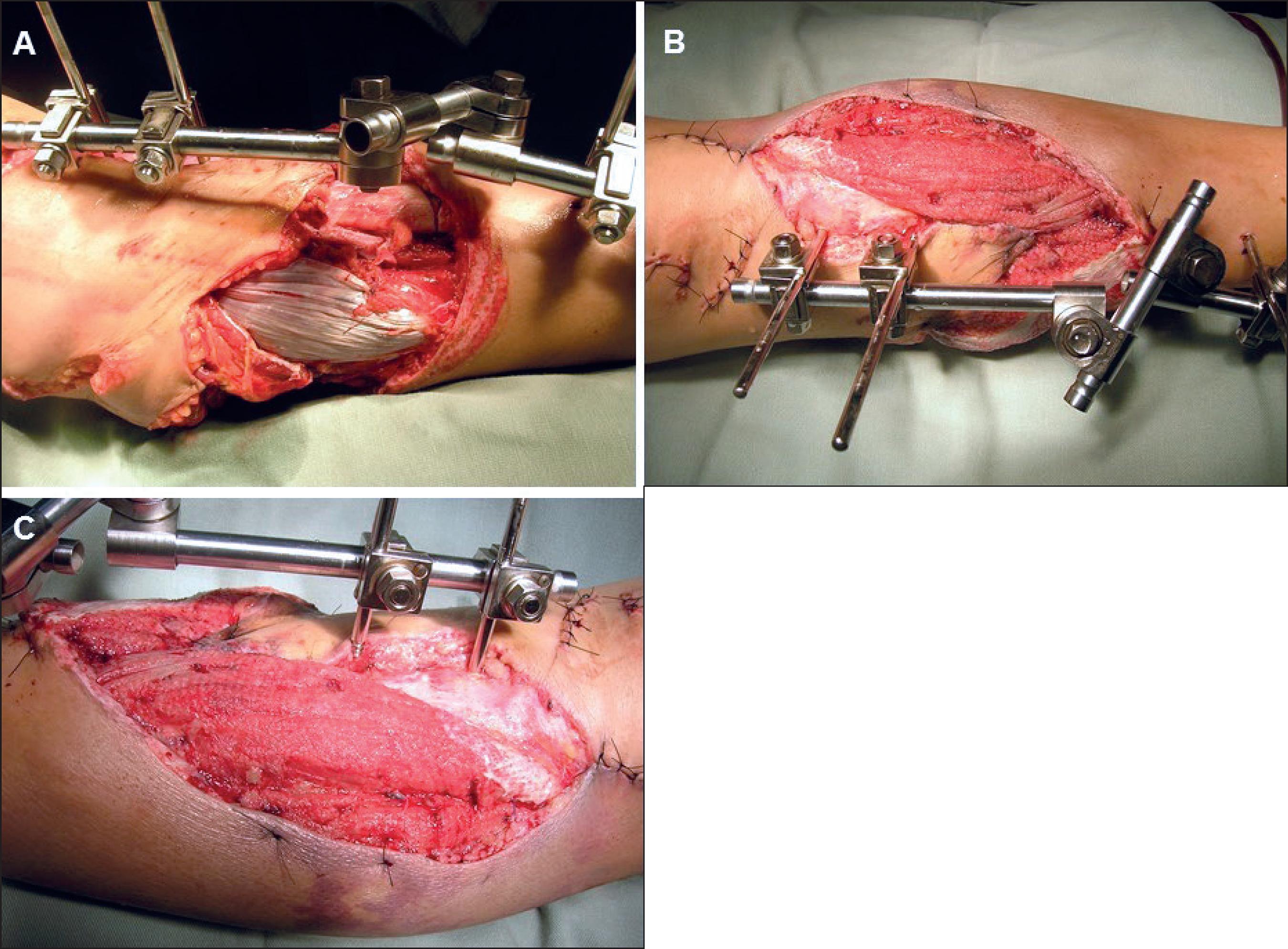
Fig. 4. Caso 4. Mujer de 25 años. Colgajo muscular de hemisóleo. A. Abordaje para exposición del músculo soleo. B. Trasposición del colgajo de hemisóleo sobre el área cruenta. C. Área cruenta cubierta con colgajo muscular de hemisóleo.
Caso 5. Mujer de 53 años de edad, diabética, que sufre accidente de moto. Del balance lesional secundario presenta herida de tercio distal de la pierna izquierda de 7 cm2 con fractura expuesta de tibia tipo Gustilo IIIb.
Se realiza en la urgencia reducción y estabilización con fijadores externos y cierre de la herida con un colgajo local de avance. Requirió múltiples limpiezas quirúrgicas, constatando a los 3 meses exposición de tibia en la unión de tercio medio y distal, cara interna, de 4 cm2, con diagnóstico adicional de pseudoartrosis infectada de tibia.
Se realiza colgajo muscular de hemitríceps sural a pedículo proximal de 13 x 6 cm, con aporte óseo de 2 cm utilizando injerto de hueso esponjoso de cresta ilíaca derecha y hueso de banco. La brecha dadora de hemitríceps se cierra con hilo multifilamento reabsorbible y la piel con monofilamento irreabsorbible y se cubre el colgajo muscular con un autoinjerto de piel parcial. El paciente requirió reposo en sala durante 4 semanas y luego fue dado de alta a su domicilio. El reintegro a sus actividades habituales se produjo a los 6 meses (Fig. 5).
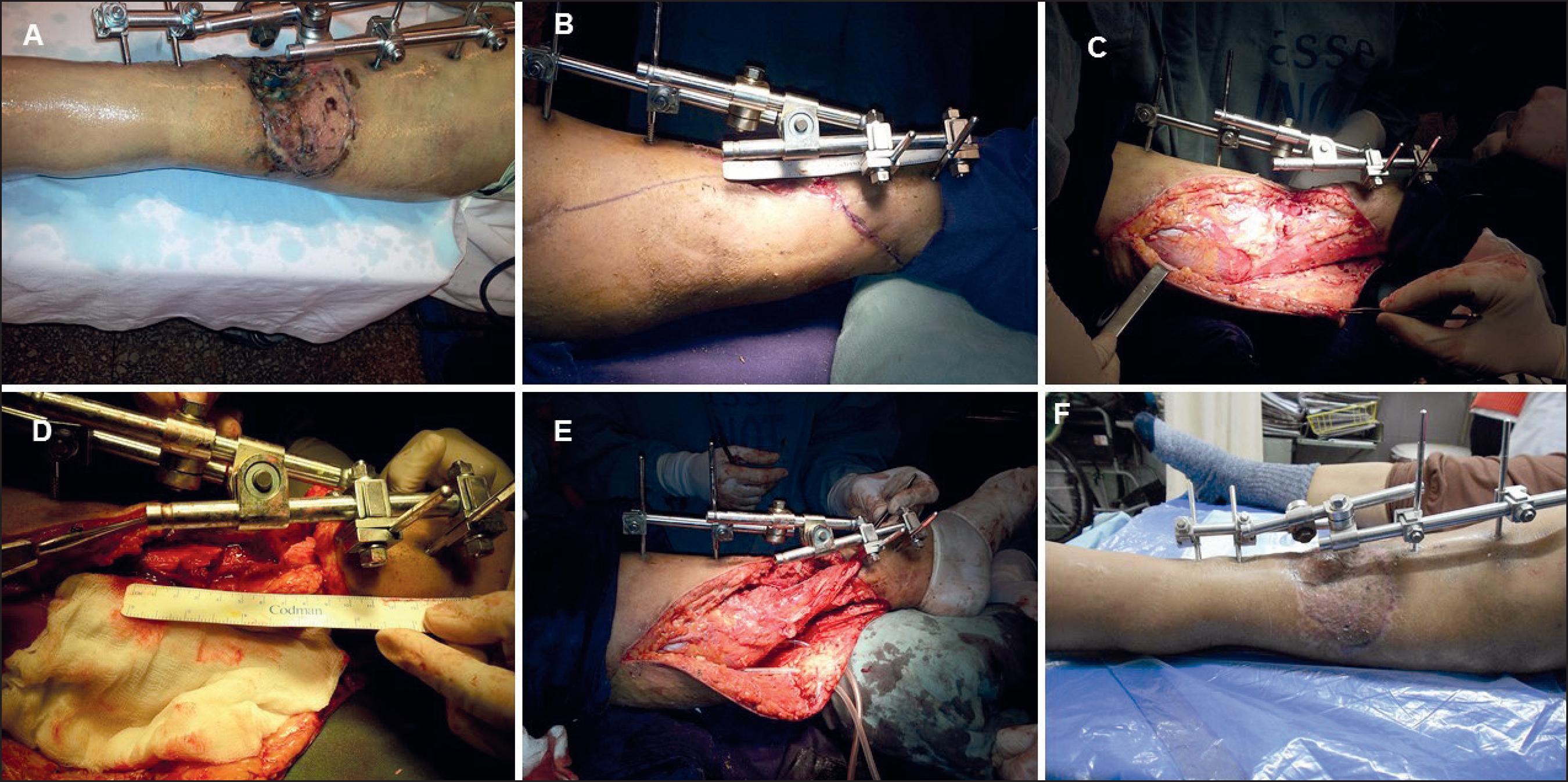
Fig. 5. Caso 5. Mujer de 53 años. Colgajo de hemitríceps sural con aporte de hueso. A. Necrosis de partes blandas. B. Diseño del abordaje para exposición del tríceps sural. B. Músculo tríceps sural expuesto. C. Defecto óseo de 2 cm. D. Medición del defecto óseo. E. Colgajo de hemitríceps sobre fractura con injerto óseo. F. Posoperatorio a los 30 días.
Caso 6. Varón de 75 años de edad, hipertenso y diabético tipo II, que sufre quemadura por fuego directo de tercer grado en miembros inferiores del 20% de superficie corporal total (SCT).
Tras una serie de limpiezas quirúrgicas presenta en la pierna derecha una exposición ósea en cara ánterointerna de tibia de 10 X 4 cm en tercio medio y proximal. Se realizó cobertura con 2 colgajos musculares de hemitríceps sural para el defecto del tercio medio de la tibia y de tibial anterior para el tercio distal, que se cubren a su vez con autoinjertos de piel parcial. El primero de ellos a pedículo proximal, de 12 x 5 cm, y el segundo también a pedículo proximal de 11 x 4 cm. El paciente requirió 2 meses de internación en el Centro de Quemados del Hospital de Clínicas y luego se sometió a rehabilitación ambulatoria, con reintegro a sus actividades habituales a los 4 meses de posoperatorio (Fig. 6).
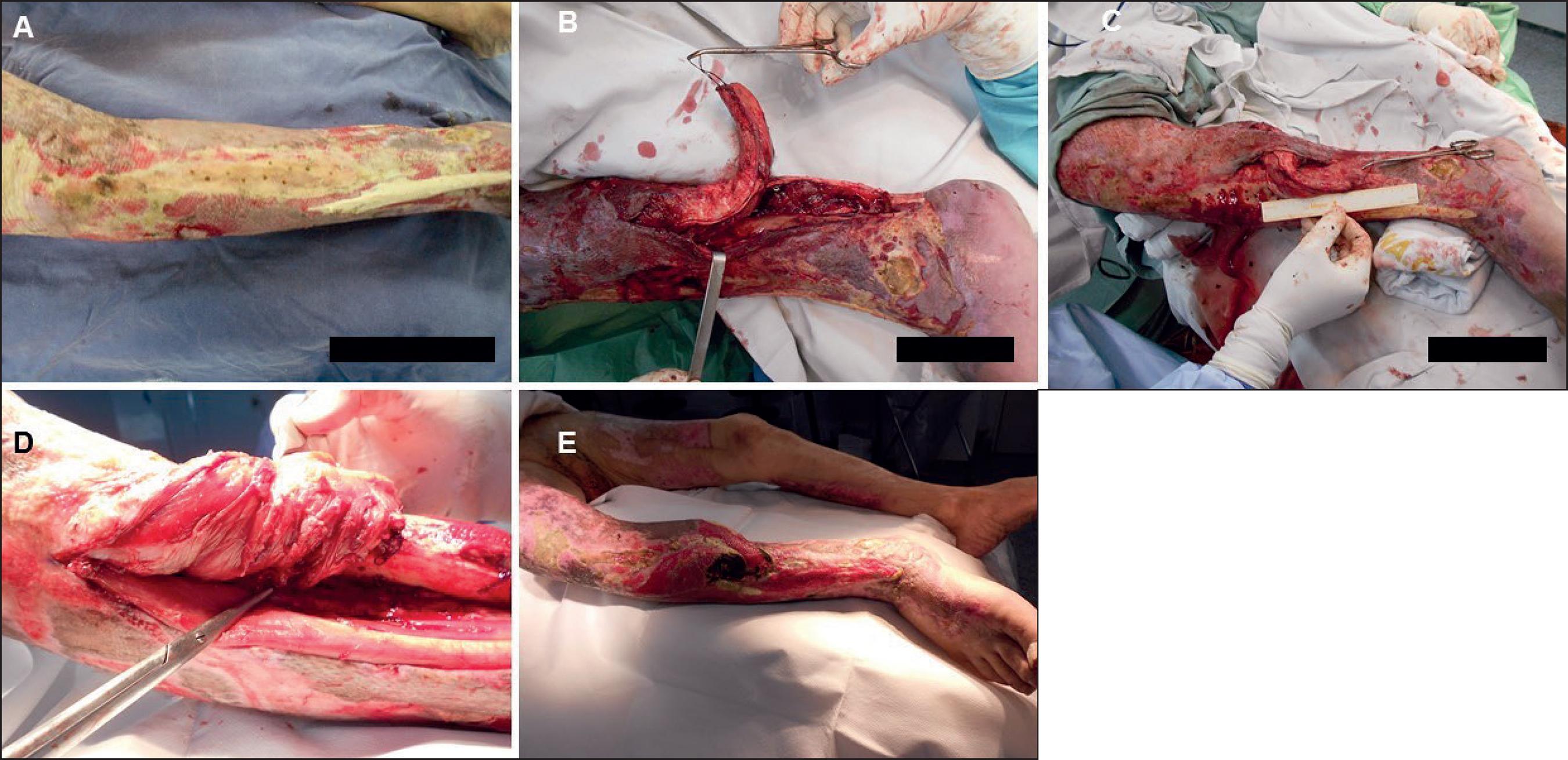
Fig. 6. Caso 6. Varón de 75 años. Colgajo de hemitríceps y tibial anterior. A. Exposición de tibia de 10 cm en mitad distal de pierna. B. Colgajo de hemitríceps sural. C. Medición de defecto de 7 cm que se cubre con colgajo de hemitríceps. D. Colgajo muscular de tibial anterior traspuesto sobre el defecto restante. E. Posoperatorio a las 48 horas.
Caso 7. Mujer de 80 años de edad con hipertensión arterial que presenta lesión pigmentada en talón derecho de 2 años de evolución, vegetante y ulcerada. Se confirma diagnóstico anatomopatológico de melanoma con adenopatía inguinal palpable, estadio III de melanoma según la American Journal Comitee on Cancer 2010.
Se realiza resección oncológica de dicha lesión con margen de 2 cm en superficie y en profundidad hasta periostio incluido, creando un defecto de 8 x 4 cm. En el mismo acto quirúrgico se realiza biopsia de la adenopatía inguinal y autonomización de un colgajo sural en isla de 15 x 7 cm a flujo reverso. La cobertura del defecto del talón se realizó 21 días después, con dicho colgajo sural, cerrando el área dadora del colgajo con un injerto de piel parcial.
La paciente volvió a deambular al mes de la cirugía (Fig. 7).
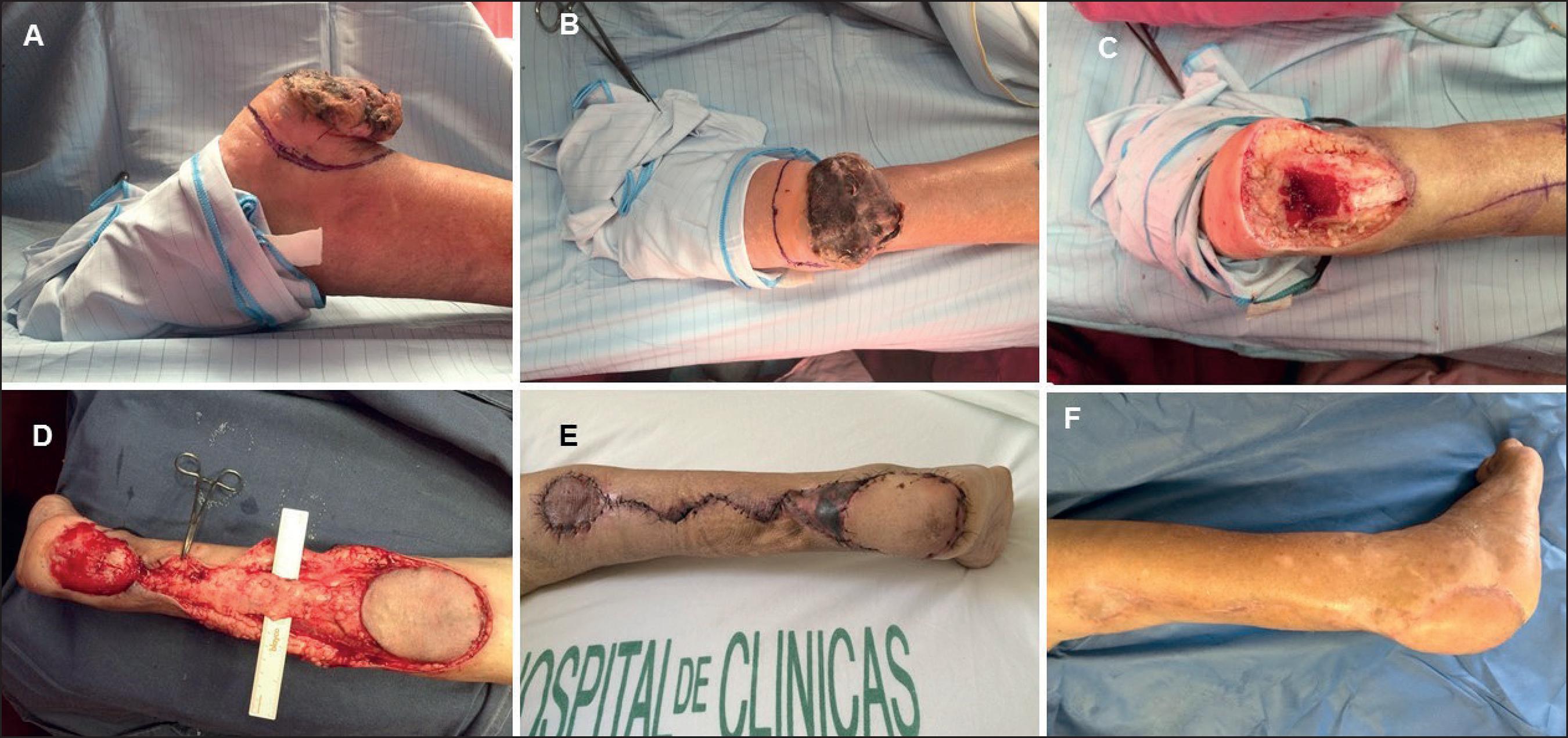
Foto 7. Caso 7. Mujer de 80 años. Colgajo sural neurofasciocutáneo a flujo reverso. A. Vista lateral de melanoma en talón. B. Vista posterior del melanoma. C. Vista posterior del defecto tras la resección oncológica. D. Colgajo sural con pedículo disecado. E. Posoperatorio a los 20 días, vista posterior. F. Posoperatorio a los 5 meses.
Discusión
En este trabajo presentamos una serie de casos con heridas complejas de pierna y pie en los cuales la discusión del tipo de reconstrucción a realizar tuvo presente la escalera reconstructiva, optando finalmente por colgajos locorregionales pediculados. El objetivo es demostrar que en medios con características similares a los nuestros, estas técnicas logran buenos resultados y son una opción válida cuando los recursos o el paciente no permiten realizar colgajos microquirúricos.
Los centros donde fueron asistidos los pacientes que presentamos pertenecen al sector público de la asistencia sanitaria uruguaya y tienen una población de referencia de 1.3 millones de habitantes, en su mayoría jóvenes; es decir, atienden a un 40% de la población de Uruguay compuesta por 3.241.003 habitantes.(15,16) En ambos centros cuentan con equipo de Cirugía Plástica, pero no con equipo especializado en Microcirugía en el propio centro. En particular en el Hospital de Clínicas todas las especialidades quirúrgicas tienen gran parte de su formación, por lo que la disponibilidad de sala quirúrgica es limitada, a la vez que existe posibilidad de suspensión de cirugías por falta de personal o material. Este hospital funciona como Hospital General de adultos y para episodios con breve período de estadía, de alta complejidad y de referencia nacional, con un total de egresos en 2017 de 8203 pacientes y un total de 4973 cirugías realizadas. A su vez es un ámbito de formación de técnicos y profesionales de la salud perteneciente a la Universidad de la República.(17)) El Instituto de Traumatología es centro de referencia nacional para patología traumática compleja, con 8 cirugías diarias y centro de formación de especialistas en Traumatología perteneciente a la Universidad de la República.
Uruguay cuenta con 15000 médicos, de los cuales un 68% ejerce en la capital del país, donde realizamos el presente trabajo, y donde reside el 40% de la población del país.(16) Contamos en Montevideo con un total de 80 cirujanos plásticos, siendo limitados los equipos de Microcirugía. A su vez, solamente en los centros en los que se realiza Microcirugía con mayor frecuencia, que no son los centros donde realizamos nuestro trabajo, existe personal de enfermería con conocimiento de los cuidados que estos pacientes requieren. En este momento nos encontramos en una etapa de cambio de paradigma, paulatinamente con una mayor capacitación, pero aún presentamos limitaciones en este campo.
En la serie de casos que hemos presentado, los pacientes del 1 al 4 serían candidatos a colgajos microquirúrgicos por padecer heridas con exposición ósea o de material de osteosíntesis que requieren para su cobertura tejido bien vascularizado y con disponibilidad de escaso tejido local para lograrla. A su vez son pacientes jóvenes sin contraindicaciones para una cirugía prolongada. Sin embargo, en los centros donde se presentaron, no se cuenta con infraestructura y personal especializado en Microcirugía de forma permanente, pero además se trata muchas veces de pacientes que se prevé que van a ser poco colaboradores en el posoperatorio. El caso 5 se trata de una paciente en la que, por las características de la herida que padecía, se podría plantear la realización de un colgajo microquirúrgico; sin embargo, la edad y las comorbilidades que presentaba (diabetes mal controlada e hipertensión) aumentaban el riesgo de una cirugía vascular prolongada. A esto se sumaban las mismas limitaciones que para los casos del 1 al 4. Los casos 6 y 7, son pacientes con mal terreno: en el caso 6 se trata de un paciente gran quemado, con gran repercusión hemodinámica e hidroelectrolítica y gran limitación del tiempo quirúrgico; el caso 7, de una paciente de 80 años, hipertensa. Estas condiciones se sumaron como limitación a la insuficiente infraestructura.
La selección de pacientes que llevamos a cabo tuvo relación con la casuística encontrada en cada centro hospitalario. En el Instituto de Traumatología se han registrado aproximadamente 2700 a 3000 cirugías por año.(18) Gran parte de las urgencias se producen por accidentes de tránsito, siendo los jóvenes los más afectados; este problema de los siniestros de tránsito se comparte con otras publicaciones regionales.(19-22) En la Cátedra de Cirugía Plástica del Hospital de Clínicas de Montevideo, el 60% de los pacientes coordinados tienen como diagnóstico cáncer de piel. A su vez los casos complejos que se ven en centros periféricos son enviados al Hospital Universitario, por lo tanto, nos enfrentamos frecuentemente a grandes resecciones que requieren reconstrucciones más complejas. Por último, en el Hospital de Clínicas funciona el Centro Nacional de Quemados, donde se atienden los pacientes grandes quemados del país. Creemos que sería favorable contar con los recursos materiales necesarios y avanzar en la formación microquirúrgica dentro de la especialidad, para ampliar las opciones de tratamiento y mejorar la atención de los pacientes con heridas complejas de pierna y pie. Si bien nos encontramos en un período de mayor capacitación y mayores reclamos a las instituciones para contar con los recursos necesarios, mientras se logra el resultado final contamos con la herramienta de los colgajos que hemos presentado en este trabajo, todos ellos con buenos resultados. La experiencia con este tipo de colgajos en casos similares ya ha sido publicada tanto a nivel nacional como internacional.(5,8,10,23,24))
Conclusiones
Los colgajos locorregionales descritos proporcionan cobertura satisfactoria en defectos complejos de pierna y pie que siguen ocupando un lugar importante en los centros asistenciales donde la realización de colgajos microquirúrgicos tiene limitaciones de infraestructura y de recursos humanos o cuando las comorbilidades o la falta de colaboración de los pacientes no permiten su realización. Creemos que es necesario continuar en el proceso de mejora en cuanto a la disponibilidad de recursos materiales y avanzar en la formación microquirúrgica dentro de la especialidad para ampliar las opciones de tratamiento de los pacientes y mejorar su atención cuando presentan heridas complejas de pierna y pie.















