Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista Española de Cirugía Oral y Maxilofacial
versión On-line ISSN 2173-9161versión impresa ISSN 1130-0558
Rev Esp Cirug Oral y Maxilofac vol.31 no.3 Madrid may./jun. 2009
Pseudoartrosis maxilar superior post-cirugía ortognática. A propósito de un caso clínico
Post surgical orthognathic of upper maxilla pseudoarthrosis. Proposed clinical study
I. Zubillaga Rodríguez1, I. Heras Rincón2, J.J. Montalvo Moreno3
1 Médico Adjunto
2 Médico Residente
3 Jefe de Servicio
Servicio de Cirugía Oral y Maxilofacial. Hospital Universitario 12 de Octubre. Madrid. España
Dirección para correspondencia
RESUMEN
Introducción. La introducción de nuevos métodos de fijación rígida en el tratamiento de fracturas faciales durante los últimos 25 años ha incrementado no sólo el arsenal terapéutico disponible sino también, cuando no es correctamente utilizado, el tipo de complicaciones postquirúrgicas.
Material y métodos. Presentamos un nuevo caso clínico con el diagnóstico de pseudoartrosis de maxilar superior tras la realización de una osteotomía convencional tipo LeFort I en el seno de un procedimiento de cirugía ortognática.
Discusión. El retardo de consolidación-pseudoartrosis puede resultar tras el tratamiento incorrecto de fracturas faciales con miniplacas-tornillos de titanio. Sin embargo, y tras revisar la literatura existente, el tratamiento de dichas complicaciones no ha variado de forma significativa durante los últimos años. El objetivo es la inmovilización mecánica en el foco de fractura afecto. En ocasiones, y dependiendo del tipo de consolidación obtenida, se necesita recurrir a la obtención de injertos óseos antólogos. La clasificación clínica de los defectos-consolidaciones óseas anómalas es a menudo arbitraria. Existe un amplio espectro de definiciones que describen condiciones concurrentes simultáneas e implicaciones funcionales determinadas por la localización anatómica. Se discuten los distintos conceptos relacionados con la consolidación ósea.
Conclusiones. La estabilización inadecuada de las fracturas con tratamiento conservador o métodos de fijación rígida conduce a infección, pseudoartrosis o ambos. La solución pasa por por la fijación estable de la fractura. Dependiendo del defecto creado, la osteosíntesis o reosteosíntesis que es necesaria debe ser acompañada por un injerto de hueso antólogo esponjoso, restaurando la oclusión dental adecuada.
Palabras clave: Pseudoartrosis; Retardo de consolidación; Cirugía ortognática.
ABSTRACT
Introduction. The development of rigid internal fixation in the management of facial fractures over the last 25 years increased not only the number of available treatments but also, when incorrectly applied, the types of complications arising.
Material and methods. We present a new case report of upper jaw pseudoarthrosis after a convencional treatment of orthognatic surgery ( osteotomy type LeFort I).
Discussion. Pseudarthrosis-nonunion can result after incorrect treatment of facial fractures with titanium miniplatesscrews. When we review the publishing literature, we find that the correct treatment of this potential pitfalls has not changed significantly during last years. The aim is the mechanical immobility of the created fracture. Sometimes we must harvest cancellous bone graft to complete the treatment. We discuss the different terms related to anomalies in the ossification.
Conclusions. Inadequate stabilization of fractures by either conservative or operative methods often leads to infection, pseudoarthrosis or both. To promote healing of both infections and pseudarthrosis, absolutely stable fixation of the fragments is necessary. Depending on the defect zones that may develop, the osteosynthesis or reosteosynthesis that is usually necessary must be accompanied by a graft of autogenous cancellous bone.
Key words: Pseudarthrosis; Delayed union; Orthognatic surgery.
Introducción
La introducción de nuevos métodos de fijación rígida en el tratamiento de fracturas faciales durante los últimos 25 años ha incrementado no sólo el arsenal terapéutico disponible sino también, cuando no es correctamente utilizado, el tipo de complicaciones postquirúrgicas. El retardo de consolidación- pseudoartrosis puede resultar tras el tratamiento incorrecto de fracturas faciales con miniplacas-tornillos de titanio.
Sin embargo, y tras revisar la literatura existente, el tratamiento de dichas complicaciones no ha variado de forma significativa durante los últimos años.
El objetivo es la inmovilización mecánica en el foco de fractura afecto. En ocasiones, y dependiendo del tipo de consolidación obtenida, se necesita recurrir a la obtención de injertos óseos antólogos.
La absoluta mayoría de casos clínicos descritos en relación a osificación anómala en el foco de fractura se producen tras el tratamiento inapropiado de fracturas faciales. Se presenta y discute a continuación un caso clínico de pseudoartrosis de maxilar superior tras un procedimiento quirúrgico convencional de cirugía ortognática (osteotomía maxilar superior tipo Le Fort I).
Caso clínico
Mujer de 39 años ingresada para tratamiento quirúrgico de deformidad dentofacial. Entre sus antecedentes personales destaca anemia ferropénica , sin presentar ninguna alergia medicamentosa conocida. A la exploración física se aprecia un prognatismo marcado con una clase III molar y pseudohipoplasia de maxilar superior. A la paciente se le realizó una ortopantomografía y telerradiografía lateral de cráneo, iniciando el estudio cefalométrico correspondiente.
Tras tratamiento ortodóncico y extracción de los 4 cordales se somete a la paciente a intervención de cirugía ortognática convencional bajo anestesia general e intubación nasotraqueal en la que se realiza osteotomía tipo LeFort I fijada con dos placas preformadas de titanio en ambos arbotantes naso maxilares con avance de 7 mm, impactación anterior de 3 mm y posterior de 5 mm, rotación izquierda de 1mm, resección parcial inferior de septum nasal, cincha de alares y cierre labial en V-Y (Fig. 1).
La paciente fue dada de alta y seguida en revisiones en consultas externas evidenciándose episodios de celulitis genianas bilaterales de repetición. Su inicio se produjo a los 6-9 meses de la intervención inicial. Se decide reintervenir a la paciente 1 año después de la primera intervención y retirar el material de osteosíntesis a nivel de la osteotomía LeFort I tras reapertura del abordaje sublabial superior bilateral previo. Intraoperatoriamente no se objetiva movilidad del tercio medio facial a nivel de la osteotomía tipo LeFort I y se cataloga dicho episodio quirúrgico como una intolerancia al material de osteosíntesis.
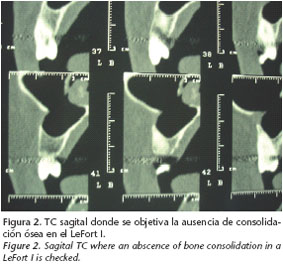
Tras seguir revisiones periódicas dentro de la normalidad tanto en nuestras consultas externas como con el ortodoncista, un año después de la última intervención quirúrgica la paciente refiere disminución de fuerza con la masticación, impidiendo la práctica de una dieta con alimentos sólidos. En la exploración clínica se aprecia leve movilidad del maxilar superior a nivel del LeFort I, manteniendo la paciente una oclusión correcta en clase I. En la TC de tercio medio facial solicitado se observa ausencia de consolidación en el maxilar superior con solución de continuidad ósea en la osteotomía LeFort I (Fig. 2). Dado el tiempo de evolución desde la primera intervención se establece el diagnóstico de presunción de pseudoartrosis de maxilar superior en dicha osteotomía.
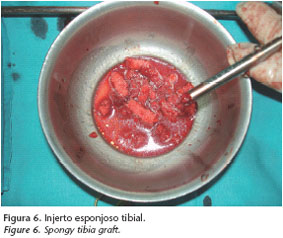
Se decide reintervenir a la paciente para el manejo definitivo de dicha complicación. Tras realizar un bloqueo intermaxilar elástico en clase I y reabrir de nuevo el abordaje sublabial superior previo (Fig. 3), se retira el tejido fibroso interpuesto en los márgenes óseos a nivel de la osteotomía maxilar superior (Fig. 4). Se fija la osteotomía maxilar superior mediante dos placas preformadas de titanio con el avance inicialmente establecido (Fig. 5). Se obtienen injertos óseos esponjosos de tibia derecha a través de un abordaje medial (Fig. 6) y se colocan los mismos en el gap óseo de la osteotomía Le-Fort I sellando dicho defecto (Fig. 7). El estudio anatomopatológico del tejido localizado en el foco interfracturario revela la presencia de células cartilaginosas en el interior de un tejido con predominante proliferación fibroblástica.
Tras dicha intervención es seguida en nuestras consultas apreciándose la consolidación a nivel de la osteotomía, sin movilidad de la misma, con una oclusión estable y aspecto estético favorable. Asimismo no se apreciaron complicaciones tras la toma del injerto tibial, siendo favorable su Rx de control (Fig. 8).
Discusión
La clasificación clínica de los defectos consolidaciones óseas anómalas es a menudo arbitraria. Existe un amplio espectro de definiciones que describen condiciones concurrentes simultáneas e implicaciones funcionales determinadas por la localización anatómica.1
Se denomina retardo de consolidación al fracaso de la curación durante los 4-6 primeros meses tras el tratamiento aplicado. El tiempo varía según las diversas series revisadas, aunque por consenso se establecer la fecha de 6 meses como referencia. Dicho término se deriva de observaciones- estudios histológicos realizados en el esqueleto óseo. Las investigaciones acerca de la consolidación ósea en maxilares de oveja muestran que el proceso de curación es idéntico al del resto del esqueleto. Existe eventualmente una aceptable estructura ósea consolidada. A diferencia de la ausencia de unión, presenta potencial para la consolidación ósea tras una inmovilización adicional y una adecuada reducción.
Se define como pseudoartrosis (no unión) aquellas fracturas en las cuales no se ha producido la curación-osificación tras 6 meses post-tratamiento (para algunos autores el límite son 8 meses). Son auténticas falsas articulaciones en las que el tejido interfragmentario hallado es fibrocartílago.1 Mientras que la formación ósea (mineralización) continua en el retardo de consolidación, este proceso finaliza en los casos de ausencia de unión. Existe una ausencia permanente de tejido óseo identificable en el foco de fractura. Estudios experimentales en animales (Schenk y Willenegger)2 han mostrado que el fibrocartílago interfragmentario es un tejido vivo pero no vascularizado. La movilización continua entre los fragmentos de la fractura impide la mineralización del fibrocartílago.
Es preciso distinguir entre pseudoartrosis hipertrófica, donde existe vascularización objetivable en la formación del callo óseo, y pseudoartrosis atrófica (no unión sin formación de callo óseo), relacionada con el insuficiente aporte vascular. Ambas pueden ser distinguidas radiologicamente. En la forma hipertrófica, los extremos de los fragmentos están característicamente engrosados (denominados como pies de elefante) mientras que en la forma atrófica los extremos simulan una osteoesclerosis. Dependiendo de si existen procesos asociados infecciosos de forma intermitente o crónica, observaremos pseudoartrosis con contacto o con gap óseo interfragmentario.
La osteomielitis en el gap óseo puede suceder tras el tratamiento conservador o quirúrgico. La estabilización inadecuada del foco de fractura con fijación interna puede resultar particularmente en inflamación. En cualquier fractura donde se aplique fijación interna, el resultado definitivo puede variar desde la unión ósea hasta el fracaso del implante. Si el fracaso ocurre antes del final de la fase de consolidación ósea un callo visible radiológicamente se formará con la reaparición posterior de un gap óseo tras la reabsorción de los extremos de la fractura. Ya que el objetivo final del uso de placas y tornillos es la estabilización de la fractura, deben asegurar una completa garantía de estabilidad. El movimiento en presencia de cuerpos extraños generalmente implica no sólo pseudoartrosis sino también infección local.3
La ausencia de unión implica una alteración en el proceso normal de curación ósea. Mientras que la curación en las fracturas tratadas de forma conservadora ocurre predominantemente vía formación de callo óseo desde el periostio, el objetivo de la fijación estable de las fracturas debe ser la curación ósea directa desde la cortical, con las osteonas puenteando directamente el gap óseo.4
La inestabilidad mecánica altera este proceso y puede provocar el retardo de consolidación o la ausencia de unión y, en la presencia de cuerpos extraños, procesos infecciosos. La conminución en el foco de fractura implica dificultad añadida a la hora de la fijación y por tanto mayor frecuencia de pseudoartrosis. La alteración de la microcirculación en el hueso y los micromovimientos simultáneos causados por la insuficiente estabilidad son los principales factores que conducen a la ausencia de unión. En relación a las técnicas de fijación interna todavía no ha sido establecido cúal de los dos componentes (microcirculación vs micromovimientos) es más importante.
No existe duda en el momento actual que la aplicación de materiales de osteosíntesis modifica la microcirculación. Experimentos animales en perros y ovejas han mostrado que la vascularización es reducida bajo placas fijadas con tornillos bicorticales (compresión estática). Con una reducción inadecuada y una osteosíntesis incorrectamente realizada, la vascularización endóstica es también alterada por el micro-macromovimiento de los fragmentos y la consolidación normal en el gap de la fractura no puede suceder a través de una curación secundaria.5 La formación del callo intraóseo puede exacerbar la situación comprimiendo las cavidades medulares y adicionalmente obstruyendo la vascularización.
Además, múltiples factores pueden estar inplicados en la génesis de una ausencia de consolidación en el foco de fractura , incluyendo el fracaso del tratamiento antibiótico, el retraso en el tratamiento, la presencia de múltiples fracturas, cuerpos extraños en el foco de fractura, edad del paciente, alteraciones metabólicas y abuso de drogas y alcohol. Dichos factores suelen asociar una malnutrición, con efectos adversos en la curación ósea. Topazian y Goldberg,6 presentan una alta tasa de complicaciones en la población indigente en los que el seguimiento clínico postoperatorio es complejo. La ausencia de cooperación y la deficitaria higiene empeora el pronóstico. Es crucial el análisis de dichos factores que dan lugar al fracaso de consolidación y que evitan la osificación adecuada de la fractura.
Hemos de considerar de forma independiente otro factor implicado en la ausencia de unión: la osteomielitis. La asociación de infección con ausencia de osificación ha sido descrita en las series como elevada. La infección afecta a la curación ósea, reduciendo la oxigenación y favoreciendo la proliferación de fibroblastos, con retardo de la actividad osteoblástica y osteoclástica. La formación de tejido fibroso prevalece sobre el depósito óseo, creando una ausencia de consolidación.
Anderson y Alpert,7 consideran que la infección puede ser evitada instaurando un tratamiento quirúrgico precoz. La antibioterapia pre-postoperatoria puede ayudar a reducir la tasa de infección.
Aunque parezca un tópico, el mejor tratamiento consiste en evitar la complicación.
Tras revisar la literatura, obtenemos una incidencia de pacientes con ausencia de consolidación en el foco de fractura de aproximadamente el 3%, incidencia semejante a revisiones realizadas hace 20 años.7,8 El dato es sorprendente teniendo en cuenta la evolución surgida en los métodos de fijación de los que disponemos en el momento actual (no existen series de pacientes con retardoausencia de consolidación en maxilar superior, de manera que los datos son referidos a fracturas de maxilar inferior tratadas quirúrgicamente mediante reducción y osteosíntesis).
La ausencia de fijación o la fijación incorrecta de las fracturas provoca que el proceso inflamatorio local que se establece en el foco fracturario difunda endósticamente como consecuencia de la limitada perfusión en los extremos óseos de la fractura. Como resultado, la osteomielitis en el gap óseo puede asociarse.
Independientemente de que se trate de una osteomielitis (frecuentemente asociada a la ausencia de consolidación) alrededor del foco de fractura o de una pseudoartrosis sobreinfectada o no, el objetivo principal debe ser la absoluta estabilización del fracturario. La revisión de estudios clínicos nos desvela que las placas de titanio pueden ser aplicadas incluso en focos de fractura con inflamación siguiendo una técnica quirúrgica adecuada.9 Se recomiendan tres medidas básicas en el manejo de dichas situaciones:
1. Antibioterapia específica.
2. Reducción anatómica, en caso de fracturas faciales.
3. Fijación estable con placas y tornillos de titanio.
4. Empleo de injertos óseos de hueso autólogo en el foco de fractura si fuera preciso.
Es cierto que el bloqueo intermaxilar aplicado como único método de estabilización da lugar a una regresión de la inflamación, pero habitualmente provoca una extensa reabsorción de los fragmentos distales de la fractura, resultando generalmente en pseudoartrosis. Es precisa una fijación interna rígida para completar el tratamiento, asegurando una oclusión correcta y estable.
El tratamiento de la pseudoartrosis, especialmente si presenta defecto óseo, implica no sólo una fijación interna rígida sino también injertos óseos antólogos que reconstruyan el gap óseo creado. Cualquier secuestro o tejido interfragmentario debe ser extraído y los fragmentos distales de la fractura deben ser cureteados.10
La inestabilidad combinada con la fatiga del material de osteosíntesis o con la contaminación continua del gap óseo en presencia de defectos de tejidos blandos constituye a menudo la causa de una pseudoartrosis crónica infectada. Una fijación anómala de un único tornillo de osteosíntesis puede ser el responsable de la inflamación crónica. El tratamiento de elección en estos casos consiste en el reemplazo del material de osteosíntesis habitualmente por nuevas placas de titanio (según la zona a puentear, en ocasiones es preciso el empleo de placas que soporten la carga, como en mandíbula) con cobertura antibiótica e injertos óseos si son precisos.
Conclusiones
Hoy en día, en nuestro arsenal terapéutico contamos con métodos precisos de fijación interna rígida. A pesar de dichas sofisticaciones, se siguen presentando nuevos casos de ausencias-retardos de consolidación ósea en focos de fractura, requiriendo tratamientos complementarios. Un análisis crítico del proceso patológico es preciso de forma previa a la cirugía correctora. Una completa y bien documentada exploración física, técnicas de imagen y un conocimientos de las técnicas quirúrgicas empleadas son básicos a la hora de plantear el tratamiento definitivo.11
La estabilización inadecuada de las fracturas con tratamiento conservador o métodos de fijación rígida conduce a infección, pseudoartrosis o ambos. La solución pasa por la fijación estable de la fractura. Dependiendo del defecto creado, la osteosíntesis o reosteosíntesis que es necesaria debe ser acompañada por un injerto de hueso antólogo esponjoso, restaurando la oclusión dental adecuada.
Bibliografía
1. Prein J, Beyer M. Management of infection and nonunion in mandibular fractures. Oral Maxillofac Surg Clin North Am 1990;2:187-94. [ Links ]
2. Schenk R, Willenegger H. Histology of fracture repair and non-union. AO Bull 1978. [ Links ]
3. Mathog RH, Toma V, Clayman L. Nonunion of the mandible: An analysis of contributing factors. J Oral Maxillofac Surg 2000;58:746-52. [ Links ]
4. Rittmann WW, Perren SM. Cortical bone healing after internal fixation and infection. Berlín, Springer 1974. [ Links ]
5. Mathog RH, Boies LR. Nonunion of the mandible. Laryngoscope 1976;86:908. [ Links ]
6. Topazian RF, Goldberg MH. Management of infections of the oral and maxillofacial regions. Philadelphia. PA, Saunders 1981;232-48. [ Links ]
7. Anderson T, Alpert B. Experience with rigid fixation of mandibular fractures and inmediate function. J Oral Maxillofac Surg 1992;50:555. [ Links ]
8. Gustillo RB, Anderson JT. Prevention of infection in the treatment of one thousand and twenty-five open fractures of long bones: Retrospective and prospective analysis. J Bone Joint Surg Am 1976;58:453. [ Links ]
9. Prein J, Kellman RM. Rigid internal fixation of mandibular fractures-basics of AO technique. Otolaryngol Clin North Am 1987;20:441. [ Links ]
10. Bochlogyros PN. Nonunion of fractures of the mandible. J Maxillofac Surg 1985;13:189. [ Links ]
11. Hardesty RA, Coffey JA. Secondary craniomaxillofacial deformities. Clin Plast Surg 1992;19:275-300. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Servicio de Cirugía Oral y Maxilofacial
Hospital Universitario 12 de Octubre
Avda de Córdoba s/n
28041 Madrid. España
e-mail: ignaciozubillaga@yahoo.es
Recibido: 9.02.2007
Aceptado: 16.03.2009











 texto en
texto en