My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Clínica y Salud
On-line version ISSN 2174-0550Print version ISSN 1130-5274
Clínica y Salud vol.18 n.3 Madrid Jan./Dec. 2007
ARTÍCULOS
Tratamiento farmacológico de los trastornos de personalidad
Drug treatment with personality disorders
José Luis Marín1
M.ª José Fernández Guerrero2
1Médico Psiquíatra. Psicoterapeuta. Presidente de la Sociedad Española de Medicina Psicosomática y Psicología Médica. Miembro de la American Psychiatric Association.
2Doctora en Psicología. Profesora de la Facultad de Psicología de la Universidad Pontificia de Salamanca (UPSA). Miembro de la Sociedad Española de Medicina Psicosomática y Psicología Médica y de la Asociación Española de Psicoanálisis Freudiano «Oskar Pfister».
RESUMEN
Revisamos la concepción mayoritaria de que los trastornos de la personalidad (TP) no son susceptibles de tratamiento farmacológico por tratarse de alteraciones que están relacionadas con la estructura de la personalidad y sus aspectos puramente psíquicos, haciendo posteriormente un repaso a las propuestas más generalizadas y contrastadas empíricamente acerca de las posibilidades terapéuticas de los psicofármacos en estos trastornos. Aunque la utilización de la terapia biológica se va convirtiendo en una práctica habitual, no existe ningún medicamento aprobado oficialmente para este tipo de afecciones.
Con estos presupuestos, hacemos un breve repaso a las presuntas bases bioquímicas de los TP y sus dimensiones clínicas (esfera cognitiva, afectiva e impulsiva) para, a partir de ahí, hacer propuestas farmacológicas concretas, ordenadas en forma de algoritmo. Finalizamos esta exposición señalando el conflicto de intereses que se plantea entre lo conocido y lo que no sabemos aún sobre la fisiopatología de los trastornos mentales en general y de la personalidad en particular. Presentamos como riesgo el hecho de que las hipótesis bioquímicas consigan enraizarse como verdades absolutas, estimulando investigaciones alentadas (y financiadas) por las compañías farmacéuticas.
Proponemos, finalmente, el cambio a un modelo centrado en el paciente, donde la descripción que éste hace de los efectos del fármaco sea el puntal esencial de intervención.
ABSTRACT
This paper examines the prevailing opinion that personality disorders are resistant to drug treatment since they refer to personality structure and are purely psychological. Then, a review of the most relevant empirically-based theories about the therapeutic power of drug treatments in this respect is made. Although drug treatment is becoming a frequent treatment, no drug has yet been officially determined for this kind of disorders.
Based on the above statements, a brief review of biochemical bases of personality disorders and their clinical dimensions (cognitive, affective and behavioural signs), a number of suggestions for drug treatment are made in the form of an algorithm. There is a conflict of interests between what is known and what is unknown about physiopathology of mental disorders, particularly personality. There is the risk that biochemical hypothesis become absolute truths and to overlook corporative interests behind them.
Finally, a suggestion is also made for a shift to a patient-centered approach that highlights patient perceived effects of the drug should be taken into account at the time to intervene.
Palabras clave
Trastornos de la personalidad, Rorschach, TAT, Evaluación psicológica,
Key words
Drug Treatment, Clinical Dimensions, Patient-centered Approach.
Introducción
Tradicionalmente, se ha considerado que los sujetos con un trastorno de personalidad no se podían beneficiar del tratamiento farmacológico. Incluso en la actualidad, el título de este trabajo podría ser considerado, por algunos lectores, contradictorio ya que existe la convicción de que los fármacos pueden alterar el estado mental, pero intrínsecamente serían incapaces de modificar la personalidad. De hecho, la razón de los autores del DSM-III para dar trascendencia a los trastornos de personalidad fue la acumulada evidencia de que la calidad y cantidad de los trastornos de personalidad preexistentes pueden influir la predisposición, manifestación, curso y respuesta al tratamiento de varias condiciones del eje I. Esta aseveración parece indicar que el tratamiento de estos cuadros no es per se un objetivo relevante. En este sentido, muchos de los estudios se han enfocado hacia la relación de la influencia negativa de la psicopatología del eje II sobre el tratamiento de los trastornos del eje I. Por ello, los mismos autores conceptualmente no informan de la eficacia farmacológica en el tratamiento de los trastornos de personalidad. Sin embargo, la farmacoterapia se está convirtiendo en una práctica habitual en el tratamiento de los trastornos de personalidad, pese a que no existe ningún medicamento aprobado para este tipo de afecciones porque no está demostrada, en absoluto, la especificidad de los mismos. Alguna de las razones de la extensión de esta práctica de intervención puede ser la desesperación en el ánimo del terapeuta ante las frustraciones repetidas en el trato con estas personas (no podemos decir pacientes) y la búsqueda, pues, de soluciones fáciles, externas, mágicas, extremo este que se encarga de alentar, por motivos obvios, la industria farmacéutica.
Los trastornos de personalidad se consideran como una encrucijada de teorías, investigación y conceptualización. Pero en este cruce de caminos, los sujetos afectos de estos cuadros necesitan ser tratados. Se acepta, desde un acercamiento psicopatológico dimensional, que los trastornos de personalidad constituyen una afectación crónica del humor, impulsividad, agresividad, cognición o ansiedad, existiendo un correlato biológico, más o menos complejo, para varias de estas dimensiones. Este paradigma facilita y justifica el abordaje psicofarmacológico de los trastornos de personalidad. De hecho, diversos estudios basados en las dimensiones clínicas de estos trastornos sugieren que la psicofarmacología puede ser beneficiosa (tabla 1) en la sintomatología de los trastornos del estado de ánimo, incluida la inestabilidad afectiva y la depresión transitoria, en la impulsividad y la agresividad, en los síntomas psicóticos y distorsiones cognitivas y en la ansiedad de estos sujetos.
Bases biológicas y neuroquímicas de los TP
El estudio de la neurobiología de los TP se lleva a cabo para intentar conseguir una comprensión más global de los sustratos biológicos de estos cuadros, de modo que puedan descubrirse mejores tratamientos o que puedan mejorarse los ya existentes. En esta línea seguimos a Coccaro & Siever (2007), López-Mato et al. (2006) y a Álamo, López-Muñoz, Cuenca & Betés (2007) a la hora de hacer un breve apunte de las hipótesis que se manejan en cada uno de los grupos de TP:
Trastornos de la personalidad del grupo A
Los criterios de los trastornos incluidos en este grupo (esquizoide, esquizotípico y paranoide) comparten el aislamiento social, desapego, suspicacia y ciertas alteraciones cognitivas de tipo psicótico/perceptivo (sobre todo en el esquizotípico). Los fármacos que actúan en las alteraciones de este grupo lo hacen de manera similar a como lo harían sobre la esquizofrenia.
Dadas las relaciones sintomatológicas y genéticas entre la esquizofrenia y el trastorno esquizotípico, la hiperactividad del sistema dopaminérgico ha sido el sistema neurotransmisor primario estudiado en este grupo. Los estudios realizados sugieren que los pacientes de este grupo (sobre todo el trastorno esquizotípico, el más estudiado) tienen un perfil de trastornos cognitivos y anomalías estructurales, sobre todo de la corteza temporal, similares a las que se encuentran en pacientes con esquizofrenia, pero una combinación de mejores reservas prefrontales y una actividad dopaminérgica más atenuada subcorticalmente, que los protege de la aparición de psicosis.
Trastornos de la personalidad del grupo B
Formado por los trastornos antisocial, narcisista, límite e histriónico, los sujetos con alguna de estas alteraciones manifiestan diversos grados de impulsividad, agresividad y disregulación emocional. Los trastornos más estudiados de este grupo son el antisocial y el límite. Parece existir relación biológica con las patologías por abuso de sustancias, trastornos de la alimentación y somatomorfos.
El sistema serotoninérgico ha sido ampliamente estudiado como correlato inverso de la conducta agresiva-impulsiva. De la misma forma se han estudiado otros neurotransmisores o neuromoduladores como la noradrenalina, con una actividad aumentada en el Locus Coeruleus, vasopresina en relación con la impulsividad y la agresividad, factor liberador de corticotropina, hormona adrenocorticotropa, cortisol, que pueden tener relaciones variables con la conducta agresiva, dependiendo del contexto social y del estrés, y posiblemente acetilcolina en la reactividad del estado de ánimo. Asimismo se han observado alteraciones leves en el EEG de pacientes límite, lo que ha dado pie a la hipótesis epileptógena del trastorno (Andrulonis, 1982 en de la Fuente, 1992; Moizeszowicz & Moizeszowicz, 2000), o la teoría de la hiperirritabilidad propuesta por M. Stone (1988 en Grotstein, 1993).
Trastornos de la personalidad del grupo C
Se incluyen los trastornos por evitación, dependiente y obsesivo-compulsivo de la personalidad, que basan su relación biológica con diversos trastornos de ansiedad, somatización y del estado de ánimo. Hasta el momento hay mucha menos investigación neurobiológica referida a las alteraciones de este grupo. A pesar de ello parece haber acuerdo respecto a la reducción de la actividad dopaminérgica y aumento de la serotoninérgica.
Desde un punto de vista evolutivo puramente darwiniano, hay autores que tienden a considerar los TP como estrategias evolutivas estables al servicio de la adaptación. De esta manera, Valdés (2005) argumenta la posibilidad de que los TP persistan porque las características desviadas que los definen no eliminan las posibilidades de reproducción, porque algunas conductas que pueden ser anormales en un determinado contexto pueden ser adaptativas en otro, porque conductas que son desadaptativas ahora han podido ser adaptativas en el pasado, e incluso porque la posesión de algunos genes determinantes de conductas desadaptativas puede ser ventajosa en algunas situaciones. De hecho hay formas menores de TP (los que podemos llamar estilos de personalidad) que permiten a los sujetos que los presentan que se adapten a su nicho ecológico por encima del promedio. A esta ventaja biológica que se deriva de la utilización de rasgos patológicos atenuados McGuire(1997, citado en Valdés, 2005) le dio el nombre de heterosis1. Así
Todo indica que los trastornos de la personalidad son estrategias evolutivas determinadas por factores temperamentales y de desarrollo, que se mantienen de manera relativamente inflexible durante el periodo de apareamiento y reproducción, y que en la edad avanzada se expresan más a través de síntomas y disfunciones corporales que de alteraciones en la relación con el entorno y los semejantes. Además, estas estrategias evolutivas son heredables y se expresan en cada sujeto de manera dimensional, lo que sugiere su plurideterminación genética (Valdés, 2005, p. 173-174)
Dimensiones Clínicas con origen biológico. Modelos de Eysenck, Cloninger, Siever y Davis.
Ya Eysenck (1967) planteó hace casi 40 años la búsqueda de un sustrato neurobiológico que explique las variantes del comportamiento. En el modelo de Eysenck se definen tres dimensiones básicas de la personalidad: la extroversión, el neuroticismo y el psicoticismo. La dimensión neurótica define las conductas de ansiedad, inhibición y escape ante el peligro, hipersensibilidad a las señales de amenaza y emocionalidad. Su fundamento biológico radicaría en una hipersensibilidad de los sistemas límbicos de detección del peligro. La dimensión extroversión/introversión condiciona el grado en que el individuo orienta su conducta hacia el entorno. Los extrovertidos son sociables, expresivos, tendentes a la acción y buscadores de experiencias excitantes.
Eysenck sostiene que la base biológica de estas conductas se encontraría en los sistemas de activación mesencefálicos y, en particular, en la sustancia reticular activadora ascendente del tronco del encéfalo.
El modelo de siete factores de Cloninger propone la existencia de cuatro dimensiones temperamentales, de origen biológico hereditario, junto a tres dimensiones del carácter producto del aprendizaje verbal.
El modelo que, quizá, ha tenido mayor influencia en el desarrollo de la actual perspectiva biológica y psicofarmacológica de los TP, ha sido el desarrollado por Siever & Davis en 1991, el cual intenta relacionar las propiedades de los neurotransmisores con varios trastornos de la personalidad. Los aspectos nucleares de los trastornos de personalidad que parecen tener correlatos biológicos son los que implican la regulación de los afectos, patrones de impulso-acción, organización atencional y cognitiva y ansiedadinhibición, los cuales se unen a trastornos mentales de los Ejes I y II, asociándose a marcadores biológicos específicos. Las anomalías graves de estas dimensiones darían lugar a los trastornos del Eje I, mientras que los trastornos más leves constituirían los trastornos del Eje II. Lo que propone el modelo de Siever es que la interacción de alteraciones en los distintos sistemas es lo que aumenta el riesgo de padecer trastornos de la personalidad. A pesar de ser incompleto, este modelo refleja la aplicación a los trastornos del Eje II de los avances logrados en las neurociencias clínicas y que fueron inicialmente aplicados a los trastornos el Eje I.
Basándonos en esta teoría, un abordaje farmacológico de los TP se fundamentaría en la evidencia de que algunas dimensiones de la personalidad parecen estar mediadas por variaciones en la fisiología de los neurotransmisores y son responsables de los efectos de la medicación. Concretamente, la regulación de la cognición, percepción, afecto e impulsividad depende de la acción de neurotransmisores específicos. Los síntomas surgen de la disregulación de estos sistemas y son los verdaderos puntos diana de la farmacoterapia de los pacientes con TP.
La esfera cognitiva incluye la manera de percibir, integrar e interpretar la información del entorno, siendo una característica de las personalidades tanto sanas como patológicas. Esta esfera aparece alterada en los trastornos del grupo A, más concretamente en el esquizoide y esquizotípico, pero también en el límite y antisocial (grupo B). Aunque la forma de procesamiento cognitivo es la dimensión de la personalidad más influida por el aprendizaje, hay evidencias de que algunos estilos cognitivos patológicos derivan de anomalías biológicas; así se ha demostrado la existencia de déficit de la función frontal en pacientes con trastorno límite, así como un agrandamiento de los ventrículos cerebrales. Otros estudios han aventurado alteraciones en la región temporal superior, parahipocampo, región temporal de los ventrículos laterales, cuerpo calloso, tálamo y septum pellucidum, similares a los hallados en sujetos con esquizofrenia.
A nivel neuroquímico se ha sugerido que la actividad dopaminérgica prefrontal puede estar implicada en el funcionamiento cognitivo. En concreto se ha podido observar una reducción de los niveles raquídeos de ácido homovanílico que refleja una disminución de la actividad de la dopamina en áreas frontales en el trastorno esquizotípico de la personalidad.
La labilidad afectiva es característica de algunos TP, sobre todo los del grupo B. La actividad de la serotonina cerebral se ha relacionado con el estado de ánimo y una función disminuida de este neurotransmisor parece ir asociada a estados depresivos y de disforia.
Algunos hallazgos encuentran que una actividad elevada de la noradrenalina se relaciona con una mayor reactividad y mayor interacción con el entorno, mientras que una actividad disminuida se asocia a aislamiento y poca interacción. Pacientes emocionalmente inestables presentan niveles elevados de hormona del crecimiento a la clonidina, reflejando una hipersensibilidad del receptor adrenérgico.
La impulsividad se considera como una incapacidad para la reflexión previa al paso al acto que se manifiesta en dos componentes principales: a) dificultad para resistir los impulsos y b) precipitación en la respuesta a los estímulos. Como la labilidad afectiva antes comentada, la impulsividad (y/o agresión) predomina en los pacientes del grupo B, aunque no es exclusiva de los TP, pudiendo presentarse en otros cuadros psiquiátricos y orgánicos. Desde el punto de vista de la neurotransmisión el sistema serotoninérgico parece estar implicado en los fenómenos impulsivos. Las lesiones de las vías serotonínicas producen una disminución en la capacidad para reprimir conductas.
La noradrenalina también podría actuar en los mecanismos biológicos de la impulsividad. Este sistema, al estar relacionado con las conductas de interacción con el entorno, parece mediar en la expresión de la heteroagresividad.
La regulación de las conductas de inhibición y evitación en respuesta al peligro determina una dimensión de la personalidad denominada ansiedad- rasgo, común en todos los grupos pero determinante en el grupo C de TP. Los sujetos ansiosos se caracterizan por un alto nivel de arousal (activación) cortical y autonómica, y umbrales elevados para la sedación, lo que confirma el estado de hiperexcitabilidad en estos sujetos. Por ello se ha sugerido que estos aspectos tienen su fundamento en los patrones fisiológicos de respuesta al estrés, incluyendo una disminución de la actividad del sistema GABA y/o una hiperactividad del sistema regulador de la hormona liberadora de corticotropina. En cuanto a los neurotransmisores, se ha apuntado la idea de que los sujetos ansiosos pueden presentar una hiperactivación de los receptores serotoninérgicos postsinápticos. También puede existir una alteración funcional de la amígdala. (Álamo, López-Muñoz, Cuenca & Betés, 2007; Carrasco Perera & Díaz Marsá, 2004).
Modelo téorico-práctico para el tratamiento farmacológico de los trastornos de personalidad: los algoritmos de Soloff
Koldobsky (2001, 2004) apunta la existencia de cuatro modelos para el tratamiento farmacológico de los TP que ayudan a precisar las actitudes terapéuticas a adoptar. Estos modelos son:
Modelo de rasgos biológicos: Considera que los TP tienen temperamentos biológicos subyacentes, considerando éste como más directamente conectado con la vulnerabilidad y predisposición biológica que con la experiencia ambiental. Seguidores de este modelo son las teorías de Cloninger y de Siever & Davis.
Modelo subsindrómico: Los TP son variantes de los trastornos del eje I y no entidades diagnósticas separadas. Figura de este modelo es Akiskal y su teoría sobre la patología borderline como variante de trastorno afectivo.
Modelo centrado en el diagnóstico y la comorbilidad: El tratamiento farmacológico es impulsado por el diagnóstico específico del paciente. El diagnóstico puede ser un trastorno del Eje II o comorbilidad del Eje II con el I. Es un modelo confuso, ya que cuando el trastorno comórbido se trata con medicación es difícil determinar si la eficacia del tratamiento se debe a uno o al otro trastorno.
Modelo centrado en el síntoma: el blanco farmacológico se sitúa en un síntoma específico,de tal forma que la acción directa sobre los síntomas permite resultados mensurables. Siguiendo este modelo, Soloff(1998) ha presentado algoritmos basados en la evidencia que facilitan el acercamiento a la farmacoterapia de los TP de una manera racional y protocolizada. Por ello, nos detenemos en la ex-posición y explicación de los tres algoritmos propuestos por este autor.
Para Jobson & Potter (1995 citados en Soloff, 1998) los algoritmos son sistemas deductivos basados en reglas que operan con entradas, secuencias, marcos temporales y salidas. El Diccionario Ilustrado de Términos Médicos define el algoritmo como término matemático empleado en medicina para describir un camino lógico en el diagnóstico o tratamiento de una condición. Suelen representarse de forma gráfica. En la medicina clínica, los algoritmos proporcionan árboles de decisión que ayudan a realizar juicios clínicos sobre diagnósticos y tratamientos. De hecho el mismo DSM proporciona estas ayudas gráficas para el diagnóstico de los trastornos mentales en general (aunque, curiosamente, no incluye los TP).
En estos sistemas decisionales se aplican tres reglas:
1) Se da preferencia a la medicación cuya eficacia tiene mayor soporte empírico.
2) Se da preferencia a la medicación más segura sobre aquella que encierra mayor riesgo en sobredosis, abuso o falta de cumplimiento.
3) Se da preferencia a la medicación que actúa con mayor rapidez cuando la necesidad clínica es aguda, aunque un agente más lento pueda actuar más específicamente.
Soloff (1998) describió tres modelos de tratamiento para síntomas nucleares de trastornos del Eje II, basándose en los algoritmos de Jobson & Potter para los trastornos afectivos del Eje I. Procedemos a mostrar estos árboles de decisión junto a una breve explicación de cada uno. En ésta resaltaremos las palabras clave incluidas en los esquemas para un mejor seguimiento de los mismos.
Algoritmo para el tratamiento de los trastornos cognitivos
El algoritmo para el tratamiento farmacológico de los síntomas cognitivo perceptivos de los trastornos de personalidad se muestra en la figura 1.
Las alteraciones cognitivas que encontramos en pacientes con trastornos de personalidad incluyen algunos síntomas relacionados con situaciones estresantes, tales como desrealización, despersonalización e ilusiones, así como rasgos más crónicos como suspicacia o pensamiento excéntrico. Hay que recalcar que síntomas similares pueden tener diferentes etiologías y niveles de gravedad entre las distintas categorías de TP, así como entre los trastornos del Eje I.
Bajas dosis de neurolépticos son el tratamiento de primera elección para presentaciones agudas de rabia y hostilidad, suspicacia, pensamiento referencial, ideación paranoide, ilusiones, desrealización y despersonalización.
Eficacia / poca eficacia / sin eficacia: Los efectos del tratamiento aparecen entre unos días y dos semanas. Los pacientes con síntomas cognitivos primarios son los que mejor responden, mientras que los que muestran un humor depresivo predominante lo hacen peor, siendo más indicados para un tratamiento destinado al control de la disregulación afectiva.
La duración del tratamiento está establecida en 4-6 semanas para pacientes agudos en régimen de internamiento, y en más de 12 para ambulatorios. El uso prolongado de neurolépticos en pacientes con TP se ha asociado con una progresiva falta de cumplimiento y abandono.
Aumento de la dosis: Si la respuesta a dosis bajas de neurolépticos no es buena tras un ensayo de 4-6 semanas, debe aumentarse dentro del rango mínimamente eficaz para tratar alteraciones del Eje I, continuando con un segundo periodo de ensayo de otras 4-6 semanas.
Poca eficacia / sin eficacia:Una pobre respuesta en este punto conduciría a una revisión de la etiología de los síntomas cognitivos. Si realmente forman parte de un síndrome no afectivo, como en el caso de los TP del grupo A, debe considerarse el cambio a antipsicóticos atípicos. Se ha informado de estudios sobre la utilización de la clozapina en pacientes con trastorno borderline y síntomas psicóticos graves, refractarios o auto-mutilación grave2.
Las distorsiones cognitivas a menudo presentan síntomas afectivos congruentes con una etiología afectiva, aunque no sea evidente a la evaluación inicial. En este caso debe añadirse un IMAO o un ISRS al régimen de bajas dosis de neurolépticos. Esta estrategia es similar al tratamiento de los trastornos afectivos con contenido psicótico.
Algoritmo para el tratamiento de disregulación afectiva
Este algoritmo se muestra en la figura 2.
La falta de regulación afectiva de los pacientes con trastorno de la personalidad se manifiesta por la presencia de síntomas como labilidad, sensibilidad al rechazo, rabia intensa e inapropiada, humor depresivo y explosiones de ira. En su mayoría, estos síntomas son característicos de los pacientes del Grupo B. Los estados de ánimo negativos, como la anhedonia, y el afecto frío y coartado son más prevalentes entre los del grupo A. La ansiedad excesiva como estado afectivo es común en todas las categorías, aunque se suele asociar con el Grupo C. La disregulación o desinhibición afectiva puede tener su base en la función serotoninérgica, aparte del afecto expresado, sea rabia, depresión o ansiedad. Es importante reconocer el contexto en el que se produce la disregulación afectiva. La ira en pacientes del grupo A responde bien a bloqueadores dopaminérgicos. En el contexto de estados de ánimo depresivos reactivos, como se observa en el grupo B, la forma preferida de tratamiento son los elevadores de la función serotoninérgica.
La psicobiología de la disregulación afectiva puede implicar desinhibición de la expresión emocional mediante la disminución de la acción central de la serotonina en el córtex prefrontal. Los pacientes que muestran esta desinhibición deben ser tratados inicialmente con un antidepresivo ISRS. Estos antidepresivos tienen la ventaja adicional de tener un amplio espectro de efectos terapéuticos, relativa seguridad en sobredosis (comparada con tricíclicos e IMAO), y un perfil favorable de efectos secundarios, lo que favorece el cumplimiento terapéutico.
La experiencia con antidepresivos tricíclicos no ha producido resultados concluyentes. En un estudio se asoció la amitriptilina con toxicidad conductual paradójica en pacientes con trastorno borderline, aumentando la ideación suicida y el pensamiento paranoide.
Eficacia / eficacia parcial / sin eficacia: En estudios sobre trastornos afectivos del Eje I, el tratamiento agudo suele durar de 6 a 12 semanas, la continuación de 4 a 9 meses y el mantenimiento más de un año. Como la disregulación afectiva es una dimensión del temperamento en los TP, y, por tanto, no es una enfermedad aguda, la duración de las fases de continuación y mantenimiento no está claramente definida.
En el caso de que haya una respuesta parcial, se debe cambiar a otro ISRS u otro antidepresivo relacionado. Pacientes depresivos que fracasan en la respuesta a un ISRS pueden responder a otro de la misma familia.
Como se comentó antes, no hay una base empírica para la terapia de continuación o mantenimiento cuando el síntoma diana es parte del temperamento. La experiencia clínica sugiere precaución a la hora de interrumpir una medicación antidepresiva cuando el paciente ha fracasado en ensayos anteriores.
Cuando existe una ansiedad intensa que acompaña la presentación clínica, el ISRS puede ser insuficiente, pudiendo optarse por agregar alguna benzodiacepina. Sin embargo, el uso de benzodiacepinas en pacientes con TP es problemático debido al riesgo de abuso y a la toxicidad conductual. Por ejemplo, el alprazolam se ha asociado con episodios de descontrol. Se ha demostrado cierta eficacia del clonacepam, con propiedades anticonvulsivantes y antimaníacas, actuando sobre la agitación, hiperactividad motriz, ansiedad e impulsividad. Debe utilizarse junto al ISRS.
Cuando la rabia es el afecto predominante, aunque coexista conotra presentación afectiva, sigue prefiriéndose el tratamiento con antidepresivos. Sin embargo si el paciente presenta poco control conductual, si el riesgo de descontrol es alto y el tiempo es esencial, pueden añadirse dosis bajas de neurolépticos para facilitar una respuesta rápida, con la ventaja añadida de que de que disminuye la gravedad de los síntomas afectivos.
Como tratamiento de segunda elección pueden utilizarse IMAO. Debido a las preocupaciones acerca de su seguridad, el tener que seguir un estricto régimen alimenticio y un perfil de efectos secundarios menos favorable, los clínicos deben hacer primero otro ensayo con otro ISRS, como sertralina o paroxetina. Los IMAO han mostrado efectos significativos contra la impulsividad, reactividad emocional, sensibilidad al rechazo, rabia y hostilidad.
Si un IMAO no ha sido eficaz contra la labilidad afectiva, debe sustituirse por un estabilizador del humor. Si se ha conseguido una eficacia parcial el estabilizador puede utilizarse como agente potenciador, añadiéndose al IMAO. Se utiliza el carbonato de litio, la carbamazepina y el valproato, siendo el litio el más estudiado.
Algoritmo para el tratamiento de síntomas impulsivos
Este árbol de decisión se muestra en la figura 3.
El algoritmo para el tratamiento de síntomas impulsivos en pacientes con TP presenta un gran parecido con el de la disregulación afectiva ya que comparten elementos de patofisiología común. La impulsividad de los pacientes con TP es el punto final de un proceso de desinhibición afectiva, impulsos y cognición. Aunque su forma más dramática de presentación son los actos autodestructivos o violentos, también puede manifestarse en un amplio espectro de conductas, como atracones de comida, compras compulsivas, sexo o drogas, y también en impulsividad cognitiva.
Los antidepresivos ISRS son el tratamiento de primera elección para la conducta impulsiva y desinhibida en TP. El efecto de los ISRS sobre la conducta impulsiva es independiente del efecto sobre la depresión.
Los efectos de los ISRS sobre la impulsividad aparecen antes que los efectos antidepresivos, con un inicio de acción en pocos días. La interrupción del fármaco tras un tratamiento con éxito da como resultado la reemergencia de la agresión impulsiva. La duración del tratamiento está determinada por el estado clínico del paciente, incluyendo el riesgo a la exposición a acontecimientos estresantes y el progreso en habilidades de afrontamiento.
En el caso de que haya una eficacia parcial, o donde la necesidad clínica sea urgente, deben añadirse bajas dosis de neurolépticos. El efecto es rápido, a menudo en horas con la utilización oral, siendo más rápido aún de forma intramuscular si fuera necesaria, ayudando a un control urgente de la escalada de agresión impulsiva.
En el caso de la falta de eficacia del ISRS, y cuando el tiempo lo permita, puede considerarse un segundo ensayo con otro ISRS.
La eficacia parcial del ISRS puede potenciarse mediante la adición de carbonato de litio por sus efectos anti-impulsivos demostrados.
Si no hay eficacia en la administración de ISRS, se recomiendan IMAO, habiéndose demostrado la eficacia de la tranilcipromina contra la impulsividad conductual. Hay otros estudios con la utilización de fenelzina (no comercializada en España) que muestran su eficacia contra la rabia e irritabilidad en pacientes límite, pero no en otros problemas afectivos.
Parece generalizado el uso de carbamazepina o valproato para el control de los impulsos en TP, basado en su eficacia en trastornos bipolares. Sin embargo la escasez de estudios empíricos hace que no sea tratamiento de primera elección.
Los neurolépticos atípicos pueden tener alguna eficacia en el tratamiento de la impulsividad, sobre todo contra la auto-mutilación grave y otras conductas impulsivas que surgen de pensamientos psicóticos en pacientes borderline.
Psicofármacos en los trastornos de personalidad
Pese a la amplia utilización de los psicofármacos en los TP y a la creencia de su eficacia clínica, en este terreno no existen indicaciones reconocidas de forma oficial para su utilización. Este hecho resta valor a la naturaleza empírica de estos tratamientos, empleados en función de su eficacia reconocida en gran número de pacientes aun sin saber realmente el por qué.
En palabras de Soloff (2007) un abordaje farmacológico para tratar los TP se basa en la capacidad de los fármacos para modificar las funciones de los neurotransmisores que median la expresión de los síntomas del estado y las vulnerabilidades del rasgo relacionadas con las dimensiones de la personalidad (p.389), de lo cual hemos de deducir que hemos podido obtener los correlatos neuroquímicos exactos para cada trastorno, cosa que está muy lejos de suceder. Como hemos ido viendo a lo largo del presente trabajo, resulta imposible determinar qué fármaco está indicado para el trastorno por evitación, o para el obsesivo-compulsivo de la personalidad. Aunque, con gran diferencia, la mayor parte de la bibliografía existente sobre el tratamiento farmacológico de los trastornos del Eje II está dedicada al trastorno límite, queda claro que en este área de la psicopatología no existe tal fármaco para tal alteración: no se trata de recomendar antihipertensivos si el paciente tiene hipertensión, ni siquiera litio si padece un trastorno bipolar I. De momento sólo podemos adoptar una perspectiva dimensional y abordar síntomas nucleares que, nosológicamente hablando, ponen en entredicho las clasificaciones al uso. Los psicofármacos en los TP inciden en síntomas concretos, no en el cuadro como tal. Quizá ahí radique el problema de la polimedicación a la que estos sufridos pacientes deben someterse, a veces sujetos a procesos de ensayo-error.
Haciendo un último esfuerzo, y volviendo por un momento a la clasificación categorial DSM, vamos a hacer algunas indicaciones para cada uno de los TP, teniendo en cuenta que en este campo, más si cabe que en ningún otro, la psicoterapia debe acompañar al tratamiento biológico para áreas como los problemas de carácter o relaciones interpersonales desadaptativas.
Trastornos del Grupo A
Sperry (2006) propone empezar con un antipsicótico atípico como la risperidona, utilizando un cuarto o la mitad del rango habitual de dosis recomendada para los cuadros psicóticos. Si no hay respuesta, se puede aumentar lentamente la dosis. Si no hay respuesta habiendo utilizado toda la dosis posible, es conveniente cambiar a otro antipsicótico atípico. Si hay respuesta parcial es conveniente añadir ácido valproico. La clozapina sólo debe tenerse en consideración en sujetos refractarios debido a los síntomas secundarios que puede conllevar. Si hay síntomas disociativos puede añadirse naltrexona.
Trastorno paranoide
Difícil de tratar y debido a los síntomas del mismo, el pronóstico no es muy favorable. Se utilizan antipsicóticos, siendo preferibles dosis bajas de atípicos.

Trastorno esquizoide
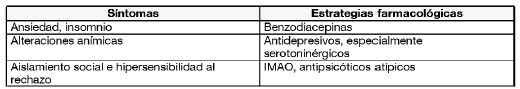
Trastorno esquizotípico

Trastornos del Grupo B
Se ha comprobado la eficacia del litio y de la carbamacepina para la inestabilidad afectiva de estos pacientes, mientras que se ha visto que los agentes serotoninérgicos son eficaces para la impulsividad y la agresividad (ver más arriba). Para los episodios micropsicóticos que pueden presentarse en algunos trastornos de este grupo, como el límite, se recomiendan dosis bajas de neurolépticos o antipsicóticos atípicos tipo risperidona. Algunos estudios (Zullino et al., 2002) hablan de la eficacia de la olanzapina para mejorar la disfunción social de los pacientes de este grupo. En la misma línea acaba de publicarse un estudio de 18 meses de seguimiento que muestra la eficacia y seguridad del aripiprazol de pacientes borderline (Nickel, Loew & Pedrosa-Gil, 2007). Los agentes serotoninérgicos, como fluoxetina, sertralina o escitalopram, son eficaces para reducir la sensibilidad e hiperreactividad interpersonal. Si existe historia de hiperactividad infantil puede considerarse la prescripciónde psicoestimulantes, pero están contraindicados si existen síntomas esquizotípicos, ya que puede precipitar la psicosis (Nicholson, 1992).
Trastorno antisocial

Trastorno límite

Trastorno histriónico

Trastorno narcisista

Trastornos del grupo C
Para sujetos de este grupo con grandes niveles de ansiedad sin comportamientos impulsivos, es razonable empezar el tratamiento con ISRS. Si no hay respuesta, se debe cambiar a otro ISRS. Si hay una respuesta parcial puede añadirse una benzodiacepina de acción larga o, mejor, clonacepam. Si esto también fracasa puede intentarse el alivio de los síntomas con fármacos betabloqueantes y antipsicóticos atípicos. Cuando los sujetos tienen historia de conducta impulsiva, autolesiva o de abuso de sustancias, iniciar con ISRS, debiéndose evitar el uso de benzodiacepinas. Si esto fracasa, se puede considerar el uso de beta-bloqueantes o antipsicóticos atípicos.
Trastorno de personalidad por evitación

Trastorno de personalidad por dependencia

Trastorno obsesivo-compulsivo de la personalidad

Pueden mejorar con un tratamiento similar al recomendado para el trastorno obsesivo-compulsivo pero a dosis menores.
Como resumen, podemos decir que los TP para los que la farmacoterapia ha funcionado mejor han sido para los trastornos esquizotípico, límite y por evitación, y ha servido también para reducir el malestar en tiempos de crisis. Sin embargo, en estos momentos no podemos hablar de que exista una terapia farmacológica eficaz para ninguno de los distintos TP. (Caballo, 2004, p. 45).
En las tablas 1, 2, 3, 4, 5, 6 y 7 ofrecemos una relación ordenada de los medicamentos que se utilizan habitualmente en los TP. (Marín, 2007)
Conflicto de intereses
Una vez concluida esta breve revisión sobre las posibilidades terapéuticas de los fármacos en el tratamiento de los trastornos de personalidad queremos insistir en algunas advertencias ya deslizadas en el texto y en otras que no han sido explicitadas.
Tabla 1: Los síntomas en los trastornos de personalidad

Tabla 2. Los medicamentos en los trastornos de personalidad

Tabla 3. Fármacos antidepresivos en los trastornos de personalidad

Tabla 4. Ansiolíticos en los trastornos de personalidad

Tabla 5. Hipnóticos en los trastornos de personalidad

Tabla 6. Eutimizantes en los trastornos de personalidad

Tabla 7. : Neurolépticos en los trastornos de personalidad

Todo lo que hemos escrito está publicado, suficientemente documentado en la bibliografía y, frecuentemente, comprobado en nuestra experiencia clínica. Pero también somos conscientes de que en la actual organización mercadotécnica de la distribución de información científica es obligatorio pensar en el conflicto de intereses que permite, por ejemplo, que se publiquen (mayoritariamente) los estudios clínicos que presentan resultados favorables a la línea de actuación del investigador y de su patrocinador económico: ello implica, por tanto, que sabemos que no sabemos toda la información existente. Recientemente, el editor durante más de veinticinco años de la prestigiosa revista científica New England Journal of Medicine abandonó su puesto y denunció públicamente las estrategias de marketing que emplean las compañías farmacéuticas para falsear los resultados de los ensayos clínicos a su favor en publicaciones científicas como la antes citada (Smith, 2005).
En definitiva, tras exponer en las páginas anteriores lo que sabemos, queremos insistir en que también sabemos que los mecanismos de acción de los psicofármacos no se comprenden bien, aunque se tenga cierta evidencia de algunos de sus efectos sobre el cerebro. El desconocimiento sobre su funcionamiento, así como de la etiología de los trastornos mentales, ha potenciado la propagación de hipótesis biológicas sobre la mayoría de estos trastornos que, aún sin estar confirmadas, parecen estar profundamente arraigadas en la actualidad. Asimismo, los modelos simplistas sobre la fisiopatología de los trastornos mentales, como la hipótesis monoaminérgica de la depresión, o la dopaminérgica de la esquizofrenia, se derivan de los rudimentarios e imprecisos conocimientos sobre el mecanismo de acción de ciertos psicofármacos. En ausencia de otra explicación más convincente de los trastornos mentales, estas hipótesis bioquímicas de la enfermedad mental se perpetúan como un dogma científico, a pesar de las evidencias empíricas contrarias, por diversas razones. Una es que aun siendo teorías prácticamente desechadas, han estimulado y estimulan la investigación en el campo neurocientífico en general y de la psicofarmacología en particular. De hecho, no hay duda de que los psicofármacos funcionan en cierta medida dado que alivian algunos síntomas asociados con los trastornos mentales; por ejemplo, creando indiferencia ante las alucinaciones auditivas en personas diagnosticadas con esquizofrenia, sedando a aquellos que se sienten ansiosos, estimulando o causando euforia en aquellos considerados depresivos, etc. Sin embargo, este alivio sintomático producido por los psicofármacos, se usa para apoyar indirectamente las hipótesis biológicas, implicando cierto neurotransmisor en un determinado aspecto psíquico de manera reduccionista.
Otra razón, más terrenal, es que estas teorías incorrectas convertidas en hechos científicos supuestamente objetivos contribuyen a generar intereses económicos en las grandes corporaciones farmacéuticas. Así, las desacreditadas teorías bioquímicas de los trastornos mentales, a modo de enfermedades mentales, son promovidas por la industria farmacéutica (por ejemplo, mediante la financiación de investigadores, organización de congresos y reuniones profesionales, publicidad dirigida tanto a los médicos como directamente a la población), ya que justifican la validez aparente de la terapia psicofarmacológica, incrementando así las ventas de psicofármacos. De este modo, la industria farmacéutica muchas veces crea la falsa impresión de que los psicofármacos son específicos y han sido racionalmente diseñados para tratar cierta enfermedad mental (y nos tememos que pueda ocurrir igual con los trastornos de personalidad) alguna de las cuales hemos visto cómo se inventaban en los últimos años (González Pardo & Pérez Álvarez, 2007). También intentan fomentar en la población general y los profesionales el modelo médico de enfermedad mental, con teorías simplistas como la del desequilibrio neuroquímico que puede corregirse mediante medicamentos, al igual que cualquier otra enfermedad (como la diabetes en relación con la insulina, por ejemplo).
El fracaso de las teorías neuroquímicas para dar cuenta de la fisiopatología de los trastornos mentales o el mecanismo de acción de los psicofármacos ha fomentado el planteamiento de nuevas hipótesis basadas en la modificación de los circuitos cerebrales tanto por los psicofármacos como por los propios trastornos mentales. Otras han optado por un replanteamiento radical de la psicofarmacología, dada la inespecificidad de los psicofármacos para tratar los trastornos mentales, en lo que ha venido a conocerse como modelo centrado en los fármacos frente al conocido modelo centrado en la enfermedad típico de la Psiquiatría biológica convencional.
Este modelo representa una valiosa aproximación teórica y también terapéutica que se basa en escuchar a la persona que toma el psicofármaco, y no solamente escuchar al fármaco (Escuchando a Prozac). Según esta hipótesis, los psicofármacos en lugar de restablecer un supuesto desequilibrio químico cerebral en los diagnosticados como trastornados mentales, que como hemos comentado no ha sido nunca demostrado científicamente, actuarían causando alteraciones en la función cerebral que oportunamente podrían ser de ayuda en el tratamiento sintomático de ciertos trastornos mentales. Así, los efectos sedantes de muchos antidepresivos, ansiolíticos y antipsicóticos podrían ser útiles en los síntomas psicóticos, la ansiedad o la agitación; los ligeros efectos psicoestimulantes de algunos antidepresivos tendrían efecto en síntomas depresivos o el estado de ánimo en general, la indiferencia emocional causada por los antipsicóticos, y ciertos antidepresivos SSRI serían útiles en síntomas psicóticos, depresivos, de ansiedad o impulsivos, y así sucesivamente. En este sentido, el modelo de acción de los psicofármacos centrado en las drogas y no en la enfermedad constituye un retorno al antiguo concepto de farmacopsicología propuesto por Kraepelin en 1882, continuado por Freud y mantenido hoy por muchos de nosotros, en el que las drogas y fármacos servirían como medio para estudiar los procesos psíquicos más que como una verdadera terapia.
Se propone así tener en cuenta las descripciones que el propio sujeto hace de los efectos de los psicofármacos como si se tratara de cualquier otra droga, en vez de intentar explicar el modo de acción biológico de éstos según el modelo médico de enfermedad. Sus objetivos son desarrollar nuevas descripciones de los efectos psíquicos de los psicofármacos incluso en voluntarios sin diagnóstico de trastorno mental, establecer nuevas escalas psicométricas sobre las alteraciones en la conducta que ocasionan, tener en consideración las preferencias y deseos del sujeto sobre cómo modificar su comportamiento, distinguir entre verdaderos efectos terapéuticos y secundarios desde la perspectiva de la persona o valorar la eficacia del psicofármaco basándose en la propia experiencia de la persona.
Este cambio de perspectiva a favor del usuario de los psicofármacos sería ciertamente necesario y deseable, dado que tampoco son bien conocidas las alteraciones psíquicas que causan los psicofármacos ni en aquellos que padecen trastornos mentales ni en otras personas no afectadas. No sabemos qué consecuencias tendrán estos cambios para la psicofarmacología, la Psiquiatría o Psicología, pero al menos representan una toma de conciencia sobre las limitaciones de los psicofármacos dentro del modelo médico convencional y nos obligarán a estimular nuestra imaginación en la búsqueda de nuevas soluciones.
Referencias
Álamo, C.; López Muñoz, F.; Cuenca, E. & Betés, M. (2007) Aportación psicofarmacológica al tratamiento de los trastornos de personalidad. En prensa. [ Links ]
Caballo, V.E. (2004). Conceptos actuales sobre los trastornos de la personalidad. En Caballo, V.E. (coord.). Manual de trastornos de la personalidad. Descripción, evaluación y tratamiento. Madrid: Síntesis. [ Links ]
Carrasco Perera, J.L. & Díaz Marsá, M. (2004). Biología de los trastornos de personalidad. En Roca Benassar, M. (coord.). Trastornos de personalidad. Barcelona: Ars Médica. [ Links ]
Coccaro, E.F. & Siever, L.J. (2007). Neurobiología. En Oldham, J.M.; Skodol, A.E. & Bender, D.S. Tratado de los trastornos de la personalidad. Barcelona: Elsevier-Masson. [ Links ]
Diccionario Ilustrado de Términos Médicos. Medciclopedia. http:/ www.iqb.es [ Links ]
Eysenck, H.J. (1967). Fundamentos biológicos de la personalidad. Barcelona: Fontanella, 1970. [ Links ]
Fernández Guerrero, M.J. (2007). Trastorno límite de la personalidad. Estudio de un concepto controvertido. Salamanca: Amarú [ Links ]
First, M.B.; Bell, C.C.; Cuthbert, B.; Krystal, J.H.; Malison, R. et al. (2002). Trastornos de la personalidad y trastornos de relación. Agenda de investigación para el abordaje de los vacíos cruciales del DSM. En Kupfer, D.J.; First, M.B. & Regier, D.A. Agenda de investigación para el DSM-V. Barcelona: Masson, 2004. [ Links ]
Fuente, J. Mª de la (1992). La personalidad borderline. Monografías de Psiquiatría, 4(6): 4-23. [ Links ]
González Pardo, H.; Pérez Álvarez, M. (2007). La invención de trastornos mentales. Madrid: Alianza Editorial. [ Links ]
Grotstein, J. S. (1993): Boundary difficulties in borderline patients. En L. Bryce Boyer & P. Giovacchini: Master Clinicians on Treating the Regressed Patient (II) (pp. 107-141). New Jersey: Jason Aronson Inc. [ Links ]
Hyman, S.E. (2005). Neurociencia. En Kandel, E.R. (2005). Psiquiatría, psicoanálisis y la nueva biología de la mente. Barcelona: Ars Médica, 2007. [ Links ]
Koldobsky, N.M.S. (2001). Terapéutica farmacológica de los desórdenes de personalidad. Persona (Revista del Instituto Argentino para el Estudio de la Personalidad y sus Desórdenes), 1(1). [ Links ]
Koldobsky, N.M.S. (2004). Terapia Farmacológica para los Trastornos de la Personalidad. En Caballo, E.V.. Manual de Trastornos de la Personalidad. Descripción, Evaluación y Tratamiento. Madrid: Síntesis. [ Links ]
Lee, R. & Coccaro, E.F. (2006). Biología de los trastornos de la personalidad. En A.F.Schatzberg & Ch. B. Nemeroff: Tratado de Psicofarmacología.(Cap. 51). Barcelona: Elsevier-Masson [ Links ]
Livesley, W.J. (2003). Dilemas diagnósticos en la clasificación de los trastornos de la personalidad. En Phillips, K.A.; First, M.B. & Pincus, H.A. Avances en el DSM. Dilemas en el diagnóstico psiquiátrico. Barcelona: Masson, 2005. [ Links ]
López Mato, A.M.; Illa, G.; Vázquez, G. & Oyhamburu, P. (2006). Aspectos neurobiológicos de los trastornos de personalidad. Persona (Revista del Instituto Argentino para el Estudio de la Personalidad y sus Desórdenes), 6(1): 22-38. [ Links ]
Marín, J.L. (2002). Psicofarmacología Clínica. Tratamiento de la ansiedad y la depresión. Madrid: UNED. [ Links ]
Marín, J.L. (2007). Curso de Experto en Trastornos de Personalidad. Madrid: Sociedad Española de Medicina Psicosomática y Psicología Médica. [ Links ]
Millon, Th. (2000). Sociocultural conceptions of the borderline personality. Psychiatric Clinics of North America, 23(1): 123-136. [ Links ]
Moizeszowicz, J. & Moizeszowicz, M. (2000). Psicofarmacología y territorio freudiano. Teoría y clínica de un abordaje interdisciplinario. Barcelona: Paidós. [ Links ]
Nicholson, S. (1992). Pharmacotherapy in Personality Disorder. Human Psychopharmacology, 7: 1-6. [ Links ]
Nickel, M.K.; Loew, Th.H. & Pedrosa Gil, F. (2007). Aripiprazole in treatment of borderline patients: an 18-month follow-up. Psychopharmacology, 191(4): 1023-1026. [ Links ]
Paris, J. (1994). Borderline Personality Disorder. A Multidimensional Approach. Washington: American Psychiatric Press. [ Links ]
Pérez Urdániz, A.; Rubio Larrosa, V.; Vega Fernández, F.M.; Martín Navarro, N.; Molina Ramos, R. & Rubio García, I. (2005). Estudio sobre la eficacia y la seguridad de la gabapentina en el trastorno límite de la personalidad. Psiquiatría Biológica, 12(1): 1-7. [ Links ]
Smith, R. (2005). Medical journals are an extension of the marketing arm of pharmaceutical companies. PLoS Medicine, 2(5). [ Links ]
Soloff, P.H. (1998). Algorithms for pharmacological treatment of personality dimensions: symptom-specific treatments for cognitive-perceptual, affective and impulsive-behavioral dysregulation. Bulletin of the Menninger Clinic, 62(2): 195-214. [ Links ]
Soloff, P.H. (2007). Tratamientos somáticos. En Oldham, J.M.; Skodol, A.E. & Bender, D.S. Tratado de los Trastornos de la Personalidad. Barcelona: Elsevier-Masson [ Links ]
Sperry, L. (2006). Psychopharmacology as an Adjunct to Psychotherapy in the Treatment of Personality Disorders. Journal of Individual Psychology, 62(3): 324-335. [ Links ]
Stein D.J. & Hollander, E. (1992). Neurobiology of personality disorder: room for research. Human Psychopharmacology, 7: 409-410. [ Links ]
Valdés, M. (2005). Los trastornos de la personalidad desde la perspectiva evolucionista. En Sanjuán, J. & Cela Conde, C.J. La profecía de Darwin: Del origen de la mente a la psicopatología. Madrid: Ars Médica. [ Links ]
Zullino, D.F.; Quinche, Ph.; Häfliger, Th & Stigler, M. (2002). Olanzapine improves social dysfunction in cluster B personality disorder. Human Psychopharmacology, 17: 247-251. [ Links ]
1En realidad, el término heterosis fue acuñado por Shull en 1914 en el marco de la genética para indicar la superioridad en cuanto a determinadas características con respecto a la media de los padres o más específicamente con respecto al mejor sujeto parental.
2Posteriormente a 1998, fecha de publicación del estudio de Soloff, se ha demostrado la eficacia en los síntomas cognitivos de los TP de otros antipsicóticos de segunda generación (olanzapina, risperidona o quetiapina), o de tercera, (neuromoduladores del sistema dopamina-serotonina, como el aripiprazol), exentos de la mayoría de riesgos indeseables de la clozapina (como neutropenia y agranulocitosis) y más fáciles de utilizar que ésta.

















