Se ha documentado una elevada concurrencia diagnóstica de los trastornos afectivos con los trastornos de personalidad (TP), estimada entre el 23% y el 87% (Friborg et al., 2014; Kool, Dekker, Duijsens y Dejonghe, 2000). Los motivos que puedan explicar esta alta comorbilidad aún permanecen oscuros (Yoshimatsu y Palmer, 2014). Cuando co-ocurre con TP límite, la depresión mayor no responde igual al tratamiento antidepresivo (Beatson y Rao, 2013) y ambas condiciones se influencian recíprocamente para retrasar el tiempo de remisión y acelerar el tiempo de recaída (Gunderson et al., 2014); la intervención terapéutica resulta menos efectiva, el pronóstico empeora y el trastorno del estado de ánimo tiende a la cronificación (Prieto, Vera, Pérez y Ramírez, 2007; Rijsbergen, Kok, Elgersma, Hollon y Bockting, 2015). El tratamiento exitoso de la depresión aparece asociado necesariamente a una mejora en el TP (Mulder, Joyce y Frampton, 2010) y el abordaje conjunto mejora el resultado de ambas patologías (Bajaj y Tyrer, 2005). Múltiples problemas metodológicos explican el amplio rango de porcentajes señalado y dificultan enormemente su interpretación (Mulder, 2004, 2011).
Desde el modelo original de la terapia cognitiva se asume que la depresión es básicamente un trastorno del pensamiento (Beck, 1967) y que el contenido negativo de pensamientos acerca de uno mismo, del mundo y del futuro antecede a la sintomatología depresiva (Beck, Rush, Shaw y Emery, 1979). Además, se infieren “esquemas” o patrones cognitivos más estables que filtran para el individuo el impacto de los acontecimientos y afloran en las actitudes o creencias tácitas disfuncionales (Sacco y Beck, 1985). La medida operacional más empleada para evaluar los esquemas cognitivos depresivos es la Escala de Actitudes Disfuncionales (DAS; Weissman y Beck, 1978).
Existe una elevada asociación entre las actitudes disfuncionales (AD) y la gravedad de la sintomatología (Köhler, Unger, Hoffmann, Mackert, Ross, y Fydrich, 2015) y se produce un cambio en AD cuando se ha superado el episodio depresivo (Jacobs et al., 2009; Quilty, McBride y Bagby, 2008). Que esta asociación sea de carácter causal es cuestión aún discutida (Prieto et al., 2007).
Aunque la investigación en torno al esquema cognitivo (y su operativización con DAS) trató inicialmente de desentrañar un factor cognitivo relativamente estable que explicara la sintomatología depresiva (Rodríguez, 1993), se observó que las AD no eran específicas para la depresión, sino que también se relacionaban con la ansiedad (Dyck, 1992). Se han expresado dudas acerca de si son un factor de vulnerabilidad (Zuroff, Blatt, Sanislow, Bondi y Pilkonis, 1999) o más bien otro síntoma más (Silverman, Silverman y Eardley, 1984), si son un rasgo o un estado (Ohrt, Thorell, Sjödin y d’Elia, 1998).
Young (1990) y sus colaboradores (Young, Klosko y Weishaar, 2003) desarrollaron un modelo conceptual arraigado en la terapia cognitiva, la teoría del aprendizaje y la psicología evolutiva que permitía un abordaje terapéutico para pacientes que no respondían adecuadamente a la terapia cognitiva tradicional y que denominaron “terapia de esquemas”. En este modelo, el foco recae no sobre los estados presentes (o “modalidades”) del paciente, sino sobre las pautas del pasado que subyacen: los esquemas inadaptados construidos desde la infancia que llegan a ser disfuncionales en la adultez. Este modelo es asumido como una adaptación básica para trabajar con los trastornos de personalidad.
Al ser un aspecto de la personalidad del individuo, puede esperarse una asociación entre las AD y los TP. De hecho, se ha encontrado tal asociación en pacientes depresivos (Köhler et al., 2015), incluso cuando se controla psicométricamente la sintomatología depresiva (van Rijsbergen et al., 2015), observándose un efecto atípico: en personas con TP permanece un nivel alto de AD incluso cuando no están deprimidos (Hill, Oei y Hill, 1989; O’Leary, Cowdry, Gadner, Leibenluft, Lucas, y DeJong-Meyer, 1991) algo que no ocurre en personas sin depresión ni en pacientes depresivos en remisión (Ilardi y Craighead, 1999).
El papel atípico y peculiar de las AD en la sintomatología depresiva cuando ésta acontece en una persona con TP apoya su inespecificidad para los trastornos afectivos (Dyck, 1992; O’Leary et al., 1991; Sanz y Vázquez, 1993) y estimula la investigación de su relación con los TP. Van Rijsbergen et al. (2015) muestran que las creencias disfuncionales se asocian a patología de personalidad en pacientes (n = 309) con depresión mayor recurrente en remisión. Farabaugh et al. (2007) sugieren que las AD que persisten tras la remisión del trastorno depresivo podrían ser marcadores de algunos TP resistentes (los del grupo C: por evitación, dependientes y obsesivo-compulsivos). Antes, O’Leary et al. (1991) habían encontrado que la puntuación en el DAS de pacientes con TP límite (n = 46) estaba entre las más altas de todas las publicadas para cualquier otro grupo diagnóstico y además no se relacionaba con el diagnóstico concurrente de depresión mayor presente o pasada. Köhler et al. (2015), con pacientes depresivos hospitalizados (n = 222), refieren que puntuaciones mayores en el DAS se asocian a comorbilidad con TP, que la puntuación bajó tras la intervención en menor grado que la sintomatología depresiva, que las AD correlacionaban negativamente con la mejora de la sintomatología depresiva, que eran relativamente estables, comparadas con otros síntomas depresivos y que se asociaban a cronicidad, TP y menor eficacia terapéutica. Por lo mismo, sugieren que su modificación sería un adecuado objetivo terapéutico a largo plazo. El cambio de AD parece mediar la reducción de la sintomatología depresiva que consigue la terapia cognitivo-conductual (Quilty et al., 2008).
Con pocas excepciones como O’Leary et al. (1991), los estudios que examinan las AD en TP se han realizado con pacientes con trastornos afectivos que ‒secundariamente‒ eran diagnosticados también de TP, lo que resulta sorprendente, dada la inespecificidad de las AD para los trastornos afectivos y su conceptuación como elemento de la personalidad en cuanto esquema organizador e interpretador de la experiencia individual (Young et al., 2003). Hasta donde conocemos, aún no se han estudiado las AD en pacientes con TP grave que ‒secundariamente‒ pueden tener o no sintomatología depresiva asociada y su relación con fortalezas personales como las habilidades sociales, la autoestima y la autoeficacia.
La conceptualización de los TP está sometida en la actualidad a un intenso debate, potenciado con ocasión de la reciente actualización del DSM y la próxima actualización del CIE. El debate aún abierto entre la aproximación diagnóstica tradicional categorial y las propuestas dimensionales está vehiculando la dificultad de acuerdo en la identificación diagnóstica, etiológica y pronóstica (Tyrer, 2012; Widiger y Trull, 2007). Además, en el caso de los TP graves, el solapamiento de rasgos disfuncionales y el co-diagnóstico de tipos es lo habitual (Crawford, Koldobsky, Mulder y Tyrer, 2011; Ramos, Sendra, Sánchez y Mena, 2015; Yang, Coid y Tyrer, 2010), lo que incrementa los problemas de validez discriminativa de nuestro actual arsenal evaluativo. En esta situación de solapamiento intercategorías y heterogeneidad intracategorías se hacen necesarios estudios que incorporen a pacientes típicos más que a diagnósticos-tipo (por ejemplo, a “pacientes resistentes al tratamiento”, como en Clarke, Kingston, James, Bolderston y Remington, 2014).
Nos preguntamos si las AD podrían constituir un factor relacionado con un nivel de sintomatología mayor en personas diagnosticadas de TP grave y así contribuir a la explicación de por qué el diagnóstico de TP empeora el pronóstico de los cuadros depresivos (Hart, Craighead y Craighead, 2001) y de otros trastornos (Newton-Howes et al., 2010). Nuestro objetivo en esta investigación, por tanto, es doble: en primer lugar, consiste en examinar la asociación entre AD y TP grave para comprobar las siguientes hipótesis: (1) las AD no son exclusivas de la sintomatología depresiva, (2) pueden asociarse a determinados rasgos dimensionales de personalidad patológica y (3) el grupo de mayor nivel de AD presenta mayor gravedad sintomatológica y de TP. En segundo lugar, consiste en examinar el cambio en AD tras 6 meses de intervención, con dos hipótesis más: (4) el cambio en AD correlaciona no sólo con mejora de la sintomatología depresiva sino también con mejora de la sintomatología general y de la gravedad de TP, así como con medidas de fortaleza personal como autoestima, percepción de autoeficacia y capacitación social y (5) los pacientes que cambian las AD por actitudes funcionales obtienen mejores resultados terapéuticos que los que mantienen las AD tras el tratamiento.
Método
Participantes
Pacientes (n = 262) con diagnóstico de TP derivados desde diversos Centros de Salud Mental a la Unidad de Trastornos de Personalidad del Hospital Dr. R. Lafora (Madrid) entre los años 2008 y 2015. Tienen en común una historia de tentativas autolíticas, polimedicación, utilización reiterada de servicios de salud mental, relaciones familiares alteradas, inactividad laboral, dependencia de subsidios y ayudas sociales, además de un bloqueo sostenido en el progreso terapéutico ambulatorio (resistencia al tratamiento). Estas características los hacen representativos de una condición patológica mental grave (Slade, Powell, Rosen y Strathdee, 2000). En la tabla 1 se presentan características demográficas y clínicas de la muestra.
Tabla 1 Características demográficas y clínicas de la muestra (N = 262)

Nota. BDI = Inventario de Depresión de Beck; BIS-11 = Escala de Impulsividad de Barrat; GSI = Índice Global de Gravedad del SCL90-R; GSE = Escala de Autoeficacia General; EHS = Escala de Habilidades Sociales; MCMI-II = Inventario Clínico Multiaxial de Millon-II; RSS = Escala de Autoestima de Rosenberg.
Todos ellos participan voluntariamente, tras la firma de un contrato terapéutico, en un programa de intervención de 6 meses inspirado en el modelo de comunidad terapéutica (Haigh y den Hartog, 2012), que combina un entorno hospitalario con un tratamiento interdisciplinar intensivo. El programa incluye intervenciones individuales (medicación, psicoterapia, asesoramiento), actividades grupales sucesivas de amplio espectro (psicoeducativas, asamblearias, propulsoras de aceptación, integración, mentalización, autodirección y capacitación para afrontamiento) y sesiones familiares, en una labor integrada multiprofesional (facultativos, enfermería, terapia ocupacional y trabajo social) a partir de un plan terapéutico individual diseñado en equipo, desarrollado mediante una evaluación continuada e inserto en la red de recursos de salud mental de la Comunidad de Madrid. No se detalla más la intervención realizada al no ser ésta el objeto de la presente investigación. Forma parte del programa la evaluación psicométrica a partir de una batería de cuestionarios de autoinforme que el paciente libremente consiente y de la que seleccionamos los instrumentos utilizados en esta investigación.
Instrumentos
Escala de Actitudes Disfuncionales (Dysfunctional Attitude Scales, DAS; Weissman y Beck, 1978; versión de D. Burns adaptada al castellano por Bas y Andrés, 1999, pp. 206-209). Consta de 35 frases con las que el individuo muestra su grado de acuerdo entre -2 (muy de acuerdo) y +2 (muy en desacuerdo), agrupadas en 5 escalas cuya puntuación oscila entre -10 y +10 (la puntuación negativa es indicador de vulnerabilidad y la positiva, de protección). La versión original presenta adecuada consistencia interna (α = .89-.92) y fiabilidad test-retest (.84) (Oliver y Baumgart, 1985; Sanz y Vázquez, 1994; Weissman, 1979; Weissman y Beck, 1978).
Cuestionario de 90 Síntomas (90 Symptoms Checklist-Revised, SCL90-R; Derogatis, 1992; versión en español de González de Rivera, 2002). Se puntúa de 0 a 4 hasta qué punto uno se siente molesto por cada síntoma. Tiene 10 escalas y 3 índices globales de malestar, entre los que se encuentra el GSI (Global Severity Index) que utilizaremos como medida de gravedad sintomatológica general en su puntuación centil. La fiabilidad es aceptable, con coeficientes de consistencia interna elevados (α > .81) y test-retest superiores a .78.
Inventario de Depresión de Beck (Beck Depression Inventory, BDI; Beck et al., 1979; versión española de Sanz y Vázquez, 1998). Con 21 ítems evalúa sintomatología depresiva mediante la elección de una alternativa de cuatro. Tiene una consistencia interna de .90, una validez convergente con otras medidas de depresión superior a .50 y una adecuada validez discriminante. En nuestra muestra obtenemos una consistencia α = .94.
Inventario Clínico Multiaxial de Millon-II (Millon Clinical Multiaxial Inventory-II, MCMI-II; Millon, 1999). Consta de 175 ítems (respuesta dicotómica) y aporta un perfil de 13 escalas de personalidad más 9 escalas de síndromes clínicos. Su consistencia interna es satisfactoria (coeficientes KR = .81-.95). Mediante la suma de puntuaciones de todas las escalas que superan la tasa base de 75 para cada participante definimos un índice de gravedad de TP (GTP).
Escala de Autoestima de Rosenberg (Rosenberg Self-esteem Scale, RSS; Rosenberg, 1989; versión española de Martín-Albo, Núñez, Navarro y Grijalvo, 2007). Mediante un listado de 10 afirmaciones, el sujeto expresa la precepción que tiene de su propia valía en una escala de 1 a 5. Cuenta con fiabilidad y validez adecuadas (Martín-Albo et al., 2007; Vázquez, Jiménez y Vázquez, 2004). En nuestra muestra, α = .77.
Escala de Autoeficacia General (Generalized Self-Efficacy Scale, GSE; Baessler y Schwarzer, 1996). Con 10 frases puntuadas de 1 a 4 se valora un sentido general de agencia personal. Su validez es adecuada y su consistencia interna varía entre .79 y .93 (De las Cuevas y Peñate, 2015; Sanjuán-Suárez, Pérez-García y Bermúdez, 2000).
Escala de Habilidades Sociales (EHS; Gismero, 2000). Evalúa la conducta asertiva con 33 frases puntuadas entre 0 y 4. Cuenta con 6 subescalas y una puntuación global que presentamos en centiles. Su fiabilidad es α = .88.
Escala de Impulsividad de Barrat (The Barratt Impulsiveness Scale, BIS- 11; Stanford et al., 2009; Oquendo et al., 2001). Consta de 30 ítems (4 opciones de respuesta) agrupados en 3 subescalas y una puntuación total, con una consistencia interna α de .70 a .90.
Procedimiento y análisis
Los participantes completan los cuestionarios al inicio y al final del programa. El trabajo lo dividimos en dos estudios que se detallan a continuación.
En el primero se utilizan los datos de los 262 participantes que ingresaron. Se realizan análisis correlacionales del DAS con el resto de instrumentos para comprobar, por un lado, la no especificidad de las AD sobre la sintomatología depresiva (BDI) (hipótesis 1) y, por otro, el patrón de rasgos patológicos de personalidad (MCMI-II) asociados a las AD (hipótesis 2). Dicotomizamos la puntuación en el DAS (variable independiente) para obtener dos condiciones: grupo de actitudes funcionales (GAF) si DAS ≥ 0 y grupo de actitudes disfuncionales (GAD) si DAS<0; mediante la prueba t de Student comparamos su diferencia de medias en las variables dependientes: depresión (BDI), perturbación general (GSI del SCL90-R), impulsividad (BIS-11), gravedad de TP (MCMI-II), autoestima (RSS), autoeficacia (EAG) y capacitación social (EHS) (hipótesis 3).
En el segundo estudio se examina el cambio (medidas pre ‒ medidas post) de los 126 pacientes que completaron el programa y se analizan las correlaciones del cambio en AD con el cambio en las demás variables (hipótesis 4). Finalmente definimos la variable evolución actitudinal con cuatro condiciones: mantenimiento funcional (MF) si DAS ≥ 0 tanto al inicio como al final del tratamiento, mantenimiento disfuncional (MD) si DAS < 0 tanto al inicio como al final, cambio favorable (CF) cuando DAS < 0 al inicio y DAS ≥ 0 al final y cambio desfavorable (CD) en caso contrario y ejecutamos un análisis MLG de medidas repetidas con el factor intersujetos evolución actitudinal y con el factor intrasujetos tiempo (pre, post) sobre las variables dependientes (hipótesis 5).
Resultados
Estudio primero (n = 262)
No se hallan diferencias en el DAS por sexo (p = .855) ni por diagnóstico (p = .922) ni hay correlación con la edad. Las 7 subescalas del DAS tienen correlaciones positivas entre sí (r = .311 a .611, p = .000). Se presentan las correlaciones del DAS con el resto de variables (tabla 2) y el orden de magnitud de las correlaciones significativas (fig. 1). Entre el BDI y el GSI del SCL90-R, r = .542 (p = .000). La correlación del DAS con el GSI es mayor que con el BDI y, controlando el efecto del BDI, la correlación parcial es r DASGSI.BDI = -.286 (p < .01), la correlación parcial del DAS con el BDI, controlando el efecto del GSI, es menor (r DASBDI.GSI = -.188, p < .05).
Tabla 2 Correlaciones (r Pearson) de las 7 subescalas del DAS y de su puntuación total con el resto de los instrumentos

Nota. BDI = Inventario de Depresión de Beck; BIS-11 = Escala de Impulsividad de Barrat; GTP = Gravedad del Trastorno de Personalidad; GSI = Índice Global de Gravedad del SCL90-R; GSE = Escala de Autoeficacia General; EHS = Escala de Habilidades Sociales; MCMI-II = Inventario Clínico Multiaxial de Millon; RSS = Escala de Autoestima de Rosenberg; SCL90-R = Cuestionario de 90 Síntomas.
*p < .05
**p < .01
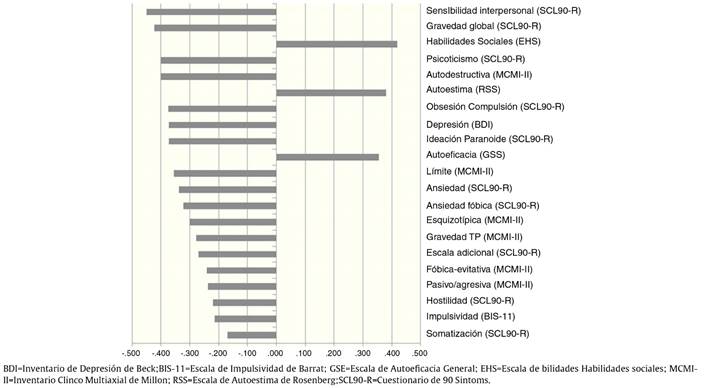
Figura 1 Escalas ordenadas según magnitud de correlación (r de Pearson) con el Das total (son excluidas aquellas cuya correlacion no resulta significativa con p < 0,01).
El 71.3% (n = 186) presenta AD al inicio del tratamiento. Se diferencia del grupo con actitudes funcionales (GAF) (n = 75) no sólo en sintomatología depresiva, sino también en el resto de variables (ver tabla 3)
Tabla 3 Diferencias entre participantes con actitudes disfuncionales (AD, n = 186) y actitudes funcionales (AF, n = 75) en el resto de las variables al inicio del tratamiento
| M | DT | t | p | IC 95% | d | ||
|---|---|---|---|---|---|---|---|
| BDI | GAD | 31.1 | 10.6 | 5.230 | .000 | 5.7 - 12.6 | 0.81 |
| GAF | 21.9 | 13.3 | |||||
| GSI | GAD | 82.1 | 15.4 | 5.202 | .000 | 11.0 - 24.5 | 0.91 |
| GAF | 64.3 | 27.7 | |||||
| BIS-11 | GAD | 68.4 | 15.5 | 1.978 | .049 | 0.1 - 8.8 | 0.29 |
| GAF | 64.0 | 14.0 | |||||
| GTP | GAD | 614.4 | 192.3 | 3.624 | .000 | 48.7 - 164.8 | 0.54 |
| GAF | 507.6 | 208.7 | |||||
| EHS | GAD | 30.2 | 29.0 | -6.027 | .000 | (-33.1) - (-16.8) | -0.84 |
| GAF | 55.2 | 32.1 | |||||
| GSE | GAD | 18.6 | 6.3 | -5.417 | .000 | (-6.7) - (-3.1) | -0.75 |
| GAF | 23.5 | 7.1 | |||||
| RSS | GAD | 18.8 | 5.1 | -6.758 | .000 | (-6.0) - (-3.3) | -0.94 |
| GAF | 23.5 | 4.8 |
Nota. BDI = Inventario de Depresión de Beck; BIS-11 = Escala de Impulsividad de Barrat; GTP = Gravedad del Trastorno de Personalidad; GSI = Índice Global de Gravedad del SCL90-R; GSE = Escala de Autoeficacia General; EHS = Escala de Habilidades Sociales; RSS = Escala de Autoestima de Rosenberg.
En 6 de los 13 rasgos patológicos de personalidad (MCMI-II) existen diferencias en el DAS (fóbico-evitativos, compulsivo-rígidos, pasivo-agresivos, esquizotípicos, autodestructivos y límites), siendo estas dos últimas las que obtienen un tamaño del efecto elevado (d = 0.8 y 0.92).
Estudio segundo (n = 144)
El 55% de los participantes completó el programa. No aparecen diferencias con el grupo no adherente en ninguna de las variables en estudio, salvo en edad (los que abandonan son 2 años más jóvenes, p = .039) y habilidades sociales (puntúan unos 8 puntos por encima en el EHS, p = .029). Las AD no diferencian adherentes de no adherentes.
Observamos un cambio favorable (d = -0.87) en la puntuación total del DAS (M dif = -3.3, DT dif = 4.3, t = -8.677, p = .000, IC 95% = -4.1 y -2.6) y en cada subescala (d = -0.56 a -0.76). El cambio de cada subescala correlaciona con el cambio de las demás (entre r = .380 y r = .737, p = .000) y también con el del resto de variables (tabla 4).
Tabla 4 Correlaciones (r de Pearson)1 del cambio en las subescalas del DAS (DASpre ‒ DASpost) con el cambio en el resto de variables: depresión (BDIpre ‒ BDIpost), sintomatología general (GSIpre ‒ GSIpost), impulsividad (BISpre ‒ BISpost), gravedad de TP (GTPpre ‒ GTPpost), autoestima (RSSpre ‒ RSSpost), autoeficacia (GSEpre ‒ GSEpost) y habilidades sociales (EHSpre ‒ EHSpost)

Nota. BDI = Inventario de Depresión de Beck; BIS-11 = Escala de Impulsividad de Barrat; DAS = Escala de Actitudes Disfuncionales; EHS = Escala de Habilidades Sociales; GTP = Gravedad de Trastorno de Personalidad; GSI = Índice Global de Gravedad del SCL90-R; GSE = Escala de Autoeficacia General; RSS = Escala de Autoestima de Rosenberg; SCL90-R = Cuestionario de 90 Síntomas.
1Todas las correlaciones con p < .01
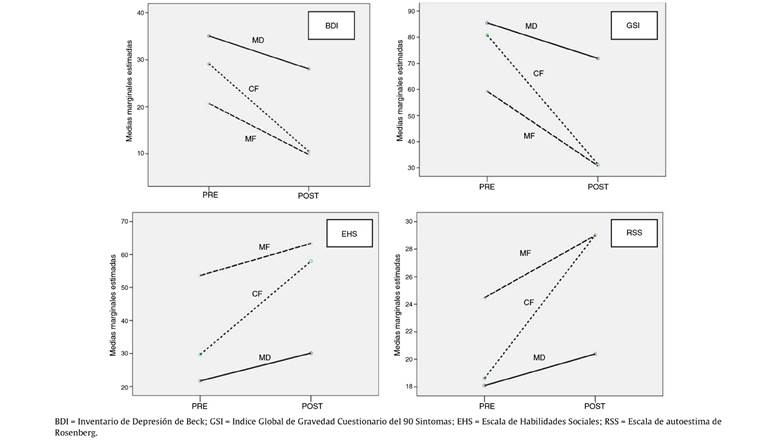
El 36.6% de los participantes (n = 45) exhibe AD tanto al inicio como al final del programa (grupo de mantenimiento disfuncional, MD), el 26% (n = 32) tienen AF en ambos tiempos (grupo de mantenimiento funcional, MF) y el 37.4% (n = 46) cambia de AD a AF (grupo de cambio favorable, CF). Hay 3 personas que muestran un cambio desfavorable en actitudes, que excluimos del análisis por ser un número tan reducido. En la tabla 5 (y fig. 2) se presentan las diferencias en las variables dependientes según el grupo de evolución actitudinal. El grupo de cambio favorable (CF) mejora más en todas las variables, situándose en la medida post al nivel de los que tuvieron inicialmente AF.
Tabla 5 Modelo lineal general para medidas repetidas. Evolución de la depresión (BDI), la sintomatología general (GSI del SCL90-R), impulsividad (BIS-11), habilidades sociales (EHS), autoestima (RSS) y autoeficacia (GSE). Factor intrasujetos: tiempo (pre, post); factor intersujetos: evolución actitudinal (MF = mantenimiento funcional, MD = mantenimiento disfuncional y CF = cambio favorable). Se incluyen los efectos de interacción entre ambos factores, así como la diferencia de medias entre los grupos, mediante las comparaciones dos a dos de Bonferroni
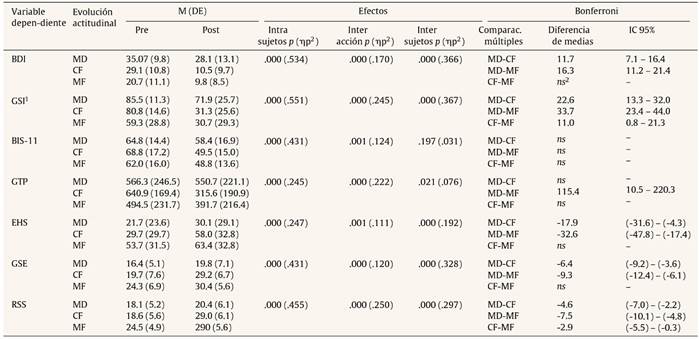
Nota. BDI = Inventario de Depresión de Beck; GTP = Gravedad de Trastorno de Personalidad; GSI = Índice Global de Gravedad del Cuestionario de 90 Síntomas; BIS-11 = Escala de Impulsividad de Barrat; EHS = Escala de Habilidades Sociales; GSE = Escala de autoeficacia general; RSS = Escala de autoestima de Rosenberg.
1puntuación centil
2ns = comparación no significativa (p >.05).
Discusión
La coocurrencia de trastorno afectivo con TP genera una interacción que potencia los efectos indeseados de ambas patologías y dificulta su abordaje terapéutico. Hemos examinado el papel de las AD en esa interacción, analizando el comportamiento de un amplio número de variables en una muestra de personas con diagnóstico de TP grave.
Los datos obtenidos confirman que las AD influyen en el nivel de sintomatología depresiva en personas con TP, en línea con estudios previos en diversas poblaciones (Jacobs et al., 2009; Köhler et al., 2015; Quilty et al., 2008; Rodríguez, 1993), pero también revelan que no son específicas de sintomatología depresiva, al correlacionar ‒incluso con mayor magnitud‒ con habilidades sociales, autoeficacia, autoestima, impulsividad y gravedad sintomatológica general prácticamente todas las subescalas del SCL90-R, gravedad de TP y varias subescalas de personalidad del MCMI-II (autodestructiva, límite, esquizotípica, fóbico-evitativa, pasivo-agresiva, compulsiva y dependiente). Además, su cambio se asocia al cambio del resto de variables examinadas. Esto no parece sorprendente, conociendo que las interconexiones entre constructos personales son comunes en el ámbito de la salud (Kardum y Hudek-Knezevic, 2012) y que las AD son, por definición del propio constructo de esquema, un factor cognitivo personal que atañe a todo lo que la persona experimenta y que puede explicar la resistencia al cambio de las personas con TP (Young, 1990).
Al no poderse establecer una direccionalidad causal por el diseño correlacional del análisis, estos datos no pueden inclinar la balanza en el debate acerca de si los esquemas son factores causales, concomitantes o consecuentes de la sintomatología depresiva o general (Silverman et al., 1984; Zuroff et al., 1999). Pero una perspectiva no lineal donde causa y efecto intercambian sus papeles ayuda a interpretar estos resultados: la doble experiencia de incompetencia, personal (autoeficacia, EAG) e interpersonal (inhabilidad social, EHS) va conformando un esquema autoperceptivo negativo (actitud disfuncional, DAS) que dispara el malestar que, reinterpretado con el esquema negativo, aumenta la exposición a experiencias de incompetencia que confirman el esquema negativo, cada vez más arraigado en la persona. En el nivel más elevado de perturbación personal, el esquema cognitivo irradia sus efectos negativos sobre el autoconcepto, la autoestima, la competencia interpersonal y la autoeficacia, dificultando la puesta en marcha de conductas de afrontamiento eficaz que pudieran desafiar el esquema y, en consecuencia, perpetuando (cronificando) la perturbación sintomatológica. Según el modelo conceptual de Young (1990), un esquema subyacente inadaptativo formado desde la infancia y vivido como connatural o identitario ejerce su papel disfuncional de manera automática y desapercibida en el presente adulto, haciéndo al paciente resistente al tratamiento convencional.
Esta concepción evolutiva permite responder a una de las preguntas generativas de esta investigación: qué implica el hallazgo de que, atípicamente en pacientes con TP, las AD pueden mantenerse a pesar de que el tratamiento sea eficaz en disminuir la sintomatología (Ilardi y Craighead, 1999). La reversión de episodios clínicos será un alivio temporal en un probable curso de episodios recurrentes (cronicidad) cuando esquemas disfuncionales sigan poniendo al paciente en una condición de vulnerabilidad ante los retos de la vida cotidiana. Autores como Tyrer (2007) conciben como trastorno de personalidad precisamente esta vulnerabilidad personal o diathesis.
Pero las AD no aparecen relacionadas indiscriminadamente con todos los tipos (categorías) o rasgos (dimensiones) de personalidad. La gravedad de la patología de la personalidad implica comorbilidad de varios TP (Tyrer, Crawford y Mulder, 2011; Tyrer y Johnson, 1996; Yang et al., 2010) y mayor acumulación de rasgos patológicos de personalidad (Ramos et al., 2015). Hemos encontrado en una muestra representativa de TP graves o resistentes a tratamientos previos que las AD se asocian con un perfil dimensional específico: los rasgos de personalidad límite y autodestructiva de manera más destacada y también los rasgos fóbico-evitativos, compulsivo-rígidos, pasivo-agresivos y esquizotípicos. Farabaugh et al. (2007) sugirieron que las AD podrían ser marcadores de los TP evitativos, dependientes y obsesivo-compulsivos, lo que sólo tangencialmente concuerda con nuestros resultados, que van más en línea del estudio de O’Leary et al. (1991), al señalar que es en el grupo de TP límite donde más elevadas se dan las AD.
Tras el tratamiento se observa una mejora de las AD, mejora que está asociada a una evolución favorable en sintomatología depresiva, gravedad general, impulsividad, gravedad de TP, autoestima, habilidades sociales y percepción de autoeficacia. No hay, por tanto, un efecto específico del cambio de AD sobre la depresión, sino una porosidad hacia el resto de las escalas. Autores como Sheppard y Teasdale (2000) sugieren que las AD, al actuar como un mecanismo metacognitivo, pueden ser objeto de intervención; Köhler et al. (2015) lo señalan como un objetivo terapéutico necesario a largo plazo y Young (1990) hace del esquema el foco central de su terapia para TP. En nuestro programa terapéutico, basado en el modelo de comunidad terapéutica (Haigh y den Hartog, 2012; Pearce y Pickard, 2013), no se aborda expresamente la modificación de AD, pero se obtiene un cambio en las mismas. Su papel puede ser conceptuado como mediador de la mejora sintomatológica o como consecuencia de la misma (Quilty et al., 2008). Las AD se muestran como un proceso cognitivo complejo en interacción recíproca con otros procesos emocionales y motivacionales, como la autoestima ‒también compleja en los TP (Ramos, 2012)‒, que intervienen en el cambio de conducta.
Analizando los factores específicos que comparten en diverso grado todas las intervenciones terapéuticas eficaces y cuya potenciación directa es característico de las diferentes comunidades terapéuticas, Pearce y Pickard (2013) señalan la promoción de un sentido de pertenencia y la potenciación de la responsabilidad personal. Este segundo factor requiere un cambio de actitud básico: del rol de “paciente-que-se-descontrola-porque-tiene-un-trastorno” al rol de “agente-capaz-de-llevar-las-riendas-de-su-vida”, porque confía en su capacidad de autodirección. La percepción de autoeficacia puede ser considerada un índice de esta dimensión de agencia personal, que se asocia a mayor autoestima, a un estado afectivo positivo y a mayor bienestar (Deci y Ryan, 1987), porque pone en marcha un estilo de afrontamiento no evitativo de los problemas relacionado con mayor beneficio psicoterapéutico, como observamos en un trabajo previo (Ramos, 2014). Ahora puede añadirse que su mecanismo de acción parece tener que ver con el efecto neutralizador que opera sobre las AD, permitiendo un cambio conductual y con él una experiencia emocional correctiva.
Hay un grupo de pacientes que no ven modificada la disfuncionalidad de sus actitudes tras el tratamiento y que evoluciona peor en el resto de las variables, lo que puede apoyar la idea de Farabaugh et al. (2007) de que el DAS podría ser un marcador de formas resistentes de TP o de su gravedad.
Se han propuesto diversos modelos para explicar, cuando son codiagnosticados en una persona, la relación entre los trastornos afectivos y los TP (Shea, 1996), que viene a ser un caso particular de la enredada relación general planteada entre psicopatología y personalidad (Widiger, 2011). Concebidas como rasgos relativamente modificables o como estados relativamente estables (Ohrt et al., 1989; Zuroff et al., 1999), la relevancia que las AD muestra sobre el bienestar puede residir precisamente en su complejidad: en la red de conexiones que establece con el resto de las variables que la investigación va aislando como mecanismos nucleares transdiagnósticos del proceso salud-enfermedad (Castro, 2011; McHugh, Murray y Barlow, 2009; Sandín, Chorot y Valiente, 2012). En este debate, una perspectiva no lineal de sistemas dinámicos (Guastello, Koopmans y Pincus, 2009), que es más comprensiva con la complejidad y la no proporcionalidad de los procesos psíquicos, puede integrar los diversos modelos en circunstancias diversas, no obligando a elegir uno para todos los casos.
Este trabajo aporta un enfoque de las AD poco habitual en las publicaciones revisadas: observar sus interacciones con un abanico amplio de procesos en una muestra numerosa de personas con TP grave y evaluar su cambio tras 6 meses de intervención. No obstante, los resultados han de interpretarse en el contexto de sus limitaciones, entre las que destacamos los sesgos de deseabilidad y mixtificación que entrañan variables procedentes de instrumentos de autoinforme.
Los TP graves coexisten muy frecuentemente con otros trastornos mentales (Khan, Jacobson, Gardner, Prescott y Kendler, 2005; Newton-Howes et al., 2010), como los afectivos y los de ansiedad, que pueden destacar más y ser más evidentes para los clínicos, pero sería un error considerar los problemas de personalidad como algo secundario a la sintomatología afectiva y no intervenir convenientemente sobre ellos, no sólo porque el tratamiento de la depresión puede ser infructuoso en una situación de comorbilidad con TP (Beatson y Rao, 2013; Gunderson et al., 2014; Prieto et al., 2007; van Rijsbergen et al., 2015), sino también porque el TP puede ser una de las explicaciones más poderosas de la recurrencia de los demás trastornos (Tyrer, Reed y Crawford, 2015). El paradigma de los sistemas dinámicos (Bornas, Noguera, Pincus y Buela-Casal, 2014; Guastello et al., 2009; Hayes, Hope y Hayes, 2007) puede ser más fecundo que un modelo lineal (donde se suman comorbilidades de etiquetas diagnósticas) a la hora de concebir los procesos interactivos que diferencialmente hacen que las personas, en circunstancias personales y socio-culturales concretas, vean cronificada su psicopatología o puedan devolver a su vida el sentido, la funcionalidad y el bienestar perseguidos. Nuevas investigaciones diseñadas a partir de este paradigma habrán de corroborarlo.