Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO  Similares en Google
Similares en Google
Compartir
Medifam
versión impresa ISSN 1131-5768
Medifam vol.11 no.9 oct./nov. 2001
EN COLABORACIÓN CON ...
Neurología y Medicina Interna
Actualización: esclerosis múltiple
J. L. Carretero Ares, W. Bowakim Dib*, J. M. Acebes Rey**
Médico de Familia. *Médico Adjunto Especialista en Neurología. **Médico Adjunto Especialista en Medicina Interna.
Sección de Neurología. Hospital Universitario del Río Hortega. Valladolid
RESUMEN
Desde que hace más de 100 años Carswell, Cruveilhier y especialmente Charcot que en 1868 ofrece la primera descripción detallada de lo que él llamó "esclerosis en placas", hasta la actualidad, la esclerosis múltiple sigue siendo un desafío para los investigadores y médicos que se dedican a tratarla. Sin embargo, la aparición de nuevos medios diagnósticos, como la resonancia magnética nuclear (RMN), y de nuevos tratamientos como el interferón beta 1 a y 1 b han supuesto un importante cambio en el pronóstico y la calidad de vida de estos pacientes. El médico de familia debe sospechar esta patología en pacientes con alteraciones piramidales, déficits sensoriales o sensitivos recientes, con el fin de remitirlos tempranamente a centros en los que se pueda completar el diagnóstico e iniciar un tratamiento, así como de atender las complicaciones y posibles secuelas de esta patología.
Palabras clave: Esclerosis múltiple. Diagnóstico. Tratamiento.
Multiple sclerosis
ABSTRACT
Since more than 100 years Carswell, Cruveilhier and specially Charcot who in 1868 offered the first description about "sclerosis in plaques", until today, multiple sclerosis is a challenge to doctors and investigators who treat it. However, the discovery of new ways of diagnosis as the magnetic resonance imaging (MRI) and the new treatments such as interferon 1a and 1b have provided an important change in pronostic and quality of life in these patients. Family physician must suspect this pathology in those patients with piramidal, sensorial or sensitives disturbances and send them early to reference centers to complete the study and to begin a treatment, as to watch for some of the complications and sequels relationated with this pathology.
Key words: Multiple sclerosis. Diagnosis. Treatment.
INTRODUCCIÓN
La esclerosis múltiple (EM) se define como una enfermedad progresiva que cursa con la aparición de lesiones inflamatorias focales (placas) en la sustancia blanca cerebral, en las que lo más llamativo es la pérdida de mielina (desmielinización), con preservación relativa de los axones en la fase precoz, aunque puede estar muy afectada en las fases finales1.
Hemos efectuado una búsqueda en las bases de datos MEDLINE por términos médicos MeSH (revisiones, estudios y guías de práctica clínica) y COCHRANE Library por medio de las palabras clave: Multiple sclerosis, optic neuritis, diagnosis , pregnancy, interferon, treatment. Lo completamos con información recogida en páginas web de la Asociación americana de Esclerosis Múltiple (http://www.nmss.org/index.html), de la Fundación Esclerosis Múltiple (http://www.svt.es/fem/) término de la Asociación de Enfermos con Esclerosis Múltiple de Cataluña, y de la Federación Internacional de Asociaciones de Esclerosis Múltiple (http://www.ifmss.org.uk/) como páginas con mayor calidad de información sobre esta entidad, y con abundantes enlaces que permiten acceder a otras. Posteriormente, realizamos una revisión bibliográfica en tratados de neurología de los últimos diez años sobre aspectos más concretos de la enfermedad.
ANATOMIA PATOLÓGICA
Las lesiones suelen ser múltiples y están distribuidas por todo el sistema nervioso central (SNC); característicamente tienen distribución perivenular y se localizan más frecuentemente en la sustancia blanca periventricular y subpial. Las placas de desmielinización son de dos tipos dependiendo de la actividad de la enfermedad. En las que se reconoce la lesión aguda, el fenómeno patológico fundamental es la inflamación. Por el contrario, la lesión crónica destaca por una desmielinización franca que progresivamente se acompaña de degeneración axonal y de gliosis2.
Las placas desmielinizadas son lesiones que se caracterizan por una pérdida de mielina, con axones relativamente preservados y cicatrices en los astrocitos. Tienen especial afinidad por los nervios ópticos, la sustancia blanca periventricular del cerebro, cerebelo y de la médula espinal. Se presentan con una morfología frecuentemente de tipo redondeado y oval, aunque a menudo presentan formas alargadas (conocidas como dedos de Dawson) que llegan a infiltrar vasos sanguíneos medianos y pequeños. Básicamente estas lesiones se componen de linfocitos y macrófagos y la identificación de los productos de degradación de la mielina en macrófagos es el método de mayor fiabilidad para identificar lesiones activas. Incluso en lesiones crónicas se han llegado a encontrar células precursoras de oligodendrocitos3,4.
Los síntomas precoces de la EM son producidos por la desmielinización. La recuperación se basa en la resolución del edema inflamatorio lo que provoca como consecuencia una remielinización parcial, que se ha dado en denominar como "placas sombra", constituidas por finas vainas de mielina. En cuanto al daño de los axones no se conoce realmente cómo ocurre4,5.
FISIOPATOLOGÍA
Se desconoce la secuencia de acontecimientos que provocan el daño de la sustancia blanca, aunque se especula que son varios los factores que la provocan. En las primeras fases se produce una disminución de la densidad y apertura de los canales de Na+ internodales, lo que conduce a que en la inflamación provocada por el edema resultante se liberen productos inmunes de la célula -citoquinas y productos de adhesión- y otros productos como el óxido nitroso (NO) enlentezcan la conducción del impulso nervioso a través de los axones, lo que da lugar a la desmielinización y los síntomas propios de la enfermedad5,6. La recuperación de las funciones cerebrales se hace al principio por la resolución del edema, los cambios del pH y la disminución de la inflamación, mientras que a largo plazo por la recuperación de los canales de Na+. De cualquier forma, las nuevas placas de mielina que se producen no son iguales a las originales en cuanto a su estructura, con internodos más cortos y mielina más fina, lo que origina las secuelas de la enfermedad6.
PATOGENIA
La hipótesis más aceptada actualmente postula que la EM es el resultado de una determinada predisposición genética y de un factor ambiental no conocido que provocarían células T autorreactivas que, tras un periodo de latencia -10 a 20 años según algunos autores- serían activadas por un factor sistémico o local. Esto originaría una reacción autoinmune que desencadenaría la reacción de inflamación y desmielinización. No está clara la naturaleza de este factor aunque se considera que estarían implicadas enfermedades virales y autoinmunes, que serían las que inducirían la formación de placas5-7.
Al parecer los CD4+ activados se adhieren a la superficie de las células endoteliales de los vasos del SNC y migran hacia el SNC atravesando la barrera hemato-encefálica. Esto se continúa con una amplificación de la respuesta inmune tras el reconocimiento de antígenos específicos en las células presentadoras de antígenos que se acompaña de otros factores como autoanticuerpos o citoquinas. Los anticuerpos contra los antígenos que se encuentran en la sustancia blanca y oligodendrocitos pueden causar la desmielinización directamente por inmunidad celular, bien por la activación del complemento que induciría una citólisis, encontrándose fragmentos de anticuerpos contra la proteína básica de la mielina en los pacientes afectos de EM o bien indirectamente por inmunidad humoral induciendo la activación de macrófagos y células de la microglia que por medio del complejo trimolecular -formado por receptores de la célula T, antígenos y receptores de la molécula HLA clase II - producirían citoquinas, como el factor α de necrosis tumoral y el interferón γ que generarían reacciones de nitrooxigenación produciendo aminoácidos, componentes del complemento o enzimas proteolíticos y lipolíticos8,9. Otros factores también implicados en la toxicidad de los oligodendrocitos serían productos solubles de las células T, como la perforina, la interacción del antígeno Fas con su ligando, la interacción de CD8+ con el complejo mayor de histocompatibilidad I, la infección viral persistente, siendo de éstas la más frecuente la producida por el herpes virus tipo 6, que incluso en sujetos normales puede dar una clínica que remeda la EM10,11.
Este modelo basado en la inmunidad celular es el que se acepta actualmente, aunque se cree que pueden existir otros mecanismos patogénicos, lo que daría lugar a otros patrones de la enfermedad; así el patrón I-Ia condicionaría una desmielinización mediada por anticuerpos; el patrón II o dying-back, es decir, la apoptosis o muerte de los oligodendrocitos; el patrón III es la pérdida progresiva de oligodendrocitos unida a desmielinización; el patrón IV con destrucción de los precursores de los oligodendrocitos; y por último el patrón V, destrucción de la mielina con preservación de los oligodendrocitos12.
EPIDEMIOLOGÍA
La EM es la enfermedad neurológica crónica más frecuente en adultos jóvenes de Europa y Norteamérica. Se piensa que es necesaria la aparición de un factor ambiental que probablemente aparecería antes de los 15-16 años, posiblemente en forma de infección leve o inaparente y con un sustrato genético de susceptibilidad. En EE.UU. se calcula una tasa de prevalencia alta, de unos 100 casos/105 habitantes (Fig. 1), con unos 250-300.000 pacientes afectos13-14. En España, la tasa de prevalencia es medio-alta, aunque se han incrementado notablemente los casos diagnosticados en los últimos 10 años, con 50-60 casos/105 habitantes15. Esto supone un gran problema de coste sanitario, puesto que se estima que el 50% de los pacientes diagnosticados necesitarían al cabo de 15 años de ser etiquetados ayuda para caminar, así como tratamientos psicológicos y de rehabilitación.
Existe una distribución de características irregulares a lo largo del mundo, detectándose mayores frecuencias entre los 40-60º de latitud norte. En Europa, las prevalencias son elevadas, entre 100-150 casos/105 habitantes en el Reino Unido y países escandinavos, al igual que en EE.UU. y Canadá. Los estudios étnicos han establecido poblaciones aparentemente resistentes a la EM, como en el caso de los lapones, maoríes de Nueva Zelanda, indios de Norteamérica, en contra de la población escandinava, que es la más afectada13,16-18. Poser estableció la teoría según la cual se producen en poblaciones con antecedentes escandinavos (Inglaterra, Groenlandia, Islandia, Irlanda, EE.UU., Francia e incluso España, por las invasiones vikingas al norte de Galicia, en la zona del estrecho de Gibraltar y en otras regiones por el efecto de las migraciones como Cataluña).
Los estudios genéticos de ligamiento y asociación han localizado al determinante genético en el brazo corto 6 del complejo mayor de histocompatibilidad. Se asocia fuertemente con el alelo DR2 y el haplotipo DRB119.
Algunos estudios familiares reflejan como la EM es 10-50 veces más frecuente en familiares de afectados. Entre los gemelos monozigotos, se encuentran prevalencias de hasta el 40% frente a los dizigotos, en un 4-6% según autores. Sin embargo, se postula la existencia de una hormona poligénica, con un factor genético de histocompatibilidad20.
No se conoce con exactitud la tasa de mortalidad, aunque se estima recientemente que está en torno a 0,35 fallecimientos por cada 105 habitantes y año.
Otros factores que se creen se pueden asociar a la EM son los siguientes; climas fríos, con gran cantidad de precipitaciones y por tanto de humedad; la ingesta abundante de grasa de origen animal, en debate; la infección por virus (varicela zoster, herpes virus 6, encefalitis por HLTV 1) 21.
Como conclusión, se piensa que en aquellos sujetos genéticamente predispuestos sobre los que incide cierto factor ambiental desconocido, se ponen en marcha una cascada de reacciones inmunes de tipo humoral que desencadenan el brote de EM.
CLÍNICA
No existe un patrón clínico de presentación. La característica clínica que mejor la define es la variabilidad, al depender de la localización de las lesiones desmielinizantes. Así, es frecuente la aparición de parestesias, debilidad, diplopia, alteraciones de la visión, nistagmos, disartria, ataxia, alteraciones de la sensibilidad profunda, disfunción vesical, alteraciones emocionales y deterioro cognitivo, estableciéndose cuadros sindrómicos más o menos larvados, que deben alertar al médico de familia.
Según Poser, existen ciertos conceptos que han de quedar claros para el abordaje de esta enfermedad (Tabla I)22.
En cuanto a la edad de comienzo, es más frecuente entre los 25-35 años, aunque puede aparecer a cualquier edad. Existe un predominio por el sexo femenino, un 60% de mujeres frente al 40% de hombres.
Síntomas y signos de comienzo en la enfermedad
El síntoma de comienzo más frecuente es la alteración de la sensibilidad, hasta un 40-45% de los pacientes presentan esta forma. Consiste en parestesias o acorchamiento de 1 o más miembros debidos a la alteración del haz espinotalámico. En la exploración existen diversas combinaciones, como la hipoestesia táctil, térmica o dolorosa o disminución de la sensibilidad profunda, como la aparición de Romberg +.
Hasta en un 40% aparece una alteración motora, caracterizada por la pérdida de fuerza en 1 o más miembros, especialmente los inferiores, produciendo una marcha en la que apenas se elevan las piernas, como de arrastre. Además pueden aparecer paresias o parálisis francas, hiperreflexias osteotendinosas, Babinsky bilateral.
Otros síntomas menos frecuentes son los producidos como consecuencia de la disfunción del tronco cerebral, como la disartria, disfagia, parálisis facial nuclear o vértigo. Es bastante típica la aparición de un nistagmo horizontal, vertical o rotatorio que puede ser un signo casi patognomónico de EM en jóvenes. Las alteraciones visuales son por afectación del nervio o el quiasma; es frecuente la existencia de un escotoma central con una disminución de la agudeza visual. El fondo de ojo puede ser normal (neuritis retrobulbar), o presentar edema de papila o el signo de Marcus-Gunn. Por último, menos frecuentemente, la EM puede debutar con disartria, incoordinación motora o inestabilidad de la marcha, temblor intencional, dismetría, disadiococinesia o ataxia de los miembros, como la manifestada por la aparición de una maniobra de Romberg positiva, alteración de los esfínteres o deterioro mental22-24.
Síntomas y signos en el curso de la enfermedad
Las alteraciones motoras son en un 90-95% las más frecuentes, seguidas de las alteraciones sensitivas en un 77% y de las cerebelosas en un 75%. Se siguen de alteraciones en el tronco cerebral, del control de esfínteres, mentales y visuales. Existen diversas alteraciones clínicas que se presentan en la EM; la fatiga exacerbada por el aumento de temperatura; la atrofia muscular, como manifestación secundaria a la afectación de motoneuronas en la EM; el dolor, que se solapa de diversas maneras, como una neuralgia del trigémino, convulsiones, disestesias que pueden remedar sensaciones "eléctricas", como el signo de L´hermitte, que los pacientes describen como una sensación de calambre eléctrico que desciende por la espalda a los miembros inferiores al flexionar el cuello y que es bastante característico de la enfermedad, sobre todo en jóvenes; trastornos cognitivos, presentes en un 40-70% de los pacientes, con mayor afectación de la memoria reciente, de la función verbal, el razonamiento conceptual, con alteraciones del lenguaje y alteraciones de la percepción visual. Puede confundirse en algunas ocasiones con una demencia; trastornos afectivos, como la depresión; cualquier tipo de epilepsia; cuadros pseudotumorales; síntomas paroxísticos (p.ej. la neuralgia del trigémino); narcolepsia; movimientos anormales coreo-atetósicos o balismo; el fondo de ojo puede ser normal (neuritis retrobulbar), o presentar edema de papila o el signo de Marcus-Gunn; el fenómeno de Unthoff, consistente en la aparición de síntomas clínicos, hasta entonces inaparentes, al introducirse en una bañera de agua caliente, lo que sugiere una enfermedad desmielinizante inflamatoria; las alteraciones de los esfínteres, con pérdida de pequeños volúmenes de orina hasta en un 70%, y alteraciones de la esfera sexual en un 50%; alteraciones del SNP que pueden preceder a otras manifestaciones24,25.
Formas evolutivas de la EM: existen actualmente tipificadas cinco formas de evolución de la EM (Fig. 2)26.
1. Forma recurrente recidivante (RR): es la más frecuente, apareciendo en un 83-90% de los casos. Se trata de episodios o brotes de disfunción neurológica más o menos reversibles que se repiten a lo largo del tiempo y van dejando secuelas más o menos reversibles.
2. Forma secundaria progresiva (PS): algunos autores piensan que aproximadamente el 50% de las formas RR tras un periodo de 10 años, empiezan a tener mayor número de brotes y secuelas.
3. Forma primaria progresiva (PP): sólo un 10% de los pacientes presentan esta forma que se inicia con brotes invalidantes, sin que responda al tratamiento.
4. Forma progresiva recurrente (PR): exacerbaciones o agravamientos ocasionales tras un curso progresivo.
5. Forma benigna (FB): es la forma de EM que permite al paciente preservar su capacidad funcional en todo el sistema neurológico, 10-15 años después de la presentación de la enfermedad. En algunos casos puede derivar a la forma PS.
¿Qué frecuencia tienen los brotes? Existe una gran variabilidad individual. Se calcula que son aproximadamente de 0,9/año para las formas RR, frente al 0,3 de las demás formas.
¿Qué factores favorecen/protegen de padecer brotes y el consiguiente empeoramiento de los mismos? No existe una evidencia científica a pesar de que se han desarrolllado numerosas investigaciones en este campo. Se postula que aquellas situaciones que generen estrés, cansancio, aumento de temperatura, las infecciones, el empleo de anticonceptivos orales, el trabajo del parto y el periodo de puerperio, traumatismos moderados o intervenciones quirúrgicas, así como la aplicación de técnicas como la punción lumbar, pueden favorecer la aparición de brotes. En cambio, el embarazo parece actuar como factor protector de la EM25.
¿De qué escalas se dispone para valorar el grado de severidad de la EM?
1. Escala de Disfunción Neurológica EDSS (Expanded Disability Status Scale): creada por Kurtzke, permite el seguimiento y el control de la enfermedad, así como la posibilidad de valorar en qué momento pasa a la forma progresiva. Sirve además para calcular el índice de progresión de la enfermedad, que se obtiene dividiendo la puntuación obtenida en la escala EDSS entre la duración en años del paciente, obteniéndose un índice cuya media está en torno a 0,40-0,50 puntos/año (Tabla II)26.
Se basa en una puntuación cuantitativa de 0 (normal) a 10 (fallecido) con intervalos de 0,50 de los llamados nueve sistemas funcionales (Tabla III).
2. Escala de Incapacidad ISS (Incapacity Status Scale): sirve para valorar la habilidad del paciente en la realización de actividades y funciones neurológicas midiendo 16 ítems -subir escaleras, marcha, transferencia, función del esfínter anal, función del esfínter vesical, capacidad para bañarse solo, capacidad para vestirse, realizar aseo personal, alimentarse, visión, lenguaje, audición, otros problemas médicos, estado anímico, memoria, fatigabilidad, función sexual-. Se puntúa desde 0 (normal) a 4 (pérdida de la función). Presenta el inconveniente de ser una escala que se puntúa de forma muy subjetiva, y el tiempo necesario para administrarla en la consulta es muy alto27.
DIAGNÓSTICO
Investigaciones paraclínicas, que junto con la clínica conforman los denominados Criterios de Poser:
LCR: Macroscópicamente es normal en la EM. Sin embargo, al análisis microscópico se puede objetivar una elevación relativa de las inmunoglobulinas, sobre todo de la Ig G (se considera normal cifras de 3-5 mg/100 ml). El índice Ig G en condiciones normales es inferior a 0,66.
Índice Ig G: IgG LCR/albúmina LCR
___________________
IgG suero/albúmina en suero
Además pueden aparecer bandas de células plasmáticas, las denominadas bandas oligoclonales (BOC), detectadas por isoelectroenfoque en gel de policramida, que se pueden observar hasta en un 95% de los pacientes, aunque pueden existir falsos positivos para otras enfermedades, como infecciones virales o crónicas del SNC, el síndrome de Guillain-Barré u otras.
Los hallazgos más característicos son, por orden de frecuencia: la aparición de un índice Ig G elevado y la presencia de BOC en un 90% de los casos, la elevación de la Ig G en un 80%, un discreto aumento de gammaglobulinas en el 70% de casos, y una elevación moderada de las células y proteínas tubulares en el 40% de los pacientes24,28.
Potenciales evocados: son registros de potenciales eléctricos que se generan en el SNC tras la estimulación de un órgano sensitivo/sensorial periférico. Los más utilizados son los visuales (PEV), con una sensibilidad de hasta un 95%, los somatosensoriales (PESS) con una sensibilidad del 75% y por último los menos sensibles son los auditivos del tronco (PET)29.
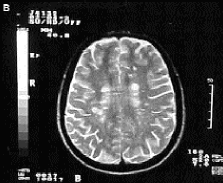
Resonancia magnética nuclear (RMN): es la prueba más sensible (Fig. 2). Sirve para determinar la extensión de las lesiones, y diferenciar la naturaleza aguda (lesiones que aparecen como hipointensas en T1, un tipo de proyección con gadolinio) o crónica (lesiones hiperintensas en T2). En muchas ocasiones estas imágenes preceden a la aparición de síntomas clínicos. Por las características de la sustancia blanca, se trata de la prueba más fiable para el diagnóstico.
Se han desarrollado múltiples criterios con el fin de confirmar el diagnóstico; la presencia de 3-9 lesiones, de 3-6 mm de diámetro y localización periventricular, yuxtaventricular o en fosa posterior y que al menos una de ellas capte el radioisótopo gadolinio30,31.
La RMN craneal detecta lesiones hasta en un 95% y la cérvico-medular hasta en un 75% de los casos. Es una técnica que informa indirectamente acerca de la histopatología, puesto que el paso de contraste a través de la barrera hematoéncefalica significa que está permeable, y que se está produciendo inflamación. La RMN debe realizarse conjuntamente a la vez que la clínica, teniendo en cuenta aquellos criterios de diseminación espacial y dispersión temporal, es decir, 2 o más episodios de disfunción neurológica (Figs. 3, 4 y 5).
Figura 3. Imágenes hiperintensas en T2 (A,B).
Figura 4. Imágenes hipointensas en T1.
Figura 5. Imagen de placa en tronco cerebral.
Exploraciones complementarias
Ante una sospecha clínica de EM y con el fin de descartar otros procesos, el médico de familia puede empezar por realizar una serie de pruebas; un sistemático de sangre con velocidad de sedimentación globular; una bioquímica que incluya vitamina B12, ácido fólico, lactato y enzima convertidor de la angiotensina; una serología con factor reumatoide, ANA, Anti-DNA, ACA, ANCA, anti-SSA, anti-SSB, lúes, Borrelia, VIH, HLTV-1; un sistemático de orina estándar, con esteroides suprarrenales valorando la posible presencia de tóxicos. Una vez derivado el paciente al hospital, se practicarán análisis del LCR midiendo los niveles de BOC y lactato, potenciales evocados, RMN cráneo-cervicales a ser posible con gadolinio, un estudio urodinámico, neurooftalmológico y neuropsicológico24.
Diagnóstico diferencial: se incluyen numerosos procesos a tener en cuenta (Tabla IV).
PRONÓSTICO
Es impredecible. Una vez diagnosticado el paciente el pronóstico vital es de 25-35 años. Las causas más frecuentes de muerte son las infecciones, enfermedades solapadas no relacionadas con la EM y el suicidio.
Se considera que son variables pronósticas favorables la edad temprana del diagnóstico, ser mujer, los síntomas de comienzo visuales y sensitivos. En cambio, se consideran factores desfavorables el ser varón, el que la edad de diagnóstico sea superior a los 40 años, que comience por síntomas motores y cerebelosos, la recurrencia precoz tras el primer brote y el curso progresivo de la enfermedad28,31.
La aparición del primer brote así como la recurrencia o el empeoramiento de la enfermedad han sido variables pronósticas controvertidas, hasta que recientemente ha aparecido un gran estudio sobre 1.844 pacientes afectos de EM que concluye que los brotes, las recurrencias y el empeoramiento de los síntomas siempre que duren más de 24 horas y que se estabilicen o resuelvan parcial o completamente, no tienen una influencia significativa a medio y largo plazo en la progresión de una irreversible discapacidad32.
Algunos estudios consideran como formas benignas aquellas formas que permiten desarrollar una vida normal tras 10-15 años de evolución tras el diagnóstico; conforman el 30% de los pacientes y su puntuación no es superior a 3 en el EDDS.
TRATAMIENTO
Antes de iniciar cualquier tratamiento es fundamental, una vez realizado un diagnóstico de confirmación, informar al enfermo y a sus familiares acerca de la naturaleza de su enfermedad con total claridad, y sobre todo que el reciente diagnóstico de su enfermedad no implica un pronóstico desfavorable a largo plazo, al igual que el embarazo no empeora la EM. Es recomendable evitar la exposición a enfermedades virales. En un reciente metaanaálisis no se ha encontrado ninguna correlación entre el empleo de la vacuna antigripal, de la antitetánica, ni de la vacuna antihepatitis B y el riesgo de padecer un nuevo brote33, 34. Es importante que el paciente pueda sentirse partícipe en todas las decisiones, en cuanto a pruebas diagnósticas y tratamientos que se vayan a realizar, informándole de las ventajas e inconvenientes de cada actuación. Así mismo, se les debe educar para que distingan los brotes de EM de aquéllos periodos intercurrentes, en los que pueden empeorar por una febrícula o fatiga inespecífica.
El tratamiento debe ser por tanto, multidisciplinar (Fig. 6); debe contarse con un neurólogo, que preferentemente tenga una unidad o consulta monográfica con el fin de atender adecuadamente a estos pacientes, con una mayor accesibilidad por parte del paciente y para resolver dudas sobre los síntomas, las pruebas realizadas y el tratamiento empleado en la enfermedad al resto del equipo; debe contarse además con el apoyo de un oftalmólogo, puesto que gran parte de estos pacientes comienzan con problemas visuales, especialmente neuritis ópticas que pueden progresar a maculitis; un trabajador social a ser posible con experiencia en pacientes con EM; el médico de familia, que es quien mejor debe conocer toda la historia del enfermo y su entorno, coordinando todas las actividades del equipo; y por último las organizaciones locales o nacionales de afectados y familiares de EM, que apoyan actividades formativas y especialmente de contacto. También debe existir un acceso fácil a los profesionales de salud mental (psicólogos y psiquiatras), que presten apoyo psicológico a los pacientes y a sus familiares, puesto que la depresión es bastante frecuente y la tasa de suicidios es relativamente alta, al igual que al personal de rehabilitación/fisioterapia. Es importante evitar el aislamiento del enfermo, y que exista un estrecho contacto entre todos los profesionales y asociaciones que le atienden35.
El tratamiento se concreta básicamente en tres pilares: tratamientos farmacológicos con base inmunológica para evitar y retardar la aparición de brotes, el tratamiento sintomático y rehabilitador, y otras formas de tratamiento.
Tratamiento con base inmunológica
--Tratamiento de la fase aguda. El tratamiento se basa en la administración de 1 gramo de 6-metilprednisolona i.v. durante un periodo corto de unos 5 días seguido posteriormente de una pauta descendente oral que puede oscilar entre 15-30 días de prednisolona, a razón de 1 mg/kg/día. Existen algunos estudios contradictorios sobre el inicio del tratamiento por vía oral, al parecer porque se puede producir una exacerbación del brote (p.ej. en la neuritis óptica)36. Se calcula que aproximadamente un 40% de estos pacientes no responde adecuadamente a la corticoterapia, por lo que en casos de resistencia se pueden aplicar inmunoglobulinas i.v. y plasmaféresis (Tabla V)24,35,36.
Administración de clonos de células T autólogas mediante irradiación, que induce la retirada de los linfocitos T activados.
--Tratamiento para prevenir la progresión de la enfermedad. Existe una amplia variedad de medicamentos que provocan una inhibición inespecífica del sistema inmunológico:
--Inmunosupresores: la azatioprina, ciclofosfamida, ciclosporina, FK506, el metotrexato, mitoxantoína, deoxispergualina, anticuerpos monoclonales, sulfasalazina o incluso la irradiación linfoide total37.
--Inmunomoduladores: linomida, inmunoglobulinas i.v. o plasmaféresis en casos de resistencias.
Estrategias terapéuticas dirigidas contra el complejo trimolecular con el fin de provocar una desensibilización24,37.
La modificación del sistema de citocinas:
* Por aumento de citocinas antiinflamatorias:
Interferón
Están disponibles en el mercado español dos tipos de interferón; el 1-b (Betaseron) que se administra subcutáneamente y el 1-a (Avonex), éste de administración intramuscular, con una nueva variante de mayor dosis introducida recientemente (Rebif) subcutánea.
Es un tratamiento caro (se estima que es de unos 10.000 dólares/paciente/año en EE.UU.), se administra por vía subcutánea -es conveniente que el paciente aprenda a administrarlo- y tiene efectos secundarios variables, de entre los que más destacan son los cuadros pseudogripales, la elevación moderada de transaminasas, el letargo, confusión y torpeza mental, la parálisis de pares craneales, parestesias y neuropatías periféricas. Muchos neurólogos, especialmente de los Estados Unidos, inician el tratamiento tras brotes repetidos, teniendo en cuenta el riesgo individual de cada paciente o la importancia de una discapacidad temprana, o que incluso el paciente demande ser incluido en el protocolo de tratamiento. En la práctica la elección del tipo de interferón depende de la opinión que tenga el especialista de su potencia relativa y de que el paciente tolere los efectos adversos. En este momento, no hay estudios a largo plazo (de más de 5 años) sobre cuál de los interferones es el más efectivo, aunque estudios de 2 años sitúan la reducción de la tasa de brotes entre un 27-33% según las distintas formas de la enfermedad24,35,39-41.
Otros tratamientos: imurel, interleucinas 4 y 10, TGFβ, y el acetato de Glatiramo (Copanex) todavía no comercializado en nuestro país35,42,43.
--Descenso de citocinas postinflamatorias:
α y linfotoxina β.
--Inactivación de mediadores de la inflamación: por medio de la inhibición de metaloproteasas.
--Por medio de la promoción de la remielinización: constituye actualmente una nueva vía de investigación; por medio del factor de crecimiento I insulin-like, o bien trasplantando oligodendrocitos que formarían nueva mielina. Incluso se baraja la posibilidad de utilizar autoanticuerpos.
Tratamiento sintomático
El médico de familia debe estar especialmente implicado en este tipo de tratamiento. Actualmente existen tratamientos de gran efectividad para muchas de las complicaciones que presentan estos pacientes44,45:
--La fatiga puede responder a amantadina, 1 comprimido 100 mg, 2 veces/día, y a estrategias de rehabilitación. Otros fármacos ensayados son derivados de la aminoperidina, el metilfenidato o incluso el empleo de medios ortopédicos.
--La depresión y las alteraciones del sueño pueden incrementar la fatiga. Se debe reconocer y estar sobreaviso de este trastorno, e iniciar posteriormente un tratamiento psicológico de ayuda al paciente por medio de grupos de psicoterapia o psicoterapia individual, a la vez que a sus familiares, que deben procurar que el paciente lleve una vida lo más normal posible, favoreciendo su independencia y evitando situaciones de sobreprotección o aquéllas que generen ansiedad.
--Tratamiento de los fenómenos paroxísticos, esto es, episodios de disfunción o déficit neurológico de duración breve que ocurren en el seno de la EM y que suelen repetirse con una alta frecuencia. Se agrupan en: a) trastornos por dolor: neuralgia del trigémino; b) trastornos por déficit de la sensibilidad: parestesias, prurito y el signo de L´hermitte; c) trastornos visuales: diplopia, signo de Unthoff; d) trastornos motores: pérdida súbita de fuerza, espasmos tónicos; e) trastornos de la coordinación de la marcha y del habla: ataxia paroxística, disartria.
Por orden de efectividad, se pueden tratar todos estos trastornos con: carbamacepina, el tratamiento de elección, a dosis de 100 mg cada 8 horas aumentándose cada 3-4 días hasta llegar a dosis de 600 mg/día; la acetazolamida, dosis de 250 mg/8 horas; la fenitoína a dosis de 100 mg/8 horas; baclofen 30-75 mg/día; amitriptilina 25-75 mg/día; ibuprofeno 600 mg/8 horas24,35,44.
--La espasticidad, definida como aumento del tono muscular y reflectividad medular relacionada con la hiperexcitabilidad de los reflejos de estiramiento crónico. Se debe tratar desde un equipo multidisciplinar que se base en un tratamiento rehabilitador (realización de movimientos pasivos y lentos, empleo de estimuladores mecánicos y el empleo de baclofen oral a dosis de 75-100 mg/día o bien otros medicamentos como la clonidina, dantroleno, benzodiacepinas y en casos severos, por medio de tratamientos intensivos -la toxina botulínica o el baclofen intratecal- o por cirugía -neurectomía tendinosa.
--El dolor, que puede aparecer en un 30-60% dependiendo de la forma clínica y el tiempo de evolución, se puede clasificar en dolor agudo, producido por las fenómenos paroxísticos cuyo tratamiento ya comentamos, dolor subagudo del tipo neuritis óptica, propugnándose el tratamiento con corticoides intravenosos, dolor crónico, el más común, de tipo disestesias en la espalda, que se debe tratar con amitriptilina 25-75 mg/día, imipramina a dosis de 25-75 mg/día, aparte de otras medidas como la fisioterapia y el calor seco local, administración de AINEs y estimuladores eléctricos44,45.
--La ataxia o incoordinación aparece en un 75% de los pacientes, y se asocia a temblor. Se debe valorar hasta qué punto la incapacidad del paciente es secundaria al temblor. Se han utilizado fármacos empleados en el tratamiento del temblor esencial; isoniacida, a dosis de 300-1.200 mg/día, administrándose simultáneamente con piridoxina a razón de 100 mg/día. Puede provocar hepatotoxicidad y polineuropatía; propranolol, a dosis de 40-160 mg/día; diazepam 5-15 mg/día; clonazepam 0,5-2 mg/día, con efecto sedante. Otros fármacos empleados son: piridoxina, glutetimida, biperideno, hidroxicina, amitriptilina e hidrocanabiol.
De cualquier forma el tratamiento de este síntoma pasa por la rehabilitación, por medio de muñequeras lastradas, que aumentan la inercia del movimiento y disminuyen así el temblor, ortésis mecánicas de resistencia variable, en fase experimental, sillas de ruedas con soporte rígido, que inmovilizan la cabeza-cuello, o bien adaptando instrumentos de la vida diaria –cubiertos, peines– por medio de agarraderas y asas sobredimensionadas.
En casos muy graves queda reservada la opción del tratamiento quirúrgico, sin que exista un consenso claro sobre sus indicaciones, aunque se propugna únicamente en aquellos pacientes estables y con buen estado neurológico. Se utiliza la talamotomía, es decir, la resección de la porción medial del núcleo ventrolateral del tálamo contralateral al temblor, aunque también existe la posibilidad de hacer una estimulación talámica por medio de la implantación de un marcapasos, intervenciones en las que se tiene poca experiencia en la actualidad. De cualquier forma, la incidencia de complicaciones por estas intervenciones es alta, en torno al 20-30%, con hemiparesias residuales, hemihipoestesias, disartrias, confusión mental e incluso que puedan desencadenar más brotes35.
En aquellos pacientes que sufran incontinencia vesical, lo primero es diferenciar si se trata de un síndrome irritativo caracterizado por una urgencia miccional con poliquiuria. El tratamiento debe basarse en fármacos anticolinérgicos –oxibutinina 5- 10 mg/8 h, favoxato 100-200 mg/8 h– o bien por cirugía intentar aumentar la resistencia del uréter, además de otros tratamientos coadyuvantes, como el empleo de pañales y colectores; si es por un síndrome obstructivo, si presenta dificultad para iniciar o mantener la micción, debiéndose tratar con α bloqueantes –fenoxibenzamina, alfuzosina, tamsulosina, doxazosina, terazosina– a dosis estándar con el fin de disminuir la resistencia uretral, al igual que el empleo de cateterismos intermitentes y la aplicación de cirugía endoscópica desobstructiva o bien si es un síndrome mixto, con características solapadas44.
Aunque la dieta en el papel patogénico de la enfermedad es un tema que no está suficientemente aclarado, se recomienda que contenga ácidos grasos, que disminuirían las citocinas circulantes, el empleo de sustancias antioxidantes –vitaminas A, C y E, carotenos, selenio-, ácido retinoico y zinc que disminuirían los radicales libres y tendrían un efecto inmunomodulador, así como suplementos de hierro y ácido ascórbico, que en teoría disminuirían la desmielinización24, 35, 44, 46.
CONCLUSIONES
La esclerosis múltiple es una enfermedad crónica que cursa en brotes y cuyo pronóstico individual es incierto.
Su patogenia es desconocida, aunque se implica un factor genético que interactúa con otro factor ambiental.
En España está aumentando su incidencia progresivamente. Ocurre más frecuentemente en mujeres jóvenes, aunque puede producirse a cualquier edad.
El diagnóstico de sospecha se debe hacer tempranamente por las manifestaciones clínicas, confirmándolo siempre por otras pruebas, en especial la RMN.
Se debe realizar un diagnóstico diferencial con otros procesos, y con síntomas solapados que no constituyen brotes.
Se debe informar claramente al enfermo y a sus familiares acerca de la enfermedad que padece.
El abordaje integral del enfermo debe ser multidisciplinar.
El tratamiento del brote agudo no se debe demorar más de 48-72 horas, y se debe empezar por corticoides a altas dosis.
El interferón β es el tratamiento de elección para disminuir la aparición de nuevos brotes.
El médico de familia debe vigilar la aparición de síntomas en pacientes diagnosticados de EM y valorar la posible actuación terapéutica.
CORRESPONDENCIA:
José Luis Carretero Ares
Sección de Neumología
Hospital Río Hortega
Avda. Santa Teresa s/n. - 47010 Valladolid.
Tel. 983 420 400 - E-mail:ghuses@yahoo.es
Bibliografía
1. Esclerosis múltiple. Bases clínicas y patológicas. En: Raine CS, McFarland F, Tourtellotte WW, editores. Madrid: Edimsa, 2000; 12-8. [ Links ]
2. Powell HC, Lampert PW. Pathology of multiple sclerosis. En: Antel JP, ed. Multiple sclerosis. Neurologic Clinics WB Saunders Co. Philadelphia: 1983; 631-4. [ Links ]
3. Charcot JM. Histologie de la sclérose en plaques. Gaz Hôp (París) 1868; 41: 544-66. [ Links ]
4. Weinshenker BG. Epidemiology of multiple sclerosis. En: Riggs JE, ed. Neurologic Clinics: Neuroepidemiology. Philadelphia: Saunders 1996; 14: 291-308. [ Links ]
5. Compston A, Ebers G, Lassman H, McDonald I, Matthews B, Wekerle H. McAlpine´s multiple sclerosis. 3rd ed. London: Churchill Livingstone, 1988. [ Links ]
6. Noseworthy J. Progress in determining the causes and treatment of multiple sclerosis. Nature 1999; 399 Suppl. A: 40-7. [ Links ]
7. Farrall M. Mapping genetic susceptibility to multiple sclerosis. The Lancet 1996; 348: 1674-5. [ Links ]
8. Weinshenker BG, Santrach P, Bissonet AS, McDonell SK, Schaid D, Moore SB, Rodríguez M. Major histocompability complex class II alleles and the course and outcome of MS; a population based study. Neurology 1998; 51: 742-7. [ Links ]
9. Jersild C, Fog T, Hansen GS, Thomsen M, Svejgaard A, Dupont B. Histocompatibility determinants in multiple sclerosis, with special reference to clinical course. The Lancet 1973; 2: 1221-5. [ Links ]
10. Cook SD, Rohowsky-Kochan C, Bansil S, Dowling PC. Evidence for multiple sclerosis as an infectious disease. Acta Neurol Scand 1995; 161: 42-3. [ Links ]
11. Weinshenker BG. Epidemiologic strategies to detect an exogenous course of MS. Acta Neurol Scand 1995; 161: 93-9. [ Links ]
12. Cuchinetti C, Brück W, Rodríguez M, Lassman H. Distinct patterns of multiple sclerosis pathology indicates heterogenity in pathogenesis. Brain Pathol 1996; 6: 259-74. [ Links ]
13. Weinshenker BG, Bass B, Rice G, Noseworthy J, Carriere W, Baskerville J, et al. The natural history of multiple sclerosis: a geographically based study. I. Clinical course and disability. Brain 1989; 112: 113-46. [ Links ]
14. Jacobs L, Kinkel PR, Kinkel WR. Silent brain lesions in patients with isolated idiopathic optic neuritis. Arch Neurol 1986; 43; 452. [ Links ]
15. Weinshenker BG, Rodriguez M. Epidemiology of multiple sclerosis. En: Gorelik PB, Alter M. Handbook of Neuroepidemiology. New York: Marcel Decker 1994; 533-67. [ Links ]
16. Kurtzke JF. MS epidemiology world wide. One view of current status. Acta Neurol Scand 1995; 161: 23-33. [ Links ]
17. Cottrell DA, Kremenchutzky M, Rice GPA, Hader W, Baskerville J, Ebers GC. The natural history of multiple sclerosis: a geographically based study. Applications to planning and interpretation of clinical therapeutic trials in primary progressive multiple sclerosis. Brain 1999; 122: 641-7. [ Links ]
18. Compston A. Risk factors for multiple sclerosis: race or place. J Neurol Neurosurg. Psichiatry 1990; 53: 821-3. [ Links ]
19. Sawcer S, Jones HB, Feakes R. A genome screen in multiple sclerosis reveals susceptibility loci on chromosome 6p21 and 17q22. Nat Genet 1996; 13: 464-8. [ Links ]
20. Sadovnick AD, Armstrong H, Rice GP. A population based study of multiple sclerosis in twins: update. Ann Neurol 1993; 33: 281-5. [ Links ]
21. Martínez-Cáceres EM. Controversias en la patogenia de la Esclerosis Múltiple. Neuroinmunología 1998; 2: 36-43. [ Links ]
22. Poser CM, Paty DW, Scheinberg L. New diagnostic criteria for multiple sclerosis; guidelines for research protocols. Ann Neurol 1983; 13: 227-31. [ Links ]
23. Riise T, Groming M, Fernández, Midgaurd R, Minderloud JM, Nyland H, et al. Early prognostic factors for disability in multiple sclerosis. A European multicenter study. Acta Neurol Scand 1992; 85: 212-8. [ Links ]
24. Rao SM, Gary JL, Bernandin L, Unverzagt. F. Cognitive dysfunction in multiple sclerosis. I. Frequency, patterns and prediction. Neurology 1991; 41: 685-91. [ Links ]
25. Rao SM, Leo GJ, Ellington MS, Nauertz BS, Bernandin L, Unvergartz F. Cognitive dysfuntion in multiple sclerosis. II. Impact of employment and social functioning. Neurology 1991; 41: 692-6. [ Links ]
26. Kurtzke JF. Rating neurological impirment in multiple sclerosis: an expanded disability status scale (EDDS). Neurology 1983; 33: 1444-52. [ Links ]
27. Robertson NP, Compston DAS. Prognosis in multiple sclerosis: genetic factors. In: Siva A, Kesselrin J, Thompson AJ, eds. Frontiers in multiple sclerosis. Vol. 2. London: Martin Dunitz, 1999; 51-61. [ Links ]
28. Andersson M, Alvarez-Cermeño J,Bernardi G, Cogato I, Fredman P, Frederiksen J, Fet al. Cerebrospinal fluid in the diagnosis of multiple sclerosis: a consensus report. J Neurol Neurosurg Psichiatry 1994; 57: 897-902. [ Links ]
29. Gronseth GS, Ashman EJ. Practice parameter: the usefulness of evoked potentials in identifying clinically silent lesions in patients with suspected multiple sclerosis: report of the Quality Sandards Subcomitee of the American Academy of Nneurology. Neurology 2000; 54: 1720-5. [ Links ]
30. Barkhof F, Fillipi M. Can MRI be a predictor of long-term clinical outcome? The international MS Journal 1995; 2: 4-9. [ Links ]
31. Paty Dw, Li DK, UBC MS/MRI Study Group. Interferon beta-1b is effective in relapsing-remitting multiple sclerosis. MRI analysis results of a multicenter, randomized double-blind, placebo controlled trial. Neurology 1993; 43: 662-7. [ Links ]
32. Confavreux C, Vukusic S, Moreau T, Adeleine P. Relapses and progression of disability in multiple sclerosis. N Engl J Med 2000; 343: 1430-8. [ Links ]
33. Confavreux C, Suissa S, Saddier P, Bourdes V, Vukusic S. Vaccinations and the risk of relapse in multiple sclerosis. N Engl J Med 2001; 344: 319-26. [ Links ]
34. Ascherio A, Zhang S, Hernan M, Olek M, Coplan P, Brodovicz K, et al. Hepatitis B vaccination and the risk of multiple sclerosis. N Engl J Med 2001;344:327-32. [ Links ]
35. Noseworthy JH, Lucchinetti C, Rodriguez M, Weinshenker BG. Multiple sclerosis. N Eng J Med 2000; 343: 938-52. [ Links ]
36. Beck RW, Cleary PA, Anderson MM Jr. A randomized, controlled trial corticosteroids in the treatment of acute optic neuritis. N Eng J Med 1992; 326: 581-8. [ Links ]
37. Becker CC, Gidal BE, Fleming JO. Inmunotherapy in multiple sclerosis. Am J Healt-Syst Pharm 1995; 52: 1985-2120. [ Links ]
38. Johnson KP, Brooks BR, Cohen JA. Copolymer 1 reduces relapse rate and improves disability in relapsing-remitting multiple sclerosis: results of a phase III multicenter, double blind placebo-controlled trial. Neurology 1995; 45: 1268-76. [ Links ]
39. Rudick RA, Goodkin DE, Jacobs LD. Impact of interferon beta 1 a on neurologic disability in relapsing multiple sclerosis. Neurology 1997; 49: 358-69. [ Links ]
40. Forbes RB, Lees A, Waugh N, Swingler RJ. Population based cost utility study of interferon 1b in secondary progressive multiple sclerosis. BMJ 1999; 319: 1529-33. [ Links ]
41. Van der Noort S, Eidelman B, Rammohan K. National Multiple Sclerosis Society (NMSS): disease management consensus statement. New York: National MS Society, 1998. [ Links ]
42. Krapf H, Morrisey SP, Zenker O. Mitoxantrone in progressive multiple sclerosis: MRI results of the European phase III trial. Neurology 1999; 52: Suppl 2: A495. [ Links ]
43. Noseworthy JH, Gold R, Hartung HP. Treatment of multiple sclerosis: recent trials and future perspectives. CurrOpin Neurol 1999; 12: 279-93. [ Links ]
44. Grupo de estudio de enfermedades desmielinizantes. Guía de tratamiento de la esclerosis múltiple. Recomendaciones, 1998; 33-46. [ Links ]
45. Van Oosten BW, Truyen L, Barkhof F, Polman CH. Multiple sclerosis therapy: a practical guide. Drugs 1995; 49: 200-12. [ Links ]
46. Fernández O. Esclerosis múltiple y dieta pobre en grasas. Neurología 1991; 6: 235-7. [ Links ]