Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO  Similares en Google
Similares en Google
Compartir
Medifam
versión impresa ISSN 1131-5768
Medifam vol.12 no.7 jul. 2002
HABLEMOS DE ...
Escabiosis: revisión y actualización
Mª. T. Campillos Páez, S. Causín Serrano1, E. Duro Mota2, S. Agudo Polo3,
M. O. Martínez Ramírez3, J. M. Sánchez de la Nieta Martín4
Médico de Familia. Centro de Salud Potes. Área 11 de Atención Primaria (AP) de Madrid.
1Médico de Familia. Centro de Salud Alcalá de Guadaira. Área 4 de AP de Madrid. 2Médico de Familia.
Centro de Salud Mar Báltico. Área 1 de AP de Madrid. 3DUE. Centro de Salud Potes.
Área 11 de AP de Madrid. 4DUE. Centro de Salud Cerro Almodóvar. Área 1 de AP de Madrid
RESUMEN
La sarna o escabiosis es una ectoparasitosis producida por Sarcoptes scabiei. Existen dos formas clínicas, la típica y la llamada sarna noruega, con lesiones hiperqueratósicas generalizadas y con un gran potencial para provocar brotes en situaciones de hacinamiento. La infestación es más frecuente en aquellas circunstancias en que existe un contacto prolongado con los afectados. En ocasiones, esta enfermedad plantea problemas diagnósticos y terapéuticos, dependiendo de la edad y situación del sujeto. El tratamiento se basará en el uso correcto de escabicidas, medidas higiénicas y la realización de una adecuada profilaxis en todos los sujetos conviventes.
Palabras clave: Sarna. Sarcoptes. Diagnóstico y tratamiento.
Scabies: checking and update
ABSTRACT
The scabies is a ectoparasitosic produced by Sarcoptes scabiei. Two clinical forms exist, typical and the scabies Norwegian, with hyperkeratosical injuries generalized and great potential to cause buds in overcrowding situations. The infestation is more frequent in those circumstances in that a contact prolonged with the affected ones exists. Sometimes it creates problems diagnoses and therapeutics depending on the age and situation of the subject. The processing will be based on the correct use of escabicides, hygienic measures and the accomplishment of a suitable prophylaxis in all the contacts.
Key words: Scabiei. Sarcoptes. Diagnosis and treatment.
Aceptación: 18-04-02
INTRODUCCIÓN
La sarna, tal vez la dermatosis parasitaria más frecuente en el mundo occidental hasta hace 50 años, disminuyó gradualmente hasta casi desaparecer de Europa y América. Desde 1970 se observa en los países Iberoamericanos y en España un gradual incremento del número de casos, señalándose verdaderas epidemias. En gran parte este incremento es debido al desconocimiento de la enfermedad por varias generaciones de médicos que se formaron sin ocasión de observar un solo enfermo de esta afección1. Se trata de una patología con un porcentaje de curación potencial del 100% mediante un simple tratamiento, lo cual implica la importancia de su correcto diagnóstico y manejo por el médico que lo ve en primer lugar (generalmente médicos de guardia o de Atención Primaria)2.
EPIDEMIOLOGÍA
La escabiosis se conoce desde antiguo1. Ha recibido numerosas denominaciones a lo largo de la historia: picor de campo, picor de Michigan, picor de la armada, picor de la tienda de campaña3,... En los últimos años ha vuelto a estar de actualidad porque se han constatado brotes epidémicos de sarna en pacientes infectados por el virus de la inmunodeficiencia humana (VIH)4.
La escabiosis es una enfermedad de distribución mundial5,6. La prevalencia real se desconoce, pero se sabe que está aumentando desde 19773. En recientes publicaciones se estima una prevalencia global de 300 millones de afectados en todo el mundo7. Se trata de un auténtico problema de salud pública6,8.
Circunstancias como la pobreza, el hacinamiento, la desnutrición, la promiscuidad sexual y las malas condiciones higiénicas son factores de riesgo1,3. La incidencia y la prevalencia de esta infestación aumenta claramente si aparecen estos factores de riesgo8-11. En una reciente publicación en la revista Lancet, se incluye la escabiosis como una de las enfermedades dermatológicas más frecuentes padecidas por la población indigente de las grandes ciudades9.
En los países desarrollados se observan pequeñas epidemias en colegios, geriátricos, guarderías, campamentos, cuarteles, gimnasios3,... En Estados Unidos y en Europa la escabiosis tiende a aumentar3,5. La ultima epidemia ocurrió a finales de los años sesenta y persiste hasta nuestros días12. La incidencia en estos países oscila entre el 0 y el 6%5. En España se desconoce la incidencia de escabiosis, dado que muchos casos son infradiagnosticados o no son declarados como enfermedad pública5.
El parásito no es vector de ninguna enfermedad sistémica3. La transmisión suele ser directa por contacto estrecho, muchas veces sexual, pero también se han visto casos de contacto casual (p. ej.: los auxiliares de clínica). Puede contagiarse indirectamente a través de ropa de la cama o de toallas3. La escabiosis es considerada una enfermedad de transmisión sexual (ETS) porque se transmite por contacto humano estrecho13, porque el ácaro no sobrevive fuera de su huésped, a temperatura ambiente, más de 24-36 horas5 y porque se ha documentado la asociación de escabiosis con otras ETS1,10,14. Autores ingleses aconsejan el screening de otras ETS en pacientes diagnosticados de escabiosis1,14. La Pediculosis Pubis (ladillas) y la sarna son las únicas ectoparasitosis consideradas como ETS15,16. No existen diferencias significativas en cuanto a la raza y el sexo17; afecta a todas las edades, pero es más frecuente conforme ésta aumenta5,6.
ETIOPATOGENIA
Es una ectoparasitosis producida por Sarcoptes scabiei hominis, que es un arácnido del orden acarino, de la familia Trombididae3,5. Sarcoptes scabiei puede ocasionar enfermedad en 40 especies de animales, incluyendo al hombre18.
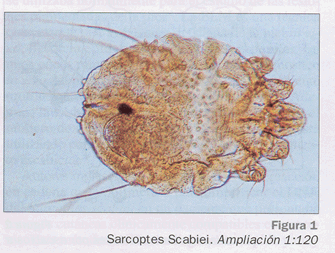
La hembra adulta es la causante de la enfermedad; mide aproximadamente 0,35 mm de longitud, es redonda, blancoamarillenta y tiene 3 pares de patas cortas, unas chupadoras y otras erizadas3, con muchas espinas. Por la especial disposición de las patas, el ácaro sólo puede ir hacia delante19. El macho es más pequeño, aproximadamente 0,2 mm, tiene menos espinas y tras la cópula muere3,5,19 (Fig. 1). La hembra labra los túneles en el estrato córneo de la epidermis20; la copulación ocurre en la zona más superficial, entonces la hembra deposita dentro los huevos (40 a 50 huevos por cada hembra5) y a las 5 semanas muere una vez finalizada la puesta3. El ciclo vital dura 18-20 días, y pasa por las fases de huevo, larva, ninfa (protoninfa y tritoninfa) y adulto (macho o hembra). Las larvas salen a través de la piel al tercer o cuarto día, horadan el epitelio y a los 12-16 días ya son infectantes5. El surco aumenta aproximadamente 2 a 3 mm al día. Sólo el 10% de los huevos llegan a adultos3.
En la sarna típica se objetivan 10 a 15 larvas hembras frente a los millones de larvas de la forma noruega (éstas parasitan las sábanas, ropas, pijamas, suelos y muebles, por lo que, muy fácilmente, se produce la infestación del personal sanitario, visitantes y otros enfermos)5.
En cuanto a la respuesta inmunológica, se ha demostrado que los antígenos de la saliva o partes de la boca del parásito, inducen una respuesta inmune. Se han descrito casos en los que pese a existir ácaros en la piel, las pápulas y el prurito no aparecían sino hasta un mes o más tras la inoculación5. La respuesta inmunitaria humoral juega un papel muy importante en la patogenia de la escabiosis21. A nivel histopatológico se ha comprobado que el número de mastocitos está aumentado tanto en las biopsias diurnas como las nocturnas de las lesiones escabióticas. La degranulación de estas células sólo se ha constatado en las biopsias nocturnas22.
CLÍNICA
Existe una sensibilización cutánea que dura alrededor de un mes, que es el tiempo que puede estar el parásito en el organismo sin causar clínica, por lo que el periodo de incubación se considera de 30 a 60 días3.
Cuando el paciente consulta al médico hay, generalmente, una erupción generalizada en el tronco y en los miembros, pero la cabeza nunca se afecta, excepto en los niños menores de 2 años1. Se piensa que la erupción generalizada es debida a una reacción alérgica a los contenidos que hay en el surco, al mismo ácaro, a sus huevos o a sus deposiciones1.
Como es bien conocido, la manifestación más importante de la sarna es el picor1,5; se considera condición sine qua non para hacer el diagnóstico12; éste suele ser nocturno (dado que la hembra deposita los huevos por la noche1,20) y se exacerba en situaciones de calor5. El prurito está inducido por la sensibilización del huésped3. Las zonas predilectas, en la forma típica, son por orden decreciente: los espacios interdigitales, muñecas, codos, axilas, zona periumbilical, pelvis, nalgas, pene, rodillas y bordes de los pies1,3. Normalmente no suelen referir prurito en el cuero cabelludo, cuello ni cara13,19,20, salvo en los lactantes23. En el diagnóstico diferencial del prurito generalizado y del prurito anal hay que incluir la escabiosis12,24. En la figura 2 señalamos las localizaciones típicas de la escabiosis12.
Existen lesiones primarias (surco acarino, vesículas y nódulos) y lesiones secundarias (pequeñas pápulas urticariformes, lesiones de rascado, excoriaciones, placas eccematosas y sobreinfección bacteriana)12. Cada una de estas lesiones suele tener una localización característica; así, los surcos se localizan sobre todo en zonas de flexión de las muñecas, espacios interdigitales de las manos, región lateral de las palmas y dorso del pie; las pápulas se localizan en el tronco, axilas, areolas, cintura, nalgas y muslos y los nódulos pueden encontrarse en las axilas y, en los varones, en los genitales25.
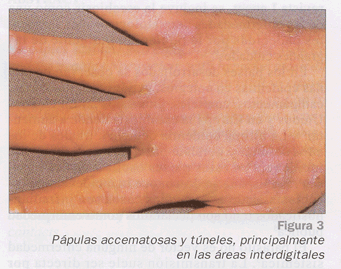
La lesión típica se describe como un surco acarino, de 1 a 10 mm de longitud3, que es casi patognomónico de la enfermedad, pero puede ser difícil de identificar como consecuencia de la excoriación por el rascado13; tiene forma de línea, con aspecto descamativo y un punto de entrada del ácaro en uno de sus extremos lo que constituye la "vesícula perlada". Dentro del surco está la eminencia acarina que es lugar donde se encuentra el ácaro3,5 (Figs. 3 y 4).
Se pueden encontrar lesiones inflamatorias en axilas, región mamaria, zona periumbilical, nalgas y muslos que son debidas a las reacciones de hipersensibilidad que genera el huésped. A veces, por esta reacción inmunológica, después de realizar un tratamiento adecuado, puede persistir el prurito y las lesiones nodulares hasta varias semanas después de la desaparición del ácaro5.
Otras lesiones típicas de la sarna son las siguientes3:
--Vesículas en los bordes de los pies (en el caso de lactantes).
--Pápulas eritematonodulares de 10 a 12 mm en pliegues, pene y areola, que persisten incluso sin el parásito.
--Pápulas urticariales en zonas de flexión (por reacción de hipersensibilidad en el que se objetiva aumento de la Ig E local y sistemáticamente).
--Excoriaciones producidas por el rascado.
--Piodermitis causada por sobreinfección bacteriana (se ha descrito una variante llamada escabiosis incógnita, que consiste en tratar las lesiones con corticoides tópicos, por lo que no aparece ninguna lesión típica y la enfermedad queda sin diagnóstico).
--Lesiones de rascado, a veces impetiginizado19.
Existen dos variantes clínicas de la sarna: la típica y la noruega (esta última denominada así porque se describió por primera vez entre los leprosos noruegos1). La sarna noruega, también llamada costrosa, afecta sobre todo a pacientes inmunodeprimidos, a deficientes mentales, personal institucionalizado y a personas con alteraciones neurológicas3,5 (Tabla I). Se localiza en plantas, palmas, cuero cabelludo y uñas. Las lesiones son costrosas y lo más típico es que existan miles o millones de parásitos en un mismo individuo, por lo que el contagio es muy frecuente y el periodo de incubación es menor5. Además de las lesiones de la sarna, se puede producir lesiones hiperqueratósicas de la piel (tipo psoriasis), engrosamiento de las uñas, alopecia, hiperpigmentación, eosinofilia y piodermia con adenopatías3.
DIAGNÓSTICO
Es un diagnóstico que, en muchas ocasiones, exige un índice alto de sospecha, porque las lesiones pueden ser escasas y no siempre características20,26. El diagnóstico de la sarna es fundamentalmente clínico. Se han de sumar la sintomatología florida, la morfología típica de las lesiones, la localización, igualmente típica, el prurito nocturno y el contagio familiar3.
La confirmación de la parasitosis se realiza por el examen microscópico del material que se obtiene tras el rascado de los surcos y la demostración del ácaro, de sus huevos o las deposiciones1,5. Para poder extraer el parásito se seguirán las siguientes recomendaciones: examinaremos las muñecas, manos, areolas y genitales masculinos; necesitamos una buena iluminación y una aguja; hay que levantar la capa córnea de la eminencia acarina y extraer un punto negro (que es el parásito) el cual colocaremos en un portaobjetos17; se añade una solución de hidróxido de potasa al 20% y un cubreobjetos y miraremos por el microscopio3. Aún así, en muchas ocasiones el resultado del estudio microscópico puede ser negativo debido al escaso número de parásitos que existen en la capa córnea de la piel. También se empleaba antiguamente la aplicación de tinta china sobre la piel del enfermo para visualizar el surco acarino (la tinta sobrante era retirada de la piel con alcohol y la tinta que quedaba dibujaba el surco)3.
En los últimos años se emplea una técnica denominada epiluminiscencia microscópica (ELM), que se utilizaba normalmente para el estudio de las lesiones pigmentadas de la piel27. La ELM es una técnica que permite una inspección detallada de la piel in vivo, desde la epidermis hasta la dermis papilar. En unos pocos minutos esta técnica hace un diagnóstico in vivo del parásito no ocasionando dolor al paciente (que sí aparece con las técnicas anteriores)10,27,28. Además, la ELM disminuye de manera significativa el número de falsos negativos28 y últimamente se está utilizando para monitorizar la respuesta al tratamiento escabicida29.
Autores ingleses han descrito el uso de la reacción en cadena de la polimerasa para amplificar el DNA del Sarcoptes scabiei en un paciente que presentaba lesiones cutáneas clínicamente compatibles con eccema. Este método facilita un diagnóstico rápido y muy sensible en aquellos pacientes que presentan lesiones atípicas o en pequeño número e incluso sirve para monitorizar el tratamiento26.
DIAGNÓSTICO DIFERENCIAL
Se realizará con distintas entidades5:
--Psoriasis.
--Dermatitis exfoliativas.
--Enfermedad de Darier.
--Enfermedad de injerto contra el huésped.
--Eccema atópico: diferenciar por la historia personal y familiar, la clínica y distribución de las lesiones. A veces pude precisar biopsia para diferenciar.
--Dermatitis de contacto3: en caso de eccema en la areola descartar sarna además de enfermedad de Paget23.
--Dermatitis herpetiforme: prurito episódico y diferentes lesiones como eccema urticarial, placas de eccema con lesiones vesiculosas y pápulas urticariales3.
--Liquen plano: aquí las lesiones son pápulas poligonales y violáceas; también se ven lesiones en mucosas3.
--Prurito urémico.
--Neurodermatitis.
--Escabiosis del níquel y platino: las lesiones son parecidas pero tienen antecedentes de contacto con estos metales3.
--Pediculosis pubis: en caso de que la sarna afecta al área genital; la diferenciación es fácil por la visualización del parásito, de sus huevos adheridos al pelo o de los excrementos (color rojizo en la piel alrededor de los pelos)15.
--En el caso de la sarna noruega debemos incluir en el diagnóstico diferencial la psoriasis, la dermatitis exfoliativa, el eccema, el prurito urémico, la toxicodermia y la dermatitis de contacto5.
CRITERIOS DE DERIVACIÓN
Los criterios para derivar a atención especializada son23:
--Dificultad diagnóstica
--Dificultad para la realización del tratamiento (en ocasiones hay que ingresar a personas con malas condiciones higiénicas para que cumplan el tratamiento, o bien, ingresar a lactantes para vigilar los efectos secundarios de la medicación).
TRATAMIENTO
La escabiosis ha sido combatida desde la antigüedad con múltiples tratamientos. En la biblioteca de Assurbanipal en Babilonia ya se describen remedios para erradicarla3.
El tratamiento va dirigido al paciente, a sus contactos y a la ropa. Hay que lavar en seco o hervir la ropa de cama y toda la personal y airearla durante 4 a 7 días23 para evitar la reinfestación con ácaros que se desarrollan a partir de los huevos17. Así mismo, la ropa personal que se utilice durante los días de tratamiento hay que lavarla diariamente23. Se deben tratar todas las personas infectadas y conviventes para evitar reinfecciones (infecciones "ping pong")17. En caso de infecciones en hospitales o residencias de ancianos es muy importante proteger al personal sanitario, sobre todo en caso de sarna noruega30.
El prurito suele desaparecer tras el tratamiento escabicida aunque si persiste puede deberse a una persistencia de la infección, a una respuesta de hipersensibilidad, una reinfestación o a un efecto secundario de los medicamentos empleados. Es necesario realizar una correcta anamnesis, intentando averiguar las causas exactas de este síntoma. Una vez eliminada, si es posible, la causa del picor, se tratará sintomáticamente el mismo mediante sustancias emolientes e hidratantes de la piel, antihistamínicos H1 o, si éstos no son eficaces, corticoides a dosis bajas31. Se aconseja utilizar una hoja de instrucciones en la que se detallan las recomendaciones elaboradas por Orkin et al. 32 (Tabla II). En la tabla III se resumen las fórmulas magistrales empleadas para el tratamiento del prurito y de la sarna33.
Tratamiento de los brotes epidémicos de escabiosis
Se han empleado numerosos fármacos para la erradicación del ácaro, pero a la hora de prescribir el tratamiento se valorará, sobre todo, la efectividad y el perfil de efectos secundarios5.
Añadir que hay que tener cuidado con la aparición de la "acarofobia" en algunos pacientes que tras ser tratados correctamente siguen utilizando acaricidas provocándose una irritación grave de la piel. Hay que explicar la situación al paciente, e incluso, realizar tratamiento ansiolítico1,23.
Los distintos fármacos escabicidas se resumen en las tablas IV, V y VI.
Tratamiento en situaciones especiales
Escabiosis en ancianos
Es muy frecuente que las lesiones de presentación de la sarna en el anciano se hagan de forma atípica, por lo que transcurre mucho tiempo antes de hacer el diagnóstico y el tratamiento. Suelen confundirse con lesiones de rascado de la piel por xerodermia, ansiedad o patologías crónicas. Podemos ver lesiones en la espalda, al estar encamados mucho tiempo, localización atípica en gente adulta joven. El tratamiento indicado, además de las medidas higiénicas, es la aplicación de permetrina durante 8-12 horas diariamente durante 5 a 7 días consecutivos; se aconseja una segunda aplicación a la semana. No se recomienda el lindane porque los ancianos pueden presentar escoriaciones y por éstas facilitar la absorción sistémica con los correspondientes efectos adversos3,5.
Escabiosis en lactantes y embarazadas
En los niños se ven lesiones en la cara, cuero cabelludo y pies. En las madres lactantes entorno al pezón; simulan dermatitis atópica que se impetiginizan. Se aconseja el ungüento de sulfuro de azufre al 6% en vaselina, una aplicación nocturna durante 3 noches consecutivas y a las 24 horas de la última aplicación realizar lavado25. La permetrina es el único escabicida junto con el sulfuro de azufre (frente al que existe menos consenso) que se recomienda en mujeres embarazadas al igual que en niños menores de 2 años5,34,36,38 (aunque no se sabe si durante la lactancia puede pasar a la leche materna). Los CDC lo recomiendan a una concentración del 5%35. El lindane no se recomienda en la edad pediátrica ni durante el embarazo por las alteraciones hematológicas y neurológicas que puede provocar5,36,38. El cromatitón, a pesar de que faltan estudios sobre su toxicidad, se aconseja en niños (recomendado por la CDC a una concentración del 10%35). El benzoato de bencilo no debería usarse en niños1.
Escabiosis en pacientes con VIH
Cuanto mayor es la inmunodepresión más atípica y grave la forma de presentación y menos probable que responda al tratamiento. Se puede producir incluso la muerte del sujeto. Tratar de manera profiláctica a todos lo contactos5. El CDC recomienda que los pacientes VIH deben ser valorados por un experto, dado que es más frecuente la presencia de sarna noruega. Si el sujeto VIH no tiene una inmunosupresión clara se aconseja el mismo tratamiento que la población general35.
Tanto el lindane como la permetrina se pueden usar en estos pacientes en una aplicación por toda la superficie corporal repitiendo otra aplicación a la semana. Hay que revisar al enfermo tras 2-4 semanas de iniciado el tratamiento. Si apareciesen lesiones a las cuatro semanas se consideraría un reinfestación más que un fallo del tratamiento5. Si se usa correctamente, el lindane es efectivo en el 100% de los casos35. La ivermectina tiene especial importancia en las formas costrosas de los pacientes VIH, dado que con una posología cómoda se curan y se evitan los contagios en un tiempo breve10,31,43. Autores ingleses aconsejan la combinación de ivermectina oral con benzoato de bencilo para el tratar la sarna noruega10.
Formas nodulares de la escabiosis
Lesiones inflamatorias que debutan como nódulos, que desaparece espontáneamente pero que a veces tardan meses o años hasta que lo hacen. No responden a escabicidas. Se aconseja corticoides tópicos o intralesionales, preparados de alquitrán y antihistamínicos. Algunos autores recomiendan fototerapia con PUVA12. Se ha visto que el tratamiento de cromatitón al 10% durante 2 días y lavado posterior mejora las formas nodulares de la infancia31. La sarna nodular requiere tratamiento concomitante con corticoides y las sobreinfecciones con antibióticos sistémicos3.
Escabiosis ocultas
Son lesiones típicas que han sido tratadas con antihistamínicos o corticoides con lo que se modifica el aspecto de la lesión haciendo muy difícil su diagnóstico5.
Escabiosis en animales
La infestación es autolimitada en unas semanas. Debe ser tratado por un veterinario.
Escabiosis impetiginizada
Prescribir antibiótico tópico y un macrólido vía oral durante al menos 7 días5.
CORRESPONDENCIA:
Mª Teresa Campillos Páez
C/ Julio Domingo, 34, 1º C - 28019 Madrid
Tel.: 91 569 59 66 - 606 05 64 37
e-mail: tcampillos@netscape.net
Bibliografía
1. Gay Prieto J. Enfermedades parasitarias. En: Gay Prieto J, ed. Dermatología. 8ª ed. Madrid: Científico-Médica 1976. p. 159-81. [ Links ]
2. Fry L, Voorhees JJ, Duncan O, Ella M. Infestaciones por parásitos y picaduras de insectos. En: Atlas de dermatología, enciclopedia de la serie de medicina visual. Barcelona: The Parthenon Publishing Group 2001; vol. 3: 154-8. [ Links ]
3. Aguado Taberné C, Del Pozo Guzmán R, García Aranda JM. Tratamiento de las infestaciones cutáneas. FMC 1996; 3 (9): 608-18. [ Links ]
4. Ródenas López JM, Tercedor Sánchez J, Herranz Marín MT. Escabiosis adquirida en Cuba: riesgos del "turismo sexual". Med Clin (Barc) 1997; 109 (1): 39. [ Links ]
5. Carretero Ares JL, Giménez García R, Robles García M. Escabiosis. Revisión y actualización terapéutica. FMC 2000; 7 (7): 483-90. [ Links ]
6. Paasch U, Haustein UF. Treatment of endemic scabies with allethrin, permethrin and ivermectin. Evaluation of a treatment strategy. Hautarzt 2001; 52 (1): 31-7. [ Links ]
7. Walker GJ, Johnstone PW. Interventions for treating scabies. Cochrane Database Syst Rev 2000; (3): CD 000320. [ Links ]
8. Terry BC, Kanjah F, Sahr F, Kortequee S, Dukulay I, Gbakima AA. Sarcoptes scabiei in infestation among children in a displacement camp in Sierra Leone. Public Health 2001; 115 (3): 208-11. [ Links ]
9. Raoult D, Foucault C, Brouqui P. Infections in the homeless. Lancet Infect Dis 2001; 1 (2): 77-84. [ Links ]
10. Chouela E, Abeldano A, Perellano G, Hernández MI. Diagnosis and treatment of scabies: a practical guide. Am J Clin Dermatol 2002; 3 (1): 9-18. [ Links ]
11. Odueko OM, Onayemi O, Oyedeje GA. A prevalence survey of skin diseases in Nigerian children. Niger J Med 2001; 10 (2): 64-7. [ Links ]
12. Fitzpatrick TB, Alle Jonhson R, Polano Machiel K, Suurmond D, Wolff K. Scabies. En: Fitzpatrick TB ed. Color Atlas and Synopsis of Clinical Dermatology. 2ª ed. USA: McGraw-Hill 1992; 132-7. [ Links ]
13. O´Dell ML. Infecciones e infestaciones cutáneas. En: Taylor RB, ed. Medicina de Familia, principios y práctica. 5ª ed. Barcelona: Doyma S.A., 1999. p. 1060-73. [ Links ]
14. David N, Rajamanoharan S, Tang A. Are sexually transmitted infections associated with scabies? Int J STD AIDS 2002; 13 (3): 168-70. [ Links ]
15. García López P, Pasquau Liaño J. Conducta a seguir ante una posible enfermedad de transmisión sexual. FMC 1995; 2 (9): 515-22. [ Links ]
16. Cots JM. Enfermedades de transmisión sexual. Jano 2000; 59 (1356): 45-64. [ Links ]
17. Vázquez Doval FJ. Sarna. En: Atlas de dermatología práctica, enfermedades más frecuentes. Madrid: EDIMSA, Editores Médicos, S.A., 2001. p. 30-1. [ Links ]
18. Elgart ML. Scabies. Dermatol Clinic 1990; 8 (2): 253-63. [ Links ]
19. Diagnóstico por imagen de infecciones e infestaciones de la piel. Programa HEBRA. Semergen. Madrid: SmithKline Beecham, 2001. [ Links ]
20. Puig Ll, Romani J. Curso básico de dermatología. Grupo farmacológico Bayer S.A., 2001. [ Links ]
21. Nassef NE, Makled KM, Elzayat EA, Sanad MM. Humoral and cell mediated immune response in scabietic patients. J Egypt Soc Parasitol 1991; 21 (3): 765-70. [ Links ]
22. Amer M, Mostafa FF, Nasr AN, cl-Harras M. The role of mast cell in treatment of scabies. Int J Dermatol 1995; 34 (3): 186-9. [ Links ]
23. Hernández Bitor MA, Jurado Moreno J, Ojea Yañez AM, Sánchez Camacho R, Tones Murillo P. Enfermedades por parásitos. En: Curso de Habilidades en Dermatología. Madrid: Sociedad Española de Medicina General, 1994. p. 91-8. [ Links ]
24. Zuber TJ. Enfermedades del recto y del ano. En: Taylor RB ed. Medicina de Familia, principios y práctica. 5º ed. Barcelona: Doyma, S.A., 1999. p. 818-24. [ Links ]
25. Koester DR. Enfermedades de transmisión sexual. En: Taylor RB ed. Medicina de Familia, principios y práctica. 5ª ed. Barcelona: Doyma, S.A., 1999. p. 364-76. [ Links ]
26. Bezol G, Lange M, Schiener R, Palemdo G, Sande CA, Kerscher M, et al. Hidden scabies: diagnosis by polimerase chain reaction. Br J Dermatol 2001; 144(3): 614-8. [ Links ]
27. Brunetti B, Vitiello A, Delfino S, Sammarco E. Findings in vivo of Sarcoptes scabiei with incident light microscopy. Eur J Dermatol 1998; 8 (4): 266-7. [ Links ]
28. Argenziano G, Fabbrocini G, Delfino M. Epiluminescence microscopy. A new approach to in vivo detection of Sarcoptes scabiei. Arch Dermatol 1997; 133 (6): 751-3. [ Links ]
29. Haas MD, Sterry MD. The use of ELM to monitor the success of antiscabietic treatment. Epiluminiscence light microscopy. Arch Dermatol 2001; 137 (12): 1656-7. [ Links ]
30. Obasanjo OO, Wu P, Conlon M, Karanfil LV, Pryor P, Moler G, et al. An outbreak of scabies in a tecahing hospital: lessons learned. Infect control Hosp Epidemiol 2001; 22 (1): 13-8. [ Links ]
31. García-Patos Briones V, Castells Rodellas A. Tratamiento de la parasitosis en dermatología. Jano 1998; 49: 49-53. [ Links ]
32. Orkin M, Maibach HI. Scabieis therapy. Sem Dermatol 1993; 12: 22-5. [ Links ]
33. Ribera Pibernat M, Casanova Seuma JM. Formulación magistral en dermatología para el médico de atención primaria. FMC 1997; 4 (3): 198-206. [ Links ]
34. Taplin D, Meinhing TL, Chen JA, Sánchez R. Comparison of crotamiton 10% cream (Eurax) and permethrin 5% cream (Elimite) for the treatment of scabies in children. Pediatr Dermatol 1990; 7 (1): 67-73. [ Links ]
35. Pediculosis-drugs therapy (drug consults). En: Gelman CR, et al, eds. Drugdex Information System. Englewood; Micromedex Inc, 1995. [ Links ]
36. Brown S, Becker J, Brady W. Treatment of ectoparasitic infections: a review of the English-language literature, 1982-1992. Clin Infect Dis 1995;20 (Supl. 1): 104S-109S. [ Links ]
37. Victoria J, Trujillo R. Topical ivermectin: a new successful treatment for scabies. Pediatr Dermatol 2001; 18 (1): 63-5. [ Links ]
38. Madan V, Jaskiran K, Gupta U, Gupta DK. Oral invermectin in scabies patients: a comparison with 1% topical lindane lotion. J Dermatol 2001; 28 (9): 481-4. [ Links ]
39. Macotela-Ruiz E, Peña-González G. The treatment of scabies with oral ivermectin. Gac Med Mex 1993; 129 (3): 201-5. [ Links ]
40. Offidani A, Cellini A, Simonetti O, Fumelli C. Treatment of scabies with ivermectin. Eur J Dermatol 1999; 9 (2): 100-1. [ Links ]
41. Chouela EN, Abeldano AM, Pellerano G, La Forgia M, Papale RM, Garsd A, et al. Equivalent therapeutic efficacy and safety of ivermectin and lindane in the treatment of human scabies. Arch Dermatol 1999; 135 (6): 651-5. [ Links ]
42. Elmogy M, Fayed H, Marzok H, Rashad A. Oral ivermectin in the treatment of scabies. Int J Dermatol 1999; 38 (12): 926-8. [ Links ]
43. Hentschel C, Dressler S, Hahn EG. Fumaria officinales (fumitoru)- clinical applications. Fortschr Med 1995; 113 (19): 291-2. [ Links ]
44. Oladimeji FA, Orafidiya OO, Ogunniyi TA, Adewunmi TA. Pediculocidal and scabicidal properties of Lippia multiflora essential oil. J Ethnopharmacol 2000; 72 (1-2): 305-11. [ Links ]
45. Franz TJ, Lehman PA, Franz SF, Guin JD. Comparative percutaneous absortion of lindane and permethrin. Arch Dermatol 1996; 132 (8): 901-5. [ Links ]
46. Scabicides and pediculicides. AHFS: Drug information. 84: 04.12. 1999; 30-68-3077. [ Links ]
47. Alberici F, Pagani L, Ratti G, Viale P. Ivermectin alone or in combination with benzyl benzoate in the treatment of human immunodeficiency virus-associated scabies. Br J Dermatol 2000; 142 (5): 969-72. [ Links ]