Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO  Similares en Google
Similares en Google
Compartir
Medifam
versión impresa ISSN 1131-5768
Medifam vol.12 no.9 oct./nov. 2002
ORIGINAL
¿Cómo tratamos el herpes zóster en Atención Primaria?
B. Sanz Pozo, E. Criado Vega*, J. L. Quintana Gómez, V. Ramírez de Molina,
M. Merino Moína*, J. Bravo Acuña*
Especialistas de Medicina Familiar y Comunitaria, *Especialistas en Pediatría. Centro de Salud El Greco.
Getafe. Área Sanitaria 10. Madrid
RESUMEN
Objetivos: Objetivo principal: evaluación del tratamiento pautado a los pacientes diagnosticados de herpes zóster (HZ) que acuden a nuestro centro de salud.; Objetivos secundarios: a) determinar la incidencia de HZ; b) determinar las características epidemiológicas y clínicas de estos pacientes; y c) analizar el curso clínico y la aparición de neuralgia postherpética (NP).
Diseño, material y métodos: estudio observacional retrospectivo, realizado en un centro de salud urbano, sobre una muestra de 106 pacientes con el diagnóstico de herpes zóster en la historia clínica informatizada durante el año 2000, en turno de mañana y tarde.
Resultados: la incidencia de HZ durante el año 2000 en nuestro centro fue de 5,28/1.000 hab./año. La media de edad fue de 51,18 ± 3,78 años. (IC 95%: 47,40-54,96). Se detecta en un 26,4% de los pacientes situaciones con potencial capacidad de disminución de la inmunidad. El tratamiento prescrito para el HZ fue muy variable. Sólo se usaron antivirales por vía oral en 27,4% de los pacientes. La tasa de complicaciones detectadas, que resultó similar a la tasa de NP, fue de 3,8 ± 3,6% (IC 95%: 0,2-7,4).
Conclusiones: existe una gran variabilidad en el tratamiento pautado a los pacientes con HZ en Atención Primaria, por lo que sería importante unificar criterios de tratamiento seleccionando a los pacientes que deberían recibir tratamiento antiviral.
Palabras clave: Herpes zóster. Neuralgia postherpética. Tratamiento. Atención Primaria.
How do we treat herpes zoster in Primary Health Care?
ABSTRACT
Objectives: Main goal: evaluation of the treatment of the patients with herpes zoster (HZ); Secondary goals: a) assessment of the incidence of HZ; b) assessment of the epidemiological and clinical characteristic of the patients; and c) analysis of the clinical course and the possible existence of postherpetic neuralgia (NP).
Design, material and methods: clinical retrospective study, carried out in a urban health centre, on one sample of 106 patients with HZ in the computerized clinical history, during the year 2000 in morning and afternoon shift.
Results: The incidence of HZ during the year 2000 was 5.28/1,000 inhab./year. The average of age was 51.18 ± 3.78 years (IC 95%: 47.40-54.96). 26.4% of patients present a potential ability of immunity decrease. The treatment was very variable. Only 27.4% of the patients received oral antiviral drugs. The rate of complicated situations of HZ, which is similar to that of NP was 3.8 ± 3.6% (IC 95%: 0.2-7.4).
Conclusions: there is a large variability in the treatment of patients with HZ in Primary Health Care. Because of this reason, it is important to unify issues of treatment by selectioning those patients who should receive antiviral drugs.
Key words: Herpes zoster. Postherpetic neuralgia. Treatment. Primary Health Care.
Aceptación: 05-07-02
INTRODUCCIÓN
La incidencia de herpes zóster (HZ) se ha ido incrementando en los últimos años, debido fundamentalmente al mejor conocimiento de esta infección, a su mejor diagnóstico y al incremento de la edad media de la población1. Existe, sin embargo escaso conocimiento en Atención Primaria de la incidencia, que se cree que es menor que en Atención Especializada, y de su curso clínico y complicaciones, debido a que la mayoría de los estudios están realizados en pacientes seguidos en centros hospitalarios2.
En algunos trabajos en Atención Primaria se observa que la evolución del HZ en pacientes menores de 60 años es buena, con una prevalencia de neuralgia postherpética (NP) menor1 y con una probabilidad baja de dolor a largo plazo de importancia clínica, incluso en pacientes no tratados con antivirales3.
Por lo tanto, no existe consenso en cómo se debe manejar el HZ en el primer nivel4, siendo difícil seleccionar los pacientes que deben recibir tratamiento y existiendo evidencia respecto a no usar antivirales de forma rutinaria3, reservando los antivirales por vía oral para los pacientes con mayor riesgo de presentar NP, como son los ancianos, inmunocomprometidos y con zóster oftálmico5,6.
El objetivo de este estudio es obtener información sobre el tratamiento de los pacientes con HZ y conocer la incidencia, las características epidemiológicas y el curso clínico del HZ en Atención Primaria, con especial énfasis en el estudio de la NP.
MATERIAL Y MÉTODOS
Es un estudio observacional retrospectivo, que abarca desde el 1 de enero de 2000 hasta el 31 de diciembre de 2000. El estudio se ha realizado en los dos equipos de Atención Primaria, en horario de mañana y tarde, del Centro de Salud El Greco, centro de salud urbano, situado en el área sanitaria 10 de Madrid, que tienen una población adscrita de 20.087 personas. Estas personas son atendidas por 11 médicos de familia y 3 pediatras. La muestra de estudio son todos los pacientes con el código CIAP (Clasificación Internacional Atención Primaria), diagnosticados en la consulta de Atención Primaria o en Atención Especializada, pero que son seguidos en el primer nivel, durante el año 2000, utilizando como fuente de datos la historia clínica informatizada (OMI-AP). El criterio de inclusión fue tener diagnosticado en la historia al menos un episodio de herpes zóster (el diagnóstico siempre es clínico, no usándose en ningún paciente método de confirmación), y se excluyeron aquellos episodios registrados de HZ que, al revisar la historia, resultaron ser herpes simples.
Las variables que se analizaron, se recogieron al revisar las historias de OMI-AP: sexo, edad, localización, fecha de detección del episodio, fecha probable de inicio, enfermedades concomitantes, tratamiento actual, tipo de tratamiento instaurado para el HZ, duración de las lesiones, aparición de complicaciones y aparición de NP. La presencia de NP se definió como dolor en el dermatoma afectado al menos 30 días después de la desaparición de las lesiones dérmicas2,7, en nuestro estudio se evalúa la presencia de NP al mes y a los 3 meses. Dado que se trata de un estudio retrospectivo, hemos tenido que suponer que si no ha consultado por este motivo, es que no lo presenta.
Para el estudio estadístico se utilizaron las medidas de tendencia central (media) y dispersión (desviación estándar) y la prueba de la t de Student para la comparación de medias. El nivel de significación estadístico fue p<0,05.
RESULTADOS
La población de usuarios que se atiende en el Centro de Salud El Greco, según los datos de Tarjeta Sanitaria, es de 20.087 pacientes. Entendiendo en primer lugar que la población de tarjeta no corresponde al padrón y censo de la zona, pero estos tres conceptos son aproximaciones al número real de habitantes, como sucede en la mayoría de los estudios de incidencia; y en segundo lugar que se presupone que todos los pacientes con herpes zóster solicitan atención médica en el nivel primario, bien como primer paso por su accesibilidad o bien en un segundo paso después de acudir a urgencias o ser valorado por médicos de atención especializada. Por tanto el número de pacientes diagnosticados de HZ durante el año 2000 fue de 106, correspondiendo a una incidencia anual de nuestra población (considerando los presupuestos anteriores) en el año 2000 de 5,28/1.000.
Ningún paciente padeció dos episodios de HZ. En un 10,4% (11 de los 106 pacientes) diagnosticados de HZ no consta ni la localización, ni el número de dermatomas afectados, ni la uni o bilateralidad del HZ, únicamente consta la edad y el sexo.
De estos pacientes, el porcentaje de mujeres fue de 56,6% (60 pacientes) y el de varones de 43,4% (46 pacientes), siendo la razón mujer/varón de 1,3. No se puede concluir que la diferencia entre ambas proporciones sea estadísticamente significativa (p>0,05). La distribución por edad y sexo se muestra en la figura 1. Los pacientes tienen edades comprendidas entre los 5 y los 90 años. La media de edad fue de 51,18 ± 3,78 años (IC 95%: 47,40-54,96). No se han encontrado diferencias significativas entre la media de edad de los hombres y la media de edad de las mujeres (p= 0,55). La distribución por dermatomas se puede ver en la tabla I. La distribución por meses se puede observar en la figura 2. Se ha realizado un contraste de proporciones mensuales y no se puede concluir que existan diferencias significativas en la aparición de HZ (p= 0,9998). Aparecían situaciones capaces de disminuir potencialmente la inmunidad como malignidad, uso de esteroides, diabetes en 28 pacientes (existen pacientes que comparten varias situaciones), lo que corresponde a un 26,4%. Se intentó recoger también la fecha probable de inicio para poder determinar el tiempo desde aparición de la clínica hasta la instauración del tratamiento y la duración del HZ, pero por falta de registro de datos no se pudieron analizar estos parámetros.
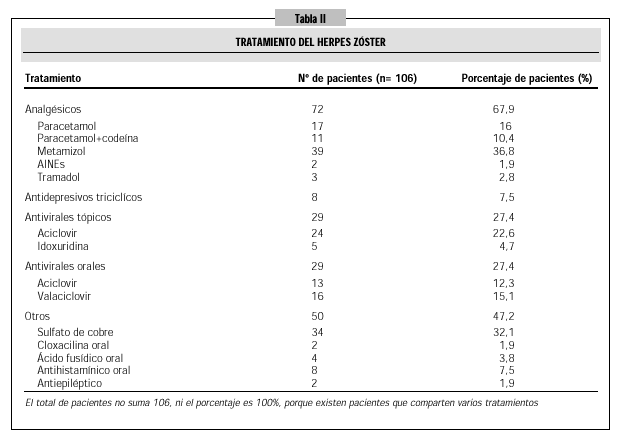
El tratamiento que se realizó en los casos de HZ estudiados se puede ver en la tabla II.
Se revisó la evolución de los pacientes diagnosticados de HZ al mes y a los tres meses, detectándose como única complicación la NP en un 3,8 ± 3,6% (IC 95%: 0,2-7,4). No se detectó ningún otro tipo de complicación. Al detectar tan sólo 4 pacientes, no se ha podido realizar un estudio significativo que clasifique estos pacientes según edad, sexo, dermatomas afectados y tratamiento pautado. Estos 4 pacientes eran todos mujeres, sus edades eran de 55, 68, 72 y 83. La localización fue la siguiente: en 2 de ellos torácica, con un sólo dermatoma afectado; en otro de ellos la localización fue craneal, también con un solo dermatoma afectado y en el último no consta la localización. Dos de estos pacientes tenían cáncer. El tratamiento pautado para el episodio agudo de HZ fue distinto en cada paciente: amitriptilina; aciclovir tópico más analgésicos; aciclovir oral más analgésicos y valaciclovir. El tratamiento prescrito para la NP fue en 2 de ellos amitriptilina, en otro metamizol y en el otro carbamazepina.
Este estudio tiene una serie de limitaciones que limitan la validez del mismo, fundamentalmente la validez externa, como que ha sido realizado en un solo año, que se ha realizado en un solo centro (que no es una muestra aleatoria de la población española debido a que la frecuencia del zóster se relaciona con la edad), que se han detectado pocos casos de NP y que es un estudio retrospectivo (por lo que existen pérdidas de información, como ya se ha señalado anteriormente, no pudiendo registrar algunas variables).
DISCUSIÓN
En la bibliografía, la incidencia de HZ oscila en un rango entre 1,3 y 4,8 casos /1.000 habitantes por año2. La incidencia de los estudios realizados en el primer nivel es menor, detectándose también variaciones según los países2. En 1999 se llevó a cabo el primer estudio epidemiológico en Italia, determinando la incidencia de HZ en pacientes mayores de 15 años atendidos por médicos de Atención Primaria, siendo ésta de 4,1/1.000/año2, en otro estudio realizado también en Atención Primaria pero en Islandia, la incidencia fue de 2,0/1.000 hab./año1. En ambos estudios se presupone igual que en el nuestro, que todos los pacientes con herpes zóster solicitan atención médica en el nivel primario y en el denominador aparece el total de los pacientes asignados a cada médico. Nosotros hemos encontrado una incidencia de HZ de 5,28/1.000/año, cifra ésta más elevada que la hallada en los artículos revisados.
En nuestro trabajo, en consonancia con otros, el sexo no se identifica como factor de riesgo1,3. El sexo no incrementa tampoco el riesgo de NP3. La incidencia del HZ aumenta con la edad8, siendo más frecuente en los que son mayores de 50 años9,10 y poco frecuente en pacientes menores de 15 años11. Donahue et al.12, observan que los pacientes mayores de 55 años de edad representaban más del 30% de los HZ diagnosticados (sólo un 8% de la población de estudio); y los niños menores de 14 años solamente el 5% del total de casos de HZ, datos similares a los encontrados en nuestro estudio.
La lesión característica es una erupción vesículosa unilateral circunscrita a un dermatoma11,13. En nuestro estudio, al igual que en otros2, la afectación del dermatoma suele ser unilateral y un solo dermatoma afectado, siendo los más frecuentes los torácicos2,13. No hemos apreciado las variaciones estacionales que algunos investigadores14 habían señalado, en consonancia con la mayoría de los autores15. Es más frecuente el HZ en pacientes inmunodeprimidos3,16, tales como pacientes con cáncer, diabéticos o en los que usan esteroides sistémicos3,9,11. Helgason et al.3 detectaron pacientes con inmunosupresión en un 4%, cifra ésta muy inferior a la que aportan nuestros datos, que es de un 26,4%.
La tasa de complicaciones, que en nuestro estudio coincide con la de NP, ya que fue la única complicación que se detectó, es mucho menor que la informada en otros estudios como el de Paparatti et al.1, en el que la tasa de complicaciones era de 26,1% (en este estudio la complicación más frecuente es la NP con un porcentaje de 19,6%, el resto de complicaciones son complicaciones oftálmicas, parálisis facial, y otras). Estos mismos autores determinan que las complicaciones dependían de la edad y del número de dermatomas afectados2.
La principal complicación del HZ es la NP, que se define como el dolor que aparece después de la resolución del episodio agudo de HZ y la desaparición de las lesiones cutáneas8,10,17, otros autores matizan el tiempo, siendo de 30 días2,7,16 o Bowsher17 de 3 meses. Es difícil comparar los distintos estudios17 que hablan de NP por distintos motivos; el primero es que la prevalencia de ésta depende de la definición utilizada5,18 y del tiempo en el que se evalúe al paciente según el protocolo de estudio17; y en segundo lugar, por la dificultad de medir el momento de la finalización de la NP (pudiendo considerarse cuando ya no existe dolor o cuando ha disminuido de intensidad)18,19. El riesgo de NP aumenta con la edad11, sin encontrarse otros factores de riesgo que predispongan al desarrollo de NP17, aunque otros señalan que también depende del número de dermatomas afectados2 y de otros factores como la severidad y duración del dolor del episodio agudo, la inmunosupresión20, e incluso de posibles factores psicosociales1,21-23. En trabajos realizados en Atención Primaria se observa que el riesgo de NP entre los pacientes menores de 60 años a los 3 meses es de 1,8% (95% IC 0,59% a 4,18%) siendo además el dolor más leve3, y en pacientes iguales o mayores de 60 años el riesgo a los 3 meses aumenta y el dolor es más intenso. Otros estudios4,5,9,10,16 ofrecen cifras mayores, siendo de un 50% en pacientes mayores de 60 años y de un 75% en los mayores de 75 años.
Prácticamente todos los pacientes recibieron tratamiento2, aunque los tratamientos utilizados fueron muy variables. En Atención Primaria, no existe consenso en cómo se debe manejar el HZ4, pero sí existe evidencia en no usar antivirales de forma rutinaria3, y Alper et al.10 indican que existe una limitada evidencia todavía sobre las distintas intervenciones para prevenir o acortar la NP. El problema de los ensayos existentes es que se trata de pequeños estudios con diferentes criterios de inclusión (p.e. distintas edades, distintas definiciones de NP) y pequeñas variaciones en el diseño que producen sesgos a la hora de combinarlos24. En general, se utilizan los antivirales por vía oral para pacientes con un alto riesgo de desarrolla, la NP, siendo éstos, los pacientes ancianos, inmunocomprometidos y con zóster oftálmico5,6.
--Para el dolor del episodio agudo se utilizaron distintos analgésicos, siendo el más utilizado el metamizol en un 36,8% de los pacientes, seguido de paracetamol y paracetamol con codeína. En la bibliografía se encuentra que los analgésicos como el paracetamol y la codeína son efectivos para el tratamiento del episodio agudo5,16, no así los antinflamatorios no esteroideos (AINEs) que no parecen tan efectivos para este tipo de dolor25. No hemos encontrado respaldo bibliográfico al uso tan frecuente de metamizol en esta indicación.
--No se ha podido determinar por la falta de datos registrados en la historia clínica, la duración del episodio agudo del HZ. Revisando la bibliografía hemos encontrado que sólo dos tipos de fármacos, basados en la evidencia17, intervienen a este nivel: idoxuridina tópica y esteroides. La idoxuridina tópica, que en nuestro estudio se utiliza en 4,7% de los pacientes, se asocia con una reducción leve del periodo de dolor en el episodio agudo7,17. Respecto al uso de esteroides, existe limitada evidencia de que altas dosis de esteroides junto con agentes antivirales puedan acelerar la curación del episodio agudo17. Por el contrario, en una reciente revisión26 que incorpora los nuevos ensayos, se concluye que los esteroides pueden reducir el dolor del episodio agudo de HZ y mejorar la calidad de vida, por lo que sugiere que es razonable usarlo en pacientes mayores de 50 años27.
Huff28 señala que el aciclovir reduce no sólo la duración del episodio agudo, sino también el tiempo de curación de las lesiones, incluso otros autores29 señalan que en pacientes ancianos, también disminuye la intensidad del dolor, si empieza a administrarse antes de las 72 horas.
--El tratamiento de los 4 pacientes que presentaron NP de nuestro estudio no es uniforme. Al revisar la bibliografía encontramos que se utilizan distintos tratamientos para prevenir el riesgo de aparición de la NP, existiendo controversia al respecto, aunque según otros autores7,10 no hay suficientes datos provenientes de ensayos randomizados controlados que indiquen que el inicio precoz del tratamiento del HZ agudo altere la incidencia o duración de la neuralgia postherpética.
* En nuestro estudio el aciclovir vía oral se administra en un 12,3% de los pacientes. Lancaster
et al.5 llevaron a cabo una revisión sistemática con aciclovir vía oral encontrando una reducción estadísticamente significativa del dolor a los 3 meses (OR de beneficio: 0,65; 95% IC: 0,46-0,93)10, no encontrando reducción significativa al mes y a los 6 meses; por el contrario, en una revisión sistemática más reciente Jackson et al.30 encuentran que el aciclovir vía oral presenta una reducción del riesgo de NP a los 6 meses.
* Respecto a los antivirales tópicos, el más utilizado en nuestro estudio es el aciclovir tópico del cual no hemos encontrado en la bibliografía evidencia que soporte su uso para prevenir la NP10. El único antiviral sobre el que aparecen estudios es la idoxuridina tópica sobre la que no existe evidencia que reduzca el riesgo de NP5,17.
* Respecto al uso de corticoides, que en nuestra muestra no se utilizaron en ningún paciente, los resultados contrapuestos de los distintos ensayos clínicos27,31,32, impiden valorar su efecto sobre la prevención de la NP5.
* Existe un ensayo clínico pequeño en el que se muestra que si se comienza a administrar amitriptilina (25 mg por la noche durante 90 días, empezando en las primeras 48 horas del inicio de la erupción) durante el periodo agudo, se reduce la prevalencia de NP a los 6 meses (RRA 0,19; 95% IC: + 0,39 a - 0,003; NNT 5, 95% IC 2 a infinito)33.
--En el tratamiento de la NP establecida existe una gran variación en las recomendaciones de los distintos autores sobre su tratamiento34,35.
Volmink et al.7 determinan la eficacia de los distintos tratamientos para aliviar el dolor en la NP establecida, concluyendo que basado en la evidencia, los antidepresivos tricíclicos son los únicos que aportan beneficios administrados durante 3 a 6 semanas (OR:0,15; 95% IC: 0,08-0,27). Si se ha comenzado durante el episodio agudo con los antidepresivos tricíclicos debe aumentarse gradualmente la dosis hasta controlar el dolor o hasta la aparición de efectos secundarios17,36. Sobre la duración del tratamiento algunos autores37 indican que hay que continuar con la dosis que controle el dolor durante 3 meses después de que el dolor haya cesado, reintroduciendo el medicamento si el dolor vuelve a aparecer.
Sobre el uso de los anticonvulsivantes existe controversia al respecto recomendando ser usados junto a los antidepresivos tricíclicos, cuando éstos por sí solos no son efectivos para mejorar el dolor lancinante35, la carbamazepina ha sido ampliamente usada. Existe un ensayo clínico multicéntrico, doble ciego contra placebo, con gabapentina38 en el que se concluye que mejora el dolor de la NP.
Como se muestra en este estudio existe una gran diversidad de tratamientos pautados a los HZ atendidos en nuestro centro, no basados en evidencia clínica, debido a que no existen guías clínicas claras sobre el tratamiento del HZ, por lo que se recurre en numerosas ocasiones a la intuición clínica o a la experiencia clínica individual. Por lo tanto, sería necesario realizar estudios que nos aclaren la incidencia real del HZ y de sus complicaciones, especialmente la NP, y diseñar ensayos clínicos que intenten esclarecer la controversia existente sobre los distintos tratamientos utilizados en el HZ, proporcionando pautas de selección de pacientes a los que debe administrarse tratamiento antiviral oral, debido a que estos suponen un enorme gasto sanitario para el sistema y todavía no está claramente definido su beneficio.
AGRADECIMIENTOS
A todos los que trabajan en el Centro de Salud El Greco, por transmitirnos la idea de trabajar en equipo y con calidad.
CORRESPONDENCIA:
Blanca Sanz Pozo
C/ Alicante nº 15 4º B.
28903 Getafe (Madrid)
e-mail: bsanzpozo@hotmail.com
Bibliografía
1. Helgason S, Sigurdsson JA, Gudmundsson S. The clinical course of herpes zoster: a prospective study in primary care. Eur J Gen Pract 1996; 2: 12-6. [ Links ]
2. di Luzio Paparatti U, Arpinelli F, Visona G. Herpes zoster and its complications in Italy: an observational survey. J Infect 1999; 38: 116-20. [ Links ]
3. Helgason S, Petursson G, Gudmundsson S, Sigurdsson JA. Prevalence of postherpetic neuralgia after a single episode of herpes zoster: prospective study with long term follow up. Br Med J 2000; 321: 1-4. [ Links ]
4. Does treating acute zoster stop postherpetic neuralgia? Bandolier. Disponible en: http://www.jr2.ox.ac.uk/bandolier/ band17/b17-2.html. [ Links ]
5. Lancaster T, Silagy C, Gray S. Primary care manegement of acute herpes zoster: systematic review of evidence from randomized controlled trials. Br J Gen Pract 1995; 45: 39-45. [ Links ]
6. Wallace MS, Oxman MN. Acute herpes zoster and postherpetic neuralgia. Anesthesiol Clin North Am 1997; 15: 371-405. [ Links ]
7. Volmink J, Lancaster T, Gray S, Silagy C. Treatments for postherpetic neuralgia- a systematic review of randomized controlled trials. J Fam Pract 1996; 13: 84-91. [ Links ]
8. Tyring DS, Barbarash RA, Nahlik JE, Cunningham A, Marley J, Heng M, et al. Famciclovir for the treatment of acute herpes zoster: effects on acute disease and postherpetic neuralgia. Ann Intern Med 1995; 123: 89-96. [ Links ]
9. McCrary M, Severson J, Tyring SK. Varicella zoster virus. J Am Acad Dermatol 1999; 41: 1-14. [ Links ]
10. Alper B, Lewis P. Does treatment of acute herpes zoster prevent or shorten postherpetic neuralgia? A systematic review of the literature. J Fam Pract 2000; 49: 255-64. [ Links ]
11. Stankus SJ, Dlugopolski M, Packer D. Management of herpes zoster and postherpetic neuralgia. Am Fam Physician 2000; 61: 2437-44. [ Links ]
12. Donahue JG, Choo PW, Manson JE, Platt R. The incidence of herpes zoster. Arch Int Med 1995; 155: 1605-9. [ Links ]
13. Guerra A. Diagnóstico del herpes zóster en urgencias. Emergencias 2000: 12: S9-S18. 2000; 12 (Supl. 3): 95-185. [ Links ]
14. Wilson JB. Thirty one years of herpes zoster in a rural practice. Br Med J 1986; 293: 1349-51. [ Links ]
15. Ragozzino MW, Melton LJ III, Kurland LT, Xhu CP, Perry HO. Population-based study of herpes zoster and its sequelae. Medicine (Baltimore) 1982; 61: 310-6. [ Links ]
16. Herpes zoster. Prodigy guidance 2000. University of Newcastle. Disponible en: http://www.prodigy.nhs.uk. [ Links ]
17. Yaphe J, Lancaster T. Postherpetic neuralgia. Clinical Evidence 2000; 3: 358-65. [ Links ]
18. Wood MJ. How to measure and reduce the burden of zoster-associated pain. Scand J Infect Dis Suppl 1996; 100: 55-8. [ Links ]
19. Dworkin H, Carrington D, Cunningham A, Kost RG, Levin MJ, McKendrick MW, et al. Assessment of pain in herpes zoster: lessons learned from antiviral trials. Antiviral Res 1997; 33: 73-85. [ Links ]
20. Choo PW, Galil K, Donahue JG, Walker AM, Spiegelman D, Platt R. Risk factors for posherpetic neuralgia. Arch Intern Med 1997; 157: 1217-24. [ Links ]
21. Beutner KR, Friedman DJ, Forszzpaniak C, Andersen PL, Wood MJ. Valaciclovir compared with acyclovir for improved therapy for herpes zoster in immunocompetent adults. Antimicrob Agents Chemother 1995; 39: 1546-53. [ Links ]
22. Bowsher D. The lifetime ocurrence of herpes zoster and prevalence of pos-herpetic neuralgia: a retrospective survey in an elderly population. Eur J Pain 1999; 3: 335-42. [ Links ]
23. Wood MJ, Kay R, Dworkin RH, Soong SJ, Whitley RJ. Oral acyclovir therapy accelerates pain resolution in patients with herpes zoster: a meta-analysis of placebo-controlled trials. Clin Infect Dis 1996; 22: 341-7. [ Links ]
24. Subiás PJ, López E, Lodrá MT. ¿Los antivirales previenen o no previenen la neuralgia postherpética en adultos inmunocompetentes? FMC 2001; 2: 131. [ Links ]
25. Johnson RW. Current and future management of herpes zoster. Antivir Chem Chemother 1997; 8: 19-29. [ Links ]
26. MacFarlane LL, Simmons MM, Hunter MH. The use of corticosteroids in the management of herpes zoster. J Am Board Fam Pract 1998; 11: 224-8. [ Links ]
27. Whitley RJ, Weiss H, Gnann JW, Tyring S, Mertz GJ. The National Institute of Allergy and Infectious Diseases Collaborative Antiviral Study Group. Acyclovir with and without prednisone for the treatment of herpes zoster. A randomized, placebo-controlled trial. Ann Intern Med 1996; 125: 376-83. [ Links ]
28. Huff JC, Bean B, Balfour HH, Laskin OL, Connor JD,Corey L, et al. Therapy of herpes zoster with oral acyclovir. Am J Med 1988; 85 (2A): 84S-9S. [ Links ]
29. Schmader K. Management of herpes zoster in elderly patients. Infect Dis Clin Pract 1995; 4: 293-9. [ Links ]
30. Jackson JL, Gibbons R, Meyer G, Inouye L. The effect of treating herpes zoster with oral acyclovir in preventing postherpetic neuralgia: a meta-analysis. Arch Intern Med 1997; 157: 909-12. [ Links ]
31. Lycka BAS. Postherpetic neuralgia and systemic corticosteroid therapy: efficacy and safety. Int J Dermatol 1990; 29: 523-7. [ Links ]
32. Wood MJ, Johnson RW, McKendrick MW, Taylor J, Mandal BK, Crooks J. A randomised trial of acyclovir for 7 days or 21 days with and without prednisolone for treatment of acute herpes zoster. N Eng J Med 1994; 330: 896-900. [ Links ]
33. Bowsher D. The effects of pre-emptive treatment of postherpetic neuralgia with amitriptyline: a randomised, double-blind, placebo-controlled trial. J Pain Symptom Manage 1997; 13: 327-31. [ Links ]
34. Ladhani S, Wlliams HC. The management of established postherpetic neuralgia: a comparison of the quality and content of traditional vs systematic reviews. Br J Dermatol 1998; 139: 66-72. [ Links ]
35. Kost RG, Straus SE. Postherpetic neuralgia: pathogenesis, treatment and prevention. N Engl J Med 1996; 335: 32-42. [ Links ]
36. Watson CP. The treatment of postherpetic neuralgia. Neurology 1995; 45: (Supl. 8): 58S-60S. [ Links ]
37. Bowsher D. Postherpetic neuralgia in older patients. Drugs Aging 1994; 5:411-8. [ Links ]
38. Rowbotham M, Harden N, Stacey B, Bemstein P, Magnus Miller L. Gabapentin for the treatment of postherpetic neuralgia: a randomised controlled trial. JAMA 1998; 280: 1837-42. [ Links ]