Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista de la Sociedad Española del Dolor
versão impressa ISSN 1134-8046
Rev. Soc. Esp. Dolor vol.15 no.1 Madrid Jan./Fev. 2008
COLABORACIÓN ESPECIAL
Organización de una Unidad de Dolor Agudo en un Hospital Regional
Organization of an Acute Pain Unit in a Regional Hospital
F. Collado1, M. C. Aragón2, A. C. Pérez2, R. Eizaga3, M. A. Vidal2, L. M. Torres4
1FEA. Coordinador Unidad del Dolor
2FEA
3MIR 4º año
4Jefe de Servicio
Dirección para correspondencia
RESUMEN
Exponemos nuestra experiencia, en el desarrollo y gestión de una U.D.A., en un Hospital Regional, que proporciona una atención integral al dolor agudo y con unos costes reducidos y por ello, asumibles por el Sistema Público de Salud.
Aunque habitualmente se tiende a identificar el dolor agudo con el dolor postoperatorio, bueno será constatar, que tal apreciación puede conducir a un grave error: restringir el ámbito de actuación de una Unidad de Tratamiento del Dolor Agudo (UDA.), a la atención del dolor consecutivo a una intervención quirúrgica. En el medio hospitalario coexisten otros modelos de dolor que pueden tener la misma importancia cualitativa e incluso cuantitativa, que el DPO y que de forma ideal deberían recibir la atención especializada que proporciona la UDA, tal es el caso de: del dolor obstétrico, el dolor en las unidades de cuidados críticos (de adultos o pediátricos), el dolor isquémico (Cirugía Vascular), el dolor en Urgencias y un dolor agudo de cualquier origen.
Sobre estos supuestos se basa el diseño y los protocolos de actuación de nuestra U.D.A., dado que se integra en el Servicio de Anestesiología del Hospital Universitario "Puerta del Mar", de Cádiz, que posee unas condiciones privilegiadas para abarcar un proyecto de tal magnitud, ya que a pesar de ser el hospital de referencia para más de 1.250.000 personas, no tiene segregado ni el Hospital Materno-Infantil, ni el Hospital Traumatológico. Es decir, que posibilita el tratamiento del dolor agudo procedente de cualquier servicio quirúrgico.
Palabras clave: Dolor postoperatorio, Unidad de Dolor Agudo, UDA.
SUMMARY
We expose our experience on the development and management of and Acute Pain Service (APS), on a regional hospital, that provides an integral care of acute pain, with a low cost model, sustainable by the Public Health Care System.
Though, there is a common tendency to identify acute pain with postoperative pain, it's essential to remark that this supposition contains a big mistake: to reduce the scope of the Acute Pain Unit, to the treatment of the pain consecutive to a surgical procedure. At hospital, coexists other acute pain models, with the same or more significance, in qualitative and quantitative terms, than postoperative pain, and so, must receive the specialized care of an Acute Pain Service; good examples are: obstetric pain, vascular ischemic pain, pain at Intensive Care Units (adult and paediatric), Emergency Room's pain and any other acute pain independent of it's origin.
Our APS, integrated on the Department of Anaesthesia from "Puerta del Mar" University Hospital, on Cádiz, has been designed with the purpose to offer guidelines and analgesic protocols, in order to achieve a whole coverage for any type of acute pain. This huge medical project, exploits the special privileged characteristics of a reference hospital for more than 1.250.000 persons, but nevertheless, still includes on a single functional unit, all surgical services and has not suffered the segregation of the maternal, paediatric and orthopaedic units, as any other great hospital on our country.
Key words: Postoperative pain, Acute Pain Service, postsurgical pain, APS, acute pain treatment, APS development.
1. Introducción
Desde mediado de los años 80 (1), se abre paso una filosofía tendente a proporcionar una atención especializada al dolor agudo y sobre todo, a su modalidad más frecuente: el dolor postoperatorio (DPO). De esta forma, asistimos a la progresiva implantación, primero en los Estados Unidos y poco después en Europa, de unidades hospitalarias especializadas (Acute Pain Service), mayoritariamente dirigidas por anestesiólogos. Si bien, el modelo original norteamericano, está claramente definido: tratamiento del DPO en clínicas privadas, donde la facturación inmediata por acto médico es la norma. No ocurre lo mismo, con el modelo europeo, que ha de demostrar su validez, en el ámbito de la medicina pública, donde la cobertura universal de la población obliga a desarrollar modelos no solo eficaces, sino también sostenibles de tratamiento del dolor agudo.
2. Atención al dolor obstétrico
Cuando a finales del 2.004, se decide crear una UDA, asumimos como primera misión la optimización de la analgesia obstétrica, ya que no solo es un aspecto de una gran relevancia médica, sino también social y política.
Hacía más de 5 años que la analgesia epidural obstétrica, se había implantado en Andalucía, por decreto político, sin proporcionar todas las condiciones necesarias para su desarrollo ideal. En consecuencia, en los paritorios de muchos de los grandes hospitales públicos andaluces, se vive una situación de inequívoca conflictividad: en varios de ellos, las matronas han interpuesto denuncias judiciales, cuestionando su actuación en la analgesia epidural, existe una gran disparidad en los protocolos analgésicos (incluso dentro de un mismo servicio), etc.
Por otra parte, el paritorio es un medio reducido y mucho más controlado que las plantas de hospitalización, por lo que toda actuación organizativa puede ser más fácil y eficaz.
Es un aforismo de reconocida aceptación, que la mejor sistemática analgésica es la que mejor se adecue a las condiciones específicas de cada hospital (2), de tal forma que nos parecía obligado que el inicio de nuestra actuación, fuera encaminado a conocer la realidad del problema en nuestro hospital. La mejor herramienta, para ello, es la realización de una encuesta que abarque a todos los anestesiólogos (es impensable un modelo de UDA que no cuente con el respaldo del Servicio de Anestesiología), el mayor número de obstetras, matronas y puérperas. Una vez recopilada y analizada la información obtenida, se expusieron los resultados en sucesivas sesiones clínicas, al Servicio de Anestesiología, al de Obstetricia y a las matronas. Mayoritariamente, se constató el malestar de las matronas con el trabajo adicional, que les había supuesto la implantación de la analgesia epidural obstétrica. Los obstetras reclamaban una mayor calidad analgésica (sobre todo en el periodo expulsivo) y coincidían con las matronas en que había demasiada disparidad de criterios, entre los anestesiólogos. Estos últimos, reconocían que la sistemática era mejorable, reclamaban una mejor colaboración de las matronas y mejores medios de monitorización. Las puérperas que habían sido sometidas a analgesia epidural, manifestaban una mayoritaria satisfacción, aunque un 15%, de ellas, reconocía haber padecido un dolor intenso, en el periodo expulsivo y no haber disfrutado de una adecuada información, en un 10% de los casos.
Como conclusión, la UDA propone al Servicio de Anestesiología una serie de medidas, encaminadas a mejorar la situación resumidas en la Tabla I y Fig. 1, 2, 3 y 4.
Quince meses después y tras más de dos mil epidurales obstétricas, realizadas con esta sistemática, podemos afirmar que la situación en nuestros paritorios ha mejorado muy notablemente, en opinión de todo el personal que participa del proyecto (obstetras, matronas y anestesiólogos). Más del 90% de las puérperas califica como Buena-Muy Buena, la analgesia recibida. El 98% de ellas está muy satisfecha con la información recibida, la mayoría de ellas a través del folleto que se diseñó a tal fin Fig. 3. La incidencia de complicaciones, ha sido ínfima (0,11% de hipotensión, 1 solo caso de bloqueo espinal alto, por administración intradural inadvertida de la solución anestésica y 0,5% de cefaleas postpunción).
3. Atención al dolor vascular-isquémico
Nuestra Clínica del Dolor, acumula una larga experiencia (casi 20 años), de colaboración en el tratamiento del dolor vascular-isquémico. Sin embargo, su progresiva masificación se ha traducido en un inevitable deterioro del seguimiento de los pacientes hospitalizados. Ello, se tradujo, en un evidente empeoramiento de la calidad de los resultados.
Cuando realizamos la encuesta sobre dolor postoperatorio (a la que más adelante nos referiremos), en la planta de Cirugía Vascular, nos encontramos con una situación lamentable: ¿qué si aquí hay dolor?, decían las enfermeras, "aquí vive el dolor..."
Desde el primer momento, asumimos como labor prioritaria, de nuestra UDA, revertir esa situación. Dada la escasez de medios humanos disponibles (inicialmente, un único médico en dedicación plena diaria y a los pocos meses, una enfermera), el modelo que se diseña y se muestra en la Tabla II.
Con esta sistemática, supervisamos la analgesia de los pacientes ingresados por padecer patología vascular-isquémica (una media de 45 pacientes/día) Tras este programa, la colaboración de todo el personal sanitario, de Cirugía Vascular, se tornó en extraordinariamente buena. En su opinión, "...en la planta de Vascular, ya no vive el dolor".
4. Atención al dolor postoperatorio
El tratamiento adecuado del DPO, es el objetivo fundamental de toda UDA y lo que la dota de un mayor sentido. Si bien es cierto, que en las mayoría de los hospitales existe algún modelo de atención al DPO, en muy pocos de ellos está adecuadamente sistematizada, se controlan sus resultados y abarcan a la totalidad de los servicios quirúrgicos. La dificultad que entraña la necesaria coordinación del enorme personal que potencialmente se relaciona con su tratamiento (todos los cirujanos y enfermeras, de todas las salas de hospitalización), condiciona que el modelo mayoritario de UDA, quede restringida al ámbito del propio Servicio de Anestesiología (Salas de Despertar y U.R.P.A) y en el mejor de los casos, a algunos servicios quirúrgicos.
Lo primero que se aprecia cuando nos acercamos al tratamiento del DPO, es una terrible paradoja, cimentada en cinco dramáticos supuestos Tabla III.
Nuestro objetivo final, no puede ser otro que lograr una atención adecuada a todo paciente que sufra una intervención quirúrgica potencialmente dolorosa. Sería ingenuo pensar que si nos asiste el conocimiento especializado en el tratamiento del dolor y un móvil tan loable como el alivio del dolor, rápidamente vamos a obtener todo tipo de apoyos en nuestra lucha contra el DPO: nada más alejado de la realidad.
La batalla que se nos presenta es larga y durísima, repleta de incomprensiones e incluso ingratitudes, de tal forma que si no aplicamos la estrategia adecuada, podemos encontrarnos con el más absoluto de los fracasos.
5. Estrategia de implantación de una U.D.A.
5.1. Encuesta sobre dolor postoperatorio del propio hospital
Bueno será que para comenzar que conozcamos el terreno: la variabilidad de situaciones que potencialmente nos podemos encontrar, en todos los aspectos relativos al dolor postoperatorio (incidencia, intensidad, actitud potencial de los cirujanos ante nuestra pretensión de tratar el DPO, posible colaboración de la Enfermería, etc.), puede diferir mucho de uno a otro servicio quirúrgico o incluso entre las diferentes plantas o controles de un mismo servicio. La herramienta ideal para tener acceso a toda esa información, no puede ser otra que una encuesta que abarque: a la totalidad de los anestesiólogos (ya que es fundamental contar con la colaboración de nuestros compañeros), el máximo número de cirujanos, el mayor número de ATS y pacientes que se hayan intervenido quirúrgicamente.
Una vez concluida y analizados sus resultados, tendremos una valiosísima información sobre el estado real del dolor postoperatorio en nuestro hospital. Aunque potencialmente la variabilidad es grande, lo normal es que nos encontremos con que la mayoría de los anestesiólogos se muestren favorables a colaborar (en diverso grado) con la UDA, aunque les preocupe, enormemente, la posible carga de trabajo adicional, que ello pueda suponer (especialmente la eventualidad de llamadas en las guardias, por efectos secundarios, dolor no controlado o alarmas de los dispositivos electrónicos). Los enfermeros/as, al encontrarse en la primera línea de batalla contra el dolor agudo, ya que en los controles quirúrgicos sufren el mayor número de llamadas por DOP, se encontrarán mayoritariamente de nuestra parte. Los cirujanos responderán de forma muy variable, muchos se mostraran reticentes a que "los anestesistas les quiten el tratamiento del DPO", siendo muy importante el conocimiento y relación que tengan con la persona responsable de la UDA, especialmente en sus comienzos. De la información aportada por los pacientes deduciremos que el estado del tratamiento del DPO es manifiestamente mejorable, hasta el punto de que "casi cualquier cosa que hagamos" será mejor que lo que existe. De tal forma, pueden ser válidos múltiples modelos de UDA: con personal en dedicación exclusiva o no, sustentada fundamentalmente por médicos y/o por ATS, etc.
Entendemos, no obstante, que la UDA ideal debe tener personal especializado en dedicación plena y estar formada por médicos, ATS y auxiliares de clínica, integrado en el Servicio de Anestesia y con una vocación abierta a la colaboración de todos los anestesiólogos.
5.2 Inicio progresivo
Una vez conocida la dimensión exacta del problema al que nos enfrentamos, procede la evaluación de los medios humanos y técnicos de que disponemos, para diseñar la táctica ideal para combatir el DPO en nuestro hospital. Es fundamental que se plantee un inicio progresivo, que contemple el comienzo del tratamiento del DPO por aquellos servicios e incluso controles, que en la encuesta se hayan mostrado potencialmente más colaboradores. A medida que vayamos consolidando el terreno, nos plantearemos la expansión, progresivamente, sin prisas. La mayor garantía de expansión de la UDA, son sus resultados. Por ello deberemos ser muy cautos a la hora de diseñar unos protocolos analgésicos que sean: seguros (primer precepto), eficaces y que ocasionen pocos efectos secundarios. De forma ideal, deben presentarse y consensuarse con nuestros compañeros del Servicio de Anestesia.
5.3 Protocolización escrita
Es muy importante que nuestros protocolos analgésicos, estén claramente detallados por escrito. Nuestros pacientes llevan en el anverso de la carpeta que contiene su Historia Clínica, una hoja que especifica muy claramente el protocolo analgésico aplicado y las pautas de actuación, si aparecen efectos secundarios, analgesia de rescate, etc. Este documento es de una capital importancia, incluso medico-legal, y a la llegada a la planta de hospitalización, se deposita (por consenso con la enfermería) en el sitio más accesible a la hora de administrar cualquier medicación: el Libro de Tratamiento de Enfermería. Dada la profusión de documentos que se integran en la historia clínica, el diseño de nuestra hoja de protocolo debe ser claro y conciso. A parte del innegable impacto visual, que posee un documento, que por medio de un clip, ocupa el anverso de la carpeta que contiene la historia clínica, debe llamar la atención por su diseño (colores, dibujos, modelo de letra, etc.), para que al diferenciarse de los documentos más o menos rutinarios que la componen, invite a su lectura. Fig. 5.
Paralelamente, cada vez que se inicia un protocolo para tratamiento del DPO, la enfermería de las Salas de Despertar o de la URPA rellenan el encabezamiento de la Hoja de Recogida de Datos, en el que figuran los datos filiación del paciente, la intervención realizada, la técnica analgésica empleada y la cama de hospitalización. Esta hoja es depositada en la UDA, para posibilitar el control de los resultados, en los días que siguen a la intervención quirúrgica.
5.4 Guía de aplicación de los Protocolos Analgésicos
En el momento en el que coexistan varios protocolos analgésicos es muy conveniente exponer su guía de aplicación: es decir establecer (aunque sea de forma orientativa), que protocolo es el ideal para tratar el DPO secundario a las intervenciones más comunes en nuestro hospital. De una forma general, existe un consenso respecto a que las intervenciones más dolorosas (toracotomías, gran cirugía abdominal, prótesis de rodilla, nefrectomías, etc.) se benefician en mayor medida de una analgesia locorregional (fundamentalmente epidural con opioide y anestésico local o bloqueos nerviosos). Para la cirugía de 2º nivel de agresividad o en los casos en los que no se pudo implantar un catéter, debe aplicarse una PCA intravenosa con morfina. Para el siguiente nivel de agresividad, recomendamos una infusión i.v. de morfina a baja dosis combinada con paracetamol y aine pautados. Por último para la cirugía menos agresiva o pacientes en los que no estén indicados los opioides debe existir un protocolo de AINE (en nuestro caso dexketoprofeno + paracetamol).
En todos los casos es muy recomendable la utilización de una analgesia multimodal (3,4,5), que se beneficie de la asociación de las diversas técnicas analgésicas disponibles (locorregional e intravenosa) y de los diversos analgésicos (opioides y no opioides). De forma, que la actuación sinérgica de los diversos componentes, posibilite un efecto "economizador" de su dosificación y muy especialmente, del opioide, necesario para una analgesia de calidad, pero causante fundamental de una serie de efectos secundarios (náuseas, vómitos, sedación prurito, etc.), que se correlacionan estrechamente con su dosificación (6) y que como ya ha quedado expuesto, pueden propiciar la retirada del tratamiento. Un buen ejemplo, a este respecto, sería un protocolo de analgesia epidural, que combinase morfina o fentanilo + anestésico local, en infusión continua y que además tuviese una analgesia intravenosa complementaria pautada, compuesta por paracetamol y un AINE (7). Lo mismo cabría decir, del obligado protocolo de PCA IV con morfina (8,9), primer tratamiento alternativo a una técnica locorregional, que no haya podido realizarse (por negativa del paciente a la punción, imposibilidad técnica, etc.).
En nuestra experiencia y con la sistemática de Analgesia Multimodal expuesta, conseguimos unos excelentes resultados analgésicos, con una mínima dosificación de morfina epidural (0,03 a 0,05 mg/Kg./24 horas) y lo mismo sucede con nuestro protocolo de PCA IV morfínica, en el que se ofertan 96 mg de morfina/día y en los más de 800 casos que hemos realizado hasta la fecha, los pacientes consumen una media de 17,47 mg, el primer día y 13,59 mg, el segundo día. Se entenderá, que con una dosificación tan reducida de la morfina, los efectos secundarios se minimicen (10), sin que se resientan, por ello, los resultados analgésicos.
5.5 Guía de actuación frente al DPO en las Salas de Despertar y URPA:
La evolución experimentada por la anestesia, en los últimos años: utilización de anestésicos de vida media ultracorta y generalización de las técnicas locorregionales, pueden conducir (especialmente, si no se ha administrado la adecuada analgesia de rescate intraoperatoria), a un aumento notable del DPO inmediato. Dado que los protocolos de analgesia postoperatoria se diseñan pensando en proveer analgesia continuada para los 2-5 días posteriores a la intervención quirúrgica, pueden ser claramente insuficientes para tratar un intenso DPO inmediato. Para su adecuado tratamiento, deben fomentarse pautas de actuación comunes en nuestras salas de despertar y URPA, que complementen los protocolos analgésicos diseñados por la UDA y sobre todo, que no los obstruyan. A tal fin, es conveniente que exista una guía de actuación para el tratamiento del DPO inmediato, claramente expuesta y de fácil consulta en los supuestos mencionados, Fig. 6.
5.6 Formación del personal de enfermería de las plantas de hospitalización
Dado el papel fundamental que desempeñan en el tratamiento del DPO, es absolutamente imprescindible que antes de incluir los pacientes de un determinado servicio o sala de hospitalización, en el ámbito de cobertura de la UDA, se realice un proceso de formación que garantice el mayor conocimiento posible de lo que hacemos y por qué lo hacemos. Un objetivo a conseguir, sería el que la enfermería anotase el nivel de dolor como la 5ª constante vital. No obstante, tras más de 9.000 revisiones postoperatorias efectuadas, esta aspiración, nos parece difícil, entre otros muchos factores, por la dificultad intrínseca de la medición del dolor. Teniendo en cuenta, además, los frecuentes cambios de personal, es deseable que la formación sea continuada (11). Todo el tiempo y esfuerzo que dediquemos a esta labor, nunca serán excesivos ya que repercuten muy directamente en el grado de cumplimentación de los protocolos analgésicos y en los resultados que proporcionan.
5.7 Recogida de resultados
Como mecanismo elemental de control de la eficacia y efectos secundarios de nuestros protocolos, es imprescindible que se realice un seguimiento continuado de los pacientes que se benefician de los tratamientos de la UDA.
La herramienta fundamental a tal fin, es la Hoja de Recogida de Datos (Fig. 7), que debe aunar un diseño suficientemente riguroso como para no obviar nada relevante: EVA en reposo y en movimiento o Valsalva, consumo de analgesia de rescate, efectos secundarios, etc. Así mismo debe ser lo suficientemente clara y concisa como para ser cumplimentada eventualmente, por anestesiólogos o residentes que no tengan un estrecho conocimiento de la UDA y sus protocolos (fines de semana y festivos).
Especial importancia, concedemos a los datos objetivos, que hacen referencia al confort del paciente: calidad del descanso nocturno, influencia del dolor sobre la imposibilidad de descansar, necesidad de utilizar analgesia de rescate, incidencia de efectos secundarios y clara distinción de su relevancia:
1(acontecimiento aislado),
2(precisa de tratamiento adicional),
3(obliga a retirar el tratamiento).
Así mismo, al final del tratamiento analgésico, no olvidaremos realizar una encuesta de satisfacción, en el que constataremos la opinión del paciente, respecto a la calidad del tratamiento recibido y si ha percibido un dolor mayor o menor del esperado.
5.8 Informatización y procesado de datos
Dado el ingente caudal de valiosa información que nos proporcionará la revisión diaria de nuestros pacientes, es muy conveniente informatizar los datos obtenidos, para de una manera rápida y fiable tener acceso a unas conclusiones que nos evidencien "la realidad matemática" de lo que hacemos y si es necesario realizar las modificaciones necesarias a nuestros protocolos analgésicos o pautas de actuación, que garanticen los mejores resultados posibles. No debemos olvidar, que el error más frecuente, consiste en sacar conclusiones precipitadas (ya sean positivas o negativas), a partir de una casuística insuficiente. Fig. 8.
También se deduce la gran importancia que tiene esta herramienta, a la hora de hacer todo tipo de publicaciones, ensayos clínicos, etc.
Una buena base de datos, nos proporcionará la posibilidad de realizar informes, listados de pacientes, etc., así como la remisión trimestral a todos los jefes de servicio, de los resultados obtenidos en sus pacientes, comparados con los de los otros servicios. Nuestros compañeros anestesiólogos, también deben ser informados periódicamente, en sesión clínica, de la marcha de la UDA, con el fin de asegurar el mayor grado de consenso y adhesión a la misma. En el último año, nuestra UDA, ha difundido documentos informativos, tan variados como: los resultados obtenidos en las 200 primeras intervenciones de cirugía cardiaca, las 200 primeras artrodésis vertebrales, las 250 primeras cesáreas y un resumen sobre la "Evidencia Científica en Dolor Agudo".
6. El equipo de la U.D.A.
Aunque ha quedado suficientemente clara, nuestra insistencia en que una U.D.A., debe contar con la participación o al menos, la aquiescencia, de la mayoría del Servicio de Anestesiología, ha de constar de un equipo reducido y homogéneo, que liderados por un coordinador-jefe, marque las pautas de actuación más convenientes para cada momento.
En nuestro caso, un equipo de 6 médicos (4 anestesiólogos y 2 residentes de último año) y 5 enfermeras (todas ellas con más de 10 años de experiencia en clínica del Dolor), conforman el equipo de la U.D.A.
La ingente labor que se expone, es llevada a cabo por un solo médico diario, en dedicación plena, una enfermera en régimen de jornada completa y otra a media jornada.
La atención continuada, fuera del horario de mañana, queda confiada al equipo de guardia de anestesia (prioritariamente los residentes), que además, realiza la preceptiva revisión de todos los pacientes, durante el fin de semana. En este punto, es imprescindible el apoyo incondicional del Jefe del Servicio.
6.1 La actitud del equipo de la U.D.A.
Para fomentar la homogeneidad del equipo, hemos diseñado un "Manual de Actuación del Médico de la U.D.A.", en él se insiste (además de en los aspectos puramente clínicos), en la necesidad de mantener, una adecuada actitud, tanto con los pacientes ("...hay pocas situaciones menos deseables que la convalecencia de una intervención quirúrgica, por tanto, intentad ser amables, simpáticos e incluso cariñosos, con el paciente. Es muy gratificante para ellos, por excepcional, y también para vosotros..."), como con el personal de enfermería de las plantas de hospitalización ("... hablar con ellas y preguntarles como van las cosas, intentad ser amables y comprensivos: ESTO ES UNA REGLA DE OBLIGADO CUMPLIMIENTO, EN TODAS NUESTRAS ACTUACIONES...").
Aunque la negociación con los cirujanos, quede reservada, por su importancia, al coordinador-jefe de la UDA, nunca debemos olvidar que nuestra actitud para con nuestros compañeros, ha de ser siempre colaboradora y respetuosa (aunque podamos estar en total desacuerdo con ellos) y que en ocasiones, puede que tengamos que prescindir de lo accesorio (por ejemplo, del AINE), para conservar lo fundamental (por ejemplo, el opioide epidural).
6.2 Plan de trabajo
Un día cualquiera, la actividad en nuestra U.D.A., se rige por la siguiente sistemática:
1. Al inicio de la jornada laboral, reunión del médico de la UDA, con la enfermera, para revisar que se haya cumplido la programación analgésica del día anterior. Se revisan además, las hojas de control de las urgencias que se hayan añadido durante la guardia.
2. Sobre la distribución de los pacientes por las UCIs, URPA y salas de despertar, que previamente ha realizado el responsable de Reanimación, configuramos una asignación provisional de los protocolos analgésicos, según el esquema expuesto con anterioridad. Aunque aún no se conoce a los pacientes y se actúa solo en función de la intervención propuesta, tiene por finalidad prever la llegada imprevista a una sala de despertar, de una intervención que finalice antes de lo esperado.
3. Mientras que las enfermeras comienzan el llenado de los dispositivos analgésicos (bombas elastoméricas, electrónicas, etc.) y la protocolización escrita, el médico de la UDA, hace un recorrido por todos los quirófanos y de común acuerdo con los diferentes anestesiólogos (los que mejor conocen las condiciones de salud de cada paciente) y cirujanos (los que mejor conocen las características de cada intervención quirúrgica), configura un plan analgésico lo más personalizado posible para cada caso.
Al final de nuestro recorrido, entregaremos a las enfermeras, el plan definitivo de protocolización analgésica del día, que aún podrá modificarse (aunque raramente), en función de posibles incidencias imprevistas (cambio de intervención, suspensiones, complicaciones per o postoperatorias, etc.).
4. Visita al área de Partos (incluye reunión con la supervisora y eventualmente con las matronas).
5. Revisión de los pacientes con dolor vascular-isquémico. Visita a la planta de Cirugía Vascular. Reunión con enfermería y médico/os responsables de la planta.
6. Revisión de los pacientes sometidos a tratamiento del dolor postoperatorio. Dado que el número puede ser muy grande (30-60, según los días), se dividen las hojas de control, entre el médico, una enfermera y si es posible algún residente (cuando rotan por la UDA). Se trata de que todos los pacientes, sean visitados al menos una vez, por el médico de la UDA.
7. Reunión al final de la valoración. Se comentan las posibles incidencias. Eventual actuación médica, en algún caso concreto, donde la enfermera no pueda (controlan el cumplimiento de los protocolos pero no pueden ejercer modificaciones del tratamiento, pautar medicación, etc.).
8. Durante toda la jornada, una enfermera permanece en la UDA, para atender a la provisión de los protocolos analgésicos, a medida que van llegando los pacientes a las salas de despertar y URPA.
9. Introducción en la Base de Datos, de los pacientes que han concluido los diferentes protocolos analgésicos.
7. Nuestros resultados
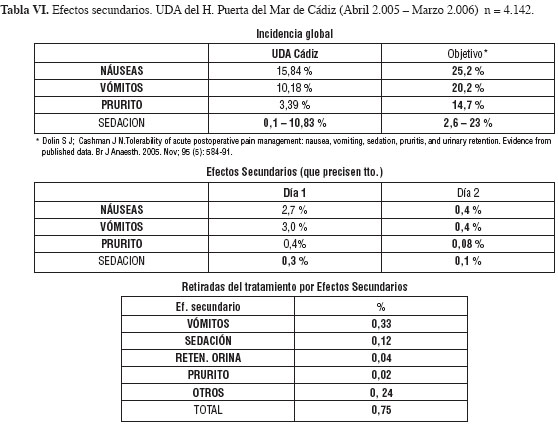
Aunque nuestro servicio tiene una larga tradición (desde hace más de 15 años), en el estudio y tratamiento del dolor postoperatorio (12), es a principios del año 2.005, cuando se diseña, de acuerdo a la sistemática expuesta, una Unidad de tratamiento del Dolor Agudo. Cuyos resultados globales, en dolor postoperatorio, exponemos en Tabla IV, V, VI, Fig. 9, 10.
8. Conclusiones:
De todo lo expuesto, cabe deducir que la estrategia empleada en la implantación y desarrollo de un modelo de Unidad de Dolor Agudo Integral, ha demostrado una alta eficacia, en términos relativos al alto número de pacientes atendidos, cobertura de todos los servicios quirúrgicos, optimización y control del programa de Analgesia Epidural Obstétrica, control del dolor vascular-isquémico, etc., según un modelo de bajo coste (un solo médico en dedicación plena diaria y 1-2 enfermeras), que no renuncia, sin embargo, al mayor grado de sofisticación (PCA, técnicas locorregionales, etc.) y rigurosidad en sus planteamientos (seguimiento diario, incluidos sábados y domingos, de los resultados, valoración del confort postoperatorio, informatización de los registros, etc.).
Aunque, forzosamente, nuestra experiencia está condicionada por múltiples factores de tipo local (los propios de nuestro hospital), entendemos que la sistemática, desarrollada, puede servir de modelo perfectamente adaptable, a cualquier hospital general.
Bibliografía
1. Ready LB, Oden R, Chadwick HS, Benedetti C, Rooke GA, Caplan R, Wild LM "Development of an anesthesioligy -based postoperative pain management service". Anesthesiology. 1986; 100-106. [ Links ]
2. Rawal N, Berggren L.Organization of acute pain services: a low-cost model. Pain. 1994; 57: 117-23. [ Links ]
3. Skinner HB. Multimodal acute pain management. Am J Orthop. 2004; 33 (5 Suppl): 5-9. [ Links ]
4. Moizo E, Berti M, Marchetti C, Deni F, Albertin A, Muzzolon F, Antonino A. Acute Pain Service and multimodal therapy for postsurgical pain control: evaluation of protocol efficacy. Minerva Anestesiol. 2004; 70: 779-87. [ Links ]
5. Joshi GP Multimodal analgesia techniques and postoperative rehabilitation. Anesthesiol Clin Norfh América. 2005; 23: 185-202. [ Links ]
6. Roberts GW, Bekker TB, Carlsen HH, Moffatt CH, Slattery PJ, McClure AF. Postoperative nausea and vomiting are strongly influenced by postoperative opioid use in a dose-related manner. Anesth Analg. 2005; 101: 1343-8. [ Links ]
7. Remy C, Marret E, Bonnet F. Effects of acetaminophen on morphine side-effects and consumption after major surgery: meta-analysis of randomized controlled triáis. Br J Anaesth. 2005; 94: 505-13. Review. [ Links ]
8. Marret E, Kurdi O, Zufferey P, Bonnet F. Effects of nonsteroidal antiinflammatory drugs on patient-controlled analgesia morphine side effects: meta-analysis of randomized controlled triáis. Anesthesiology. 2005; 102: 1249-60. [ Links ]
9. Elia N, Lysakowski C, Tramer MR. Does Multimodal Analgesia with Acetaminophen, Nonsteroidal Antiinflammatory Drugs, or Selective Cyclooxygenase-2 Inhibitors and Patient-controlled Analgesia Morphine Offer Advantages over Morphine Alone?: Meta-analyses of Randomized Trials.Anesthesiology. 2005; 103: 1296-1304. [ Links ]
10. Dolin S J; Cashman J N.Tolerability of acute postoperative pain management: nausea, vomiting, sedation, pruritis, and urinary retention. Evidence from published data. Br J Anaesth 2005; 95: 584-91. [ Links ]
11. Karlsten R, Strom K, Gunningberg L. Improving assessment of postoperative pain in surgical wards by education and training. Qual Saf Health Care. 2005; 14: 332-5. [ Links ]
12. Torres LM, Collado F, Almarcha JM, Huertas VG, De Antonio P, Rodríguez M. Tratamiento del dolor postoperatorio con sistema de PCA intravenoso. Comparación entre morfina, metamizol y buprenorfina. Rev. Esp. Anestesiol. Reanim. 1993; 40: 181-184. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Francisco M. Collado Collado
S. de Anestesia Reanimación y Tratamiento del Dolor
Hospital Universitario "Puerta del Mar"
Avda. Ana de Viya, 21. 11009 CÁDIZ
Tel. 956 00 28 97 Fax: 956 00 29 84
e-mail. pacollado@ono.com
Financiación: Ninguna
Conflictos de interés: No declarados
Recibido: 13/01/2007
Aceptado: 21/06/2007