Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista de la Sociedad Española del Dolor
versión impresa ISSN 1134-8046
Rev. Soc. Esp. Dolor vol.15 no.5 Madrid jun./jul. 2008
Tratamiento del dolor oncológico terminal intenso
Process management in pain treatment
A. Pernia1, L. M. Torres2
1 Facultativo especialista de área de Anestesiología Reanimación y Unidad de Tratamiento del dolor. Hospital Universitario Puerta del Mar Cádiz
2 Jefe se Servicio de Anestesiología Reanimación y Unidad de Tratamiento del dolor. Hospital Universitario Puerta del Mar Cádiz
Dirección para correspondencia
RESUMEN
El tratamiento del dolor oncológico intenso es una obligación además de una necesidad. En este trabajo se expone una revisión del armamentarium farmacológico del que disponemos en la actualidad, a tener en cuenta en función del tipo de dolor ante el que nos encontramos y una vez establecida la valoración oportuna del paciente con los instrumentos disponibles. En el abordaje terapéutico se propone además del tratamiento farmacológico, el abordaje intervencionista del que se pueden beneficiar alguno de estos pacientes.
Palabras claves: Dolor oncológico, intenso, terminabilidad biológica, opioides, tratamiento invasivo.
SUMMARY
The treatment of severe cancer pain is an obligation in addition to a necessity. In the paper we show a review of the pharmacological armamentarium we can use at the present time, to once consider based on the type of pain before which we were and established the opportune valuation the patient with the available instruments. In the therapeutic management one sets out in addition to the pharmacological treatment, the interventional one that can be benefitted some from these patients.
Key words: Cancer severe pain, biological end-life, opioids, interventional management.
Introducción
El dolor oncológico Terminal intenso es una circunstancia tan previsible como necesariamente evitable, a pesar de los avances en los últimos diez años en torno al dolor las cifras que manejamos siguen siendo inaceptables: hasta el 30% de los pacientes tienen dolor en el momento del diagnóstico de su proceso oncológico, llegando estos porcentajes al 60-80% en fases terminales de la enfermedad oncológica. La introducción de las unidades del dolor y de los cuidados paliativos en la cartera de servicios de la mayoría de hospitales ha supuesto un importante paso adelante si bien no es suficiente para abarcar todas las necesidades de este colectivo de pacientes y familiares (1).
No cabe duda que el abordaje del dolor oncológico avanzado incluso refractario constituye un reto, no tan solo desde el punto de vista médico sino ético.
Los pacientes y más frecuentemente los familiares tienen importante limitaciones a la hora de aceptar un tratamiento con opioides mayores, por las connotaciones sociales de los mismos o por la identificación de la "morfina" con la gravedad extrema. Otra importante limitación a la hora del tratamiento del dolor en pacientes con estados avanzados de su enfermedad lo constituye la posibilidad de que la propia analgesia desencadene la muerte del paciente, cuando el planteamiento debe ser que en esas fases de la enfermedad el dolor posiblemente constituye la única causa del hilo de vida o agonía en la medida que es el estímulo para la descarga de aminas necesarias para actividad vital mínima, es lógico por tanto que al abolir dicho estímulo el paciente cause exitus, pero siempre como consecuencia de su proceso de base (2).
La máxima a tener en cuenta la encontramos en la declaración de la Organización Médica Colegial y la Sociedad Española de Cuidados Paliativos, que afirma: "La atención integral y la promoción de la calidad de vida en las fases más avanzadas de las enfermedades crónicas evolutivas y de los enfermos terminales, deben ser consideradas como un derecho fundamental de las personas y una prioridad para las administraciones y organizaciones sanitarias y sociales" (3).
Clasificación del dolor oncológico
Sin duda son posibles varias clasificaciones del dolor oncológico, no obstante debemos apoyarnos en aquellas que nos puedan resultar especialmente útiles en dos aspectos fundamentales, por un lado en la valoración y diagnóstico de estos paciente y por otro lado para plantear el abordaje terapéutico. Es por ello que mencionamos principalmente dos clasificaciones una desde un punto de vista fisiopatológico y otra de los diferentes tipos de dolor oncológico ante los que nos podemos enfrentar en la práctica clínica (4).
Desde un punto de vista fisiopatológico existen tres tipos de dolor (somatico, visceral y neuropático)
Tabla I.También nos interesa conocer los tipos de dolor y circunstancias que pueden presentar estos paciente en el curso natural de su enfermedad considerando que se pueden presentar varias superpuesta o sucesivas en el tiempo.
Así debemos conocer que existe:
Dolor basal
Dolor continuo, que precisa una medicación pautada, no a demanda, por lo general progresiva y siempre con la posibilidad de tener que administrar para su control, dosis "de rescate" o fármacos coadyuvantes, ante su reactivación.
Crisis de dolor irruptivo:
Son exacerbaciones transitorias, rápidas incluso fugaces sobre el dolor basal, que puede y debe estar controlado con la medicación pautada.
Se pueden clasificar a su vez como:
- Dolor incidental:de causa desencadenante conocida (con mayor frecuencia algún movimiento concreto) que se debe "prevenir" con dosis de analgesia extra. El éxito terapéutico radica en la prevención que es la circunstancia que lo define, hoy día disponemos de medicación que nos permitirá amortiguar este dolor. Lo padecen hasta un 65% de los pacientes terminales.
- Dolor irruptivo espontáneo:la diferencia fundamental es que no tiene desencadenante y no es previsible al no obedecer a un patrón fijo por tanto se trata una vez iniciados los síntomas con dosis extra de analgesia, que nos interesa que tengan el mínimo tiempo de latencia entre la toma y el efecto analgésico.
Dolor por fallo final de dosis:
Cuando hemos pautado la medicación al paciente después de un tiempo variable nos va a referir que el dolor empieza antes de tener la siguiente toma de analgésico, ante esta circunstancia las opciones son dos, o bien incrementar la dosis de analgésicos o con más frecuencia acortar el tiempo interdosis.
Dolor neuropático:
Sus principales características se han comentado en al clasificación anterior.
Dolor iatrogénico:
Dolor oncológico originado por los tratamientos a los que se somete el paciente, principalmente radioterápicos (radiodermitis, mucositis, dolores neuropáticos y/o quimioterápicos (mucositis, dolor neuropático).
Dolor refractario:
Hasta un 15% del dolor oncológico es resistente a mórficos, precisando para su tratamiento técnicas propias de las unidades del dolor. Sin embargo, debemos tener en cuenta antes de clasificar a un dolor como refractario que según el estudio DOME, aún no informamos bien por escrito; no se nos entiende bien; no evaluamos bien, no empleamos bien los tratamientos no farmacológicos y no empleamos adecuadamente los tratamientos farmacológicos. De lo que se infiere que algún dolor clasificado como refractario no lo es y sólo se trata de una mala orientación terapéutica.
Dolor no oncológico en paciente con diagnóstico oncológico:
No debemos olvidar que el paciente con cáncer (incluso en su fase Terminal) puede sufrir dolor no relacionado con la enfermedad de base, dolor que a menudo es difícil de detectar puesto que su presentación típica está desvirtuada por el estado del propio paciente o más frecuentemente por la analgesia que ya tiene pautada que puede atenuar los síntomas o enmascararlos, un ejemplo de consecuencias incluso fatales puede ser el dolor asociado a eventos isquémicos miocárdicos.
Dolor total:
El dolor del cáncer es un dolor total que actúa negativamente sobre la salud física y mental, la capacidad funcional, los recursos económicos y la pérdida del ambiente social. Así pues el paciente con dolor total oncológico presenta necesidades que requieren una asistencia continuada; de tipo físico, procedentes del tumor y sus tratamientos, a tratar por el oncólogo: la desfiguración, el dolor, la debilidad, el estreñimiento y la anorexia; emocionales, sociales y espirituales procedentes de la falta de información, ansiedad, aislamiento, el abandono, los problemas familiares; que deben ser tratadas por el psicólogo y el asistente social, ya que acontecen problemas de rechazo, burocracia, retrasos en las soluciones administrativas (5).
Valoración del dolor oncológico
Una vez que tenemos diagnosticado al paciente, a ser posible etiquetado según las normas de clasificación que se han propuesto anteriormente, es prioritario realizar una evaluación y valoración del dolor oncológico que será fundamental no solo a la hora de la prescripción terapéutica sino principalmente en el momento del seguimiento y monitorización del nivel de dolor para efectuar las modificaciones oportunas en el tratamiento.
La historia clínica del paciente con dolor oncológico debe al menos contemplar los aspectos que se reseñan en el esquema que proponemos en la
Tabla II.Es primordial evaluar el síntoma dolor aislada y pormenorizadamente centrándonos en los aspectos fundamentales que se reseñan en la
Tabla III.En la valoración del paciente debemos acostumbrarnos a emplear instrumentos de medida para la monitorización del tratamiento, se proponen:
- Escalas analgésicas, que son simples y sencillas para pasar al paciente, nos va a dar una idea del control y evolución del dolor. La
fig. 1 muestra una escala verbal simple tanto de dolor como de alivio del mismo.La
fig. 2 muestra una escala númerica en la que el paciente identifica su intensidad de dolor con un punto de la regla que se le muestra.También el cuestionario de McGill dónde se analizan múltiples dimensiones del dolor es especialmente útil en la práctica clínica diaria (6).
De forma resumida y orientativa se exponen a continuación determinadas circunstancias clínicas a tener en cuenta en la valoración del dolor oncológico, debido bien a su prevalencia bien a su importancia en el curso clínico.
Dolor óseo
Es el más frecuente. Las metástasis del cáncer de mama, pulmón, próstata, y el mieloma múltiple son sus principales causas. Las metástasis suelen afectar a la columna vertebral, cráneo, húmeros, costillas, pelvis y fémures. La gammagrafía suele ser la prueba diagnóstica de elección, seguida de resonancia magnética.
Dolor de espalda
El desarrollo de dolor de espalda en un paciente con cáncer indica que pueden existir metástasis. El cáncer de mama, pulmón, próstata y tiroides son las principales causas. Las metástasis suelen afectar a la columna dorsal.
El dolor de espalda sin compromiso neurológico puede ser estudiado mediante una radiografía simple que detecta aproximadamente el 70% de las lesiones vertebrales, la TAC o la resonancia magnética estarán indicadas si la radiografía simple es normal y existe una sospecha alta de lesión.
El dolor de espalda rápidamente progresivo o con compromiso neurológico, es una urgencia por las secuelas que pueden con llevar el retraso diagnóstico. Suele ser necesario iniciar tratamiento con corticoides intravenosos a dosis altas y valorar la necesidad de radioterapia o cirugía urgente. La TAC, la resonancia magnética son las pruebas complementarias a realizar.
Dolor de cabeza
Se deben explorar las características de la cefalea, descartando la posible existencia de metástasis. El diagnóstico nos lo aporta bien la TAC o la RMN.
Dolor abdominal y pélvico
El dolor es de tipo visceral, las náuseas y vómitos son síntomas acompañantes.
El cáncer de recto y del tracto genitourinario suelen causar dolor pélvico.
El cáncer de páncreas produce dolor abdominal, en estadios avanzados, en el 90% de los pacientes. Otras causas frecuentes de dolor abdominal son la radioterapia y las adherencias secundarias a cirugía.
Dolor postquirúrgico
Existen cuatro síndromes dolorosos típicos tras cirugía oncológica. Tienen características de dolor neuropático y su empeoramiento puede indicar recidiva del cáncer.
Dolor postmastectomía: Es descrito como quemazón y sensación de opresión en la axila y parte superior del brazo.
Dolor postamputación de una extremidad: Puede ser dolor del muñón, del miembro fantasma o ambos. Es más frecuente en la amputación de miembros inferiores.
Dolor postoracotomía: Las causas del dolor son la lesión de nervios intercostales y de las articulaciones costocondrales y costovertebrales. El dolor en el brazo ipsilateral suele producirse por lesión de los músculos dorsal ancho y serrato anterior.
Dolor postdisección radical del cuello: Es debido a lesión del plexo cervical. Se localiza en la cara anterolateral del cuello y se irradia al hombro.
El diagnóstico precoz de estas entidades es la clave para el control del dolor, a mayor demora mayor dificultad en el tratamiento.
Plexopatía braquial
Las manifestaciones clínicas habituales son dolor de hombro y brazo, síndrome de Horner y/o debilidad y atrofia de los músculos de la mano. Las causas más frecuentes son el síndrome de Pancoast, en el contexto de un cáncer de pulmón o de mama, y la radioterapia.
Se deben contemplar otras causas no relacionadas con cáncer son osteoartritis, bursitis del hombro y radiculopatías cervicales, cuyo abordaje terapéutico es radicalmente diferente.
Plexopatía lumbosacra
Se caracteriza por dolor, que puede irradiarse, y debilidad de los miembros inferiores. Pueden existir alteraciones en la función de la vejiga urinaria y/o en la defecación. Los tipos de cáncer que producen este problema son los tumores pélvicos, sarcomas, linfomas y metástasis de cáncer de mama, así como recidivas o localizaciones retroperitoneales, que suelen dar esta sintomatología muy precozmente. La valoración diagnóstica viene dada por la RMN si existen datos de irritación radicular, si no es así se puede iniciar la aproximación diagnóstica con radiología convencional o gammagrafía.
Plexopatía cervical
El dolor se localiza en el oído y en la cara anterior del cuello. Puede acompañarse de síndrome de Horner y/o parálisis del nervio frénico.
Estudio diagnóstico: resonancia magnética con contraste.
Neuropatía periférica
El cáncer puede afectar directamente a cualquier nervio. La neuropatía sensorial dolorosa es un síndrome paraneoplásico asociado a cáncer de pulmón de células pequeñas, de mama, ovario y colon. El mieloma múltiple se asocia con frecuencia a neuropatía dolorosa sensorio-motora.
La quimioterapia con cisplatino, taxanes y alcaloides de la vinca producen con frecuencia neuropatía periférica dolorosa con disestesias, sensación de quemazón en los pies, manos y alteraciones en la sensibilidad vibratoria y propioceptiva (7).
Abordaje terapéutico
-SISTEMÁTICA TERAPÉUTICA
-FÁRMACOS DISPONIBLES Y VÍAS DE ADMINISTRACIÓN
-TRATAMIENTO INVASIVO DEL DOLOR ONCOLÓGICO INTENSO TERMINAL
- SISTEMÁTICA TERAPÉUTICA
Realizada ya la valoración del paciente con dolor oncológico debemos estar en condiciones de aportarle el mejor manejo terapéutico a nuestro alcance, informando siempre de los posibles efectos adversos de los fármacos principalmente al inicio del tratamiento (8,9).
Debemos por tanto:
Tratar la causa del dolor.
El tratamiento tiene que instaurarse lo antes posible para evitar sufrimiento.
Las diferentes posibilidades terapéuticas existentes serán utilizadas para conseguir el control más adecuado del dolor.
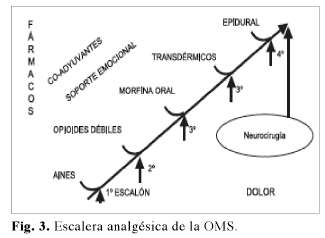
El pilar de la estrategia terapéutica se basa a día de hoy en la escalera analgésica de la OMS, Fig. 3.
No obstante de forma deliberada se expone la figura de la escalera analgésica anterior, a modo de rampa ascendente, por aproximarla a la teoría del ascensor analgésico cada vez más vigente, en el que proponemos iniciar el tratamiento en el punto que el dolor del paciente nos lo indique obviando el paso por escalones anteriores si por la experiencia clínica sabemos que no nos van a aportar ningún beneficio terapéutico (10).
- FÁRMACOS DISPONIBLES Y VÍAS DE ADMINISTRACIÓN
El armamentarium del que disponemos en la actualidad se expone de forma resumida en lo sucesivo. Centrándonos principalmente en los opioides que a día de hoy son el pilar básico sobre el que se sustenta la analgesia del paciente oncológico, sin dejar de contemplar los analgésicos menores clásicos como el metamizol o el paracetamol (11,12). Si bien de forma breve se hará mención de otros analgésicos y coadyuvantes.
Tablas IV, V y VI.La
Tabla VI, muestra una orientación de dosis equianalgésicas de los opioides más frecuentemente utilizados (27).Los principales efectos secundarios de los opioides son (28):
Estreñimiento. Es necesario realizar profilaxis y tratamiento enérgico del mismo si se presenta.
Náuseas y vómitos. Se debe siempre descartar causa orgánica de los mismos. Se tratan con metoclopramida, es especialmente útil en fases terminales el haloperidol.
Sedación y alteración de las funciones cognitivas. Del mismo modo se deben descartar causas orgánicas. Se puede tratar con psicoestimulantes o con neurolépticos. Puede ser útil la rotación a la vía subcutánea.
Depresión respiratoria. El riesgo en pacientes con dolor oncológico es mínimo.
Prurito. Es tratado con antihistamínicos.
Mioclonias. Pueden revertir con clonazepán (0,5-2 mg cada 8 horas) e hidratación adecuada.
Sudoración. Puede responder a corticoides o anticolinérgicos.
Retención urinaria. Puede precisar sondaje.
Coadyuvantes analgésicos
Son medicamentos que pertenecen a diferentes grupos farmacéuticos. Se utilizan asociados a los analgésicos en el tratamiento del dolor oncológico, sobretodo si además del dolor oncológico concurren otros tipos de dolor, o predomina el componente neuropático (29).
Corticoides (30)
La analgesia es debida a su acción antiinflamatoria. La dexametasona tiene la mayor potencia antiinflamatoria.
Dosis habituales: 8-40 mg cada 24 horas durante 3-5 días. Vía oral o parenteral. La dosis será reducida a la mínima eficaz para reducir sus efectos secundarios.
El tratamiento prolongado está indicado en dolor oncológico debido a metástasis óseas, hipertensión intracraneal, tumores de cara o cuello, compresión medular o nerviosa y hepatomegalia.
Antidepresivos
Su indicación principal es el dolor neuropático.
La Amitriptilina y otros tricíclicos tienen una eficacia similar. Los inhibidores selectivos de la recaptación de la serotonina no han demostrado ser útiles. Especialmente útiles son los antidepresivos duales (serotoninérgicos y noradrenérgicos) por su mejor perfil de seguridad.
Amitriptilina:
Dosis inicial: 25 mg al acostarse. (Ancianos y pacientes debilitados10 mg).
Incremento de dosis: 10-25 mg cada semana si el paciente tiene dolor.
Dosis máxima: 100-150 mg diarios. No pueden sobrepasarse los niveles plasmáticos máximos.
Venlafaxina
Dosis inicial de 75 mg de venlafaxina retard al día con incrementos a 150 o 225 mg en función de la evaluación del dolor.
Controlar tensión arterial y ritmo cardíaco a dosis elevadas.
Duloxetina
Dosis de inicio de 30 mg al dia, con incremento de dosis a 60 mg según evolución clínica.
Precaución en pacientes con alteración de la función hepática.
Anticonvulsivantes (31,32)
Su indicación principal es el dolor oncológico neuropático.
Son eficaces: Gabapentina, pregabalina, clonazepan, fenitoína, Ácido valproico y Carbamacepina.
La dosis analgésica adecuada para cada paciente se determina de modo individual, sin sobrepasar los niveles plasmáticos máximos de cada medicamento.
El efecto analgésico puede tardar cuatro semanas.
Si un anticonvulsivante no es útil, usar otro anticonvulsivante.
Gabapentina
Dosis inicial. Día 1º: 300 mg a la noche. Día 2º: 300 mg cada 12 horas. Día 3º y siguientes: 300 mg cada 8 horas.
Incremento de dosis: El 7º día, si el paciente tiene dolor, aumentar 300 mg la dosis diaria, y así cada 5-7 días hasta la dosis máxima (3600mg).
Precauciones: Las dosis deben ser reducidas en insuficiencia renal.
Pregabalina
Profarmaco de la gabapentina con mejor perfil de seguridad.
Inicio de dosis con 25-75 mg nocturnos con incremento graduales hasta dosis máximas de 300 mg cada 12 horas.
Clonazepan:
Dosis inicial: 0´5-1 mg a la noche.
Incremento de dosis: Al 4º día pautar 0,5-1 mg cada 12- 8 horas. Cada semana incrementos progresivos hasta dosis máxima.
Dosis máxima: Habitualmente: 4-8 mg diarios repartidos cada 8 horas.
Debido a su efecto sedante puede ser útil en pacientes con ansiedad.
Bifosfonatos (33)
Indicación: dolor debido a metástasis óseas, si los analgésicos o la radioterapia fueron inefectivos.
Si la analgesia es efectiva:
Se manifiesta en el plazo de 14 días.
La duración de la analgesia puede durar 4-6 semanas.
Si no son efectivos:
Puede realizarse un nuevo ciclo de tratamiento después de 2 semanas. Si el 2º ciclo tampoco es eficaz, no deben realizarse más intentos.
Vía intravenosa (uso hospitalario): Zoledrónico: dosis de 4 mg, repetir si es eficaz cada 4 semanas.
Efectos secundarios: Náuseas y vómitos. Necrosis mandibular con el tratamiento intravenoso.
- TRATAMIENTO INVASIVO DEL DOLOR ONCOLÓGICO INTENSO TERMINAL
Generalmente son técnicas reservadas para el tratamiento del dolor oncológico refractario que no ha podido ser controlado con los tratamientos que se han expuesto anteriormente, a las dosis óptimas y con el tratamiento coadyuvante indicado en cada caso (34).
El desarrollo farmacológico de los últimos 10 años ha condicionado una disminución significativa en el uso de las técnicas invasivas en el tratamiento del dolor oncológico; entre ellas las que con más frecuencia se utilizan se exponen en la
Tabla VII.Las principales indicaciones del empleo de estas técnicas son: Dolor severo que no responde a tratamiento convencional optimizado, efectos secundarios intolerables en la escala progresiva de dosis e imposibilidad de uso de cualquier otra vía de administración (oral, transdérmica o subcutánea).
Neuromodulación
Entendemos como neuromodulación, la administración de fármacos a través de la vía espinal, para modificar la percepción del estímulo doloroso. La administración espinal de fármacos en el dolor oncológico tiene aproximadamente 30 años de historia, como "gold estándar" se propone la morfina, además único fármaco aprobado por la FDA para su administración espinal, no obstante con la aparición de nuevos fármacos éstos han sido empleados con éxito, en casos de no poder emplear la morfina, entre ellos: fentanilo, sufentanilo, metadona o meperidina. Se administran además junto a otros fármacos principalmente en función del tipo de dolor, así en dolor visceral o somático se emplean opioides con anestésicos locales y en modelos de dolor neuropático se emplean principalmente los anestésicos locales junto con alfa-2-agonistas.
La administración espinal incluye tanto la vía epidural como la intratecal, para las que no existen diferencias en cuanto a la eficacia a dosis equianalgésicas, la elección de una u otra se va a realizar en función de las contraindicaciones para cada una de ellas o en función de la expectativa de vida.
De modo resumido la elección de una técnica en función de la expectativa de vida se propone en el siguiente esquema:
Expectativa muy corta (menos de un mes): Optar por otra vía de administración, generalmente subcutánea.
Expectativa entre 1-6 meses: sistema de administración espinal implantado, con bomba de infusión externa.
Expectativa de más de 6 meses: sistema totalmente implantable.
En los criterios de selección debemos tener en cuenta: que se trate de un dolor refractario como se ha definido, que presente efectos adversos en otras vía de administración, que no exista contraindicación para la vías espinal, que tengamos tests a opioides espinales positivos, una expectativa de vida de más de un mes y que exista apoyo socio-familiar.
En cuanto a las contraindicaciones se refieren como más importantes; las alteraciones de la coagulación, la sepsis o infecciones en el lugar de punción o las causas anatómicas como limitación a la técnica.
El consentimiento informado es necesario en el momento de la instauración de estos tratamientos.
En la
tabla VIII se exponen de forma resumida las características de los diferentes fármacos de uso espinal.Respecto a los sistemas de liberación de fármacos debemos recordar que se indican en función de la esperanza de vida del paciente, existen tres formas principales de administración de fármacos:
Sistemas exteriorizados, catéter espinal que se tuneliza subcutáneamente hasta su salida por un punto en la piel, está desechado para uso intratecal.
Catéter espinal, conectado a un sistema implantable tipo port o reservorio subcutáneo, a través del cual se administra la medicación, a través de sistemas elastoméricos o a través de bombas de infusión.
Sistemas totalmente implantables con bomba de infusión de fármacos, que a su vez puede ser mecánica o de flujo fijo en las que la dosis se varía en función de la concentración del fármaco, o bombas programables.
Estimulación eléctrica medular
Técnica analgésica de elección como cuarto escalón en modelos de dolor neuropático y en dolores vasculares, con suficiente experiencia para su uso. En dolor oncológico suele quedar reservada precisamente para dolores neuropáticos refractarios, que en dolor oncológico suelen ser: dolores radiculares por infiltración de plexos, neuritis post irradiación, neuralgias concomitantes en pacientes oncológicos, dolor post toracotomía, dolor post resección radical de tumores pélvicos.
La limitación viene dada por el elevado coste de los sistemas de estimulación eléctrica.
Bloqueos nerviosos
En un intento de controlar el dolor refractario al cáncer, se han inyectado anestésicos locales y agentes neurolíticos en diversos nervios y ganglios. Aunque dados los avances del tratamiento analgésico (fármacos, sistemas implantables de liberación de fármacos y técnicas neuroquirúrgicas), la utilización de técnicas neurolíticas se ha reducido de manera importante (menos de un 10-15 %).
Aún así, los bloqueos neurolíticos pueden ser efectivos en el control del dolor intratable del cáncer en pacientes seleccionados.
Múltiples estudios documentan la eficacia de estas técnicas en cuanto a reducción de la intensidad del dolor y consumo de analgésicos, por lo que pueden seguir teniendo un importante papel en el manejo del dolor oncológico, pero nunca se debe considerar como una técnica aislada, sino como parte de una estrategia terapéutica.
Mención a parte merecen los bloqueos nerviosos mediante radiofrecuencia, que se contemplaran ante la respuesta favorable con los bloqueos con anestésicos locales (35).
Mecanismos fisiopatológicos
Los principales mecanismos fisiopatológicos del dolor asociado a procesos neoplásicos son:
Invasión progresiva de vísceras, nervios o huesos.
Dolor provocado por desaferenciación y neuropatías causadas por los necesarios tratamientos oncológicos: cirugía, quimioterapia, radioterapia.
Es importante identificar la causa del dolor para determinar la conveniencia del bloqueo. Para que sea efectivo debe estar localizado suficientemente, y estar causado por irritación nerviosa, visceral, o somática, o bien ser un dolor de tipo nociceptivo. También son útiles los bloqueos en el dolor asociado a mecanismos mediados por Sistema Nervioso Simpático (SNS), como en el tumor de Pancoast.
Definición de bloqueo
Es la interrupción de la transmisión nerviosa por un periodo más o menos largo de tiempo y en ocasiones permanente (simpatectomía química).
Los bloqueos simpáticos se pueden realizar con diversos fines.
Tabla X
Criterios de selección
Médicos:
Dolor muy localizado, esperanza de vida limitada, balance beneficio-riesgo favorable, sin contraindicación médica, el dolor debe ser el síntoma predominante en la enfermedad.
Criterios de actuación:
El bloqueo diagnóstico debe proporcionar al menos un 50% de alivio y mostrar signos positivos en la evolución, como una disminución en los requerimientos analgésicos, comprensión por parte de familia y paciente de la técnica, expresado a través del consiguiente consentimiento informado.
Criterios psicosociales:
Establecimiento de expectativas realista en cuanto a la evolución natural de la enfermedad a pesar del alivio del dolor, apoyo familiar y psicológico (36).
Técnicas neuroquirúrgicas
Al igual que los bloqueos neurolíticos las técnicas neuroquirúrgicas han disminuido drásticamente en los últimos años, no obstante debe ser un paso más a tener en cuenta en el tratamiento de los pacientes con dolor refractario (37).
Las contraindicaciones serían, expectativa de vida muy corta, alteraciones de coagulación, indemnidad de esfínteres, disfunción pulmonar severa homolateral al dolor.
Las principales técnicas se muestran en la tabla XI.
Bibliografía
1. World Health Organization. Cáncer pain relief. 2nd. ed. Geneva: World Health Organization, 1996. [ Links ]
2. Aliaga L., Baños J., Barrutell C, Molet J., Rodríguez A. Tratamiento del dolor, teoría y práctica. Barcelona: Permanyer; 2002. [ Links ]
3. Back, I. Palliative Medicine Handbook. 3rd ed. Cardiff: BPM Books; 2002. [ Links ]
4. Portenoy, RK. Cáncer pain: Epidemiology and syndromes. Cancer 1989; 63: 2298-307. [ Links ]
5. Bajwa Z, Warfield C. Cancer pain syndromes. [Monografía en Internet]. Walthman (MA): Uptodate; 2006. [ Links ]
6. Melzack, R. The McGill pain questionnaire: Major properties and scoring methods. Pain 1975; 1: 277-99. [ Links ]
7. Patt R. Cáncer pain. Philadelphia: J.B. Lippincot Company; 1993. [ Links ]
8. Fallon M, Hanks G, Cherny N. Principies of control of cancer pain. BMJ 2006; 332; 1022-1024. [ Links ]
9. Colvin L, Forbes K, Fallon M. Difficult pain BMJ. 2006; 332; 1081-1083. [ Links ]
10. L. M. Torres, E. Calderón, A. Pernia, J. Martínez-Vázquez y J. A. Micó. De la escalera al ascensor. Rev. Soc. Esp. Dolor 9: 289-290, 2002. [ Links ]
11. McNicol E, Strassels SA, Goudas L, Lau J, Carr DB. NSAIDS or paracetamol, alone or combined with opioids, for cancer pain. The Cochrane Database of Systematic Reviews 2005, Issue 2. Art. No.: CD005180. [ Links ]
12. Stockler, M, Vardy, J, Pillai, A, Warr, D. Acetaminophen (paracetamol) improves pain and well-being in people with advanced cancer already receiving a strong opioid regimen: a randomized, double-blind, placebo-controlled cross-over trial. J Clin Oncol 2004; 22: 3389. [ Links ]
13. Lewis, KS, Han, NH. Tramadol: A new centrally acting analgesia Am J Health Syst Pharm 1997; 54: 643. [ Links ]
14. Wiffen PJ, Edwards JE, Barden J, McQuay HJM. Morfina oral para el dolor por cáncer (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2005 Número 1. Oxford: Update Software Ltd. [ Links ]
15. Broomhead A, Kerr R, Tester W, O'Meara P, Maccarrone C, Bowles R, Hodsman P Comparison of a once-a-day sustained-release morphine formulation with standard oral morphine for cáncer pain. J Pain Symptom Manage 1997; 14:63. [ Links ]
16. Quigley C. Cambio de opiáceo para mejorar el alivio del dolor y la tolerancia del fármaco (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2005 Número 1. Oxford: Update Software Ltd. [ Links ]
17. Jeal W, Benfield P Transdermal fentanyl. A review of ist pharmacological properties and therapeutic in pain control. Drugs 1997; 53: 109-138. [ Links ]
18. Zenz M, Donner B, Strumpf M. Long-Term. Treatment of cancer pain with transdermal fentanyl. J. Pain Sympton Manag 1998; 15: 168-175. [ Links ]
19. Skaer T. Transdermal opioids for cáncer pain. Health and Quality of Life Outcomes 2006, 4:24. Doi: 10. 1186/1477-7525-4-24. [ Links ]
20. Sanz Ortiz J. Fentanilo transdérmico: reservorio cutáneo Fentanilo. En: El control del sufrimiento evitable. Terapia analgésica. Jaime Sanz Ortiz ed. Madrid: You & Us; 2001. p. 117-124. [ Links ]
21. Zeppetella G, Ribeiro MDC Opioids for the management of breakthrough (episodic) pain in cáncer patients. The Cochrane Database of Systematic Reviews 2006, Issue 1. Art. No.: CD004311. Doi: 10. 1002/14651858. CD004311. pub2. [ Links ]
22. Muriel C, García-Castaño M, Yusta G, Sánchez-Montero F Citrato de Fentanilo oral transmucosa: revisión. Rev Soc Esp Dolor 2000; 7: 319-326. [ Links ]
23. Reid CM, Martín RM, Sterne JA, Davies AN, Hanks GW, Oxycodone for Cancer-Related Pain: Meta-analysis of Randomized Controlled Triáis. Arch Intern Med. 2006 Apr 24; 166 (8): 837-843. [ Links ]
24. Rischitelli DG, Karbowicz SH. Safety and efficacy of controlled-release oxycodone: a systematic literature review. Pharmacotherapy. 2002 Jul; 22(7): 898-904. [ Links ]
25. Evans HC, Easthope SE. Transdermal Buprenorphine. Drugs 2003; 63 (19). 1999-2010. [ Links ]
26. Vidal MA, Calderón E, Pernia A, Calderon-Pla E, Torres LM. Transdermal buprenorphine and silent acute coronary syndrome. Rev Esp Anestesiol Reanim. 2006 Jan; 53 (1): 58-9. [ Links ]
27. Sociedad Española de Cuidados Paliativos. Guía de cuidados paliativos [Libro electrónico]. SECPAL. [ Links ]
28. Andersen, G, Christrup, L, Sjogren, P Relationships among morphine metabolism, pain and side effects during long-term treatment. An update. J Pain Symptom Manage 2003; 25:74. [ Links ]
29. Gómez Sancho M. Control de síntomas en el enfermo con cáncer terminal. Madrid: Asta médica; 1992. [ Links ]
30. Shih A, Jackson KC 2nd.Role of corticosteroids in palliative care. J Pain Palliat Care Pharmacother. 2007; 21 (4): 69-76. [ Links ]
31. Wiffen P, Collins S, McQuay H, Carroll D, Jadad A, Moore A. Drogas anticonvulsivantes para dolor agudo y crónico (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus , 2005 Número 1. Oxford: Update Software Ltd. [ Links ]
32. Caraceni A, Zecca E, Bonezzi C, Arcuri E, Yaya Tur R, Maltoni M et al Gabapentin for neuropathic cáncer pain: a randomized controlled trial from the Gabapentin Cáncer Pain Study Group. J Clin Oncol 2004; 22: 2909. [ Links ]
33. Wong R, Wiffen PJ. Bifosfonatos para el alivio del dolor provocado por metástasis óseas (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2005 Número 1. [ Links ]
34. Bajwa Z, Warfield C Nonpharmacologic therapy of cáncer pain. [Monografía en Internet]. Walthman (MA): Uptodate; 2006. [ Links ]
35. Goetz MP, Callstrom MR, Charboneau JW, Farrell MA, Maus TP, Welch TJ et al, Percutaneous image-guided radiofrequency ablation of painful metastases involving bone: a multicenter study. J Clin Oncol. 2004; 22: 300-306. [ Links ]
36. Astudillo W., Mendinueta C, Astudillo E. Cuidados del enfermo en fase terminal y atención a su familia. 4ª ed. Pamplona: Eunsa; 2002. [ Links ]
37. Robert A. Fenstermaker. Neurosurgical invasive techniques for cáncer pain: A pain specialist's view. Current Pain and Headachereports 1999; 3:190-197. [ Links ]
 Dirección para correspondencia:
Dirección para correspondencia:
tonipernia@gmail.com
Financiación: Ninguna
Conflictos de interes: No declarados
Recibido: 13/07/2007
Aceptado: 12/10/2007