INTRODUCCIÓN
El shock séptico es la manifestación más grave de una infección1. Se produce como consecuencia de una respuesta inflamatoria sistémica grave, que provoca un colapso cardiovascular y/o microcirculatorio y a hipoperfusión tisular. Muchos pacientes requieren tratamientos prolongados con vasopresores2,3. La necrosis digital bilateral puede resultar como efecto secundario del tratamiento vasopresor4 como consecuencia de disminuir la perfusión en zonas acras5. El tejido necrótico que se produce consiste en una acumulación de células muertas. La eliminación del tejido necrótico mediante técnicas de desbridamiento es fundamental para poder iniciar el proceso de cicatrización6. Desde hace años aparece una nueva forma de entender el proceso de cicatrización basado en materiales de cura en ambiente húmedo (CAH)7, cuya finalidad es la de mantener la herida en una situación idónea para su correcta cicatrización.
OBJETIVO
Describir el proceso de CAH realizadas a un paciente con lesiones necróticas periféricas tras la administración de fármacos vasoactivos, con el fin de evitar la amputación y exponer un abordaje terapéutico que pueda ayudar a otros profesionales a conocer la importancia de la aplicación de este tratamiento. Desde nuestra Consulta Territorial de Heridas Complejas (CTHC) se procedió a realizar una búsqueda bibliográfica de casos similares y no se encontraron publicaciones de abordaje de CAH de este tipo de lesiones. Los artículos hallados fueron casos resueltos con amputación parcial o total de las zonas afectadas8,9,10,11,12,13,14,15,16,17,18,19.
PRESENTACIÓN DEL CASO
Historia clínica
Paciente varón de 62 años, ingresado por shock séptico de origen urológico que precisó tratamiento vasopresor.
Exploración
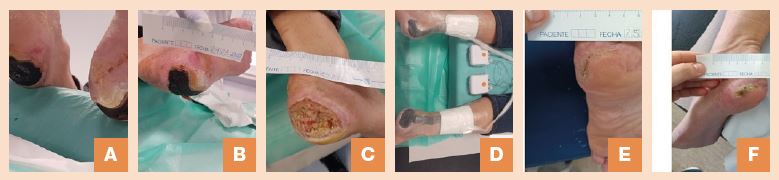
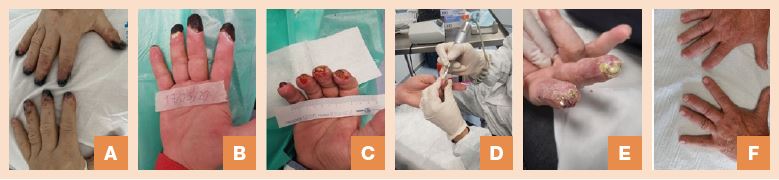
Lesiones con escara necrótica dura en la punta de todos los dedos del pie izquierdo con afectación hasta la falange media (fig. 1A), en ambos talones (fig. 2A), en todos los dedos de la mano derecha y en 3 dedos centrales de la mano izquierda (fig. 3A). La hipótesis de este caso se fundamentó en el hecho de que la isquemia que provocó dichas lesiones fue transitoria al uso de los fármacos vasoactivos. El paciente presentaba pulsos en todas las extremidades y normotermia, además no aceptaba la cura conservadora para momificación o posible amputación, así que se acordó cambiar la cura para valorar la viabilidad de los miembros afectados mediante CAH.
Diagnóstico
Lesiones necróticas periféricas tras la administración de fármacos vasoactivos por shock séptico urológico.
Plan de actuación-tratamiento
Al alta hospitalaria, a finales de febrero de 2020, presentaba lesiones isquémicas en dedos de manos, pies y talones. Se valoró por los servicios de cirugía vascular y traumatología, que plantearon la amputación. Ante la negativa del paciente decidieron tratamiento conservador con curas diarias con povidona yodada y control posterior. El control ambulatorio por parte de estos servicios fue interrumpido debido a la situación de pandemia por COVID-19.
El 6 de marzo inició curas y seguimiento en la CTHC de la localidad de Lleida perteneciente al Institut Català de la Salut. Las heridas se manejaron en 4 fases diferenciadas:
1.ª fase, de preparación de las escaras para el desbridamiento cortante. Cura con hidrocoloide cada 48-72 h para reblandecer las escaras.
2.ª fase, de desbridamiento. Desbridamiento cortante con bisturí de forma minuciosa y cuidadosa, cura posterior con cadexómero iodado Iodosorb® y apósito secundario de espuma cada 72 h.
3.ª fase, de granulación tisular. Aplicación de terapia de presión negativa (TPN) PICO® en talones. Aplicación de colágeno modulador de proteasas de la matriz Epiona® en dedos de manos y pies junto a apósito secundario de espuma cada 72 h o apósito antioxidante Reoxcare®.
4.ª fase, de epitelización tisular. Aplicación de hidrocoloide hasta epitelización completa cada 48-72 h.
Evolución
Dedos de los pies
El 17 de marzo de 2020 se inició cura con desbridamiento cortante (fig. 1B). Una semana después ya se visualizaba presencia de tejido viable con buena coloración bajo las escaras. Se siguió con el desbridamiento cortante y se iniciaron curas con cadexómero yodado. El 24 de marzo ya no presentaba tejido necrótico en 3 dedos del pie izquierdo, aunque los 2 primeros dedos presentaban más afectación. El 31 de marzo se realizó una radiografía para valorar la viabilidad de estos y se descartó osteomielitis. Aun así, se prescribió antibiótico por exposición ósea. El 14 de abril se repitió radiografía tras la presencia de inflamación y exudado en la base del primer dedo del pie izquierdo y se pautó antibiótico nuevamente. El aspecto de estos dedos no era favorable (fig. 1C). Las visitas a consultas externas hospitalarias se anularon por la epidemia de COVID, y desde la CTHC logramos la valoración por una podóloga externa, que durante la valoración del 2.º dedo del pie izquierdo, este se desprendió totalmente (fig. 1D). El 3 de julio, finalmente, se programó por el servicio de vascular para amputación transfalángica proximal del 1.er dedo y transfalángica distal de los dedos 2.º y 3.º del pie izquierdo, este último por osteomielitis. Se continuaron las CAH desde la CTHC. El 20 de setiembre epitelizaron todos los dedos del pie (fig. 1E).
Talones
El 24 de marzo, tras curas anteriores con hidrocoloide, la escara de los talones presentaba un tejido blando para iniciar desbridamiento cortante efectivo (fig. 2B), que se realizó durante 1 mes (fig. 2C). El 28 de abril se inició TPN PICO® en ambos talones (fig. 2D). El 23 de junio se retiró la TPN y se continuaron las curas con colágeno y apósito antioxidante (para disminuir la inflamación) y así ayudar al crecimiento del tejido. El 1 de setiembre, los talones se encontraban en fase de epitelización. Se retiraban puntualmente pequeñas calcificaciones con desbridamiento cortante y se continuó aplicando el apósito de colágeno modulador de proteasas hasta epitelización (fig. 2E y F).
Manos
El 17 de marzo se inició desbridamiento cortante (fig. 3B), previamente se realizaron curas con hidrocoloide para reblandecer las escaras, y apa-recía tejido de granulación al poco tiempo en casi todos los dedos de las manos (fig. 3C). En 1 mes y medio ya empezaron a epitelizar todos los dedos. El 16 de junio apreciamos calcificaciones en algunos dedos de las manos a consecuencia de la necrosis. Estas se eliminaron con desbridamiento cortante e instrumental mediante fresado con micromotor por parte de la podóloga que colaboró en la resolución del caso (fig. 3D), pero el paciente precisó de la toma de antibioterapia oral por infección local (fig. 3E), previamente se descartó osteomielitis mediante radiografía. El 26 de junio tenía todos los dedos de las manos epitelizados, excepto 2, en los que se realizó cura con apósito antioxidante Reoxcare® y terminaron cicatrizando el 24 de septiembre (fig. 3F).
RESULTADOS
La CAH dio como resultado la epitelización de los dedos de las manos y de los pies en 28 semanas/7 meses o 196 días y la curación de los talones en 38 semanas/9 meses y medio o 266 días.
DISCUSIÓN
Según los artículos científicos publicados hasta la fecha, todos los casos de necrosis han sido resueltos llevando a cabo la amputación de las zonas afectadas, lo que origina secuelas psicológicas, estéticas y funcionales al paciente9,10. En el presente caso se decidió tratar las lesiones necróticas periféricas mediante la aplicación de CAH con el fin de evitar la amputación. Este tipo de tratamiento permitió la epitelización de las lesiones evitando la amputación de todos los dedos de manos y pies, a excepción de 1 dedo de la mano y 2 dedos del pie, por consiguiente, las secuelas se minimizaron y se preservó su estado funcional. Cabe destacar que este tratamiento requería tiempo y dedicación, pues la mayoría de curas las realizaban dos enfermeras especialistas y, mayoritariamente, tenían una duración de 1 h y media. La colaboración de la podóloga externa permitió realizar técnicas complejas, como desbridamiento instrumental mediante fresado con micromotor de 35.000 rpm y fresas diamantadas para canales debido al tipo de tejido y a la precisión necesaria en este caso. Además, se utilizó instrumental específicamente podológico como alicates de triple articulación y gubias podológicas del número 1 para la retirada parcial o total de las láminas ungueales afectadas o que pudieran interferir en la buena evolución de la herida (figs. 1F y 3D). Con este caso se pretende dar visibilidad a la función asistencial que se desarrolla desde la CTHC, en la que se atienden a pacientes con heridas de difícil cicatrización y que requieren visitas largas, pero que favorecen la calidad de vida del paciente y a la vez disminuyen el gasto sanitario, dado que la dedicación y las curas realizadas desde la consulta reducen el tiempo de cicatrización. Por lo tanto, se debe seguir trabajando en esta línea y generar mayor evidencia científica de la aplicación en ambiente húmedo en este tipo de lesiones necróticas secundarias a fármacos vasoactivos, para que se introduzcan en la práctica clínica diaria.