Introducción
La prevención de las lesiones por presión (LPP) es una preocupación constante para la mejora de la calidad de la atención sanitaria de los pacientes hospitalizados. Muchos estudios han fijado su objetivo en definir las medidas más efectivas para intentar paliar este efecto adverso, esto ha permitido su clasificación por niveles de evidencia y la elaboración de guías de práctica clínica. Estas guías deben regir la praxis cotidiana buscando el objetivo de la prevención, pero la sola existencia de estas guías no garantiza que esas medidas preventivas sean utilizadas, para ello se precisa de una estrategia de implementación que disminuya la brecha existente entre el conocimiento y la práctica. Una de esas estrategias es la denominada care bundle, cuya traducción más usual al castellano es “paquete de cuidados” (PCuid), definido en 2001 por el Institute for Healthcare Improvement (IHI) como: “Grupo estructurado de intervenciones basadas en guías de práctica clínica que mejoran los procesos de atención, fomentan el cumplimiento de las pautas y se ha demostrado que mejoran los resultados de los pacientes”1.
El concepto PCuid nace en una iniciativa conjunta entre el IHI y la Voluntary Hospital Association, denominada “Idealized Design of the Intensive Care Unit” (IDICU) llevada a cabo en 13 hospitales norteamericanos en 2005, con el objetivo de incrementar la seguridad de la atención sanitaria, al mejorar el trabajo en equipo y la comunicación en equipos multidisciplinarios2.
Para el diseño de estos PCuid se plantearon las siguientes pautas:
El paquete tiene de 3 a 5 intervenciones con un fuerte acuerdo clínico.
Cada elemento o intervención del paquete es relativamente independiente.
El paquete se utiliza con una población de pacientes definida y en un entorno o ubicación concreta.
El equipo de atención multidisciplinar desarrolla el paquete.
Los elementos del paquete deben ser descriptivos en lugar de prescriptivos, para permitir la adaptación local y el juicio clínico apropiado.
El cumplimiento de los paquetes se mide mediante un criterio de medición de todo o nada, con una meta del 95% o superior.
Para la implementación del PCuid se utilizó el Modelo de Mejora desarrollado por Associates in Process Improvement, planteando inicialmente la respuesta a 3 preguntas:
¿Qué estamos tratando de lograr? Reducir el daño y mejorar la atención al paciente mejorando la confiabilidad de los procesos asistenciales.
¿Cómo sabremos que el cambio es una mejora? Con dos indicadores, cumplimiento todo o nada del paquete y mejores resultados para los pacientes.
¿Qué cambios podemos hacer que resulten en una mejora? Establecimiento de metas diarias, rondas multidisciplinarias y la realización de informes. Además, los cambios efectivos incluyen el uso de grupos, listas de verificación, estandarización y uso compartido de recursos3.
Actualmente, el PCuid se define como un conjunto de entre 3 y 5 cuidados preventivos con un consenso clínico robusto, elegidos por un equipo multidisciplinar, personalizados para un tipo de paciente y situación concreta, buscando mejorar los resultados preventivos. Se fundamenta en la implementación de unas pocas medidas basadas en evidencias, en el trabajo en equipo y en el uso de métodos de mejora para rediseñar los procesos de cuidados. No se trata de medidas nuevas, sino de prácticas conocidas y de probada eficacia, pero su efectividad reside en la consistencia y su aplicación conjunta, ya que son medidas que se deben aplicar a la vez a todos los pacientes y en todo momento. Se busca un efecto sinérgico, de forma que el efecto conseguido con el conjunto sea superior a la suma de los efectos individuales de cada medida por separado. Al mismo tiempo, esta metodología pretende simplificar el proceso de difusión de la innovación, favoreciendo su inclusión en la práctica clínica habitual al incidir sobre las barreras percibidas. Según Resar et al., no solo es “hacer un care-bundle” sino que para lograr el éxito se necesita rediseñar los procesos de trabajo, mejorar las estrategias de comunicación y las infraestructuras, asegurando la evaluación y la vigilancia1.
Los primeros PCuid que se desarrollaron fueron el IHI Ventilator Bundle y el IHI Central Line Bundle, que se aplicaban en el ámbito de los cuidados intensivos en julio de 2002. Los resultados recogidos tras su aplicación en 35 unidades de cuidados intensivos demostraron que un cumplimiento superior al 95% del IHI Ventilator Bundle había logrado una reducción del 44,5% de las neumonías asociadas a la ventilación2. Ambos paquetes se incluyeron como intervenciones clave en la “100,000 Lives Campaign” desarrollada en EE. UU. durante los años 2004 a 2006, cuyo objetivo era la disminución de efectos adversos asociados a la atención sanitaria4. A partir de 2006 y hasta el año 2008, el IHI decidió ampliar la campaña a la prevención de 6 efectos adversos más, se denominó “5 Million Lives Campaign”, y uno de los objetivos elegidos fue la prevención de las LPP. Participaron más de 4.000 hospitales, 65 de estos informaron haber pasado 1 año o más sin neumonías asociadas a la ventilación, 35 declararon 6 meses o más sin sepsis asociadas a la vía central en al menos una unidad de cuidados intensivos, y en el estado de Nueva Jersey 150 organizaciones declararon una reducción del 70% en las LPP5,6. El Scottish Patient Safety Programme incluyó ambos paquetes en 2007 y la Patient Safety First Campaign del National Health Service (NHS) inglés, lo hizo en 20087,8.
Posteriormente, el concepto del PCuid se ha utilizado para afrontar diversos problemas sanitarios como la sepsis relacionada con catéteres en UCI, las infecciones urinarias, las neumonías, la flebitis o la infección quirúrgica.
El primer antecedente de la aplicación de la metodología del PCuid a la prevención de LPP es de 2004, en el St. Vincent’s Medical Center de Florida se desarrolló el PCuid SKIN, que consiguió reducir la incidencia de LPP adquiridas en el hospital un 24,58% y la ausencia total de LPP de categorías 3 y 49.
El PCuid SKIN se implantó en Gales en 2009 a través del programa Transforming Care de la Abertawe Bro Morgannwg University Health Board, posteriormente se amplió a todas las juntas de salud en Gales a través de la Campaña “All Wales 1,000 Lives”. Mediante su aplicación durante un período de 12 meses, con un 95% de cumplimiento del PCuid, se consiguió un aumento en el número de días sin LPP de 35 a 85, en algunos departamentos se informó de un período sin LPP superior a 2 años y en algunos hospitales la incidencia de LPP llegó a reducirse un 90%10.
Durante el año 2009 el NHS Scotland desarrolló el paquete SSKIN, añadiendo Skin inspection, que demostró una reducción del 46% en el número de nuevas LPP11,12.
En una vuelta de tuerca, el NHS Greater Glasgow and Clyde crea su propio PCuid, el SSKINS, que añadió otra medida más, self management, entendido como el fomento del autocuidado y la participación de los cuidadores, consiguiendo reducir el porcentaje de LPP evitables un 15,5%13.
En Países Bajos se diseña, en 2006, ¿el programa Safe or Sorry? para la prevención conjunta de 3 efectos adversos: infecciones del tracto urinario, caídas y LPP14. Los resultados obtenidos permitieron afirmar una disminución de las caídas y de las infecciones urinarias, pero no consiguieron demostrar una disminución significativa de las LPP entre el grupo control y el de intervención15,16.
Baldelli y Paciella, en 2008, desarrollan un PCuid de prevención de LPP de 8 medidas en EE. UU., y con su aplicación consiguieron reducir la prevalencia un 25% y la incidencia un 20% durante 1 año17.
Durante el año 2009, en EE. UU., basándose en el paquete SKIN, diseñan SKIN CARE, añadiendo nuevas medidas preventivas: movilización cuidadosa evitando arrastre en cama; valorar la piel y el riesgo; no elevar el cabecero de la cama a más de 30°, y elevar los talones. Con su aplicación durante un período de 2 años consiguieron reducir las LPP adquiridas en el hospital un 37%18.
En 2011, en Australia se desarrolla un PCuid centrado en el paciente, denominado INTACT. Los datos obtenidos en un ensayo controlado aleatorizado con 1.600 pacientes de 8 hospitales demostraron, mediante su aplicación durante aproximadamente 1 año, una reducción del 52% del riesgo de padecer LPP19.
Entre 2012 y 2018, Fremmelevholm y Soegaard desarrollan un PCuid en Dinamarca, y consiguen una reducción de la prevalencia de LPP del 76,5%20.
En 2015, Padula et al. comparan la efectividad de las intervenciones de mejora de la calidad en la prevención de LPP de categorías 3 y 4 en 55 hospitales de EE. UU. analizando 5.208 casos. Designan como factores influyentes a los que reducen la incidencia más de 1 caso por 1.000 pacientes dados de alta y determinan que las intervenciones con mayor efectividad son: las iniciativas de los líderes (carteles, folletos, tablas de resultados), las herramientas visuales (checklist, póster, bundle, protocolos), la estadificación de las LPP, el cuidado de la piel y la nutrición, y recomiendan agruparlas en PCuid para aumentar su efectividad21.
La campaña de innovación colaborativa realizada en 2016 en 6 hospitales suizos aplicando el PCuid SSKIN durante 18 meses, consiguió una reducción del 49% del porcentaje de días en los que se produjo una nueva LPP y la reducción de la incidencia en un 50%22.
Durante 2017, Al-Otaibi et al. implementan un PCuid para la prevención de LPP en Arabia Saudí, y en 12 meses consiguieron una reducción de la prevalencia del 86%23.
En 2018, Lovegrove y Fulbrook estudian la prescripción de medidas preventivas de LPP con relación al riesgo evaluado mediante la escala Waterlow. Encontraron que se realiza una prescripción inadecuada y recomendaron la utilización de PCuid como una forma estructurada de prescribir medidas preventivas apropiadas a cualquier nivel de riesgo24.
Revisiones sistemáticas
La revisión sistemática realizada por Reddy et al. incluyó 59 estudios publicados hasta 2006 sobre prevención de LPP, y concluye que el uso de superficies de apoyo, el reposicionamiento regular del paciente, la optimización del estado nutricional y la hidratación de la piel del sacro son estrategias adecuadas para prevenir las LPP25.
En 2011, Soban et al. realizan una revisión sistemática sobre programas de intervención de mejora de la calidad en la prevención de LPP centrados en la actividad enfermera. Tras la revisión de 39 artículos publicados desde 1990 hasta 2009 encontraron que las estrategias de intervención notificadas con más frecuencia se componían de un conjunto de “mejores prácticas”, y determinaron que existía evidencia de su efecto reductor sobre la incidencia de LPP adquiridas en el hospital26.
La revisión exploratoria realizada por Niederhauser et al. en 2012 sobre programas integrales para prevenir las LPP, estudió 24 artículos publicados entre 1995 y 2010, y determinó que los mejores resultados se obtienen con la aplicación consistente de PCuid preventivos27.
En 2013 Sullivan y Schoelles realizan una revisión sistemática acerca de estrategias de seguridad multicomponente para la prevención de las LPP. El análisis de 26 artículos publicados entre 2000 y 2012 demostró que la integración de un conjunto común de componentes en los programas de prevención de LPP presentaba evidencia de fuerza moderada en la mejora de los procesos de atención y en la reducción de las tasas de LPP28. En 2017, Lavallée et al. realizan una revisión sistemática con metaanálisis acerca del efecto de los PCuid sobre los resultados de los pacientes y el comportamiento de los trabajadores sanitarios en relación con el cumplimiento de los PCuid. Los 37 estudios incluidos, no solo se refieren a la prevención de LPP sino que incluyen todo tipo de efectos adversos. Como conclusiones determinan que, a pesar de la baja calidad de la evidencia encontrada, los PCuid son intervenciones efectivas. Por otro lado, concluyen que los estudios sobre la incidencia de LPP, junto a los de sepsis asociada a vías centrales y neumonía asociada a la ventilación presentan las mayores reducciones en el riesgo de resultados negativos para los pacientes29.
La revisión sistemática realizada por Gaspar et al. en 2019 sobre la prevención de LPP adquiridas en el hospital, incluyó 26 artículos publicados entre 2009 y 2018, determina que las intervenciones preventivas individuales resultan menos efectivas por sí solas que los programas formados por múltiples intervenciones30.
El metaanálisis realizado por Lozano-Montoya et al. en 2016 acerca de las intervenciones no farmacológicas preventivas de LPP en ancianos, no encontró evidencia de alta calidad para ninguna intervención debido a la baja calidad de los estudios incluidos. Confirmaron evidencia de moderada calidad para el uso de colchones de presión alterna sobre los colchones hospitalarios estándar, y evidencia de baja calidad para los dispositivos de baja presión constante y la piel de oveja australiana de uso sanitario sobre los colchones habituales, y evidencia de muy baja calidad sobre las intervenciones nutricionales31.
Las revisiones Cochrane relacionadas con la prevención de LPP que hacen referencia el uso de PCuid, concluyen que la falta de estudios de calidad impide determinar conclusiones basadas en la evidencia. Los temas estudiados fueron:
Equipos de cuidado de heridas para la prevención y el tratamiento de las úlceras de decúbito32.
Organización de los servicios sanitarios para la prevención y el tratamiento de las úlceras por presión33.
Educación de los profesionales de la salud en la prevención de úlceras por presión34.
Educación de pacientes y cuidadores no profesionales para prevenir las úlceras por presión en poblaciones de riesgo35.
Objetivo
Explorar el estado del conocimiento actual relativo a la aplicación de la metodología del PCuid en la prevención de LPP adquiridas en unidades de hospitalización convencional por pacientes adultos.
Metodología
Protocolo
No se ha planteado la realización ni el registro del protocolo de la revisión exploratoria.
Diseño
Revisión exploratoria de la literatura. Para el desarrollo de la revisión y la redacción del informe se han utilizado las directrices de la guía publicada por el Joanna Briggs Institute (JBI) y la guía Preferred Reporting Items for Systematic reviews and Meta-Analyses extension for Scoping Reviews (PRiSMA-ScR)36-38.
Método de búsqueda
Se examinaron las bases de datos: PubMed, CINAHL, Scopus, Cochrane, Embase, CUIDEN, ENFISPO, IME, WOS y SciELO.
Los términos Medical Subject Headings (MeSH) empleados fueron: “pressure ulcer”, “pressure injury”, “care bundle”, “prevention and control”. Usándolos también en castellano según la fuente de datos consultada: “úlcera por presión”, “lesión por presión” “paquete de cuidados”, “prevención y control”. No se establecieron límites temporales para acotar la búsqueda debido a la relativa novedad de los términos, el período de búsqueda comprendió desde julio de 2020 hasta agosto de 2021. Se incluyeron las investigaciones redactadas en inglés o español. No se establecieron límites en cuanto al tipo de metodología empleada en los estudios o al tipo de fuente para su difusión. Se utilizó la búsqueda inversa de estudios mediante el análisis de las referencias de la bibliografía.
La cadena de búsqueda utilizada en PubMed incluyendo operadores booleanos: “pressure ulcer” OR “pressure injury” AND “care bundle” AND “prevention and control”.
Criterios de selección de los estudios
Publicaciones relacionadas con la aplicación de la metodología del paquete de cuidados a la prevención de LPP adquiridas en unidades de hospitalización convencionales en pacientes adultos.
Se excluyeron los estudios referentes a población infantil (< 18 años), a pacientes ingresados en unidades de cuidados críticos o a población ingresada en otro tipo de instituciones de carácter sociosanitario, como residencias de personas mayores.
Datos de los estudios
Los datos extraídos de la lectura de los estudios fueron:
Año de publicación.
Autores.
País.
Población de estudio.
Cuidados integrantes del PCuid.
Parámetro de medición (prevalencia, incidencia, prevalencia de lesiones adquiridas en el hospital).
Datos de fiabilidad y validez.
Resultados cuantitativos expresados en incidencia, prevalencia, días de ingreso sin LPP o número de LPP.
Resultados cualitativos.
Resultados
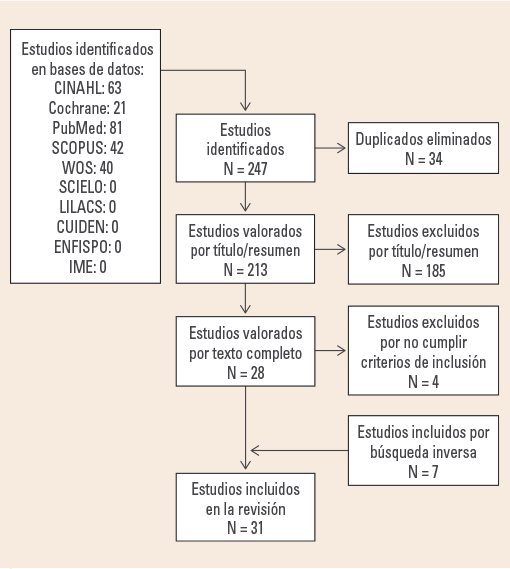
Se seleccionaron 31 artículos tras el proceso de revisión bibliográfica (Fig. 1). Los estudios excluidos por diferenciarse del objetivo de la revisión lo fueron por referirse a distinta población (pediátrica, pacientes de cuidados intensivos, población ingresada en instituciones sociosanitarias), distinto tipo de lesiones (lesiones relacionadas con dispositivos sanitarios, lesiones por humedad) o por referirse a PCuid no relacionados con las LPP.
Las características de los estudios seleccionados se describen en laTabla 1.
Tabla 1. Estudios incluidos.
| Autor (referencia) | Año | País | Tipo de estudio | Población | Tamaño muestral | PCuid | Resultados |
|---|---|---|---|---|---|---|---|
| Gibbons et al. 9 | 2006 | EE. UU. | Pre-post intervención | Pacientes de hospital | No consta | SKIN | Reducción de la incidencia, 24,58% Ausencia de LPP categorías 3 y 4 |
| Sendelbach et al. 39 | 2011 | EE. UU. | Pre-post intervención | Pacientes de hospital | No consta | SKIN | Reducción de la incidencia, 33% Ahorro potencial entre 50.000 y430.000 dólares por año |
| Whitlock et al. 40 | 2011 | Reino Unido | Pre-post intervención | Pacientes de hospital | No consta | SKIN | Incremento del número de días sin LPP, 175% |
| Bale 10 | 2012 | Reino Unido | Pre-post intervención | Pacientes de hospital | No consta | SKIN | Reducción de la incidencia, 90% Incremento del número de días sin LPP, 142%Período sin LPP superior a 2 años |
| Van Gaal et al. 14 | 2009 | Países Bajos | Protocolo de ECA | Unidades de hospital y centros sociosanitarios | 20 unidades hospitalarias | SAFE or SORRY? | |
| Van Gaal et al. 42 | 2010 | Países Bajos | ECA multicéntrico | Enfermeras de hospital | 737 enfermeras | SAFE or SORRY? | Incremento de los conocimientos preventivos, 11% |
| Van Gaal et al. 15 | 2011 | Países Bajos | ECA multicéntrico | Pacientes de hospital y centros sociosanitarios | 2.201 pacientes | SAFE or SORRY? | No encuentran diferencias significativas en el grupo intervención |
| Van Gaal et al. 16 | 2011 | Países Bajos | ECA multicéntrico | Pacientes de hospital y centros sociosanitarios | 2.202 pacientes | SAFE or SORRY? | Reducción de la incidencia, 8% |
| Carson et al. 18 | 2012 | EE. UU. | Pre-post intervención | Pacientes de hospital | No consta | SKIN CARE | Reducción de la prevalencia, 37% Incremento de los registros de LPP, 13% |
| McIntyre 49 | 2013 | Reino Unido | Pre-post intervención | Pacientes de hospital | No consta | SSKIN | Reducción de la incidencia, 45% |
| Whitlock 52 | 2013 | Reino Unido | Revisión | SSKIN | El uso de un PCuid simplifica la prestación de atención basada en la evidencia y se adapta a diferentes entornos clínicos | ||
| McIntyre 12 | 2014 | Reino Unido | Pre-post intervención | Pacientes de hospital | No consta | SSKIN | Reducción de la incidencia, 46% |
| Downie et al. 53 | 2013 | Reino Unido | Revisión | El uso del PCuid estandariza y enfoca la atención en las intervenciones más efectivas, proporcionando un método estructurado de prevención | |||
| Downie 54 | 2014 | Reino Unido | Revisión | SSKIN | La documentación del proceso de implementación y la medición de su eficacia son esenciales para valorar su efectividad | ||
| Birkill 41 | 2020 | Reino Unido | Pre-post intervención | Pacientes de hospital y de salud mental | No consta | SSKIN | Reducción de la incidencia de las LPP de talón, 80% |
| Staines et al. 22 | 2020 | Suiza | Pre-post intervención | Pacientes de hospital y UCI | No consta | SSKIN | Reducción del porcentaje de días sin LPP, 49%Reducción de la incidencia, 50% Incremento de la valoración del riesgo mediante escala Braden, 36% |
| Chaboyer y Gillespie 44 | 2014 | Australia | Cualitativo | Enfermeras de hospital | 20 enfermeras | Previo a INTACT | El uso del PCuid facilita la participación del paciente y la implementación más coherente de las estrategias de prevención |
| Gillespie et al. 50 | 2014 | Australia | Cualitativo | Pacientes de hospital | 12 pacientes | Previo a INTACT | El uso del formato vídeo y póster consigue una mayor participación de los pacientes frente al formato escrito de checklist y folleto |
| Chaboyer et al. 55 | 2015 | Australia | Protocolo de ECA | Pacientes de hospital | 1.600 pacientes | INTACT | |
| Chaboyer et al. 19 | 2016 | Australia | ECA multicéntrico | Pacientes de hospital | 1.600 pacientes | INTACT | Reducción de la incidencia, 52% |
| Roberts et al. 45 | 2016 | Australia | Cualitativo | Enfermeras de hospital | 18 enfermeras | INTACT | Los elementos facilitadores de la implementación del PCuid son la simplicidad, la comunicación efectiva, la difusión de la evidencia, un liderazgo fuerte y la capacidad para influir en el comportamiento del personal |
| Whitty et al. 47 | 2017 | Australia | Coste-efectividad | Pacientes de hospital | 317 pacientes | INTACT | El PCuid no es coste-efectivo |
| Roberts et al. 46 | 2017 | Australia | Cualitativo | Pacientes de hospital | 19 pacientes | INTACT | Consideran el PCuid como aceptable al aumentar la participación en el cuidado, favorecer la interacción con el personal y proporcionar información fácil de entender. Condicionan el éxito de la implementación del PCuid a la complejidad de los materiales educativos, la compatibilidad con los conocimientos y creencias previas, el beneficio percibido y la habilidad para las relaciones humanas |
| Roberts et al. 56 | 2017 | Australia | Mixto cualitativo y cuantitativo, multicéntrico | Pacientes de hospital | Cuantitativo: 1.600 pacientes; Cualitativo: 18enfermeras, 19 pacientes | INTACT | Reducción de la incidencia, 52% Pacientes y enfermeras aceptaron el PCuid, reconocieron sus beneficios y el fomento de la participación en los cuidados preventivos |
| Deakin et al. 48 | 2020 | Australia | Pre-post intervención | Pacientes de hospital | 80 pacientes | INTACT | Incremento de la participación de los pacientes, 21%El 98,8% de los pacientes estaban satisfechos con el PCuid |
| Anthony et al. 13 | 2017 | Reino Unido | Revisión | SSKINS | |||
| Baldelli y Paciella 17 | 2008 | EE. UU. | Pre-post intervención | Pacientes de hospital y UCI | No consta | Pressure Ulcer Prevention Program | Reducción de la prevalencia, 25%, y de la incidencia, 20% |
| Kiernan y Downie 51 | 2011 | Reino Unido | Revisión | El uso del PCuid mejora la atención basada en la evidencia, estandariza y agiliza el cuidado preventivo | |||
| Lovegrove y Fulbrook 24 | 2018 | Australia | Descriptivo | Pacientes de hospital | 200 pacientes | El uso del PCuid estructura la atención preventiva acorde al nivel de riesgo | |
| Fremmelevholm y Soegaard 20 | 2019 | Dinamarca | Pre-post intervención | Pacientes de hospital | No consta | Odense University Hospital | Reducción de la prevalencia, 76,5% |
| Al-Otaibi et al. 23 | 2019 | Arabia Saudí | Pre-post intervención | Pacientes de hospital | No consta | Al-Kharj Hospital | Reducción de la prevalencia, 84% |
ECA: ensayo controlado aleatorizado.
Los resultados se presentan agrupados en los distintos PCuid encontrados y relacionados en la Tabla 2.
Tabla 2. Relación de PCuid y estudios publicados.
| PCuid | Estudios publicados |
|---|---|
| SKIN | 2006 Gibbons et al.9; 2011 Sendelbach et al.39; 2011 Whitlock et al.40 |
| SSKIN | 2013 Whitlock52; 2013 Downie et al. 53; 2013 McIntyre49; 2014 McIntyre12; 2020 Birkil y Deal41; 2020 Staines et al. 22 |
| SSKINS | 2017 Anthony et al. 13 |
| SKIN CARE | 2012 Carson et al. 18 |
| SAFE OR SORRY? | 2009, 2010, 2011 Van Gaal et al.14-16,42 |
| INTACT | 2014 Chaboyer y Gillespie44; 2014 Gillespie et al. 50; 2015, 2016 Chaboyer et al. 55,19; 2016 Roberts et al. 45,46; 2017 Whitty et al. 47; 2020 Deakin et al. 48 |
| PCuid propio | 2008 Baldelli y Paciella17 |
| PCuid propio | 2019 Al-Otaibi et al. 23 |
| PCuid propio | 2019 Fremmelevholm y Soegaard20 |
Skin
Desarrollado en el St. Vincent’s Medical Center de Florida en 2004, como parte de la campaña “Healthcare That Is Safe”, puede considerarse como la primera iniciativa del uso de los PCuid a la prevención de LPP. Las intervenciones que lo componen y de las que toma el nombre son: superficies de alivio (surfaces), cambios posturales periódicos (keep the patients turning), manejo de la incontinenecia (incontinence management), nutrición (nutrition). El desarrollo del PCuid se realiza por personal del hospital, del IHI y por enfermeras expertas de la WOCN (Wound, Ostomy and Continence Nurses Society). Se complementa con un proceso de educación al personal buscando el cambio cultural hacia la prevención de las LPP, un proceso de implementación basado en la implicación de los líderes para la motivación, y en la monitorización y control del desarrollo. A pesar de no aparecer en el acrónimo, se mantuvo la valoración del riesgo mediante la escala Braden. Su aplicación en este hospital consiguió rebajar la incidencia de 2,4 en enero de 2004 a 1,81 en septiembre de 2005, una reducción del 24,58%, y evitar todas las LPP de las categorías 3 y 4 desde agosto de 2004 hasta febrero de 20069.
Su uso posterior en otros hospitales demostró resultados variables, como la reducción de la incidencia del 33% en 10 hospitales de Minnesota, o el aumento del número de días sin registrar una LPP y la incidencia un 90% menor en hospitales galeses10,39,40.
Existe una corriente de PCuid que toma como base el PCuid SKIN incrementando nuevas medidas preventivas, en este sentido encontramos el SSKIN, SSKINS o el SKIN CARE.
Sskin
Basado en el PCuid SKIN, en 2009 el NHS Scotland le añade un componente más, la inspección de la piel (skin inspection), entendida como la valoración tanto al ingreso como de forma periódica de toda la superficie corporal, con el objetivo de detectar de forma precoz las LPP. Incluido en 2012 dentro de la campaña “Stop the Pressure” del NHS Midlands and East, con el objetivo de eliminar las LPP prevenibles de categorías 2, 3 y 4, su implementación se completó con la campaña formativa del personal, la constitución de equipos de viabilidad tisular, y la implicación de los líderes en la implementación y monitorización del proceso11.
Los datos obtenidos del NHS Safety Thermometer en 2014 de 55.194 pacientes, demostraron una reducción del 46% en el número de nuevas LPP, las de categoría 4 se redujeron un 39% y las de categorías 2 y 3, un 50%12.
Su empleo en la campaña del Reino Unido “Deal with heels”, enfocada a la prevención de LPP en el talón, redujo su número un 80% durante los años 2016 a 201941.
En 2016, 6 hospitales suizos implementaron un programa de innovación colaborativa basado en una estrategia multimodal: medición del riesgo, aplicación del PCuid SSKIN, educación del personal a través del aprendizaje electrónico, medición de resultados, retroalimentación, participación del paciente y promoción de una cultura de seguridad. Su aplicación durante 18 meses consiguió una reducción del 49% del porcentaje de días en los que se informó que 1 o más pacientes habían adquirido 1 o más LPP, y la reducción de la incidencia en un 50%, de 4,6 a 2,322.
Sskins
Se aplicó en 2015 por el NHS Greater Glasgow and Clyde. Modificaron el SSKIN añadiendo el autocuidado (self manegement), entendido como el fomento del autocuidado y la participación de los cuidadores. El programa incorporó la evaluación diaria del riesgo mediante una herramienta propia (PUDRA), una guía de intervención para aliviar la presión y una planificación de la atención centrada en el paciente, con lo que consiguieron reducir el porcentaje de LPP evitables desde el 50,9 inicial al 35,3%13.
Skin care
Durante el año 2009, un grupo colaborativo de 4 hospitales de Pennsylvania amplían el PCuid SKIN añadiendo 4 nuevas medidas preventivas: movilización cuidadosa, evitando arrastre en cama; valorar la piel y el riesgo; no elevar el cabecero de la cama a más de 30°, y elevar los talones. El programa se apoyaba en la formación al personal de enfermería, la implicación de enfermeras especializadas y el control del proceso mediante sistemas de monitorización y estudios de prevalencia18.
Safe or sorry?
Este programa, puesto en marcha en Países Bajos en 2006, fijó su objetivo en la prevención de 3 efectos adversos de la hospitalización considerados como indicadores sensibles de la calidad de la atención enfermera: infecciones del tracto urinario, caídas y LPP14. Se aplicó en 10 unidades de hospitalización (4 de medicina interna y 6 de cirugía) de 4 hospitales y 10 unidades de 6 centros sociosanitarios de ancianos. La población de estudio hospitalaria total sumó 2.201 pacientes, que se dividieron aleatoriamente en grupos de intervención y de control. Para las LPP se determinaron como puntos integrantes del PCuid la detección del riesgo, la elevación de los talones, los cambios posturales y el reposicionamiento. La estrategia de implementación incluía la implicación de los pacientes, la educación del personal, la adaptación de la estrategia al contexto de cada unidad y la obtención de información mediante el registro informático de los datos.
En el grupo intervención de los hospitales se obtuvo una reducción de la incidencia conjunta de los 3 efectos adversos (LPP, caídas e infecciones urinarias) del 43% con relación al grupo control. En cuanto al efecto individualizado sobre las LPP, la reducción fue del 8%, pero no se encontraron diferencias significativas entre ambos grupos en cuanto a la aplicación de las medidas preventivas. El estudio resalta la dificultad de medir el efecto de la implementación, la necesidad de desarrollar indicadores de proceso para medir la atención preventiva y el notorio infrarregistro de los cuidados proporcionados por los profesionales15,16.
Incluido dentro de su programa estudiaron también el efecto de la campaña sobre el conocimiento de las enfermeras en relación con la prevención de los 3 efectos adversos. Aplicando un test propio concluyeron que únicamente obtuvieron un aumento estadísticamente significativo (0,45 puntos sobre 10) de los conocimientos preventivos sobre las LPP en las enfermeras hospitalarias42.
Intact
Desarrollado en 2011 siguiendo las directrices de la Australian Commission on Safety & Quality in Health Care43. Se denominó INTACT (INTroducing A Care bundle To prevent pressure ulcers) y participaron 1.600 pacientes de 8 hospitales australianos. Su metodología implementa el PCuid SSKIN, incluyendo la educación a los profesionales, a los pacientes y a sus familias. Los mensajes principales son: “sigue moviéndote”, “cuida tu piel” y “come una dieta saludable”.
Se realizó un estudio multicéntrico controlado y aleatorizado por conglomerados, dividiendo la muestra en grupos de intervención y de control, con 800 pacientes. La incidencia del grupo intervención fue 9,6 por 1.000 pacientes/día frente a 20,1 del grupo control. Esto supone una reducción bruta de la incidencia del 52% en el grupo intervención, pero tras el ajuste por variables de pronóstico consideraron que el efecto no era significativo.
El proyecto incluye la metodología cualitativa mediante la realización de entrevistas semiestructuradas en distintos momentos del desarrollo del proyecto. En la fase previa, las enfermeras definen como facilitadores del proceso la motivación a pacientes y profesionales para implementar medidas preventivas y la promoción de la participación activa de los pacientes en su autocuidado, destacando como elementos clave del éxito la voluntad de los pacientes a participar y de los profesionales a incorporar las medidas preventivas a su rutina diaria44. Los pacientes definen como positiva la interacción que se produce con los profesionales y prefieren la información verbal y la participación activa. En la fase posterior a la implementación del PCuid, las enfermeras definieron su aplicación como factible y aceptable, destacando como beneficio el aumento de la comunicación y la participación entre pacientes y personal, y determinando como facilitadores del proceso el liderazgo fuerte, la comunicación efectiva, la implementación de la evidencia, la capacidad para influir en el comportamiento del personal y la simplicidad del PCuid45. En cuanto a la opinión de los pacientes, estos aceptaron un PCuid que fomentaba su participación en la atención, sobre todo porque implicaba interacciones personales y positivas con las enfermeras y el suministro de información que era fácil de entender y asimilar46.
Otro aspecto innovador de esta campaña es el análisis del coste-efectividad y del coste-beneficio. Consideran que el gasto principal lo constituye el tiempo dedicado por las enfermeras para el reposicionamiento y la inspección de la piel, y se llegó a la conclusión de que el coste adicional por paciente sería de 144,91 AU$, y de 3296 AU$ por LPP evitada, y determinaron que la aplicación del PCuid no es un uso coste-efectivo de los recursos. Estos datos se deben asumir con cautela, ya que reconocen que su estudio presenta muchas limitaciones en cuanto a tamaño muestral o tiempo de seguimiento, y que no se debe considerar como concluyente47.
Baldelli y Paciella
Durante 2006 se implementó, en el Stony Brook University Medical Center de New York, un paquete de 8 medidas denominado Pressure Ulcer Prevention Program basado en: evaluación del riesgo, evaluación de la piel al ingreso y cada 8 h, cabecera de la cama elevada menos de 30°, manejo de la incontinencia, cambios posturales programados, elevación del talón, evaluación nutricional y ayudas para aliviar la presión. El efecto conseguido en unidades medicoquirúrgicas con su aplicación durante 1 año fue la reducción de la prevalencia un 25% y de la incidencia un 20%17.
Fremmelevholm y Soegaard
Enmarcado dentro de la iniciativa Danish Safer Hospital Programme para la prevención de efectos adversos mediante la metodología bundle, se promueve en el Odense University Hospital de Dinamarca, entre 2012 y 2018, un PCuid basado en la valoración del riesgo de LPP, la valoración del riesgo nutricional, la movilización y el uso de superficies especiales para la distribución de la presión, con 2 objetivos: reducir las LPP un 50% y evitar todas las LPP de categoría 3 o superior. Como resultado se consiguió la reducción de la prevalencia un 76,5%20.
Al-Otaibi et al.
Durante el año 2017, se implementa un PCuid para la prevención de LPP en un hospital de Arabia Saudí basado en la medición del riesgo, los cambios posturales, el uso de superficies especiales para la distribución de la presión y el uso profiláctico de apósitos en las prominencias óseas. En 12 meses consiguieron una reducción de la prevalencia del 86%23.
La relación de las medidas preventivas incluidas en los distintos PCuid se puede apreciar en la Tabla 3. Las intervenciones preventivas más frecuentemente utilizadas son: los cambios posturales, el uso de superficies especiales de manejo de la presión, la evaluación nutricional, el control de la incontinencia, la evaluación del riesgo mediante una escala validada y la evaluación de la piel.
Tabla 3. Relación de medidas preventivas y PCuid.
| Medidas preventivas | SKIN | SAFE OR SORRY? | SSKIN | SSKINS | SKIN CARE | INTACT | Baldelli 2008 | Al-Otaibi 2017 | Fremmelevholm 2019 |
|---|---|---|---|---|---|---|---|---|---|
| Cambios posturales | x | x | x | x | x | x | x | x | x |
| Uso de superficies especiales | x | x | x | x | x | x | x | ||
| Evaluación nutricional | x | x | x | x | x | x | x | ||
| Control de la incontinencia | x | x | x | x | x | ||||
| Evaluación del riesgo | x | x | x | x | x | ||||
| Evaluación de la piel | x | x | x | x | |||||
| Autocuidado | x | x | x | ||||||
| Elevación de los talones | x | x | |||||||
| Cabecero < 30º | x | x | |||||||
| Reposicionamiento | x | ||||||||
| Levantamiento cuidadoso | x | ||||||||
| Uso preventivo de apósitos | x |
Discusión
No existe una gran cantidad de estudios sobre PCuid aplicados a la prevención de LPP en adultos hospitalizados en unidades convencionales, y la bibliografía publicada a menudo se refiere a aspectos parciales de proyectos más amplios o a grupos de población específicos, como los pacientes críticos o pediátricos.
La metodología de los estudios es variable, los más frecuentes son los estudios pre-postintervención9,10,12,22,39-41,48,49, también hay estudios de tipo cualitativo44-46,50 y 2 estudios controlados aleatorizados, el proyecto INTACT19 y el Safe or Sorry?15,16.
Algunas de las publicaciones incluidas en la revisión carecen de datos de resultados, y son publicaciones de carácter teórico encaminadas a difundir el concepto del PCuid51-54 o bien a especificar el diseño de los protocolos de estudio14,55. Otros artículos desarrollan aspectos parciales de sus proyectos como la valoración económica47 o el grado de conocimiento del personal sobre prevención de LPP42.
Los estudios que emplean la metodología cualitativa son todos relativos al proyecto INTACT, que exploran la percepción tanto de los pacientes como de los profesionales en distintos momentos del desarrollo del proyecto: las barreras y facilitadores percibidos por las enfermeras en la fase previa44, la vivencia de los pacientes tras la prueba piloto50 y en la fase posterior una vez implementado el PCuid, y la visión de las enfermeras45 y de los pacientes46. Los resultados más destacables desde el punto de vista de los profesionales son la consideración de la aplicación de un PCuid como factible y aceptable, y como beneficios describen que aumenta la comunicación, los conocimientos y la participación en la prevención de LPP. Destacan como elementos facilitadores de su implementación la simplicidad, la comunicación efectiva, la difusión de la evidencia, un liderazgo fuerte y la capacidad para influir en el comportamiento del personal45. Desde la perspectiva de los pacientes se considera la aplicación del PCuid como aceptable, al aumentar su participación en el cuidado, favorecer la interacción con el personal y proporcionar información fácil de entender. Al mismo tiempo, condicionan el éxito de la implementación del PCuid a la complejidad de los materiales educativos, la compatibilidad con los conocimientos y creencias previas, el beneficio percibido y la habilidad para las relaciones humanas46.
Los resultados obtenidos se han medido con varios indicadores, el principal es la incidencia, pero también se usaron la prevalencia, el número de días sin LPP o el número de LPP. Los efectos observados en la incidencia son reducciones del 816, el 24,589, el 3339, el 5219, el 5022, el 8041 o el 90%10. Las reducciones de la prevalencia son del 3718, el 4256, el 8423 o el 94%20. En cuanto número de días sin LPP se consiguieron incrementos del 5040 o el 59%10.
Otros efectos derivados del uso de PCuid fueron el aumento de la utilización de la escala de Braden para la valoración del riego de LPP del 36%22, o la mejora de cumplimentación de los registros de LPP del 13%18.
Conclusiones
Se puede concluir que la metodología del PCuid mejora la prevención de LPP, con resultados variables y, en algunos casos, de forma muy notable. Son necesarios más estudios que hagan referencia al empleo de PCuid para la prevención de LPP en población adulta ingresada en unidades de hospitalización convencionales y es necesario aumentar la calidad de estos para valorar su efectividad. Se han encontrado 9 PCuid específicos y tan solo 2 cuentan con metodología de ensayo controlado aleatorio.
Es recomendable estandarizar el uso de un único indicador de resultados que permitiera la comparación entre PCuid con distintos contenidos, preferiblemente la incidencia o la prevalencia de LPP adquiridas en el hospital.
En cuanto a la diversidad de las medidas preventivas que forman parte de los distintos PCuid, no se aconseja su estandarización, puesto que una de las características de esta metodología es adaptar los contenidos de forma individualizada a cada contexto.