Introducción
Los desgarros cutáneos (DC) se describieron por primera vez en 1990 por Payne y Martin como “una lesión traumática que aparece en las extremidades de los adultos mayores como consecuencia de cortes o fuerzas de fricción, que separa la epidermis de la dermis”1. Diversas definiciones se irían sucediendo y acercando a la génesis y manifestaciones clínicas de estas heridas2,3. LeBlanc et al. señalarían, en 2008, que se trataba del resultado de un traumatismo cerrado y que frecuentemente está mal gestionado4. Es precisamente esta última consideración, la que se hace patente en la práctica clínica al tratarse de una lesión con algo más de 30 años desde que se definió, pero que en la actualidad continúa silenciada y desconocida por un gran número de profesionales.
En la literatura se encuentran prevalencias muy variables según el entorno asistencial, y son más elevadas en centros de larga estancia5. En España, en el último Estudio Nacional de Prevalencia de las lesiones cutáneas relacionadas con la dependencia (LCRD) se establece en un 0,9% para población adulta en hospitales, un 1,31% para centros sociosanitarios y un 1,05% para atención primaria6-8.
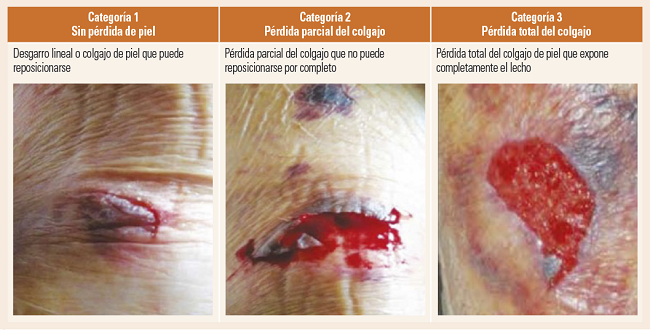
En noviembre de 2021, el Grupo Nacional para el Estudio y Asesoramiento en Úlceras por Presión y Heridas Crónicas (GNEAUPP) anunció la inclusión de esta lesión dentro del marco conceptual de LCRD. Este hecho se rubricaría en la 3.ª edición del documento técnico GNEAUPP N.º II “Clasificación-categorización de las lesiones cutáneas relacionadas con la dependencia”. En él se definen los DC como “la lesión localizada en la piel (no suele afectar a tejidos subyacentes) de origen traumático causada por fuerzas mecánicas, incluidas las originadas por la retirada de adhesivos potentes. La gravedad puede variar según la profundidad, pero con carácter general no se extiende más allá de la dermis e hipodermis”9. Son muchos los factores de riesgo asociados con la aparición de los DC, tanto a nivel del estado de salud general del paciente (enfermedad crónica o crítica, polimedicación, agitación, deterioro cognitivo, sensitivo o sensorial, malnutrición, etc.), de la movilidad (antecedentes de caídas, limitación de la movilidad, dependencia para las actividades básicas de la vida diaria [ABVD] y traumatismo mecánico) y de la piel (edades extremas, piel frágil y antecedentes de DC)5. Según el Internacional Skin Tear Advisory Panel (ISTAP), los DC pueden clasificarse en 3 categorías (Fig. 1)10.
En relación con la fragilidad de la piel, Kaya y Saurat establecen, en 2007, el concepto de dermatoporosis o insuficiencia cutánea crónica11,12 como la afección de la epidermis y la dermis, que se caracteriza por pérdida de la matriz extracelular y, sobre todo, de ácido hialurónico, y que conlleva la pérdida de las funciones mecánicas y la morfología de la piel (manifestada por la púrpura senil, la seudoescara estrellada y la atrofia cutánea). Aunque la dermatoporosis se ha asociado a múltiples factores, tal vez sean la edad avanzada y la fotoexposición prolongada los más importantes11.
A continuación se expone el caso clínico de una paciente crónica compleja con dermatoporosis, que presenta un DC, se detalla su mecanismo de producción, sus características clínicas, su categorización y sus cuidados.
Presentación del caso
Mujer de 83 años, que es remitida al servicio de urgencias desde su centro de salud en julio de 2021 por probable descompensación cardíaca, posible reagudización de enfermedad pulmonar obstructiva crónica (EPOC), necesidad de diálisis y deposiciones abundantes y blandas. La familia refería un aumento de somnolencia, tos y expectoración blanquecina de 3-4 días de evolución y sin fiebre.
Como antecedentes personales figuran: hipertensión arterial, EPOC, diabetes mellitus tipo 2, insuficiencia cardíaca, valvulopatía mitroaórtica, obesidad mórbida, insuficiencia respiratoria global, síndrome de apnea del sueño, colelitiasis no complicada, trombopenia grave y diálisis 2 veces/ semana. Marcapasos. Vacunación completan SARS-CoV-2. No alergias.
Valoración
A su llegada a urgencias se encontraba afebril, hemodinámicamente estable y con tendencia al sueño. Toleraba el decúbito sin disnea y al retirar la oxigenoterapia presentaba desaturación al 84%. El habla era fluida y coherente, con un Glasgow de 15 puntos. Abdomen globuloso, blando, depresible, sin manifestar dolor a la palpación, ni signos de irritación peritoneal. Presentaba edemas con fóveas en ambas extremidades inferiores. Tras la valoración de la gasometría arterial basal, no precisó ventilación mecánica no invasiva, y mantuvo saturaciones en torno al 95% con gafas nasales con O2 a 2 lpm. Se realizó también sondaje vesical para medir diuresis y sedimento de orina con iones, osmolaridad y urocultivo. El coprocultivo determinó un síndrome diarreico por Clostridium difficile. La radiografía de tórax mostró un aumento de la densidad del lóbulo superior izquierdo respecto a la anterior.
La clínica y las pruebas complementarias sugirieron descompensación cardiorrespiratoria en el contexto de probable infección respiratoria, que le provocaba insuficiencia respiratoria aguda. Por tanto, se decidió ingreso a cargo de nefrología y se inició tratamiento con antibiótico intravenoso, diurético y vitamina K.
Plan de cuidados
Al ingreso se llevó a cabo una valoración de enfermería como paso previo a la realización del plan de cuidados a través de la identificación de los diagnósticos enfermeros, resultados e intervenciones (Tabla 1). A pesar de abordar todas las necesidades alteradas en colaboración con otros profesionales sanitarios, este trabajo se centra en la evitación de peligros y en la higiene e integridad de piel y mucosas.
Tabla 1. Diagnósticos enfermeros, resultados e intervenciones.
| NANDA | NOC | Indicadores | NIC | Actividades |
|---|---|---|---|---|
| (00047): riesgo de deterioro de la integridad cutánea relacionado con edad extrema, humedad, inmovilización física, cambios en la turgencia de la piel, deterioro de la sensibilidad y/o prominencias óseas | (1101): integridad tisular: piel y membranas mucosas | (110113): integridad de la piel (110104): hidratación | (3590): vigilancia de la piel; (3540): prevención de las UPP; (0410): cuidados de la incontinencia intestinal |
-Vigilar estrechamente si hay enrojecimiento, calor, edema en la piel y las mucosas, especialmente en zonas de presión y humedad -Observar si hay erupciones y abrasiones en la piel -Utilizar una herramienta de evaluación para identificar a pacientes con riesgo de pérdida de integridad de la piel -Documentar los cambios en la piel y las mucosas -Instaurar medidas preventivas para evitar el deterioro de la integridad de la piel: -Colocar superficie especial para el manejo de la presión -Realizar cambios posturales con cuidado evitando la fricción y el cizallamiento para evitar lesiones en una piel frágil -Aplicar ácidos grasos hiperoxigenados -Lavar la zona perianal con agua y jabón con pH neutro, con secado cuidadoso después de cada deposición -Proteger la piel perineal del exceso de humedad de las heces mediante un producto barrera |
| (00303): riesgo de caídas del adulto relacionado con disminución de la fuerza en las extremidades inferiores, deterioro de la movilidad física, deterioro del equilibrio postural, obesidad y alteraciones del sueño | (1828): conocimiento: prevención de caídas | (182809): uso de procedimientos seguros de traslado | (6490): prevención de caídas |
-Identificar las características del ambiente que puedan aumentar las posibilidades de caídas -Colocar los objetos al alcance del paciente sin que tenga que hacer esfuerzos -Instruir al paciente para que pida ayuda al moverse -Utilizar barandillas laterales de longitud y altura adecuadas para evitar caídas de la cama |
Elaboración propia.
UPP: úlceras por presión.
Evolución
A lo largo de la hospitalización (13 días), la paciente no desarrolló lesiones por presión (LPP). Sí desarrolló DAI (dermatitis asociada a incontinencia) categoría 1b, sin pérdida de la integridad cutánea de color rojo intenso, que se redujo principalmente cuando los episodios diarreicos empezaron a descender en número y cantidad, inicialmente entre 8-12 deposiciones diarias.
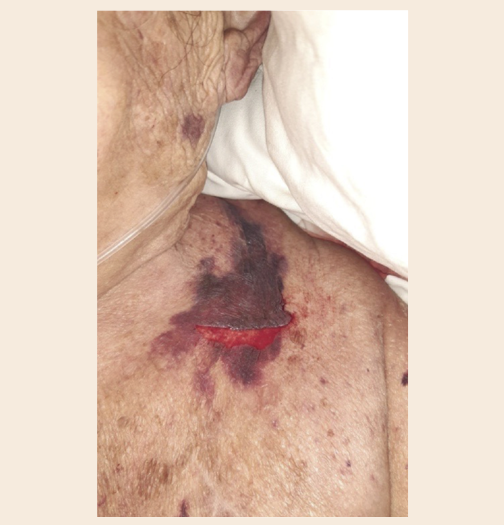
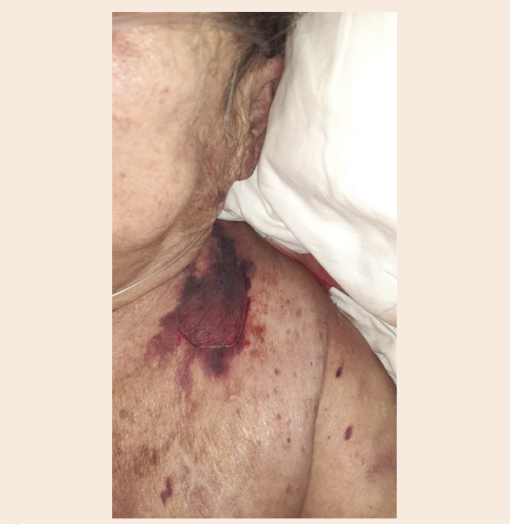
Además, al décimo día del ingreso, la cuidadora principal, su hija, intentó incorporarla en la cama para la alimentación y refirió que se le escurrió, y en la movilización se le produjo un DC con separación de capas y creación de colgajo a nivel supraclavicular izquierdo (Figs. 2 y 3) descrito por sus manifestaciones clínicas en la Tabla 2. Este evento propició una nueva revaluación de las necesidades de la paciente y puesta en marcha de cuidados específicos (Tabla 3).
Tabla 2. Descripción de las características clínicas del desgarro cutáneo.
| Características clínicas | Descripción |
|---|---|
| Causa | Traumatismo menor en colaboración con fuerzas de fricción |
| Localización | Zona clavicular izquierda limítrofe con cuello |
| Dimensión | 6 × 3 cm |
| Color de la piel íntegra | Hematoma violáceo sobre piel atrófica |
| Afectación y profundidad | Lesión superficial que afecta a epidermis y dermis que no se extiende a hipodermis |
| Color del lecho de la lesión | Rojizo |
| Sangrado | Sí. Leve en escasa cantidad |
| Forma y distribución | Irregular, con forma de V |
| Necrosis | No |
| Dolor | Sí. Se administraron 5 mg de cloruro mórfico s.c. |
| Categorización | Categoría 1. Sin pérdida de piel. Se presenta un desgarro lineal o colgajo donde la solapa de la piel puede reposicionarse para cubrir el lecho de la herida |
Elaboración propia.
s.c.: subcutáneo.
Tabla 3. Plan de actuación tras el desgarro cutáneo.
| NANDA | NOC | Indicadores | NIC | Actividades |
|---|---|---|---|---|
| (00047): deterioro de la integridad cutánea relacionado con traumatismo combinado con fuerzas de fricción, que se manifiesta con la interrupción de la superficie de la piel y sangrado | (1101): integridad tisular: piel y membranas mucosas | (110115): lesiones cutáneas | (3660): cuidados de las heridasa |
- Control del sangrado - Limpieza del lecho de la herida y la piel perilesional con suero fisiológico - Aproximación de los bordes de la herida y reposicionamiento del colgajo en su lugar - Cura en ambiente húmedo: - Colocación de una suave lámina de contacto en la herida con adhesión de silicona como apósito primario - Colocación de apósito secundario de espuma de poliuretano con bordes adhesivos - Protección del colgajo y señalización con una flecha en el apósito para mostrar el sentido en el que hay que retirarlo - Aplicación de emoliente en la piel frágil circundante - Utilizar productos que ayuden a la retirada minuciosa del adhesivo tomándose el tiempo necesario - Valoración y prevención del riesgo de otros traumatismos y/o lesiones - Monitorización de las características de la herida y documentación del DC |
| (00132): dolor agudo relacionado con el DC en zona supraclavicular | (2102): nivel del dolor | (210201): dolor referido. (210206): expresiones faciales del dolor | (1410): manejo del dolor: agudo (2300): administración de medicación |
- Seguir las 5 reglas de la administración correcta de medicación - Comprobar antes de la administración del fármaco las alergias de la paciente - Vigilar los signos vitales antes de la administración de los medicamentos - Monitorizar el dolor utilizando una herramienta de medición válida y fiable - Preguntar a la paciente sobre el nivel de dolor que permita su comodidad y tratarlo apropiadamente, intentando mantenerlo en un nivel igual o inferior - Usar analgésicos combinados (p. ej., opiáceos más no opiáceos) si el nivel de dolor es intenso - Documentar la administración de la medicación y la capacidad de respuesta de la paciente |
| (00126): conocimientos deficientes relacionado con desinformación en la movilización y medidas preventivas de DC manifestado por la paciente y su cuidadora principal | (1847): conocimiento: manejo de la enfermedad crónica (dermatoporosis)b | (184707): estrategias para prevenir complicaciones | (5510): educación para la salud |
- Educar a la paciente y a los cuidadores - Asesoramiento dietético para evitar IMC extremos - Manipulación segura de la paciente/equipo, incluidas transferencias y reposicionamientos adecuados - Evaluación diaria de la piel y búsqueda de desgarros de piel - Fomentar la conciencia de la fragilidad cutánea - Acolchar dispositivos - Evitar las uñas afiladas/joyas - Evite adhesivos, vendajes y esparadrapos fuertes |
Elaboración propia.
DC: desgarro cutáneo; IMC: índice de masa corporal.
aLas actividades incluidas en el cuidado del DC son las avaladas por el grupo ISTAP en el tratamiento de los DC5,13;
bLa dermatoporosis es un síndrome relacionado con signos clínicos de atrofia y fragilidad extrema de la piel en el envejecimiento.
Los días 10, 11 y 12 de ingreso, el apósito se revisó en cada turno y se verificaron las condiciones óptimas de su estado, sin sangrado ni saturación y con bordes intactos; con dolor controlado mediante la administración de analgesia pautada y analgesia de rescate cuando precisaba; y extremando la minuciosidad de los cuidados por parte de su familiar y los profesionales (Tabla 4).
Tabla 4. Evaluación del plan de cuidados del desgarro cutáneo.
| Valores indicadores | |||||||
|---|---|---|---|---|---|---|---|
| NOC | Indicadores | NIC | 1 | 2 | 3 | 4 | 5 |
| (1101): integridad tisular: piel y membranas mucosas | (110115): lesiones cutáneas | (3660): cuidados de las heridas | A | B C D | |||
| 1: grave; 2: sustancial; 3: moderado; 4: leve; 5: ninguno | |||||||
| (002102): nivel del dolor | (210201): dolor referido (1) | (1410): manejo del dolor: agudo (2300): administración de medicación | A | B | C D | ||
| 1: grave; 2: sustancial; 3: moderado; 4: leve; 5: ninguno | |||||||
| (1847): conocimiento: manejo de la enfermedad crónica (dermatoporosis) | (184707): estrategias para prevenir complicaciones | (5510): educación para la salud | A | B | C D | ||
| 1: ningún conocimiento; 2: conocimiento escaso; 3: conocimiento moderado; 4: conocimiento sustancial; 5: conocimiento extenso | |||||||
Elaboración propia.
A: valoración en el momento del episodio día 10; B: valoración día 10; C: valoración día 11; D: valoración día 12.
Durante el ingreso, se objetivó aumento de la disnea y deterioro progresivo del estado general de la paciente, que no respondía a las medidas terapéuticas establecidas, por lo que falleció al decimotercer día.
Discusión
Este trabajo evidencia la importancia de realizar una valoración integral de la persona y de su concepción holística, se consideró su estado de salud, su entorno, sus circunstancias y sus comorbilidades como paso previo a centrarnos en la valoración de su piel14.
Con el envejecimiento se producen cambios sustanciales en la piel15. A partir de los 60 años, estos cambios comienzan a ser más evidentes, pero según Kaya y Saurat tienen su máximo desarrollo entre los 70 y 90 años11. La paciente tenía 83 años y los signos de insuficiencia cutánea eran visibles.
Para llevar a cabo un óptimo plan de cuidados focalizado en la piel es preciso conocer las medidas preventivas avaladas por la evidencia, y adaptarlas individualmente teniendo muy presente cuáles son los factores en los que se puede intervenir con su control, disminución o erradicación. Una de las principales y más prevalentes lesiones que pueden aparecer en personas adultas mayores hospitalizadas con disminución de la actividad y movilidad son las LPP16, por lo que se instauró un plan de prevención de estas. También se tuvo presente el riesgo de deterioro de la integridad de la piel de la zona perianal y áreas cercanas debido a los episodios de diarrea continuados, conocedores de que la gravedad del daño es superior cuando se trata de heces líquidas, por lo que se hace aún más necesario la implementación de medidas preventivas y de tratamiento actualizadas17-19.
El modelo conceptual de las LCRD desarrollado por García Fernández et al. en 2014, propone una línea de abordaje más amplia e integrativa de las lesiones que se pueden presentar en condiciones de fragilidad o vulnerabilidad, marcando las directrices de su prevención y tratamiento en función de su agente productor y de los factores coadyuvantes y de riesgo que pueden colaborar con el desarrollo de estas lesiones20-22.
Si bien se comprende y está interiorizado el impacto de las LPP o las lesiones cutáneas asociadas a la humedad, como una amenaza dentro de un entorno de cuidados agudos, especialmente en los pacientes de edad avanzada, es cierto que existen otro tipo de lesiones que a menudo se han considerado como parte inevitable del envejecimiento y, por tanto, se han infraestimado, como es el caso de los DC, recientemente incluidos en el marco conceptual de las LCRD9.
El DC de nuestra paciente tuvo lugar en la zona clavicular, aunque esta no es una de las localizaciones anatómicas más prevalentes (extremidades, tanto las superiores como las inferiores, o el dorso de las manos), pero sí una zona que puede quedar expuesta a la acción de los distintos factores lesivos5. Al hablar de zona con mayor exposición, no solo nos referimos a la falta de protección, entendida como una barrera física que protege la piel de la persona -la ropa-, sino también a la exposición de esa piel al daño producido por la acción continuada del sol sin fotoprotección y los efectos de los rayos ultravioletas. Paralelamente, la realización de las ABVD, transferencias, caídas o retirada de apósitos23 pueden originar este tipo de lesiones en dichas zonas. Asimismo, y considerando la medicación y patología respiratoria de la paciente, se sabe que el uso crónico de corticosteroides acelera la atrofia de la piel y la disfuncionalidad de la barrera cutánea11,24-27.
Una vez aparecida la lesión, se realizó una primera valoración de esta y de la piel perilesional, con la descripción de sus características y su categorización siguiendo el modelo de clasificación del ISTAP5,12,28 aceptado por el GNEAUPP9. Se abordó el DC siguiendo las recomendaciones del ISTAP5,13 teniendo presente la comodidad y las demandas de cuidados de la paciente y cuidadora.
La prevención, como objetivo general se mantuvo, no solo de cara a otros posibles DC, sino también para evitar la aparición de otros tipos de lesiones cutáneas.
Este artículo pretende, por una parte, subrayar el reconocimiento precoz de situaciones y personas en riesgo de desarrollar DC como paso previo a la implementación de medidas de prevención eficaces y, por otra, visibilizar y reconocer este tipo de lesiones, dada su reciente incorporación al marco conceptual de las LCRD.
Consideraciones éticas
Este estudio se realiza de acuerdo con la Declaración de Helsinki, los buenos principios de la práctica clínica y la Declaración Universal de los Derechos Humanos. Se garantizó el respeto, la confidencialidad y el anonimato de la paciente según lo establecido en la Ley Orgánica 3/2018 de 5 de diciembre de Protección de Datos Personales y Garantía de los derechos digitales. Se obtuvo el consentimiento oral de la paciente y su cuidadora con relación al uso del caso clínico para fines didácticos y divulgativos.