Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO  Similares en Google
Similares en Google
Compartir
Revista Española de Salud Pública
versión On-line ISSN 2173-9110versión impresa ISSN 1135-5727
Rev. Esp. Salud Publica vol.79 no.6 Madrid nov./dic. 2005
COLABORACIÓN ESPECIAL
ORGANIZACIONES SANITARIAS INTEGRADAS: UNA GUÍA PARA
EL ANÁLISIS (*)
Mª Luisa Vázquez Navarrete (1), Ingrid Vargas Lorenzo (1), Joan Farré Calpe (2) y Rebeca Terraza Núñez (1)
(1) Servei d'Estudis i Prospectives en Polítiques de Salut, Consorci Hospitalari de Catalunya.
(2) Consorci Hospitalari de Catalunya.
|
RESUMEN En los últimos años se observa una tendencia a abandonar la competencia e introducir políticas que favorezcan la colaboración entre proveedores de salud como vía para mejorar la eficiencia del sistema y la continuidad de la atención sanitaria. Distintos países han desarrollado experiencias con la integración de proveedores para proporcionar el continuo asistencial a una población definida, principalmente en Estados Unidos. En Cataluña han surgido progresivamente organizaciones sanitarias integradas (OSI) pero los estudios sobre integración son escasos, a diferencia con los Estados Unidos. Como parte de una investigación que se está llevando a cabo, se desarrolló una guía para el estudio de las OSI catalanas a partir de una revisión sistemática clásica de la literatura y de la elaboración de un marco teórico. La guía propone el análisis del desempeño de las OSI en relación a sus objetivos finales de mejora de la eficiencia y continuidad de la atención mediante el análisis del tipo de integración (a partir de las características clave), de elementos del entorno (existencia de otros proveedores, tipo de mecanismos de pago de la provisión) e internos (modelo de gobierno, organización y gestión) que influyen la integración. La evaluación de desempeño de las OSI valora las estrategias globales, así como los resultados de coordinación asistencial y eficiencia. Se evalúa la coordinación de la información a través de la red y de la gestión de la atención. El análisis de la eficiencia de la OSI se refiere a la eficiencia técnica y asignativa. El uso de esta guía en el contexto catalán puede requerir adaptación adicional. Palabras clave: Organizaciones sanitarias integradas. Sistemas integrados de salud, Cataluña, España. Guía.
|
ABSTRACT Integrated Health Care Organizations: There has been a tendency recently to abandon competition and to introduce policies that promote collaboration between health providers as a means of improving the efficiency of the system and the continuity of care. A number of countries, most notably the United States, have experienced the integration of health care providers to cover the continuum of care of a defined population. Catalonia has witnessed the steady emergence of increasing numbers of integrated health organisations (IHO) but, unlike the United States, studies on health providers' integration are scarce. As part of a research project currently underway, a guide was developed to study Catalan IHOs, based on a classical literature review and the development of a theoretical framework. The guide proposes analysing the IHO's performance in relation to their final objectives of improving the efficiency and continuity of health care by an analysis of the integration type (based on key characteristics); external elements (existence of other suppliers, type of services' payment mechanisms); and internal elements (model of government, organization and management) that influence integration. Evaluation of the IHO's performance focuses on global strategies and results on coordination of care and efficiency. Two types of coordination are evaluated: information coordination and coordination of care management. Evaluation of the efficiency of the IHO refers to technical and allocative efficiency. This guide may have to be modified for use in the Catalan context. Key words: Integrated healthcare organizations. Delivery of Health Care. Guidelines. Spain. |
Correspondencia:
Mª Luisa Vázquez Navarrete
Servei d'Estudis i Prospectives en Polítiques de Salut
Consorci Hospitalari de Catalunya
Avda. Tibidabo 21, 08022 Barcelona
Correo electrónico: mlvazquez@chc.es
Financiación FIS (PI042688).
INTRODUCCIÓN
La separación de funciones y la introducción de mercados internos se convirtió en una de las reformas sanitarias más promovidas en los sistemas nacionales de salud de países como Suecia, Reino Unido, Finlandia, Italia y España, en la década de los ochenta y noventa1. En los últimos años, no obstante, se observa una tendencia a abandonar estas estrategias de promoción de la competencia, en favor de políticas que enfatizan la colaboración y coordinación entre proveedores de salud, como vía para mejorar la eficiencia del sistema y la continuidad de la atención. La integración de la atención se ha convertido en una prioridad en muchos países, especialmente para resolver problemas de salud crónicos que requieren la atención de múltiples profesionales y servicios2. Numerosos estudios ponen de relieve los problemas de la falta de coordinación e integración entre niveles asistenciales, presentes en buena parte de los sistemas de salud: ineficiencia en la gestión de recursos (duplicación de pruebas diagnósticas,...), pérdida de continuidad en los procesos asistenciales y disminución de la calidad de la atención prestada (listas de espera,...)3-5. Aunque el objetivo de mejorar la coordinación es común, la forma de abordarlo resulta diferente para cada país6.
Así se han desarrollado iniciativas de integración organizativa de los servicios que, a pesar de tener lugar en entornos distintos, presentan elementos comunes. Las Organizaciones Sanitarias Integradas (OSI), como se denominan en la literatura, son redes de servicios de salud que ofrecen una atención coordinada a través de un continuo de prestaciones a una población determinada y que se responsabilizan de los costes y resultados en salud de la población7. Estas organizaciones han aparecido sobre todo en países con sistemas de salud privados muy fragmentados, como EEUU, y en países con sistemas de seguro social en los que se han integrado aseguradoras y proveedores en organizaciones de competencia gestionada (managed care) que compiten por los afiliados8. En la última década, en Cataluña, con un sistema nacional de salud con diversificación en la titularidad de la provisión, han surgido progresivamente organizaciones sanitarias integradas. Constituidas generalmente alrededor de un hospital comarcal, se responsabilizan de la cobertura de un rango de servicios -desde atención primaria a sociosanitaria- para una población definida geográficamente9.
Los objetivos de toda OSI, o red de servicios, son la eficiencia global de la provisión y la continuidad de la atención, a través de un objetivo intermedio: la mejora de la coordinación de los servicios10;11. Coordinación, continuidad e integración asistencial son términos que se suelen utilizar indistintamente para referirse a una misma idea: la conexión de la atención que recibe un paciente desde múltiples fuentes de provisión12;13. Aunque no existe un consenso en la literatura, la coordinación se podría definir como la conexión de los diferentes servicios necesarios para atender a un paciente a lo largo del continuo asistencial, de manera que se armonicen y se alcance un objetivo común sin conflictos; cuando la coordinación alcanza su grado máximo, la atención está integrada12;13. La continuidad asistencial, por su parte, es el resultado de la coordinación desde la perspectiva del paciente y se define como el grado de coherencia y unión de las experiencias en la atención que percibe el paciente a lo largo del tiempo14. Reid et al.14 identifican tres tipos de continuidad en la atención: de información, o disponibilidad y utilización de la información de episodios anteriores para dar una atención apropiada a las necesidades actuales del paciente; de relación, centrada en la interacción de un paciente con un proveedor a lo largo del tiempo; y de gestión, o provisión de la atención de manera coordinada a lo largo del tiempo.
Los procesos de integración de los servicios de salud han sido analizados fundamentalmente en EEUU. No obstante, en España y sobre todo, en Cataluña, los estudios son escasos y, generalmente, limitados a aspectos parciales de la integración de los servicios de salud. No existen trabajos que proporcionen un análisis global del carácter y papel de estas organizaciones en nuestro sistema sanitario. Con el propósito de contribuir a resolver esta deficiencia se decidió llevar a cabo un estudio sobre las organizaciones sanitarias de Cataluña. El objetivo de este artículo es presentar la guía desarrollada para llevar a cabo el análisis de las organizaciones sanitarias integradas en el contexto nuestro Sistema Nacional de Salud.
MATERIAL Y MÉTODOS
Se realizó una revisión sistemática clásica de la literatura a través de una búsqueda exhaustiva y del análisis narrativo de la literatura científica para desarrollar un marco teórico y una guía para el estudio de las OSI catalanas. Se llevó a cabo una primera búsqueda mecanizada en las bases de datos MEDLINE, EMBASE y IME; y una segunda búsqueda manual revisando, por un lado las revistas que normalmente publican artículos sobre el tema, y por otro, las referencias bibliográficas de los artículos seleccionados en la primera búsqueda. Los términos utilizados inicialmente en la búsqueda incluían: health care organization, vertical integration, horizontal integration, organized delivery systems, integrated health care delivery systems, efficiency, continuity, coordination, barriers, difficulties, characteristics, objectives, definitions, continuity of care, comprehensive care, coordination of care, concepts, measurement, Spain, health care delivery.
En una primera fase se revisaron títulos y resúmenes y se seleccionaron los artículos que contenían la definición de OSI, describían los objetivos que persiguen este tipo de organizaciones, sus características y tipos de OSI, modelos de integración, elementos que benefician o obstaculizan la integración, y sus resultados. En la segunda se revisaron los artículos seleccionados. En el análisis se tomaron en cuenta los siguientes elementos: definiciones de OSI; los objetivos de este tipo de organizaciones; las características que las identifican; tipos de OSI; modelos de integración; elementos que influencian la integración y sus resultados. Elementos que se extrajeron para elaborar una guía preliminar que fue sometida a evaluación por un grupo de expertos y posteriormente adaptada.
MODELO PARA EL ANÁLISIS
DE LAS ORGANIZACIONES
SANITARIAS INTEGRADAS
El modelo que se presenta propone el análisis del desempeño de las OSI en Cataluña, en relación con sus objetivos finales de eficiencia y continuidad en la atención, mediante el análisis de sus características principales, de elementos externos o del entorno y de elementos internos de las organizaciones.
a) Descripción de la OSI
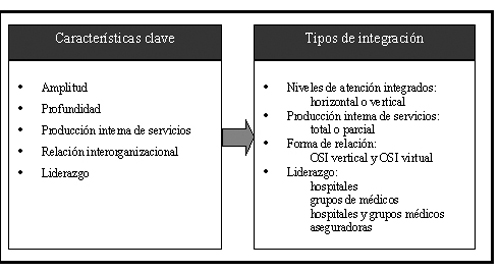
Las características clave para describir de manera general una OSI son la amplitud, número de diferentes funciones y servicios que provee la OSI a lo largo del continuo de atenciones en salud; y profundidad de la integración, número de diferentes unidades que posee una OSI para proveer una determinada función o servicio; el nivel de producción interna de servicios, cantidad de servicios proveídos dentro de la propia organización sanitaria en comparación a la cantidad de servicios que son comprados a otros proveedores de salud en cualquier etapa particular del continuo de salud; el liderazgo en su constitución y gestión y la forma de relación entre las entidades que la constituyen, tipo de propiedad o relaciones contractuales que establece una determinada OSI15;16;17. De estas características surgen los principios de clasificación que determinan los distintos tipos de OSI (Figura 1). Según el tipo de servicio que se integra, la OSI puede ser una integración vertical, si se encuentran en distintas etapas del proceso asistencial -atención primaria, especializada o sociosanitaria-, o una integración horizontal si pertenecen al mismo nivel. A su vez, la integración vertical puede ser «hacia atrás», cuando la organización se integra con un proveedor en una etapa anterior del proceso de producción, o «hacia delante» si lo hace con una etapa posterior de la producción (centro de atención primaria con un hospital). Según la producción interna de servicios, se pueden encontrar, en un extremo OSIs que proveen directamente todos los servicios que ofrecen y en el otro, redes que subcontratan todos sus servicios. Según el liderazgo, se pueden encontrar OSIs formadas a partir de hospitales, grupos de médicos, aseguradoras o una combinación. Por último, según la forma de relación interoganizativa se pueden encontrar OSIs con una única propiedad para todos los proveedores que constituyen la red, u OSIs constituidas por entidades independientes y relacionadas mediante contratos o cualquier otra forma de colaboración.
Figura 1
Tipos de integración según las características clave de las OSI
b) Factores condicionantes del grado de integración
La OSI representa la etapa final del proceso de integración asistencial18. Si bien, las evaluaciones realizadas no son concluyentes sobre la relación entre las características y tipo de OSIs y sus objetivos19;20, parece existir un consenso respecto a los factores que influyen positivamente en el grado de coordinación que efectivamente alcanzan estas organizaciones7;16;21, que pueden ser de carácter externo o interno (Figura 2).
Figura 2
Marco para el análisis de las organizaciones sanitarias integradas
Elementos del entorno o externos a las OSIs
Entre los elementos externos (tabla 1) que afectan al proceso de integración asistencial destaca el modelo de asignación de recursos y el sistema de incentivos asociado. Los sistemas de pago aplicados tradicionalmente de manera independiente para cada nivel asistencial, pago por acto, por actividad o presupuesto, desincentivan la coordinación entre niveles asistenciales. En los últimos años, se ha despertado el interés por la financiación capitativa como instrumento que fomenta la cooperación entre proveedores22. Teóricamente el pago per cápita incentiva a la red de proveedores a buscar fórmulas para alinear sus intereses con los objetivos globales de la red y alcanzarlos, reducir costes y fortalecer la calidad de los servicios. Bajo un presupuesto per cápita global, los proveedores percibirían que reciben un único presupuesto y que las acciones en un punto concreto de la red tienen repercusiones en la cuenta de resultados del resto. Para ello el sistema de asignación debe permitir responsabilizar a cada proveedor tanto de los costes directos, como de los que induce sobre el resto de la red, de manera que la red intentaría tratar el problema de salud en el lugar más costo efectivo dentro del continuo asistencial23. Otros factores determinantes son las características de su población de referencia, la proporción de grupos de edad con mayor carga de enfermedades, grupos minoritarios y otros con necesidades especiales de atenciones de salud requieren una mayor cantidad de servicios; la extensión del territorio a cubrir; y si en el territorio están presentes más proveedores con los que se tenga que compartir la atención a la población, las características socioeconómicas, etc.
Tabla 1
Características de los elementos del entorno que influyen en la integración
Elementos internos de las OSIs
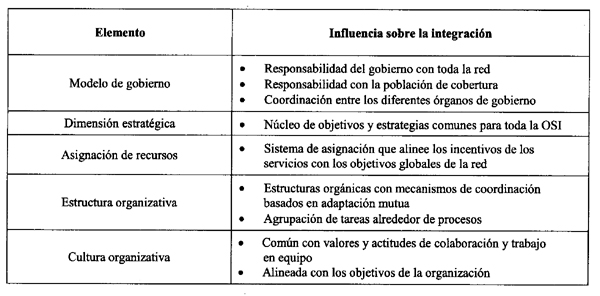
En el ámbito interno de las OSIs, los elementos, según la bibliografía, que inciden en el proceso de coordinación asistencial son: el gobierno de la organización, el conjunto de objetivos y estrategias, la estructura de la organización, la cultura organizativa, el liderazgo y el sistema de incentivos dentro de la propia red (tabla 2).
Tabla 2
Características de los elementos internos de las OSIs que mejoran la integración
El modelo de gobierno de la OSI puede adoptar múltiples formas que oscilan entre dos extremos: un único órgano corporativo o múltiples gobiernos con distintas funciones24. Si bien no existe evidencia empírica sobre qué modelo permite alcanzar un mayor grado de integración de la red, se han definido tres atributos deseables para la buena gobernabilidad del sistema25: la responsabilidad del gobierno con toda la red, esto es, una perspectiva de sistema a la hora de tomar decisiones estratégicas; la responsabilidad con la población que atiende; y, por último, la coordinación entre los diferentes órganos de gobierno de las entidades de la OSI, para asegurar la consistencia en la visión, objetivos y estrategias a lo largo de la red.
Se considera clave para la integración asistencial que en la dimensión estratégica existan objetivos y estrategias compartidos por todos los servicios7 y que proporcionen un vínculo común para las actividades de-sarrolladas dentro de la red. Entre las estrategias, se señalan como más efectivas para mejorar la coordinación y la eficiencia16: la planificación estratégica de toda la OSI, el fortalecimiento de la atención primaria, el desarrollo de sistemas de información integrados, programas de formación conjuntos y estrategias de gestión clínica.
La coordinación a lo largo del continuo de servicios se verá obstaculizada o facilitada por el tipo de estructura que adopte la organización y, en concreto, por el grado de integración de las funciones de dirección, de apoyo y asistenciales. Los proveedores sanitarios utilizan sobre todo diseños organizativos funcionales basados en las especialidades médicas que dificultan la coordinación a lo largo del proceso asistencial. En esta estructura, la coordinación de las actividades asistenciales recae fundamentalmente en la normalización de las habilidades mediante la formación. En los últimos años se observa, no obstante, un esfuerzo por romper con esta compartimentación, mediante mecanismos de coordinación orgánicos que favorecen la comunicación entre profesionales que intervienen en el mismo proceso asistencial26: sistemas de información vertical, grupos de trabajo interdisciplinarios, puestos de enlace entre niveles asistenciales o los diseños matriciales de la organización que combinan la estructura por nivel asistencial y por proceso.
La cultura es otro de los factores básicos que influyen en la coordinación dentro de una organización sanitaria. Por un lado, la implementación de los objetivos y estrategias de la OSI requiere que sus miembros los acepten y se comporten en consonancia, es decir, que la cultura de cada entidad que la constituye esté alineada con los objetivos y estrategias de la OSI. Por otro lado, la cultura contribuye a la coordinación asistencial por ser un elemento de cohesión y de identificación entre los miembros que trabajan en la organización27, especialmente, si forman parte de la cultura común, valores y actitudes de colaboración, el trabajo en equipo y la orientación a resultados28. Además, debido a que los líderes de las organizaciones desempeñan un papel clave en el cambio organizativo, otro de los aspectos que interviene en el proceso de integración asistencial es la presencia de un liderazgo orientado a la coordinación capaz de comunicar los objetivos y estrategias y su aprendizaje29. Ambos factores contribuyen a la creación de una cultura común.
Uno de los instrumentos más potentes con los que cuenta la OSI para alcanzar sus objetivos de eficiencia y coordinación es el sistema de incentivos a servicios y profesionales. Tan sólo se logrará tratar los problemas de salud en el lugar más coste-efectivo del continuo asistencial, si los incentivos de los diferentes servicios están alineados con los objetivos globales de la red22. Para ello, el sistema de asignación debe permitir responsabilizar a cada unidad -hospitales, equipos de atención primaria, etc.- tanto de los costes directos, como de los que induce sobre el resto de la red. La integración del presupuesto y su elaboración a partir de los objetivos globales, la flexibilidad en la movilidad de los recursos económicos y humanos dentro de la red y la transferencia de la capacidad de compra a las unidades son algunas de las medidas más efectivas para lograr la eficiencia30.
c) Coordinación asistencial
Dentro de los elementos internos de las organizaciones sanitarias integradas que influyen en la coordinación asistencial, es necesario prestar particular atención a los modelos de coordinación y sus instrumentos (tabla 3).
Tabla 3
Modelos de organización asistencial e instrumentos de coordinación asistencial
Modelos de coordinación
Se pueden establecer tres modelos de coordinación entre los diferentes niveles asistenciales31: la provisión paralela, que se produce cuando la división de las tareas entre los profesionales es clara y la resolución del problema de salud no requiere una colaboración significativa; el gestor-consulta, con un nivel asistencial actuando como gestor del paciente y el resto de niveles interviniendo para aconsejar o realizar una intervención concreta; y finalmente, la co-provisión de la atención, que supone la responsabilidad compartida en la resolución del problema. La adopción del modelo adecuado depende de la complejidad de las necesidades del paciente y del modelo de atención, además de los factores descritos más arriba. Los modelos de co-provisión son más efectivos para procesos complicados que requieren una colaboración intensa entre profesionales de distintos ámbitos. Para el resto de procesos, el modelo asistencial de la red determinará el rol de cada nivel en la resolución del proceso: si la atención primaria asume la responsabilidad sobre el continuo, o se le atribuye a la especializada32.
Instrumentos o mecanismos de coordinación
Los instrumentos o mecanismos de coordinación tradicionalmente utilizados por las organizaciones sanitarias se basan en la normalización de las habilidades de los profesionales (programas de formación). En los últimos años para reducir costes y enfatizar la calidad, los proveedores sanitarios han comenzado a estandarizar los procesos y resultados asistenciales. Las guías de práctica clínica, los mapas de atención y los planes de alta hospitalaria son ejemplos de instrumentos de coordinación basados en la estandarización de los procesos en los que se explicita qué atención se tiene que dar al paciente, en qué intervalo, por quién y en algunos casos, qué resultados se esperan32. Este tipo de mecanismos se pueden utilizar eficazmente cuando las interdependencias entre los profesionales no son elevadas, la variabilidad en la respuesta a las intervenciones médicas entre pacientes es mínima y la programación de la atención resulta fácil. Sin embargo, estos instrumentos resultan poco eficaces para coordinar la atención de problemas de salud complejos que comportan un elevado nivel de interdependencias y de incertidumbre. En estas circunstancias resultan más adecuados los mecanismos basados en la adaptación mutua, es decir, la coordinación del trabajo mediante la comunicación entre los responsables de la atención que utilizan desde instrumentos simples, como el e-mail o el teléfono, a los más complejos como los sistemas de información vertical, los grupos interdisciplinarios, los puestos de enlace o la estructura matricial33.
d) Resultados de la OSI en coordinación, continuidad y eficiencia
La evaluación de la coordinación y de la continuidad en los servicios sanitarios es un apartado escasamente desarrollado. En el caso de la coordinación, la mayoría de los estudios evalúan los efectos de la implementación de los instrumentos de coordinación en la calidad de la atención y se suelen estudiar, fundamentalmente, desde el punto de vista de los servicios. Son raros los estudios que tienen en cuenta la perspectiva del personal de salud, como usuario de los mecanismos de coordinación, y de la población, como usuaria de los servicios. En relación a la continuidad, desde el punto de vista del paciente, la mayoría de las evaluaciones se refieren a la continuidad de relación12.
El análisis de la coordinación se puede realizar utilizando indicadores para medir aspectos estructurales, de proceso y resultado relacionados con la coordinación de información y de la gestión de la atención34. La coordinación de la información a lo largo del proceso se analizaría evaluando la disponibilidad de mecanismos para transferir la información de un nivel asistencial a otro, el nivel de accesibilidad y la adecuación de la información compartida35;36. La coordinación de la gestión de la atención se evaluaría, en primer lugar, con indicadores de estructura que midan la disponibilidad de mecanismos para gestionar coordinadamente al paciente a lo largo del continuo; en segundo lugar, con indicadores de proceso que midan el grado de adherencia de los profesionales a los mismos, así como el grado de seguimiento longitudinal del paciente y los gaps o interrupciones que se producen35;36; y en tercer lugar, con indicadores de resultado que midan la duplicación innecesaria de insumos como pruebas complementarias, medicamentos, así como resultados asistenciales vinculados a objetivos sanitarios de los mecanismos de coordinación implementados37.
En términos generales se puede decir que la eficiencia económica se refiere al mejor uso posible de los recursos teniendo en cuenta las preferencias de la población38. Se distingue en la teoría económica entre eficiencia técnica - producción de un bien o servicio utilizando la combinación de inputs de menor coste - y eficiencia distributiva, que se consigue cuando la combinación de bienes y servicios es la más valorada por los miembros de la sociedad39. El análisis de la eficiencia se realizaría para el conjunto de la OSI mediante indicadores relacionados, en primer lugar, con productos intermedios como la estancia media ajustada por funcionamiento o el consumo de medicamentos genéricos y en segundo lugar, con productos finales relacionando el consumo de recursos con resultados asistenciales40.
CONCLUSIONES
Hasta ahora, los estudios sobre integración de servicios sanitarios en España y Cataluña han sido escasos. Esta guía de análisis de las OSI se ha desarrollado en base a la revisión de literatura internacional procedente de diferentes contextos. Las evaluaciones de las experiencias que se han de-sarrollado en otros entornos como el norteamericano no son concluyentes en relación al tipo de integración que permite lograr niveles más elevados de coordinación asistencial. No obstante, existe un grado de consenso en la literatura sobre los elementos externos e internos claves que influyen sobre los resultados en la coordinación y continuidad. Entre ellos, una visión compartida y unos objetivos y estrategias globales para la red; una cultura común y un liderazgo orientado a la integración; una estructura orgánica basada en la coordinación del proceso asistencial y por parte del comprador, la asignación de recursos mediante fórmulas que incentiven la coordinación y la eficiencia, como los mecanismos de financiamiento per cápita. Elementos todos recogidos en la guía para el análisis. No obstante, puesto que ha sido desarrollada a partir de la revisión de la literatura internacional procedente de diferentes contextos, su uso en el contexto catalán puede requerir una adaptación adicional.
La aplicación de la guía para el análisis de las organizaciones sanitarias integradas requiere la generación de datos mediante estudios que combinen, al menos, técnicas cualitativas (análisis de documentos, entrevistas individuales y de grupo) con el análisis de registros. Su alcance podría aumentarse con la ampliación de datos mediante revisión de historias clínicas y encuestas poblaciones.
AGRADECIMIENTOS
Los autores agradecen al grupo de expertos Olga Pané, Vicente Ortún, Francesc Moreu, Manel del Castillo, Encarna Grifell, Antoni Anglada, Joan Miquel Carbonell y a las organizaciones sanitarias integradas que participan en el estudio, Consorci Sanitari de Terrassa, Serveis de Salut Integrats Baix Empordà, Badalona Serveis Assistencials, Corporació de Salut del Maresme i La Selva, Consorci Sanitari del Maresme y Grup d'Assistència Sanitària i Social SAGESSA, cuyos comentarios han contribuido a la mejora de la guía. Agradecen al Ministerio de Sanidad y Consumo, la otorgación de fondos FIS, que han contribuido a la financiación parcial del estudio.
BIBLIOGRAFÍA
1. Saltman RB, Figueres J. Analyzing the evidence on European health care reforms. Health Affairs 1998; 17 (2):85-108. [ Links ]
2. WHO. The World health report 2000. Health systems: improving performance. Geneva: WHO, 2000. [ Links ]
3. Ortún V. La articulación entre niveles asistenciales. En: Llano y cols. Gestión sanitaria. Innovaciones y desafíos. Barcelona: Masson; 1998. p. 349-57. [ Links ]
4. Vergeles-Blanca JM. Relación entre atención primaria y especializada: el reto permanente. Cuadernos de gestión 2002; 8(4): 159-66. [ Links ]
5. Contel JC. La coordinación sociosanitaria en un escenario de atención compartida. Aten Primaria 2002; 29(8): 502-506. [ Links ]
6. Mur-Veeman I, Van Raak A, Paulus A, Steenbergen M. Comparison and reflection. Integrated care in Europe. Maarssen: Elsevier; 2003.p.169-190. [ Links ]
7. Shortell SM, Gillies RR, Anderson DA, Morgan KL, Mitchell JB. Remaking health care in America. 1ª ed. San Francisco: The Jossey-Bass health care series; 1996. [ Links ]
8. Van de Ven WP, Schut FT, Rutten FF. Forming and reforming the market for third-party purchasing of health care. Social Science and Medicine 1994; 39(10):1405-1412. [ Links ]
9. Mayolas E, Vargas I. La Sanitat a Catalunya: situació actual i perspectives de futur. Memòria Econòmica de Catalunya: any 2002. Barcelona: Cambra Oficial de Comerç de Barcelona; 2003. p. 279-295. [ Links ]
10. Pizarro V, Vázquez ML, Vargas I. Organizaciones sanitarias integradas en países con distintos sistemas de salud. En: Respuestas individuales y sociales entre los riesgos para la salud. CD-ROM XXIV Jornadas Asociación de Economía de la Salud; El Escorial 26-28 mayo 2004. [ Links ]
11. Pizarro V. Organizaciones sanitarias integradas en países con distintos sistemas de salud. Tesina de Master. Barcelona: Universitat Pompeu Fabra; 2004. Disponible en: www.chc.es. [ Links ]
12. Terraza R. Coordinación y continuidad: un marco para el análisis. Tesina de Master. Barcelona: Universidad Pompeu Fabra; 2004. Disponible en: www.chc.es. [ Links ]
13. Terraza R, Vargas I, Vázquez ML. Coordinación y continuidad: un marco para el análisis. En: Respuestas individuales y sociales entre los riesgos para la salud. CD-ROM XXIV Jornadas Asociación de Economía de la Salud; El Escorial 26-28 mayo 2004. [ Links ]
14. Haggerty J, Reid R, Freeman GK, Starfield BH, Adair CE, McKendry R. Continuity of care: a multidisciplinary review. Br Med J 2002; 327(7425): 1219-21. [ Links ]
15. Shortell SM, Gillies RR, Anderson DA, Mitchell JB, Morgan KL. Creating organized delivery systems: the barriers and facilitators. Hosp Health Serv Adm 1993; 38(4):447-66. [ Links ]
16. Conrad DA, Dowling WL. Vertical integration in health services: theory and managerial implications. Health Care Manage Rev 1990; 15(4):9-22. [ Links ]
17. Vargas I, Vázquez ML, Farré J. Guía para el estudio de Organizaciones Sanitarias Integradas. Barcelona: Consorci Hospitalari de Catalunya. 2004. Disponible en: www.chc.es. [ Links ]
18. Kodner DL, Spreeuwenberg C. Integrated care: meaning, logic, applications, and implications. International Journal of Integrated Care 2002; 2:1-8. [ Links ]
19. Shortell SM. The evolution of hospital system: unfulfilled promises and self-fulfilling prophecies. Med Care Rev 1998; 45:177-214. [ Links ]
20. Dranove D, Durkac A, Shanley M. Are multihospital systems more efficient? Health Aff (Millwood) 1996; 15(1):100-3. [ Links ]
21. Skelton-Green JM, Sunner JS. Integrated delivery systems: the future for Canadian health care reform? Can J Nurs Adm 1997; 10(3):90-111. [ Links ]
22. Vargas I. La utilización del mecanismo de asignación per cápita: la experiencia de Cataluña. Cuadernos de gestión 2002; 8(4):167-79. [ Links ]
23. Shortell S, Gillies RR, Anderson DA. The new world of managed care: creating organized delivery systems. Health Affairs 1994; 13(5):46-64. [ Links ]
24. Savage GT, Taylor RL, Rotarius TM, Buesseler JA. Governance of integrated delivery systems/networks: a stakeholder approach. Health Care Manag Rev 1997; 22(1):7-20. [ Links ]
25. Alexander JA, Zuckerman HS, Poinyer DD. The challenges of governing integrated health care systems. Health Care Manage Rev1995; 20(4):69-81. [ Links ]
26. Longest BB, Young G. Coordination and communication. En: Shortell SM, Kaluzny A, editores. Health care management. New York: Delmar; 2000.p. 210-43. [ Links ]
27. Schein EH. Organizational culture and leadership. 2ª ed. San Francisco: Jossey-Bass; 1992. [ Links ]
28. Kornacki MJ, Silversin J. How can IDSs integrate conflicting cultures? Healthc Financ Manage 1998; 52(6):34-6. [ Links ]
29. Barnsley J, Lemieux-Charles L, McKinney MM. Health Care Manage Rev 1998; 23(1):18-28. [ Links ]
30. Young G. Managing clinical integration in integrated delivery systems: a framework for action. Hosp Health Serv Adm 1997; 42(2):255-79. [ Links ]
31. Lorenz AD, Mannksch LB, Gawinski BA. Models of collaboration. Health Care Manage Rev 1999; 26(2):401-10. [ Links ]
32. Wagner EH, Austin BT, Vonkorff M. Improving outcomes in chronic Illness. Manag Care Q 1996; 4(2):12-25. [ Links ]
33. Galbraith J. Organization Design. Massachusetts: Addison-Wesley Publishing Company; 1973. [ Links ]
34. Zinn J, Mor V. Organizational structure and the delivery of primary care to older Americans. Health Serv Res 1998; 33:354-80. [ Links ]
35. Devers K, Shortell S, Gillies R, Anderson D, Mitchell J, Morgan K. Implementing organized delivery systems: an integration scorecard. Health Care Manage Rev 1994; 19(3):7-20. [ Links ]
36. Starfield B. Coordinación de la atención en salud. En Starfield B. Aten Primaria. Barcelona: Masson; 2002.p.233-65. [ Links ]
37. Reid R, Haggerty J, y McKendry MA. Defusing the confusion: concepts and measures of continuity of health care. 2002. Disponible en: http://www.chsrf. org/final_research/commissioned_research/programs/pdf/cr_contcare_e.pdf [ Links ]
38. Barr N. The economics of the welfare state. Second edition ed. Oxford: Oxford University Press; 1993. [ Links ]
39. Hurley J, Birch S, Eyles J. Geographically-decentralized planning and management in health care: some informational issues and their implications for efficiency. Soc Sci Med 2004; 41(1):3-11. [ Links ]
40. Rodríguez M, Scheffler RM, Agnew JD. An update on Spain's health care system: is it time for managed competition? Health Policy 2000; 51:109-131. [ Links ]
41. Gerdtham U, Löthgren M. Health care system effects on cost efficiency in the OECD countries. 247. Stockholm: Stockholm School of Economics; 1998. Working Paper Series in Economics and Finance. [ Links ]
42. Oxley H, MacFarlan M. Health care reform: controlling spending and increasing efficiency. 149. Paris: OECD.Economics department working papers; 1994. [ Links ]
43. Mintzberg H. La estructuración de las organizaciones. Barcelona: Ariel;1988. [ Links ]