Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista Española de Salud Pública
versión On-line ISSN 2173-9110versión impresa ISSN 1135-5727
Rev. Esp. Salud Publica vol.80 no.6 Madrid nov./dic. 2006
Desarrollo de un modelo de ajuste por el riesgo para el infarto agudo de miocardio
en España: comparación con el modelo de charlson y el modelo ICES.
Aplicaciones para medir resultados asistenciales
Development of an Acute Myocardial Infarction Risk Adjustment Model for Spain:
Comparison to the Charlson Model and the ICES Model.
Application for Gauging Care Results
Juan Manuel Sendra Gutiérrez1, Antonio Sarría-Santamera1,2, 3 y Jesús Iñigo Martínez4
1Red Temática de Investigación Cooperativa IRYSS. Madrid. España.
2Agencia de Evaluación de Tecnologías Sanitarias.
3Departamento de Ciencias Sanitarias y Médico-sociales, Universidad de Alcalá
4Servicio de Regulación Sanitaria. Consejería de Sanidad y Consumo. Comunidad de Madrid.
Dirección para correspondencia:
RESUMEN
Fundamento: El infarto agudo de miocardio representa una importante carga de morbimortalidad en los países desarrollados. El objetivo de este trabajo es desarrollar un modelo de ajuste por el riesgo para evaluar los resultados del manejo de esta patología y comparar su desempeño con otros modelos.
Métodos: Se desarrolla un modelo de ajuste de riesgo para el infarto agudo de miocardio mediante regresión logística con la información de una base de datos administrativa de hospitales españoles, considerando la mortalidad intrahospitalaria como variable respuesta y variables propias del paciente como predictoras. Se compara su capacidad predictiva con la del modelo de Charlson y el modelo ICES. Los modelos se aplican para evaluar la mortalidad intrahospitalaria.
Resultados: La edad (OR: 1,07); la localización anterolateral (OR: 2,32) e inferoposterior (OR:1,91); el shock cardiogénico (OR:39,99), las arritmias (OR: 94,43), la enfermedad cerebrovascular (OR:2,15) y la insuficiencia renal (OR:1,87) aparecen asociados con un mayor riesgo de mortalidad. El modelo desarrollado ofrece mejor capacidad predictiva (-2LL: 2240) que el modelo de Charlson (-2LL: 3073) y el modelo ICES (-2LL: 2366). No hay diferencias significativas en la mortalidad ajustada por el riesgo de los 23 hospitales estudiados, ni diferencias entre centros públicos y privados, ni por volumen de atención o nivel tecnológico. La coronariografía (RMAR: 0,66) y las intervenciones coronarias percutáneas (RMAR: 0,69) son procedimientos con efecto protector.
Conclusiones: El modelo desarrollado puede constituir una herramienta útil para evaluar la práctica asistencial del infarto en centros hospitalarios.
Palabras clave: Sistemas de Administración de Bases de Datos. Estudios epidemiológicos., Infarto de miocardio. Modelos estadísticos. Mortalidad. Medicina clínica.
ABSTRACT
Background: Acute myocardial infarction has a major bearing on morbimortality in developed countries. This study is aimed at developing a risk adjustment model for assessing the results of managing this disease and comparing how this management is carried out with other models.
Methods: A risk adjustment model is developed for acute myocardial infarction by means of logistic regression with the information from an administrative database including various Spanish hospitals, taking the intrahospital mortality rate as the response variable and variables inherent to the patient proper as predictive variables. The predictability thereof is compared to the Charlson Model and the ICES model. These models are applied for assessing the intrahospital mortality rate.
Results: The age (OR: 1.07), the anterolateral location (OR: 2.32) and inferoposterior location (OR:1.91), cardiogenic shock (OR:39.99), arrhythmia (OR: 94.43), cerebrovascular disease (OR:2.15) and kidney failure (OR:1.87) are shown to be related to a higher risk of death. The model developed provides a better predictability (-2LL: 2240) than the Charlson model (-2LL: 3073) and the ICES model (-2LL: 2366). There are no significant differences in the risk-adjusted death rate for the 23 hospitals studied, nor any differences between public and private hospitals nor the care volume or technological level. Coronariography (RMAR: 0.66) and percutaneous coronary interventions (RMAR: 0.69) are procedures having a protective effect.
Conclusions: The model developed may be a useful tool for assessing the hospital care provided for myocardial infarction.
Key words: Database management systems. Epidemiologic studies. Myocardial infarction. Statistical models. Logistic models. Mortality. Clinical Medicine.
Introducción
La Enfermedad isquémica del corazón (EIC) constituye la causa de muerte más frecuente en los países desarrollados. Su principal componente es el Infarto agudo de miocardio (IAM), que representa cerca del 7% de la mortalidad global en España1, ocupando un lugar destacado por el número de altas hospitalarias2. La demanda asistencial está aumentando por la transición que se está observando en la EIC desde formas agudas hasta formas crónicas de más larga duración3.
Para evaluar los resultados de los sistemas asistenciales y establecer comparaciones entre centros o servicios es necesario considerar la influencia que las características propias de los pacientes (sociodemográficas, pronósticas, clínicas,...) pueden tener en los resultados, las cuales pueden actuar con independencia de los cuidados y tratamientos dispensados. Es necesario un proceso de ajuste que evite la interferencia de estos factores en la medida de los resultados y permita su comparación. Los resultados pueden ser conceptualizados en una ecuación en función de tres términos: los factores propios de cada paciente, la aleatoriedad de la medida debida al azar y la efectividad del procedimiento terapéutico evaluado. El objetivo del ajuste de riesgo es eliminar de la ecuación el primero de los términos con el fin de que los resultados obtenidos puedan imputarse a los servicios cuya efectividad se analiza4.
Los sistemas de ajuste deberían cumplir tres condiciones5: una adecuada capacidad predictiva en cuanto a la capacidad del modelo matemático para cuantificar diferencias; estar basados en un indicador de resultado preciso directamente relacionado con el proceso de estudio; y manejar datos con calidad suficiente. La simplicidad en cuanto a utilizar el menor número de variables posibles y la precisión en su medida predictiva son también características deseables6,7. La utilidad de estos sistemas es muy diversa. Al facultativo le permiten adaptar la conducta diagnóstica y terapéutica al perfil clínico del paciente y a sus riesgos específicos; a los gerentes o financiadores les permite distribuir recursos en relación con la carga de morbilidad y la gravedad de los pacientes atendidos en cada centro; a los evaluadores discriminar si las diferencias encontradas en las intervenciones sanitarias se deben a la propia intervención o a las características de los enfermos; y a los pacientes conocer el riesgo individual y valorar las diferentes alternativas terapéuticas.
El objetivo de este trabajo es desarrollar un modelo de ajuste por el riesgo para evaluar los resultados del manejo del IAM y comparar su desempeño con otros modelos, realizando un ejercicio de aplicación práctica de los resultados obtenidos en la construcción de un modelo de ajuste por el riesgo para el IAM empleando una base de datos administrativa, el Conjunto Mínimo Básico de Datos (CMBD).
Sujetos y métodos
Fuente de información, selección de registros y variables de estudio
Para desarrollar este trabajo se utilizó la información del Registro del CMBD de la Comunidad de Madrid de 2001. El CMBD se nutre de la documentación escrita existente sobre los episodios asistenciales en las historias clínicas hospitalarias. El Registro de la Comunidad de Madrid recoge todas las altas de todos los centros hospitalarios, públicos y privados. Los registros incluidos en este estudio son los del código 410.x1 de la Clasificación internacional de enfermedades, 9ª ed., modificación clínica (CIE-9-MC) en el campo «diagnóstico principal», que corresponde a los IAM de atención inicial. En un principio esta base de datos contaba con 5.306 casos. Con el fin de ganar homogeneidad y consistencia interna de la muestra y eliminar registros con problemas de calidad en el diagnóstico se excluyeron del análisis de este estudio los casos con edades inferiores a 35 (n=45) y superiores a 94 años (n=29), los correspondientes a centros hospitalarios con un número de IAM atendidos inferior a 25 (n=96 pertenecientes a 11 centros) y los pacientes supervivientes con una estancia inferior a 4 días en el centro hospitalario (n=328). Dado que algunos casos son excluidos por más de un criterio la muestra final quedó constituida por 4.811 episodios.
La variable resultado es la mortalidad intrahospitalaria, considerando variables predictoras propias de los pacientes de diferente naturaleza: sociodemográficas (sexo, edad, lugar de residencia), factores de riesgo clínico (hábito tabáquico, hipertensión arterial, hiperlipidemia, diabetes mellitus, obesidad, historia familiar de EIC) y presencia de comorbilidades (arritmias, insuficiencia cardiaca congestiva, enfermedad pulmonar crónica, alteraciones de la conducción, insuficiencia renal, enfermedad vascular periférica, shock cardiogénico, enfermedad cerebrovascular, Cirugía de revascularización coronaria (CRC) previa, cuadros demenciales, edema de pulmón, cardiomiopatía, diálisis). Los códigos CIE-9-MC utilizados en los factores de riesgo y comorbilidades se reflejan en el Anexo 1.
Desarrollo del modelo de ajuste de riesgos
Se utilizó la regresión logística empleando la mortalidad intrahospitalaria como variable dependiente o resultado y explorando las variables anteriormente citadas como independientes o predictoras. Se dan valores de significación basados en la prueba de la razón de verosimilitud (LR). Los criterios de inclusión y exclusión de variables utilizados son respectivamente Valor de significación de inclusión (PIN) (p<=0,05) y Valor de significación de exclusión (POUT) (p>=0,10). La interpretación y valoración de la significación de las variables predictoras se realizó mediante el valor p junto con el intervalo de confianza (1-α) de los exponentes de los coeficientes B (eß=OR), con un nivel de confianza del 95%. En el proceso de modelado se exploran inicialmente todas las variables predictoras mediante los procedimientos «Enter», «Forward (LR)» y «Backward (LR)» de regresión logística, eligiendo el modelo que contiene aquellas variables con asociación significativa consistente con la mortalidad. Se realizó un estudio de interacción analizando términos de interacción de primer orden (2 factores) utilizando una prueba estadística de bloque (Chunk-test), siendo el criterio de exclusión p>0,05. Ante p<0,05 se valoró la significación individual de cada término de interacción mediante LR, reteniéndose los términos con p<0,05. Se valoró el supuesto de linealidad mediante análisis de residuales (residuos estandarizados y estudentizados) antes de obtener el modelo final.
Adaptación y comparación con otros sistemas de ajuste de riesgos
Se siguió la metodología de dos sistemas de ajuste por el riesgo ya utilizados (modelo de Charlson8 y factores de riesgo del ICES9: Institute for Clinical Evaluative Sciences -Ontario-) adaptándola a los datos contenidos en el CMBD de la Comunidad de Madrid, empleando la regresión logística como técnica estadística. Los modelos construidos contienen siempre las variables edad y sexo. Los valores obtenidos por cada variable considerada se expresan en forma de OR (eß) con su intervalo de confianza del 95% y valor de significación.
En la valoración de los resultados y comparación entre los modelos se utilizan índices que reflejan el ajuste del modelo (-2LL, R2 Cox-snell, R2 Nagelkerke), su calibración (test de Hosmer-Lemeshow) y discriminación mediante el Área bajo la curva ROC (AROC).
Aplicación de resultados a los centros hospitalarios, características de los mismos y procedimientos utilizados
Las probabilidades de fallecimiento calculadas para cada episodio por cada modelo de ajuste explorado se suman para cada uno de los centros hospitalarios analizados, con lo que se obtiene el número de episodios de fallecimiento esperado (mortalidad esperada) en cada uno de ellos. El número de episodios reales de fallecimiento detectado (mortalidad observada) se compara con el esperado en cada centro en forma de porcentaje de mortalidad (tasa por 100) mediante una razón de mortalidad ajustada por el riesgo (RMAR) con sus intervalos de confianza al 95% correspondientes. Siguiendo este procedimiento se obtienen las RMAR con sus intervalos de confianza (95%) para tres variables representativas de las características del centro hospitalario. Según tipo de dependencia los centros se dividieron en públicos y privados. Según volumen de atención de IAM se clasificaron en: <100, 100-300 y >300 casos. Según nivel tecnológico las categorías fueron: básico (sin salas de hemodinámica y sin CRC), intermedio (con salas de hemodinámica y sin CRC) y alto (con salas de hemodinámica y CRC). Igualmente se obtuvo RMAR para cinco procedimientos diagnósticos y terapéuticos utilizados (coronariografías, Intervenciones coronarias percutáneas -ICP-, stents aisladamente, trombólisis y CRC). Para el tratamiento estadístico de los datos se empleó el paquete SPSS v. 10.0.
Resultados
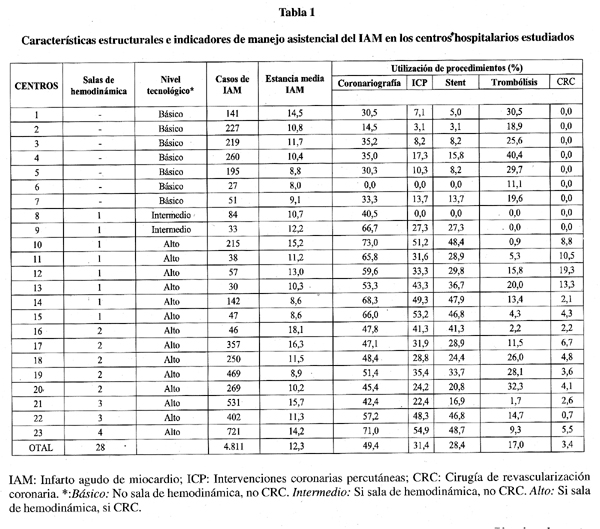
Se estudió un total de 23 hospitales. En la tabla 1 se describen sus características estructurales y los principales indicadores de manejo asistencial del IAM. Un 30,4% tienen un nivel tecnológico básico, un 8,7% intermedio y un 60,9% alto. El número de episodios varía ampliamente según los centros estudiados (entre los 27 y los 721). La estancia media global es de 12,3 días, con un rango de 8 a 18. El procedimiento más utilizado es la coronariografía, seguido de las ICP, siendo el menos empleado la CRC. Todos ellos varían de forma importante según el centro hospitalario considerado.
En la tabla 2 se reflejan los resultados correspondientes al modelo final resultante del desarrollo del ajuste de riesgos propio, modelo de Charlson y factores de riesgo del ICES. La edad es la única variable que se asoció significativamente a la mortalidad intrahospitalaria del IAM en los tres modelos. El sexo no se comportó como variable predictiva en ninguno de ellos. El shock cardiogénico, las arritmias, la enfermedad cerebrovascular y la insuficiencia renal (forma aguda en ICES) fueron las comorbilidades explicativas coincidentes entre los modelos propio e ICES. La localización anterolateral, inferoposterior y el grupo de otras, tanto especificadas como no, así como la insuficiencia cardiaca congestiva completaron los factores de riesgo clínico de fallecimiento del modelo propio. Los antecedentes de hábito tabáquico, hiperlipidemia e hipertensión arterial se comportaron como factores protectores frente a la mortalidad. Dentro del modelo de Charlson la valoración de su índice (medida sintética de riesgo) expresó un incremento en el riesgo de fallecimiento.
Tanto para el ajuste como para la discriminación los mejores valores se observaron para el modelo propio: valores más bajos en -2LL (Logaritmo de la función de verosimilitud) y más altos en los dos índices de R2, y mayores valores para AROC con intervalos de confianza más elevados y próximos a la unidad. El segundo mejor modelo para estos dos aspectos fue el modelo ICES, con unos valores bastante cercanos a los del modelo propio, y en tercer lugar se encontró el modelo de Charlson con unos resultados más modestos. Los resultados con respecto a los índices de calibración fueron adecuados para los tres modelos, con pequeños valores del estadístico y valores p no significativos en todos ellos.
Tal y como se muestra en la tabla 3 la tasa de mortalidad observada global fue de 11,3 defunciones por 100 episodios, oscilando ampliamente en los centros estudiados (entre 2,2 y 18,9). De igual forma, existió una importante variabilidad entre centros hospitalarios al considerar los valores de las RMAR existentes para los tres modelos explorados. No se detectó ningún centro con exceso de riesgo de muerte de forma significativa en ninguno de los tres modelos de ajuste, salvo uno en el modelo de Charlson (22). Se observó que hay dos centros con menor mortalidad con los tres modelos (10 y 16). Un tercero (23) ofrece menor RMAR con los modelos de Charlson e ICES.
No se detectaron diferencias significativas frente a la mortalidad entre los centros públicos y privados en ninguno de los tres modelos explorados (tabla 4). El diferente volumen de IAM atendidos y el distinto nivel tecnológico de los centros no se asoció con excesos o defectos de riesgo de muerte en el IAM. Respecto al comportamiento de los procedimientos diagnóstico-terapéuticos considerados, los tres modelos coincidieron al detectar efectos protectores frente a la mortalidad para la coronariografía, ICP y stent (tabla 5).
Discusión
El estudio de los factores asociados con la mortalidad intrahospitalaria del IAM ha alcanzado un creciente interés para los investigadores. En los resultados asistenciales del IAM tienen una poderosa influencia tanto los factores estrictamente asistenciales como la disponibilidad y utilización de algunos procedimientos10, la administración temprana de tratamientos11, los intervalos en la administración de tratamientos de reperfusión, el momento del día y el día de la semana de ocurrencia del IAM12, así como los elementos relacionados con los sistemas de organización y financiación sanitarias13. Aunque en otros países está bien establecido el efecto que estos factores pueden tener en los resultados de la práctica asistencial, en España no existe apenas evidencia de su influencia en los resultados. Tampoco se han desarrollado en nuestro país modelos de ajuste de riesgo que permitan evaluar el efecto de las intervenciones y realizar comparaciones entre proveedores.
Los estudios observacionales basados en el análisis de bases de datos clínicas o administrativas pueden ser útiles para valorar la efectividad de los resultados en términos de práctica real y no en contextos experimentales. Sin embargo, hay que considerar las limitaciones que puede presentar el CMBD. En primer lugar, se trata de una base de episodios y no de pacientes, lo cual en nuestro estudio provocó el no contar con la información suficiente para poder conocer la presencia de reingresos y de traslados entre centros sanitarios. Otras limitaciones son la imposibilidad de conocer el circuito intrahospitalario que sigue el paciente, la difícil diferenciación entre comorbilidades y complicaciones y las carencias informativas sobre variables clínicas y tratamientos dispensados al paciente. A pesar de estas limitaciones algunos autores ponen de manifiesto el gran volumen de información, fácilmente disponible y poco costosa existente en el CMBD para el análisis de resultados de la práctica médica14.
La mortalidad intrahospitalaria obtenida (11,3%) es similar a la encontrada en nuestro país en estudios que utilizan la misma fuente de información15 y en estudios de base hospitalaria (9,3-11,4%), aunque el perfil de los pacientes incluidos en cada estudio, con un mayor grado de selección en trabajos hospitalarios especialmente los realizados en UCI, podría explicar algunas diferencias de mortalidad16-19. Todos los modelos confirman a la edad como uno de los factores explicativos más sólidos de mortalidad por IAM20,21. Aunque algunos estudios han observado una mayor mortalidad en mujeres22 ninguno de los modelos detectó este efecto, al igual que otros trabajos tras ajustar por la edad o por factores de riesgo23-25.
La localización del IAM constituye uno de los principales predictores de mortalidad a corto plazo, especialmente las localizaciones anterior y lateral26. Una explicación del paradójico efecto protector del hábito tabáquico, las hiperlipidemias y la hipertensión arterial podrían ser los problemas de registro en el CMBD de antecedentes de factores de riesgo y enfermedades crónicas, hallazgo frecuentemente detectado en pacientes fallecidos27,28, lo que provoca un sesgo informativo por el cual estas condiciones se comportan como protectoras. Otra explicación podría ser la presencia de un mejor perfil de riesgo de estos pacientes no controlable en nuestro estudio por limitaciones informativas, de la misma forma que algunos estudios sobre tabaquismo han puesto de manifiesto29,30. La diabetes mellitus no incrementa el riesgo de muerte en nuestro estudio, al igual que ocurre en otros trabajos31,32. En la mortalidad después del IAM destaca el gran poder explicativo del shock cardiogénico y de las arritmias33,34. La insuficiencia cardiaca congestiva constituye también un importante factor independiente de mortalidad intrahospitalaria. La presencia de insuficiencia renal35 y la enfermedad cerebrovascular36 también suponen un mayor riesgo de muerte.
Los mejores resultados obtenidos con el modelo propio, con la combinación de variables clínicas y antecedentes personales, confirman los hallazgos de otros investigadores que han señalado la capacidad predictiva de estos últimos en la mortalidad intrahospitalaria37. El mejor ajuste que se obtiene con el modelo propio podría relacionarse con una lógica mejor adaptación a los datos de los cuales deriva, quedando su validación definitiva pendiente de su aplicación a otras muestras de datos. Los peores resultados que ofrece el modelo de Charlson pueden deberse a que se trata de un sistema genérico válido para diferentes patologías, mientras que tanto el modelo ICES como el propio se han diseñado de forma específica para el IAM. Otra característica ventajosa de los dos últimos es su facilidad de construcción, ya que ofrecen valores de ajuste muy buenos utilizando un bajo número de variables (11 en ambos), con lo cual se cumple de forma muy adecuada el principio de simplicidad en la construcción de sistemas de ajuste de riesgos.
Existen importantes diferencias en las RMAR entre los centros, que oscila en el modelo propio desde una cuarta parte a más de dos veces la mortalidad esperada. A pesar de ello, como se observa en los intervalos de confianza, el análisis estadístico queda muy condicionado por el escaso tamaño muestral de la mayor parte de los hospitales. Por otra parte, el comportamiento de los tres modelos es similar al considerar los resultados obtenidos en cada centro de forma individual. Aunque es interesante la consideración de la tipología del centro al estudiar la variabilidad en el riesgo de muerte no encontramos diferencias entre hospitales públicos y privados. En otros países se ha puesto de manifiesto la existencia de diferencias en el manejo asistencial del IAM dependientes del proveedor38, que se traducirían en diferencias en la utilización de procedimientos de revascularización y coronariografía39 y, consecuentemente, en mortalidad intrahospitalaria40.
Tampoco encontramos diferencias de mortalidad en relación con el volumen de casos de IAM de los centros hospitalarios. En otros países se ha podido constatar la existencia de una relación inversa entre el volumen de IAM y la mortalidad41,42. Sin embargo, hay que mencionar la imposibilidad en nuestro estudio de controlar el efecto que la posible derivación de pacientes más graves desde centros pequeños y medianos hacía hospitales de mayor tamaño podría ocasionar en la disminución de la mortalidad en los primeros43. Tampoco comprobamos la presencia de diferencias relacionadas con el desigual nivel tecnológico de los centros. La utilización de ciertos procedimientos diagnósticos (coronariografía) y terapéuticos (ICP, stent) muestra un importante efecto protector frente a la mortalidad, reflejando los conocidos beneficios asociados a la utilización los mismos44,45.
Bibliografía
1. Instituto Nacional de Estadística. Defunciones según la causa de muerte 2001. Inebase (base de datos electrónica). (consultado 23/11/2005). Disponible en: http://www.ine.es/inebase/cgi/ [ Links ]
2. Instituto Nacional de Estadística. Encuesta de Morbilidad Hospitalaria 2001. Inebase (base de datos electrónica). (consultado 23/11/2005). Disponible en: http://www.ine.es/inebase/cgi/ [ Links ]
3. Rodríguez-Artalejo F, Guallar-Castillon P, Banegas JR, de Andres B, del Rey J. La transición de la cardiopatía isquémica aguda a la crónica en España, 1980-1994. Rev Clin Esp 2001; 201: 690-5. [ Links ]
4. Iezzoni LI. Risk Adjustment for Measuring Healthcare Outcomes. Ann Arbor, MI: Healthcare Administration Press, 1997. [ Links ]
5. Green J, Wintfeld N. Report cards on cardiac surgeons. Assessing New York State's approach. N Engl J Med 1995; 332: 1229-32. [ Links ]
6. Krumholz HM. Mathematical models and the assessment of performance in cardiology. Circulation 1999; 99: 2067-9. [ Links ]
7. Tu JV, Jaglal SB, Naylor CD. Multicenter validation of a risk index for mortality, intensive care unit stay, and overall hospital length of stay after cardiac surgery. Steering Committee of the Provincial Adult Cardiac Care Network of Ontario. Circulation 1995; 91: 677-84. [ Links ]
8. Romano PS, Roos LL, Jollis JG. Adapting a clinical comorbidity index for use with ICD-9-CM administrative data: differing perspectives. J Clin Epidemiol 1993; 46: 1075-9. [ Links ]
9. Institute for Clinical Evaluative Sciences. Cardiovascular health services in Ontario. An ICES Atlas. Ontario: ICES, 1999. [ Links ]
10. Chen EW et al. Investigators in the National Registry of Myocardial Infarction 2. Relation between hospital intra-aortic balloon counterpulsation volume and mortality in acute myocardial infarction complicated by cardiogenic shock. Circulation 2003; 108: 951-7. [ Links ]
11. Bybee KA, Wright RS, Williams BA, Murphy JG, Holmes DR Jr, Kopecky SL. Effect of concomitant or very early statin administration on in-hospital mortality and reinfarction in patients with acute myocardial infarction. Am J Cardiol 2001; 87: 771-4, A7. [ Links ]
12. Magid DJ et al. Relationship between time of day, day of week, timeliness of reperfusion, and in-hospital mortality for patients with acute ST-segment elevation myocardial infarction. JAMA 2005; 294: 803-12. [ Links ]
13. Volpp KG, Buckley E. The effect of increases in HMO penetration and changes in payer mix on in-hospital mortality and treatment patterns for acute myocardial infarction. Am J Manag Care 2004; 10: 505-12. [ Links ]
14. Peiro S, Librero J. Evaluación de la calidad a partir del conjunto mínimo de datos básicos al alta hospitalaria. Rev Neurol 1999; 29: 651-61. [ Links ]
15. Agencia de Evaluación de Tecnologías Sanitarias (AETS). Manejo Hospitalario de la Cardiopatía Isquémica en España. Análisis de situación. Ed. Instituto de Salud Carlos III. Ministerio de Sanidad y Consumo. Madrid, 2001. [ Links ]
16. Cabadés A, López-Bescós L, Arós F, Loma-Osorio A, Bosch X, Pabón P. Variabilidad en el manejo y pronóstico a corto y medio plazo del infarto de miocardio en España.- el estudio PRIAMHO. Rev Esp Cardiol 1999; 52: 767-75. [ Links ]
17. Arós F, Cuñat J, Loma-Osorio A, Torrado E, Bosch X, Rodríguez JJ et al. Investigadores del estudio PRIAMHO II. Tratamiento del infarto agudo de miocardio en España en el año 2000. El estudio PRIAMHO II. Rev Esp Cardiol 2003; 56: 1165-73. [ Links ]
18. Aros F, Loma-Osorio A, Bosch X, González AJ, López BL, Marrugat J et al. Manejo del infarto de miocardio en España (1995-99). Datos del registro del Grupo de Trabajo de la Enfermedad Isquémica del Corazón (RISCI) de la Sociedad Española de Cardiología. Rev Esp Cardiol 2001; 54: 1033-40. [ Links ]
19. Ruiz-Bailen M, Aguayo de Hoyos E, Reina-Toral A, Torres-Ruiz JM, Alvarez- Bueno M, Gomez-Jimenez FJ. Paradoxical effect of smoking in the spanish population with acute myocardial infarction or unstable angina. Results of the ARIAM Register. Chest 2004; 125: 831-40. [ Links ]
20. Boucher JM, Racine N, Thanh TH, Rahme E, Brophy J, LeLorier J et al. Quebec Acute Coronary Care Working Group. Age-related differences in in-hospital mortality and the use of thrombolytic therapy for acute myocardial infarction. CMAJ 2001; 164: 1285-90. [ Links ]
21. Haase KK, Schiele R, Wagner S, Fisher F, Burczyk V, Zahn R et al. In-hospital mortality of elderly patients with acute myocardial infarction: data from the MITRA (Maximal Individual Therapy in Acute Myocardial Infarction) registry. Clin Cardiol 2000; 23.- 831-6. [ Links ]
22. Iezzoni LI, Ash AS, Shwartz M, Mackiernan YD. Differences in procedure use, in-hospital mortality, and illness severity by gender for acute myocardial infarction patients: are answers affected by data source and severity measure? Med Care 1997; 35: 158-71. [ Links ]
23. de Gevigney G, Mosnier S, Ecochard R, Rabilloud M, Cao D, Excoffier S et al. PRIMA Group. Are women with acute myocardial infarction managed as well as men? Does it have consequences on in-hospital mortality? Analysis of an unselected cohort of 801 women and 1.718 men. Acta Cardiol 2001; 56: 169-79. [ Links ]
24. Monteagudo O, Sarría-Santamera A. Diferencias entre hombres y mujeres en mortalidad hospitalaria y utilización de procedimientos en el infarto agudo de miocardio. Gac Sanit 2006;20:74-75. [ Links ]
25. Marrugat J, Garcia M, Elosua R, Aldasoro E, Tormo MJ, Zurriaga O, Aros F, Masia R, Sanz G, Valle V, Lopez De Sa E, Sala J, Segura A, Rubert C, Moreno C, Cabades A, Molina L, Lopez-Sendon JL, Gil M; IBERICA Investigators; PRIAMHO Investigators; RESCATE Investigators; PEPA Investigators; REGICOR InvestigatorsShort-term (28 days). Prognosis between genders according to the type of coronary event (Q-wave versus non-Q-wave acute myocardial infarction versus unstable angina pectoris). Am J Cardiol. 2004 Nov 1;94(9):1161-5. [ Links ]
26. Krumholz HM, Chen J, Wang Y, Radford MJ, Chen YT, Marciniak TA. Comparing AMI mortality among hospitals in patients 65 years of age and older: evaluating methods of risk adjustment. Circulation 1999; 99: 2986-92. [ Links ]
27. Iezzoni Ll, Foley SM, Daley J, Hughes J, Fisher ES, Heeren T. Comorbidities, complications and coding bias. Does the number of diagnosis codes matter in predicting in-hospital mortality? JAMA 1992; 267:2197-203. [ Links ]
28. Librero J, Peiró S. ¿Previenen las enfermedades crónicas la mortalidad intrahospitalaria? Paradojas y sesgos en la información sobre morbilidad hospitalaria. Gac San (Barc) 1998; 5: 199-206. [ Links ]
29. Ottesen MM, Jorgensen S, Kjoller E, Videbaek J, Kober L, Torp-Pedersen C. Age-distribution, risk factors and mortality in smokers and non-smokers with acute myocardial infarction: a review. TRACE study group. Danish Trandolapril Cardiac Evaluation. J Cardiovasc Risk 1999; 6: 307-9. [ Links ]
30. Andrikopoulos GK, Richter DJ, Dilaveris PE, Pipilis A, Zaharoulis A, Gialafos JE et al. In-hospital mortality of habitual cigarette smokers after acute myocardial infarction; the «smoker's paradox» in a countrywide study. Eur Heart J 2001; 22: 776-84. [ Links ]
31. Chyun D, Obata J, Kling J, Tocchi C. In-hospital mortality after acute myocardial infarction in patients with diabetes mellitus. Am J Crit Care 2000; 9: 168-79. [ Links ]
32. Melchior T, Kober L, Madsen CR, Seibaek M, Jensen GV, Hildebrandt P et al. Accelerating impact of diabetes mellitus on mortality in the years following an acute myocardial infarction. TRACE Study Group. Trandolapril Cardiac Evaluation. Eur Heart J 1999; 20: 973-8. [ Links ]
33. Goldberg RJ, Gore JM, Thompson CA, Gurwitz JH. Recent magnitude of and temporal trends (1994-1997) in the incidence and hospital death rates of cardiogenic shock complicating acute myocardial infarction: the second national registry of myocardial infarction. Am Heart J 2001; 141: 65-72. [ Links ]
34. Al-Khatib SM, Stebbins AL, Califf RM, Lee KL, Granger CB, White HD et al. GUSTO-III trial. Sustained ventricular arrhythmias and mortality among patients with acute myocardial infarction: results from the GUSTO-III trial. Am Heart J 2003; 145: 515-21. [ Links ]
35. Anavekar et al. Relation between renal dysfunction and cardiovascular outcomes after myocardial infarction. N Engl J Med 2004; 351: 1285-95. [ Links ]
36. Tanne D, Gottlieb S, Hod H, Reicher-Reiss H, Boyko V, Behar S. Secondary Prevention Reinfarction Israeli Nifedipine Trial (SPRINT) and Israeli Thrombolytic Survey Groups. Incidence and mortality from early stroke associated with acute myocardial infarction in the prethrombolytic and thrombolytic eras. J Am Coll Cardiol 1997; 30: 1484-90. [ Links ]
37. Shaw RE, Anderson HV, Brindis RG, Krone RJ, Klein LW, McKay CR et al. Development of a risk adjustment mortality model using the American College of Cardiology-National Cardiovascular Data Registry (ACC-NCDR) experience: 1998-2000. J Am Coll Cardiol 2002; 39: 1104-12. [ Links ]
38. Canto JG, Rogers WJ, French WJ, Gore JM, Chandra NC, Barron HV. Payer status and the utilization of hospital resources in acute myocardial infarction: a report from the National Registry of Myocardial Infarction. Arch Intern Med 2000; 160: 817-23. [ Links ]
39. Robertson IK, Richardson JR. Coronary angiography and coronary artery revascularisation rates in public and private hospital patients after acute myocardial infarction. Med J Aust 2000; 173: 291-5. [ Links ]
40. Fang J, Alderman MH. Does supplemental private insurance affect care of Medicare recipients hospitalized for myocardial infarction? Am J Public Health 2004; 94: 778-82. [ Links ]
41. Tu JV, Austin PC, Chan BT. Relationship between annual volume of patients treated by admitting physician and mortality after acute myocardial infarction. JAMA 2001; 285: 3116-22. [ Links ]
42. Thiemann DR, Coresh J, Oetgen WJ, Powe NR. The association between hospital volume and survival after acute myocardial infarction in elderly patients. N Engl J Med 1999; 340: 1640-8. [ Links ]
43. Kuulasmaa K, Tunstall-Pedoe H, Dobson A, Fortmann S, Sans S, Tolonen H et al. Estimation of contribution of changes in classic risk factors to trends in coronary-event rates across the WHO MONICA Project populations. Lancet 2000; 355: 675-87. [ Links ]
44. de Gevigney G, Rabilloud M, Ecochard R, McFadden E, Meunier L, Cheneau E et al. Prise en charge de l'Infarctus du Myocarde Aigu group, management of acute MI group. Is coronary angiography performed in the appropriate patients after acute myocardial infarction? Clinical and angiographic findings and one-year mortality in a large unselected cohort of 2493 consecutive patients in a French region (the PRIMA study). Acta Cardiol 2003; 58: 23-9. [ Links ]
45. de Boer MJ, Hoorntje JC, Ottervanger JP, Reiffers S, Suryapranata H, Zijlstra F. Immediate coronary angioplasty versus intravenous streptokinase in acute myocardial infarction: left ventricular ejection fraction, hospital mortality and reinfarction. J Am Coll Cardiol 1994; 23: 1004-8. [ Links ]
![]() Correspondencia:
Correspondencia:
Juan Manuel Sendra Gutiérrez
Pza. de los Derechos Humanos, 3 Esc.B-2ºC
39008 Santander
Correo electrónico: jmsendra@eresmas.com