My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Española de Salud Pública
On-line version ISSN 2173-9110Print version ISSN 1135-5727
Rev. Esp. Salud Publica vol.88 n.1 Madrid Jan./Feb. 2014
https://dx.doi.org/10.4321/S1135-57272014000100008
REVISIÓN SISTEMÁTICA
Modelos de colaboración entre atención primaria y salud mental en la asistencia sanitaria a las personas con depresión: resultados principales y retos metodológicos de una meta-revisión sistemática(*)
Models for Primary Care and Mental Health Collaboration in the Care of People with Depression: Main Results and Methodological Challenges of a Systematic Overview
Carlos Calderón Gómez (1,2), Isabel Mosquera Metcalfe (2), Laura Balagué Gea (3,2), Ander Retolaza Balsategui (4), Amaia Bacigalupe de la Hera (5), Jon Belaunzaran Mendizabal (6), Álvaro Iruin Sanz (7), y Beatriz García Moratalla (8).
(1) Centro de Salud de Alza. Comarca Gipuzkoa. Osakidetza.
(2) Unidad de Investigación de Atención Primaria-OSIs Gipuzkoa. Osakidetza.
(3) Centro de Salud de Iztieta. Comarca Gipuzkoa. Osakidetza.
(4) Centro de Salud Mental de Basauri. Red de Salud Mental de Bizkaia. Osakidetza.
(5) Departamento de Sociología 2. Universidad del País Vasco/Euskal Herriko Unibertsitatea Bizkaia.
(6) Centro de Salud Mental de Zarautz. Red de Salud Mental de Gipuzkoa. Osakidetza.
(7) Red de Salud Mental de Gipuzkoa. Osakidetza.
(8) Centro de Salud Mental de Sestao. Red de Salud Mental de Bizkaia. Osakidetza.
(*) Beca de Investigación Comisionada 2010. Departamento de Salud. Gobierno Vasco. No Expediente 2010COM112007. Beca BIOEF 2009. Departamento de Salud. Gobierno Vasco. No Expediente BIO09/EM/014.
No existe conflicto de interés por parte de ninguno de los autores.
Los autores desean agradecer la financiación del proyecto al Departamento de Salud del Gobierno Vasco (BIOEF BIO09/EM/014; OSTEBA 2010COM112007).
Dirección para correspondencia
RESUMEN
Fundamentos: Las carencias en la colaboración entre Atención Primaria (AP) y Salud Mental (SM) constituyen un problema relevante en la atención a los pacientes con depresión. Resulta necesario analizar y evaluar los modelos de colaboración existentes para valorar su aplicabilidad en el sistema de salud español. El objetivo del presente estudio es conocer las principales características de los distintos modelos de colaboración AP-SM en la atención a los pacientes diagnosticados de depresión y la calidad de la evidencia científica acerca de su efectividad.
Métodos: Meta-revisión sistemática de los estudios secundarios publicados entre 2001 y 2010 en MEDLINE, PsycINFO, Embase, LILACS, IBECS, IME y la Biblioteca Cochrane. Las revisiones se evaluaron mediante la herramienta AMSTAR. Se realizó una síntesis aproximativa de la calidad de las evidencias encontradas.
Resultados: Se evaluaron 69 estudios. La variabilidad según contextos y las carencias metodológicas condicionan que la calidad de las evidencias sea en general baja o dudosa. Las estrategias más efectivas integran intervenciones de responsabilización en el seguimiento de los pacientes, rediseños en la gestión, e información y comunicación compartidas. Las meta-revisiones de estudios secundarios sobre modelos colaborativos favorecen la accesibilidad a las evidencias publicadas, pero conllevan importantes retos metodológicos.
Conclusiones: La calidad de la evidencia sobre la efectividad de los modelos de colaboración AP-SM durante la atención sanitaria a las personas con depresión es predominantemente baja o dudosa y su significado y aplicabilidad son menores cuanto más se simplifica el análisis de sus componentes, procesos y circunstancias de implementación.
Palabras clave: Revisión sistemática. Meta-revisión. Depresión. Atención primaria de salud. Salud mental. Continuidad de la atención al paciente. Organización y administración. Planificación en salud.
ABSTRACT
Background: Weaknesses in the collaboration between Primary Care (PC) and Mental Health (MH) are a relevant problem in the care of depressed patients. It is necessary to analyse and appraise the existing models of collaboration to assess their applicability to the Spanish Health System. The aim of this study is to know the main characteristics of the different models of collaboration between PC and MH in the care of patients with depression and the quality of their effectiveness evidence.
Methods: Systematic overview of secondary studies published from 2001 to 2010 in MEDLINE, PsycINFO, Embase, LILACS, IBECS, IME and The Cochrane Library. Assessment of reviews applying the AMSTAR tool. Approximative synthesis of the quality of evidences.
Results: A total of 69 studies were assessed. Quality of evidences is generally low or inconclusive due to the great variability among contexts and the methodological weaknesses. The most effective strategies integrate interventions for assigning responsibility for patient follow-up, redesigning management and communication/information sharing. Overviews of secondary studies on collaborative models facilitate access to published evidence, but entail important methodological challenges.
Conclusion: The quality of evidences on effectiveness of PC-MH collaboration models in depression care is mainly low or inconclusive, and the more simplified are the analysis of components, processes and implementation conditions, the less meaningful and applicable they are.
Key words: Systematic review. Overview. Depression. Primary Health Care. Mental Health.Continuity of Patient Care. Organization and Administration. Health planning.
Introducción
Entre los problemas detectados en la asistencia a las personas con depresión, las carencias en la relación entre los profesionales de Atención Primaria (AP) y Salud Mental (SM) configuran un campo de especial importancia, sobre todo si se considera el carácter crónico de la enfermedad o, al menos, muy prolongado en el tiempo1. Tanto a nivel español como internacional se ha subrayado la importancia de un enfoque coordinado y complementario para este grupo de trastornos2-4, constatándose en los últimos años un auge en la publicación de experiencias colaborativas y propuestas a favor de su difusión5,6. De las intervenciones orientadas principalmente a la formación de los profesionales de AP y a los canales de derivación a SM se ha pasado a la promoción de diferentes modelos de colaboración (consulta-enlace, gestión de casos y de enfermedades, programas de mejora de la calidad, Chronic Care Model, etcétera) que incorporan nuevas intervenciones y figuras como la difusión de Guías de Práctica Clínica (GPC), cuestionarios de cribado, telepsiquiatría, o "gestores de casos"7-9. Sin embargo, estos modelos e intervenciones no han sido suficientemente evaluados10,11 ni son bien conocidos en nuestro medio. Los problemas de la colaboración entre AP y SM participan asimismo de las necesidades de mejora que afectan en general a las funciones y vínculos de la AP con los otros niveles asistenciales de atención especializada y hospitalaria. De hecho, algunos de los modelos e intervenciones comentadas han comenzado ya a implantarse en nuestros servicios de salud como respuesta al incremento de la multimorbilidad y las enfermedades crónicas12. Por nuestra parte, hemos venido trabajando en los últimos años con profesionales de AP y SM y con pacientes diagnosticados de depresión con la intención de diseñar y ensayar experiencias piloto para mejorar la colaboración entre los distintos agentes y niveles asistenciales4,13,14. Para ello se consideró necesario llevar a cabo un análisis y evaluación de las propuestas colaborativas existentes en el ámbito de los trastornos depresivos mediante una meta-revisión sistemática de los estudios secundarios publicados al respecto, cuya versión completa y pormenorizada puede consultarse en el informe publicado en Osteba-Servicio de Evaluación de Tecnologías Sanitarias15. El presente artículo pretende centrarse en el análisis de los modelos y en los retos metodológicos del proceso de revisión y evaluación de propuestas de mejora complejas, como es este caso, a partir del objetivo de conocer las principales características de los distintos modelos de colaboración AP-SM en la atención a los pacientes diagnosticados de depresión y la calidad de la evidencia publicada acerca de su efectividad.
Material y métodos
El diseño de la revisión respondió a su finalidad pragmática, orientada al contraste y aplicabilidad de los hallazgos en los servicios de salud de nuestro país. En una primera fase de revisión general se incluyeron todos los estudios publicados entre 2001 y 2010 en inglés, español o portugués sobre modelos de coordinación, interrelación, integración y colaboración entre AP y SM en la atención a pacientes con depresión. Se excluyeron los estudios referidos a aspectos específicos del diagnóstico o tratamiento. En una segunda fase se llevó a cabo una meta-revisión más exhaustiva de los estudios secundarios encontrados, es decir, de las revisiones y trabajos de síntesis que reunían y analizaban estudios primarios previamente publicados. Las meta-revisiones de revisiones previas (también denominadas overviews) resultan en principio de gran utilidad ante la dificultad de procesar la ingente cantidad de información publicada en determinados ámbitos de la asistencia sanitaria en los que ya se cuenta con revisiones de estudios primarios. Estas meta-revisiones presentan sus propias dificultades y requisitos metodológicos y estadísticos y su todavía limitado desarrollo se ha centrado principalmente en las meta-revisiones de revisiones sistemáticas de ensayos clínicos previos16,17. Como se verá a continuación, las dificultades se incrementan en el caso de la evaluación de propuestas e intervenciones complejas cuyo desarrollo desborda los requisitos habituales de los ensayos clínicos y metanálisis. En consecuencia, el desarrollo de las dos fases de la revisión no fue lineal. La complejidad del objeto de revisión determinó una dinámica iterativa de búsqueda y consulta de trabajos primarios así como la inclusión en la meta-revisión de estudios secundarios cuyo análisis y evaluación se consideraron asimismo necesarios para la consecución del objetivo del estudio, aun no siendo propiamente revisiones sistemáticas.
Primera fase: Estrategia de búsqueda y revisión general
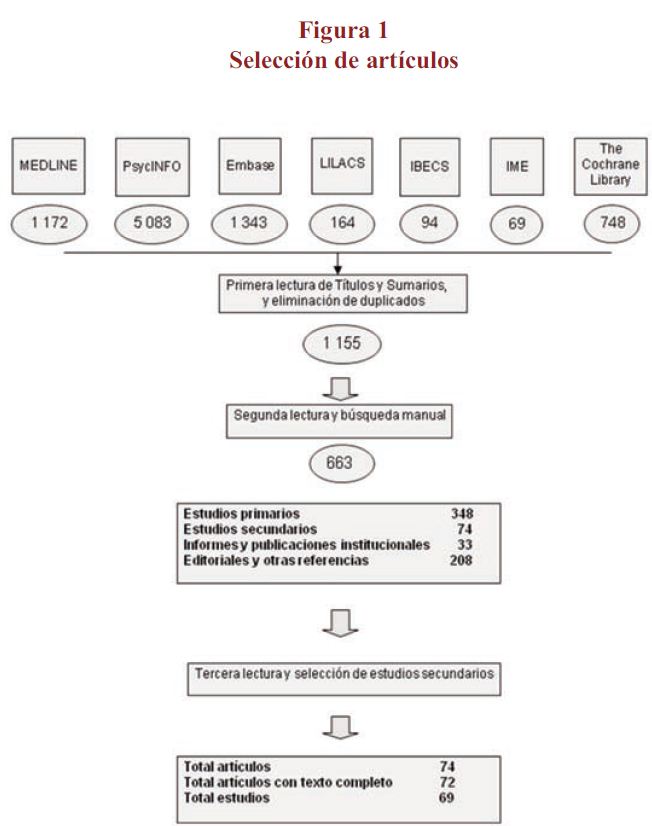
Se realizó una búsqueda de la literatura en MEDLINE, PsycINFO, Embase, LILACS, IBECS, IME y la Biblioteca Cochrane publicada desde enero de 2001 a diciembre de 2010 y se complementó con búsquedas manuales. Los términos incluyeron "depresión", "atención primaria", "psiquiatría", "colaboración/coordinación", "co-localización" e "integración", adecuados a los requisitos e idiomas de las bases consultadas. En la tabla 1 se exponen, a modo de ejemplo, la estrategias completas de búsqueda electrónica seguidas en el caso de Embase, pudiendo consultarse los términos detallados correspondientes a las 7 bases bibliográficas en el anexo I del Informe Osteba15. Tras la lectura de los títulos y resúmenes se eliminaron los artículos duplicados y los que no se correspondían con el objeto de la revisión. En un segundo cribado se incorporaron estudios encontrados mediante búsqueda manual y finalmente se seleccionaron los artículos de estudios secundarios para su análisis pormenorizado (figura 1).
Segunda fase: meta-revisión de los estudios secundarios
De las 69 publicaciones disponibles a texto completo, se extrajeron y analizaron los siguientes datos: objeto de estudio, contexto de realización, población de estudio y tipo de depresión, características de las revisiones y resultados en relación a los objetivos de la revisión. Ante el limitado desarrollo de los instrumentos de evaluación en las meta-revisiones de intervenciones complejas16, conscientes de su orientación inicialmente dirigida a las revisiones sistemáticas, se optó por la aplicación de la herramienta AMSTAR18 para evaluar la calidad metodológica de los 57 artículos correspondientes a revisiones. Esta herramienta recorre las diferentes dimensiones a tener en cuenta en el proceso de evaluación a través de 11 ítems teniendo como resultado máximo 11 puntos. La clasificación de las revisiones se llevó a cabo según las categorías de calidad utilizadas por la Canadian Agency for Drugs and Technologies in Health (CADTH) (baja: 0 a 3 puntos; media: 4 a 7 y alta: 8 a 11)19. Como complemento de lo anterior, se identificaron y agruparon las principales limitaciones metodológicas señaladas explícitamente por los propios autores de los estudios secundarios, para ser tenidas en cuenta en la evaluación de la calidad de las evidencias de los distintos modelos incluidos en la meta-revisión. Por último, tras el análisis pormenorizado de los distintos modelos e intervenciones de colaboración, se llevó a cabo una síntesis aproximativa de las evidencias encontradas. Para ello se elaboraron tablas resumen conforme a cuatro grados de calidad de las evidencias de mejora: elevada, baja, dudosa y no mejora. Los factores que se tuvieron en cuenta para su clasificación fueron: 1) los propios resultados de los estudios secundarios y la duración en su efectividad atendiendo a las características, evolución y contextos de los modelos e intervenciones analizados; 2) la calidad metodológica de las revisiones según la herramienta AMSTAR; y 3) las limitaciones metodológicas de los estudios secundarios identificadas por los autores en la evaluación de los estudios primarios. La clasificación en las categorías "elevada", "baja" o "no mejora" requería el apoyo de referencias de mayor solidez metodológica, reservándose la categoría "dudosa" para las de menor calidad o de resultados no concluyentes. Este proceso se llevó a cabo de forma independiente por tres de los investigadores, siendo necesario su pleno acuerdo para la clasificación de los estudios en las diferentes categorías. Posteriormente, todos los investigadores revisaron y discutieron la propuesta, acordándose por todos ellos los resultados alcanzados. El presente artículo se centra en los resultados y retos metodológicos relativos a la revisión de los 6 modelos principales evaluados, pudiendo consultarse el trabajo completo en el informe ya mencionado15.
Resultados
a) Primera fase: revisión general
Las estrategias iniciales de búsqueda identificaron un total de 8.673 referencias, las cuales fueron objeto de sucesivos cribados conforme a los objetivos de la meta-revisión, resultando 74 artículos correspondientes a estudios secundarios (figura 1). En 2 artículos no fue posible acceder a los textos completos20,21. Uno de los estudios secundarios se describía en 3 artículos22-24 por lo que se incluyó el que lo describía de forma más global22 y otra de las revisiones25 incluía y actualizaba una revisión previa de los mismos autores26, por lo que se excluyó la más antigua. Finalmente, el número total de estudios seleccionados fue de 69.
b) Segunda fase: meta-revisión de los estudios secundarios
b.1.) Características de los estudios
De los 69 estudios, 57 se presentaban como revisiones. De ellas, 23 eran revisiones sistemáticas, 29 no sistemáticas y 5 meta-revisiones. Los otros 12 artículos incluidos en la meta-revisión se correspondían con 3 descripciones sobre la evolución histórica de la interrelación AP-SM en EEUU27,28 y Holanda29, 3 análisis descriptivos de modelos de integración AP-SM vigentes a nivel internacional y en EEUU9,30,31, 1 valoración de iniciativas y proyectos de atención a la depresión en Europa3, 3 descripciones de programas de distintos proyectos en EEUU32-34, 1 evaluación del impacto de 2 reformas de SM primaria en Australia35 y 1 propuesta de organización de la evidencia de la integración de servicios de SM en AP36.
b.2.) Contextos geográficos, poblaciones y trastornos depresivos.
En cuanto a los países de origen de los estudios primarios incluidos en los 69 artículos seleccionados, el 88,41 % incluía estudios de EEUU, el 49,28 % de Reino Unido, y el 18,84 % de Australia y Holanda. En menor proporción había estudios de Canadá (15,94 %), Alemania (10,14 %), Chile (7,25 %), Italia (7,25 %), Suecia (5,80 %) y Finlandia (5,80 %). En 26 artículos los estudios primarios eran exclusivamente de EEUU y en otros 7 de EEUU y Reino Unido.
Respecto a la procedencia de los 69 estudios secundarios, en 33 (47,83 %) los autores eran de EEUU, en 11 de Reino Unido (15,94 %), en 4 de Australia (5,80 %), en 4 de Holanda (5,80 %), en 3 de Canadá (4,35 %), en 2 de Italia (2,90 %), en 1(1,45 %), de Irlanda, de China, de Nueva Zelanda y en 8 (11,59 %) había autores de varios países. En 43 (62,32%) de las revisiones no se explicitaban suficientemente las poblaciones a estudio, 18 (26,09 %) se referían a población adulta en general32,37-40, incluyéndose en 13 de ellas a niños y personas mayores de 60 años8,9,41-51 y en 8 (11,59 %) hacían referencia total o principalmente a ancianos25,52-58. En 8 (11,59 %) de los estudios, de EEUU, se trataba de poblaciones seleccionadas, como usuarios de Health Maintenance Organizations, Managed Care Organizations y centros de veteranos37,40,42,52,59,60, militares34 y fundaciones33. En 36 (52,17 %) no se especificaba el tipo de trastorno depresivo. En 30 (43,48 %) se aludía a varios tipos de depresión y en 5 (7,25 %) se referían explícitamente a depresión mayor32,37,38,41,61.
b.3.) Calidad metodológica de los estudios
La aplicación de la herramienta AMSTAR permitió una primera valoración de la calidad de las revisiones (tabla 2). Su agrupación en función del tipo de revisión muestra la baja puntuación obtenida por 23 de las 29 revisiones no sistemáticas incluidas en el estudio. Hay que considerar además los 12 estudios secundarios no considerados como revisiones3,9,27-36 a los que, por tanto, no se pudo aplicar esta herramienta de evaluación.
Asimismo, se identificaron y agruparon las principales limitaciones metodológicas señaladas por los propios autores de los estudios secundarios:
- Difícil comparabilidad de los estudios primarios por sus diferentes contextos y poblaciones10,11,27,34,49,58,59,62-64. Las intervenciones presentes en los modelos de colaboración son plurales y a menudo insuficientemente descritas11,36,37,46,54,65, lo cual dificulta la identificación de los componentes más efectivos42,66. Los problemas en el diseño de las comparaciones67 son mayores en los modelos más complejos, como la atención colaborativa10,68 o las intervenciones multifaceta en las que participan diferentes grupos profesionales67.
- Escasez de estudios aleatorizados controlados debido a la complejidad de las intervenciones10,29 y variabilidad en la calidad metodológica de los estudios primarios8,41,47,53,66,68. La atención habitual con la que se compara la efectividad de los modelos e intervenciones con frecuencia es heterogénea51 o poco detallada8,66,69.
- Dificultades para la utilización de la misma definición de depresión, con utilización de gran variedad de instrumentos diagnósticos3,37,38,41,58.
- Ausencia de consenso en los indicadores utilizados para la evaluación de la efectividad de las intervenciones47,54,70. Necesidad de mejores mediciones, tanto de los procesos como de los resultados33 y de las revisiones de "literatura gris"71. Tendencias a reflejar los impactos según las audiencias a las que van destinados36. En ocasiones, falta de coherencia entre los objetivos o metas de los programas y lo que realmente se evalúa10.
- Difícil generalización de los resultados10,70-72, sobre todo en los modelos que conllevan reorganizaciones asistenciales, de personal y de financiación27,30,51 y en los que precisan personal experto11,37,42,46,47,49,67,73.
- Duración inadecuada de los tiempos de seguimiento66 con predominio de las evaluaciones a corto plazo11,54,69. Se subrayaba la necesidad de investigar la efectividad a largo plazo42,69 o al menos durante 2 o más años6,59.
A pesar de dichas deficiencias y de la baja puntuación de 25 de las revisiones evaluadas con la herramienta AMSTAR (todas ellas no sistemáticas) se optó por su inclusión en el análisis descriptivo de los diferentes modelos e intervenciones, sin dejar de tener en cuenta la calidad de las evidencias sobre su efectividad.
b.4.) Clasificaciones y delimitación de modelos.
La revisión confirmó la diversidad de modelos así como de propuestas para su clasificación, con frecuentes solapamientos entre los distintos modelos y las intervenciones incluidas. Aunque en algunos casos las clasificaciones obedecían a una finalidad descriptiva en países concretos27-29,35,63, en general pretendían ofrecer esquemas comparativos, identificándose tres principales:
- El denominado esquema de los cuatro cuadrantes, en el que el papel de AP y SM se distribuye según la gravedad en las dimensiones física y mental de la salud, a partir del cual se desarrollan diversas tipologías de modelos9,30,31,74.
- Un segundo esquema, más frecuentemente utilizado, sitúa a AP y SM en los extremos de un eje que representa su grado de implicación en la asistencia a los trastornos depresivos: formación de profesionales de AP, consulta-enlace, modelos colaborativos y sustitución-derivación10,40,68,75,76.
- Un tercer esquema distribuye los modelos según las fases en las investigaciones sobre la colaboración AP-SM en depresión, al menos en Norteamérica25,28,46.
Se delimitaron y seleccionaron para su revisión 6 modelos y fueron ordenados de los más simples a los más complejos: atención escalonada, consulta-enlace, gestión de enfermedades y gestión de casos, programas de mejora de calidad (QIC) y Breakthrough Series (BTS), Chronic Care Model (CCM) y un último grupo denominados genéricamente como modelos de "atención colaborativa". Si bien el presente artículo se limita a la revisión de los modelos de colaboración, es importante subrayar la inexistencia de una correspondencia cerrada entre estos y las distintas intervenciones. Es decir, modelos diferentes pueden presentar intervenciones comunes, y determinadas intervenciones pueden estar o no presentes en las aplicaciones de un mismo modelo15.
b.5.) Análisis y evaluación de los modelos de colaboración.
Atención escalonada. Consiste en la disposición de los recursos en niveles de atención en función de la gravedad y evolución de los trastornos depresivos. En general es evaluado como parte de otras propuestas colaborativas más complejas7,22,61. El modelo se corresponde con las recomendaciones de la GPC del National Institute for Health and Care Excellence (NICE)77, pero su organización concreta y el tipo de asistencia varían según los sistemas sanitarios3,78. La evidencia sobre su efectividad es limitada. Se sugiere que su integración en modelos más complejos de atención colaborativa podría asociarse con mejores resultados77, mayor concordancia con la medicación y mejora en las tasas de recuperación22.
Consulta-enlace. Se enfoca a la vinculación-derivación entre los profesionales de AP y SM con especial atención al componente formativo22,79,80. La responsabilidad en el seguimiento de los pacientes se mantiene principalmente en AP68,81, aunque su práctica varía según las condiciones de acceso, cobertura y organización de los servicios de salud45,63,81. Muestra una evidencia inconsistente en la mejora de la atención a la depresión60,67,68,81. Su inclusión en modelos más complejos (CCM) podría mejorar la efectividad y permitir un uso más eficiente del tiempo del especialista81. El conocimiento recíproco entre los profesionales de ambos niveles y su grado de motivación parecen ser fundamentales81,82, si bien se señala su falta de impacto como modelo aislado en los resultados finales40. Tampoco parecen encontrarse diferencias claras entre este modelo y otros de mayor grado de integración50.
Gestión de enfermedades y gestión de casos. Se trata de modelos muy variables según su configuración como programas más o menos integrados. Destaca como componente característico la existencia de un care manager o case manager responsable de la coordinación y el seguimiento de los pacientes83,84, con gran variabilidad de profesiones, roles y poblaciones implicados41,65,85, lo cual dificulta su evaluación8,33,37,42,59. Los programas de gestión de enfermedades parecen ser efectivos en la atención a la depresión42. La inclusión del cribado en el modelo aporta resultados positivos en la depresión mayor en estudios de EEUU, pero no en los de Reino Unido41. Los efectos de estos modelos conllevan una pequeña mejoría en los síntomas, satisfacción de los pacientes, aumento de visitas a AP y adecuación y adherencia al tratamiento. La mejoría no resulta significativa en la funcionalidad física, estado de salud, hospitalizaciones, costes, resultados derivados de la adherencia de profesionales y pacientes ni derivación a psiquiatría85. Los modelos de gestión de casos se asocian también con mejoras en los resultados si el gestor de casos se vincula directamente a los médicos de AP y participa en actividades de terapia psicológica). El incremento en la adherencia al tratamiento podría intervenir como mecanismo de acción clave en la mejora de los resultados8, incluso en plazos de 6-12 meses37.
Programas de mejora de calidad y Breakthrough series. Los denominados Quality Improvement Collaboratives (QIC) representan un nivel más complejo de modelos, ya que actúan simultáneamente sobre diferentes dimensiones y agentes en la organización de la asistencia. De ahí que su efectividad se reconozca condicionada por los contextos32,43,52 y plazos temporales22,38 en que se han llevado a cabo, con gran heterogeneidad de experiencias y ámbitos de aplicación e importantes inversiones de tiempo y recursos86,87. Algunos estudios muestran mejoras a los 6 meses y en algún caso hasta los 5 años38,43, mientras que en otros los resultados favorables se evidencian a los 12 meses para desaparecer a los 2 años22. Las mejoras se vinculan a la combinación de actividades de formación a profesionales y pacientes, gestión de casos por enfermeras y monitorización de la medicación22, es decir, actividades integradas y complejas52 cuya evaluación estadística resulta dificultosa32. El modelo Breakthrough Series (BTS) del Institute for Healthcare Improvement (IHI) representa una propuesta particular de programa de QIC para disminuir la distancia entre lo que se sabe y lo que se hace. Su enfoque de intervención es a corto plazo, lo cual conlleva limitaciones ante cambios organizativos de cierta complejidad88 y quizás explique lo incierto de las evidencias de su implementación7,88-90.
Chronic care model (CCM). El modelo de atención a la cronicidad (CCM) del IHI ha sido ampliamente difundido como referente de políticas sanitarias nacionales y regionales91. La simultaneidad de sus 6 elementos esenciales y el rediseño en la gestión de los servicios explican su complejidad y variabilidad según los países, servicios y programas. De ahí también las dificultades en la evaluación del modelo y en su aplicación en contextos diferentes al de EEUU con sistemas de AP más consolidados46,55,92,93. En el ámbito de la depresión los acentos son diferentes en uno u otro componente (gestión de casos, atención escalonada, desarrollo de GPC, tecnología de la información, apoyo y educación de los pacientes)7 si bien, en general, la figura del gestor de cuidados (care manager), principalmente orientada a la enfermería, tiende a considerarse como uno de sus elementos clave49,51. Se ha sugerido que el rediseño en la gestión y el apoyo al autocontrol por los pacientes tendrían una mayor vinculación con los resultados, mientras que el apoyo en la toma de decisiones afectaría más a los procesos72. En cualquier caso, los efectos parecen ser discretos72,94, advirtiéndose mejoras en la adherencia a la medicación49, la evolución de los síntomas49,50 y la satisfacción de pacientes y médicos de AP61. No se describen beneficios en pacientes con depresión menor49. En algunas revisiones las experiencias de CCM se presentan como muy concretas y locales33,94 y de difícil sostenibilidad en condiciones rutinarias70,81, con incrementos en los costes asistenciales70.
Modelos de "atención colaborativa". Finalmente, como modelos de "atención colaborativa" se ha agrupado un amplio número de estudios secundarios que incorporan modelos complejos de colaboración11,56,76,95 que incluyen intervenciones simultáneas en gran medida comunes a las descritas en los QIC y sobre todo en el CCM45,61,68, pero sin identificarse explícitamente como tales. Resulta llamativa la diversidad en sus definiciones e intervenciones, a menudo insuficientemente descritas y evaluadas36. Ello conlleva interrogantes acerca del papel de los distintos componentes96 y de la gran variedad de agencias de servicios y sistemas de financiación involucrados, particularmente en el caso de EEUU9. La mayoría de las revisiones muestran su mayor efectividad con mejoras a 638,58,69 y 12 meses58, en particular en depresión mayor44,62 a través de una mayor toma de medicación58 y mejora en la adherencia62. Si bien se señalan evidencias de beneficio incluso hasta los 5 años61,69, los resultados no son consistentes en todos los estudios47,66 y en general se reconocen modestos. También se constatan efectos positivos en el estado de salud68, el grado de satisfacción de pacientes10,61,68 y médicos de AP10,61, la adherencia a la medicación61,62,68 y la reducción de ideas suicidas en ancianos58. En ocasiones los resultados favorables se sustentan en referencias a otros modelos como "gestión de enfermedades" integrables en la atención colaborativa45,68. Según los estudios, los beneficios se relacionan con la experiencia profesional en SM del gestor de casos y su labor de supervisión25,69, la existencia de relaciones clínicas previas, GPC compartidas y cambios organizativos46, potenciación de la enfermería22 e incorporación de recursos adicionales22,62, desarrollo de equipos multidisciplinares53,54, en algún caso con inclusión de farmacéuticos59, y más intervenciones psicosociales, principalmente en ancianos54. Los efectos de los modelos colaborativos resultan inferiores y más ambiguos en la depresión menor57,67. No parece existir un claro incremento en los costes58,97 y se advierte una mayor eficiencia si se combina con la atención escalonada75. Los estudios colaborativos realizados fuera de EEUU son más heterogéneos y no parecen aportar resultados favorables significativos69. Las explicaciones se han vinculado a las diferencias en la fortaleza de los sistemas de AP47, en particular en el caso de Reino Unido98 y al hecho de que los estudios en EEUU se han dirigido principalmente a grupos de riesgo, como pacientes con comorbilidad física o psiquiátrica69.
b.6.) Síntesis aproximativa de evidencias.
A partir de los resultados previamente analizados, se elaboró una síntesis aproximativa de la calidad de las evidencias encontradas en relación a la efectividad de los diferentes modelos (tabla 3). Tal como se avanzó en el apartado de metodología, en su ordenación se establecieron cuatro niveles ("elevada", "baja", "dudosa" y "no mejora") según la fortaleza de la evidencia en los efectos a medio y largo plazo y los condicionantes metodológicos en cada caso. El 92,3% (24/26) de las referencias clasificadas como "elevada", "baja" o "no mejora" correspondieron a revisiones de calidad alta y media conforme a la aplicación de la herramienta AMSTAR y únicamente 2 (7,6%) revisiones fueron no sistemáticas. En la categoría "dudosa" solo 7 (20,6%) de las 34 referencias fueron revisiones sistemáticas o meta-revisiones de calidad alta y media, mientras que de las 27 restantes 24 (88,9%) eran no sistemáticas y 21 (87,5%) de 24 de calidad baja. La gran heterogeneidad en la configuración e implementación de los modelos e intervenciones, su fuerte vinculación a los contextos de origen y las dificultades metodológicas derivadas de la complejidad del objeto de las investigaciones explican el carácter necesariamente aproximativo de la propuesta de síntesis expuesta en la tabla 3 pero, a su vez, su ordenación resumida permite ponderar la calidad y la dirección del efecto de las evidencias publicadas e identificar determinados elementos importantes de cara a la discusión de propuestas de mejora en nuestro medio.
Discusión
Los resultados del análisis han permitido conocer las principales características de los 6 modelos principales de colaboración AP-SM en la atención de la depresión identificados en la literatura y aproximarnos a la evaluación de la calidad de las evidencias publicadas sobre su efectividad, generando al menos tres ejes principales para su discusión.
En primer lugar, los resultados de la meta-revisión corroboran, por un lado, la gran variabilidad existente en la práctica de los modelos colaborativos y su condicionamiento por las características de los servicios de salud de sus respectivos países y, por otro, nos muestran que la calidad de las evidencias, aunque modesta, es mayor en los modelos caracterizados como más complejos, principalmente en los "modelos de atención colaborativa" y en el CCM. Los estudios secundarios publicados más recientemente reproducen su procedencia mayoritaria de EEUU99-106 y remarcan la importancia de las particularidades locales así como el carácter complejo de las iniciativas integradoras más efectivas99,100. El enfoque multiprofesional en la atención al paciente, la necesidad de planes de gestión, el seguimiento de los pacientes y la potenciación de la comunicación interprofesional parecen confirmarse como componentes clave de dichos modelos colaborativos47,103. Sin embargo, no debemos olvidar que dichos planes de gestión incorporan con frecuencia elementos de otros modelos78,104, como la atención escalonada7, la gestión de casos/cuidados25,49,51,69 o el apoyo a la educación y autogestión de los pacientes en el caso del CCM7,72. Por otro lado, la comunicación interprofesional y las actividades de formación y de difusión de las GPC son las intervenciones más frecuentemente implementadas, pero también las más cuestionadas cuando se llevan a cabo de manera aislada8,22,45,53,68,75,96,107,108. Nos encontramos, por tanto, con la paradoja de que los modelos más efectivos son los más complejos, lo cual a su vez les hace más difícilmente evaluables, más dependientes de las singularidades de sus contextos y, por lo tanto, menos transferibles. Las primeras consecuencias se sitúan en un doble plano. Por un lado, debería cuestionarse la difusión e importación mecánica de modelos de colaboración AP-SM en la atención a las personas con depresión sin analizar previamente las circunstancias y contextos donde se han desarrollado y se ha evaluado su efectividad. Y por otro, habría que tener en cuenta la deseable complementariedad de intervenciones diferentes, lo cual exige atender en su diseño y evaluación no solo al desarrollo efectivo de cada componente sino también a la propia gestión integradora100,102.
En segundo lugar, las carencias en la calidad de las evidencias sobre su efectividad refuerzan la necesidad de precisar el significado de los términos a utilizar en la evaluación de modelos de colaboración109,110. El ejemplo más llamativo es el de la denominación genérica de modelos de "atención colaborativa" o collaborative care. Aun teniendo en cuenta su frecuente vinculación al CCM, la variabilidad en la aplicación de sus componentes dificulta sobremanera su evaluación11,87,99,102. La confusión conceptual no queda resuelta con la reducción numérica de estos componentes en algunas de las nuevas revisiones publicadas103-105, sino que requiere una explicación más precisa de las actividades que se llevan a cabo. Así, en lo que respecta a la implantación de gestores de casos/cuidados como elemento básico de los modelos colaborativos104,111 no debería olvidarse la diversidad de profesiones, nivel de formación y condiciones laborales ni los consiguientes efectos en la evaluación de su labor8,11,33,57,69,70,101,102,104,112. Por lo tanto, resulta difícil concluir si las evidencias de mejora derivadas de su intervención son debidas a su figura como gestores o a las funciones de seguimiento, coordinación y responsabilidad continuada que llevan a cabo. La definición y evaluación de funciones resulta sin duda más laboriosa que identificar la presencia/ausencia de un nuevo profesional, pero en la asistencia a las personas con depresión en AP esa tarea resulta imprescindible, sobre todo si tenemos en cuenta la responsabilidad de los actuales profesionales de AP en la continuidad de la atención integral del paciente y la gran importancia de evitar el riesgo de su fragmentación113. La falta de precisión afecta también a la propia definición de la depresión y a lo que ello conlleva, por ejemplo, en los resultados vinculados a la adherencia a los tratamientos farmacológicos. Las particularidades de la depresión como problema de salud a nivel diagnóstico, clasificatorio y terapéutico3,114,115 han de ser por tanto tenidas en cuenta en el diseño y evaluación de estrategias de colaboración orientadas a su mejora. Otra de las limitaciones de las evaluaciones revisadas es la falta de mantenimiento a largo plazo de las mejoras, resultando excepcionales a partir del segundo año. Esta deficiencia, señalada también en publicaciones más recientes100,102,103, estaría condicionada en parte por su vinculación a investigaciones con recursos extra que tienden a desaparecer una vez finalizado el estudio y, sobre todo, porque la sostenibilidad a largo plazo de las estrategias de colaboración requiere la implicación mantenida tanto de la gestión como de los profesionales43,51,99,101. Los retos no son fáciles de resolver. Las políticas sanitarias se ven frecuentemente condicionadas por las presiones a corto plazo de los grupos interesados, mientras que la colaboración a largo plazo entre niveles asistenciales exige compromisos estables y consensuados116,117. Además, resulta imprescindible "bajar" al terreno concreto de las interrelaciones entre servicios, estamentos y especialidades, teniendo en cuenta sus "culturas" y trayectorias, para poder identificar las mejores prácticas colaborativas desde la realidad de los profesionales13,14,99,101,118. En nuestro sistema sanitario se ha constatado repetidamente que las estrategias de colaboración requieren fundamentarse en la AP y en la capacitación de los profesionales que trabajan en ella para asistir correctamente a las personas que acuden con síntomas depresivos, compartiendo en caso necesario dicha asistencia con los servicios de SM4,119-121. Pero para su práctica mantenida es necesario un reforzamiento y readecuación de la AP y de la SM en los servicios públicos de salud de nuestro país que contemple la valoración integral del paciente, el compromiso continuado en su seguimiento y la colaboración interprofesional y de aprendizaje recíproco (no solo unidireccional, ni limitado a lo farmacológico) como referentes prioritarios en la asignación, evaluación e incentivación de los profesionales implicados.
Y, por último, es preciso llamar la atención sobre la necesidad de continuar desarrollando nuevos instrumentos y enfoques metodológicos de evaluación y revisión que se correspondan mejor con la complejidad de los modelos y experiencias de colaboración entre niveles asistenciales. Las meta-revisiones de estudios secundarios (también denominadas "overviews") favorecen la accesibilidad y el análisis de la evidencia respecto de un determinado objeto de estudio dado su mayor nivel de agregación, lo cual resulta especialmente útil cuando se parte de una finalidad pragmática, como en este caso122. Pero a su vez conllevan el riesgo de acumular los sesgos y carencias de las revisiones previas16, como la ya comentada variabilidad de los contextos sanitarios (mayoritariamente EEUU), o las insuficiencias de las herramientas evaluadoras utilizadas. Las repercusiones metodológicas de la variabilidad contextual, ya señaladas en el ámbito de la Salud Pública123, cobran especial importancia en la evaluación de "intervenciones complejas" como es el caso de la colaboración AP-SM112,124 donde han de tenerse en cuenta tanto los procesos "exógenos" como "endógenos" en los que intervienen la interacción, la confianza y la complicidad entre gestores y profesionales, entre profesionales entre sí y entre estos y los pacientes125. En consecuencia, en la evaluación de las experiencias colaborativas AP-SM en la atención a las personas con depresión adquiere especial trascendencia conocer además del "qué", las circunstancias acerca de "quién", "dónde", "cómo" y "por qué"121. Sin embargo, los instrumentos habitualmente utilizados no contemplan suficientemente los componentes dinámicos y plurifactoriales que contribuyen a la complejidad de las intervenciones colaborativas126,127. Las propuestas publicadas respecto a las revisiones sistemáticas de intervenciones complejas se han orientado a la necesidad de ampliar el campo de búsqueda, definir mejor las intervenciones e incorporar evidencias complementarias (cualitativas) o bien a cuestionar el modelo tradicional de revisión sistemática proponiendo enfoques más dinámicos y teóricos124,128-130. El desarrollo práctico de la presente revisión confirma la justificación de avanzar en ambos sentidos. La efectividad de los distintos modelos difícilmente puede ser evaluada partiendo únicamente de los resultados estadísticos de las revisiones sistemáticas previas. En nuestro caso fue imprescindible recurrir a otras fuentes que aportaran información sobre las características, contextos y circunstancias en los que dichos modelos se habían desarrollado y evaluado, optándose por un criterio extenso en la inclusión de los estudios secundarios identificados. Entendemos, por tanto, que los componentes narrativo e iterativo resultan necesarios en el proceso de análisis y búsqueda de evidencias junto a las consiguientes exigencias de rigor y de transparencia130. Por otra parte, la búsqueda, identificación y síntesis de las carencias metodológicas señaladas por los propios autores de los estudios secundarios constituyó, en nuestro caso, un objeto de estudio específico que resultó de gran ayuda en el intento de llevar a cabo una gradación de la calidad de las evidencias encontradas, aunque también aquí la insuficiente adecuación de los instrumentos y estándares habituales131 afecta a las meta-revisiones de estudios secundarios16,17. Como ya se ha comentado previamente, el diseño original de la herramienta AMSTAR responde a la evaluación de revisiones sistemáticas y metanálisis, y no recoge las particularidades contextuales y de proceso de este tipo de intervenciones, lo cual conlleva que los resultados de su aplicación deban ser interpretados en este caso con prudencia. Recomendación asimismo extensible a la ordenación, necesariamente aproximativa, de los distintos modelos conforme a grados de calidad de las evidencias encontradas. Teniendo en cuenta lo anterior, la presente meta-revisión aporta también en este campo una experiencia a considerar en las evaluaciones y revisiones de modelos de colaboración, no solo entre AP y SM. Las dificultades y los retos señalados a propósito de la búsqueda, análisis y síntesis de las evidencias precisan de marcos teóricos y herramientas metodológicas que se correspondan mejor con la naturaleza compleja de las estrategias colaborativas y nos prevengan de los errores que pueden derivarse de la aplicación precipitada de modelos insuficientemente evaluados en nuestros servicios de salud.
Bibliografía
1. Tylee A, Haddad M. Managing complex problems: treatment for common mental disorders in the UK. Epidemiol Psichiatr Soc. 2007 Oct;16(4):302-8. [ Links ]
2. Funk M, Ivbijaro G, Saraceno B, Freeman M, Epping-Jordan J, Faydi E, et al. Integrating mental health into primary care. A global perspective. Singapore: WHO Press; 2008. [ Links ]
3. Maxwell M, Pratt R. Prevention and management of depression in primary care in Europe: a holistic model of care and interventions - position paper of the European Forum for Primary Care. Qual Prim Care. 2008;16(3):187-96. [ Links ]
4. Calderón C, Retolaza A, Bacigalupe A, Payo J, Grandes G. Médicos de familia y psiquiatras ante el paciente con depresión: la necesidad de readecuar enfoques asistenciales y dinámicas organizativas. Aten Primaria. 2009;41(1):33-40. [ Links ]
5. Katon W, Unützer J. Collaborative Care Models for Depression: time to move from evidence to practice. Arch Intern Med. 2006;166:2301-3. [ Links ]
6. Simon G. Collaborative care for depression. BMJ. 2006 Feb 4;332:249-50. [ Links ]
7. Kates N, Mach M. Chronic disease management for depression in primary care: a summary of the current literature and implications for practice. Can J Psychiatry. 2007 Feb;52(2):77-85. [ Links ]
8. Christensen H, Griffiths KM, Gulliver A, Clack D, Kljakovic M, Wells L. Models in the delivery of depression care: a systematic review of randomised and controlled intervention trials. BMC Fam Pract. 2008;9:25. [ Links ]
9. Collins C, Hewson D, Munger R, Wade T. Evolving Models of Behavioral Health Integration in Primary Care. New York: Milbank Memorial Fund; 2010. [ Links ]
10. Craven MA, Bland R. Shared mental health care: a bibliography and overview. Can J Psychiatry. 2002 Apr;47(2:Suppl 1):Suppl-viiiS. [ Links ]
11. Bower P, Gilbody S, Richards D, Fletcher J, Sutton A. Collaborative care for depression in primary care. Making sense of a complex intervention: systematic review and meta-regression. Br J Psychiatry. 2006 Dec;189:484-93. [ Links ]
12. Eusko Jaurlaritza - Gobierno Vasco. Dpto.de Sanidad y Consumo, editor. Estrategia para afrontar el reto de la cronicidad en Euskadi. 2010. [ Links ]
13. Calderón C, Retolaza A, Payo J, Bacigalupe A, Zallo E, Mosquera I. Perspectivas de los pacientes diagnosticados de depresión y atendidos por médicos de familia y psiquiatras. Aten Primaria. 2012;44(10):595-602. [ Links ]
14. Balagué L, Calderón C, Retolaza A, Bacigalupe A, Payo J, Mosquera I. Los "otros profesionales" en la atención a personas con depresión: psicólogos, trabajadores sociales y enfermeras. Index Enferm (edición digital). 2013;22(1-2):35-9. Disponible en: http://www.index-f.com/index-enfermeria/v22n1-2/8008.php. Consultado el 19 de Julio de 2013. [ Links ]
15. Calderón C, Mosquera I, Balagué L, Retolaza A, Bacigalupe A, Belaunzaran J, et al. Modelos e intervenciones de colaboración entre Atención Primaria y Salud Mental en la atención a los pacientes diagnosticados de depresión: resultados de una meta-revisión. Investigación Comisionada. Informe Osteba D-13-13. Vitoria-Gasteiz: Departamento de Salud. Gobierno Vasco; 2013. [ Links ]
16. Whitlock EP, Lin JS, Chou R, Shekelle P, Robinson KA. Using existing systematic reviews in complex systematic reviews. Ann Intern Med. 2008 May 20;148(10):776-82. [ Links ]
17. Smith V, Devane D, Begley CM, Clarke M. Methodology in conducting a systematic review of systematic reviews of healthcare interventions. BMC Med Res Methodol. 2011;11(1):15. [ Links ]
18. Shea BJ, Hamel C, Wells GA, Bouter LM, Kristjansson E, Grimshaw J, et al. AMSTAR is a reliable and valid measurement tool to assess the methodological quality of systematic reviews. J Clin Epidemiol. 2009 Oct;62(10):1013-20. [ Links ]
19. Canadian Agency for Drugs and Technologies in Health (CADTH). Methods for Development. CADTH 2012. Disponible en: http://www.cadth.ca/en/resources/rx-for-change/methods-for-development">http://www.cadth.ca/en/resources/rx-for-change/methods-for-development. [ Links ]
20. Barrientos X, Fritsch R, Solís J, Rojas G. Tratamiento de la depresión en la atención primaria. Rev psiquiatr clín (Santiago de Chile). 2005 Mar;42(1):49-59. [ Links ]
21. Agius M, Murphy CL, Zaman R. Does shared care help in the treatment of depression? Psychiatr Danub. 2010 Nov;22(SUPPL. 1):S18-S22. [ Links ]
22. Gilbody S, Whitty P, Grimshaw J, Thomas R. Improving the recognition and management of depression in primary care. Effective Health Care 2002;7(5). [ Links ]
23. Gilbody SM, Whitty PM, Grimshaw JM, Thomas RE. Improving the detection and management of depression in primary care. Qual Saf Health Care. 2003 Apr;12(2):149-55. [ Links ]
24. Gilbody S, Whitty P, Grimshaw J, Thomas R. Educational and organizational interventions to improve the management of depression in primary care: a systematic review. JAMA. 2003 Jun 18;289(23):3145-51. [ Links ]
25. Oxman TE, Dietrich AJ, Schulberg HC. Evidence-based models of integrated management of depression in primary care. Psychiatr Clin North Am. 2005 Dec;28(4):1061-77. [ Links ]
26. Oxman TE, Dietrich AJ, Schulberg HC. The depression care manager and mental health specialist as collaborators within primary care. Am J Geriatr Psychiatry. 2003 Sep;11(5):507-16. [ Links ]
27. Druss BG. The mental health/primary care interface in the United States: history, structure, and context. Gen Hosp Psychiatry. 2002 Jul;24(4):197-202. [ Links ]
28. Katon W, Unutzer J, Wells K, Jones L. Collaborative depression care: history, evolution and ways to enhance dissemination and sustainability. Gen Hosp Psychiatry. 2010 Sep;32(5):456-64. [ Links ]
29. Peters AH, de Leeuw RJ, Schrijvers GJ. Integrating care for people with depression: developments in the Netherlands. Int J Integr Care. 2010;10:e62. [ Links ]
30. Wulsin LR, Sollner W, Pincus HA. Models of Integrated Care. Med Clin North Am. 2006 Jul;90(4):647-77. [ Links ]
31. Mauer BJ, Druss BG. Mind and body reunited: improving care at the behavioral and primary healthcare interface. J Behav Health Serv Res. 2010 Oct;37(4):529-42. [ Links ]
32. Rost KM, Duan N, Rubenstein LV, Ford DE, Sherbourne CD, Meredith LS, et al. The Quality Improvement for Depression collaboration: general analytic strategies for a coordinated study of quality improvement in depression care. Gen Hosp Psychiatry. 2001 Sep;23(5):239-53. [ Links ]
33. Belnap BH, Kuebler J, Upshur C, Kerber K, Mockrin DR, Kilbourne AM, et al. Challenges of implementing depression care management in the primary care setting. Adm Policy Ment Health. 2006 Jan;33(1):65-75. [ Links ]
34. Higgins MJ, Lacy TJ. The role of psychiatry in U.S. Air Force primary care: research-based models for clinical consultation and education. Mil Med. 2006 Nov;171(11):1117-22. [ Links ]
35. Bassilios B, Pirkis J, Fletcher J, Burgess P, Gurrin L, King K, et al. The complementarity of two major Australian primary mental health care initiatives. Aust N Z J Psychiatry. 2010 Nov;44(11):997-1004. [ Links ]
36. Blount A. Integrated Primary Care: Organizing the Evidence. Fam Syst & Health. 2003 Jun;21(2):121-33. [ Links ]
37. Gensichen J, Beyer M, Muth C, Gerlach FM, von Korff M, Ormel J. Case management to improve major depression in primary health care: a systematic review. Psychol Med. 2006 Jan;36(1):7-14. [ Links ]
38. Smit A, Tiemens BG, Ormel J. Improving long-term outcome of depression in primary care: A review of RCTs with psychological and supportive interventions. Eur J Psychiatry. 2007 Jan;21(1):37-48. [ Links ]
39. Parrish E, Peden A. Clinical outcomes of depressed clients: a review of current literature. Issues Ment Health Nurs. 2009 Jan;30(1):51-60. [ Links ]
40. Cape J, Whittington C, Bower P. What is the role of consultation-liaison psychiatry in the management of depression in primary care? A systematic review and meta-analysis. Gen Hosp Psychiatry. 2010 May;32(3):246-54. [ Links ]
41. Bijl D, van Marwijk HW, de Haan M, van Tilburg W, Beekman AJ. Effectiveness of disease management programmes for recognition, diagnosis and treatment of depression in primary care. Eur J Gen Pract. 2004 Mar;10(1):6-12. [ Links ]
42. Neumeyer-Gromen A, Lampert T, Stark K, Kallischnigg G. Disease management programs for depression: a systematic review and meta-analysis of randomized controlled trials. Med Care. 2004 Dec;42(12):1211-21. [ Links ]
43. Beaudin CL, Kramer TL. Evaluation and treatment of depression in managed care (part II) quality improvement programs. Dis Manage Health Outcomes. 2005;13(5):307-16. [ Links ]
44. Adli M, Bauer M, Rush AJ. Algorithms and collaborative-care systems for depression: are they effective and why? A systematic review. Biol Psychiatry. 2006 Jun 1;59(11):1029-38. [ Links ]
45. Barbui C, Tansella M. Identification and management of depression in primary care settings. A meta-review of evidence. Epidemiol Psichiatr Soc. 2006 Oct;15(4):276-83. [ Links ]
46. Craven MA, Bland R. Better practices in collaborative mental health care: an analysis of the evidence base. Can J Psychiatry. 2006 May;51(6 Suppl 1):7S-72S. [ Links ]
47. Gunn J, Diggens J, Hegarty K, Blashki G. A systematic review of complex system interventions designed to increase recovery from depression in primary care. BMC Health Serv Res. 2006;6:88. [ Links ]
48. Hilty DM, Yellowlees PM, Cobb HC, Bourgeois JA, Neufeld JD, Nesbitt TS. Models of telepsychiatric consultation-liaison service to rural primary care. Psychosomatics. 2006 Mar;47(2):152-7. [ Links ]
49. Williams JW, Jr., Gerrity M, Holsinger T, Dobscha S, Gaynes B, Dietrich A. Systematic review of multifaceted interventions to improve depression care. Gen Hosp Psychiatry. 2007 Mar;29(2):91-116. [ Links ]
50. Butler M, Kane R, McAlpine D, Kathol R, Fu S, Hagedorn H, et al. Integration of Mental Health/Substance Abuse and Primary Care No. 173 (Prepared by the Minnesota Evidence-based Practice Center under Contract No. 290-02-0009). AHRQ Publication No. 09-E003. Rockville, MD: Agency for Healthcare Research and Quality; 2008 Oct. [ Links ]
51. Rubenstein LV, Williams JW, Jr., Danz M, Shekelle P. Determining key features of effective depression interventions. Los Angeles: 2009. [ Links ]
52. Callahan CM. Quality improvement research on late life depression in primary care. Med Care. 2001 Aug;39(8):772-84. [ Links ]
53. Bartels SJ, Dums AR, Oxman TE, Schneider LS, Arean PA, Alexopoulos GS, et al. Evidence-based practices in geriatric mental health care. Psychiatr Serv. 2002 Nov;53(11):1419-31. [ Links ]
54. Skultety KM, Zeiss A. The treatment of depression in older adults in the primary care setting: An evidence-based review. Health Psychol. 2006 Nov;25(6):665-74. [ Links ]
55. McEvoy P, Barnes P. Using the chronic care model to tackle depression among older adults who have long-term physical conditions. J Psychiatr Ment Health Nurs. 2007 May;14(3):233-8. [ Links ]
56. Vannoy S, Powers D, Unützer J. Models of care for treating late-life depression in primary care. Aging Health. 2007 Feb;3(1):67-75. [ Links ]
57. Skultety KM, Rodriguez RL. Treating geriatric depression in primary care. Curr Psychiatry Rep. 2008 Feb;10(1):44-50. [ Links ]
58. Huang C, Dong B, Lu Z, Zhang Y, Pu Y, Liu Q. Collaborative care interventions for depression in the elderly: a systematic review of randomized controlled trials. J Investig Med. 2009 Feb;57(2):446-55. [ Links ]
59. Lu CY, Ross-Degnan D, Soumerai SB, Pearson S-A. Interventions designed to improve the quality and efficiency of medication use in managed care: A critical review of the literature - 2001-2007. BMC Health Serv Res. 2008;8:Article Number: 75. [ Links ]
60. van der Feltz-Cornelis CM, Van Os TWDP, Van Marwijk HWJ, Leentjens AFG. Effect of psychiatric consultation models in primary care. A systematic review and meta-analysis of randomized clinical trials. J Psychosom Res. 2010 Jun;68(6):521-33. [ Links ]
61. Katon WJ, Seelig M. Population-based care of depression: Team care approaches to improving outcomes. J Occup Environ Med. 2008 Apr;50(4):459-67. [ Links ]
62. Vergouwen ACM, Bakker A, Katon WJ, Verheij TJ, Koerselman F. Improving adherence to antidepressants: A systematic review of interventions. J Clin Psychiatry. 2003 Dec;64(12):1415-20. [ Links ]
63. Berardi D, Bortolotti B, Menchetti M, Bombi A, Tarricone I. Models of collaboration between general practice and mental health services in Italy. Eur J Psychiatry. 2007 Jan;21(1):79-84. [ Links ]
64. Harkness EF, Bower PJ. On-site mental health workers delivering psychological therapy and psychosocial interventions to patients in primary care: effects on the professional practice of primary care providers. Cochrane Database Syst Rev. 2009;(1):CD000532. [ Links ]
65. Weingarten SR, Henning JM, Badamgarav E, Knight K, Hasselblad V, Gano J, et al. Interventions used in disease management programmes for patients with chronic illness - Which ones work? Meta-analysis of published reports. BMJ. 2002 Oct 26;325(7370):925-8. [ Links ]
66. Smith SM, Allwright S, O'Dowd T. Effectiveness of shared care across the interface between primary and specialty care in chronic disease management. Cochrane Database Syst Rev. 2007;(3):CD004910. [ Links ]
67. Doughty C. Effective models of mental health service provision and workforce configuration in the primary care setting. NZHTA Technical Brief 2006 Feb;5(1). [ Links ]
68. Bower P, Gilbody S. Managing common mental health disorders in primary care: conceptual models and evidence base. BMJ. 2005 Apr 9;330(7495):839-42. [ Links ]
69. Gilbody S, Bower P, Fletcher J, Richards D, Sutton AJ. Collaborative care for depression: a cumulative meta-analysis and review of longer-term outcomes. Arch Intern Med. 2006 Nov 27;166(21):2314-21. [ Links ]
70. Magruder KM, Yeager DE. Mental health problems in primary care: Progress in North America. Eur J Psychiatry. 2007 Jan;21(1):55-61. [ Links ]
71. Christensen H, Griffiths KM, Gulliver A. Plenty of activity but little outcome data: a review of the "grey literature" on primary care anxiety and depression programs in Australia. MJA. 2008 Jun;188(12 Suppl):S103-S106. [ Links ]
72. Tsai AC, Morton SC, Mangione CM, Keeler EB. A meta-analysis of interventions to improve care for chronic illnesses. Am J Manag Care. 2005 Aug;11(8):478-88. [ Links ]
73. Hall J, Callaghan P. Developments in managing mental health care: a review of the literature. Issues Ment Health Nurs. 2008 Dec;29(12):1245-72. [ Links ]
74. Mauer B. Behavioral Health/Primary Care Integration. The Four Quadrant Model and evidence-based practices. National Council for Community Behavioral Healthcare; 2006 Feb. [ Links ]
75. Anfinson TJ, Bona JR. A health services perspective on delivery of psychiatric services in primary care including internal medicine. Med Clin North Am. 2001 May;85(3):597-616. [ Links ]
76. Meyer F, Peteet J, Joseph R. Models of care for co-occurring mental and medical disorders. Harv Rev Psychiatry. 2009;17(6):353-60. [ Links ]
77. National Collaborating Centre for Mental Health. Depression. The NICE guideline on the treatment and management of depression in adults (updated edition). Leicester & London: The British Psychological Society and The Royal College of Psychiatrists; 2010. [ Links ]
78. Gask L, Khanna T. Ways of working at the interface between primary and specialist mental healthcare. Br J Psychiatry. 2011 Jan;198:3-5, sup. [ Links ]
79. Gask L, Sibbald B, Creed F. Evaluating models of working at the interface between mental health services and primary care. Br J Psychiatry. 1997 Jan;170:6-11. [ Links ]
80. Fuller JD, Perkins D, Parker S, Holdsworth L, Kelly B, Fragar L, et al. Systematic review on service linkages in primary mental health care: informing Australian policy and practice. Canberra: Australian Primary Health Care Research Institute (APHCRI); 2009. [ Links ]
81. Bower P, Gask L. The changing nature of consultation-liaison in primary care: bridging the gap between research and practice. Gen Hosp Psychiatry. 2002;24(2):63-70. [ Links ]
82. Bauer AM, Fielke K, Brayley J, Araya M, Alem A, Frankel BL, et al. Tackling the global mental health challenge: A psychosomatic medicine/consultation-liaison psychiatry perspective. Psychosomatics. 2010 May;51(3):185-93. [ Links ]
83. Care Continuum Alliance (CCA). Definition of disease management. CCA 2013. Disponible en: http://www.carecontinuumalliance.org/dm_definition.asp. [ Links ]
84. Case Management Society of America (CMSA). What is a case manager? CMSA 2012. Disponible en: http://www.cmsa.org/Home/CMSA/WhatisaCaseManager/tabid/224/Default.aspx. [ Links ]
85. Badamgarav E, Weingarten SR, Henning JM, Knight K, Hasselblad V, Gano A, Jr., et al. Effectiveness of disease management programs in depression: a systematic review. Am J Psychiatry. 2003 Dec;160(12):2080-90. [ Links ]
86. Mittman BS. Creating the evidence base for quality improvement collaboratives. Ann Intern Med. 2004 Jun 1;140(11):897-901. [ Links ]
87. Schouten LM, Hulscher ME, van Everdingen JJ, Huijsman R, Grol RP. Evidence for the impact of quality improvement collaboratives: systematic review. BMJ. 2008 Jun 28;336(7659):1491-4. [ Links ]
88. Solberg LI. If you've seen one quality improvement collaborative... Ann Fam Med. 2005 May;3(3):198-9. [ Links ]
89. Nease DE, Jr., Nutting PA, Dickinson WP, Bonham AJ, Graham DG, Gallagher KM, et al. Inducing sustainable improvement in depression care in primary care practices. Jt Comm J Qual Patient Saf. 2008 May;34(5):247-55. [ Links ]
90. Franx G, Meeuwissen JA, Sinnema H, Spijker J, Huyser J, Wensing M, et al. Quality improvement in depression care in the Netherlands: the Depression Breakthrough Collaborative. A quality improvement report. Int J Integr Care. 2009;9:e84. [ Links ]
91. Coleman K, Austin BT, Brach C, Wagner EH. Evidence on the Chronic Care Model in the new millennium. Health Aff. 2009 Jan;28(1):75-85. [ Links ]
92. Burton C, Maxwell M. Depression as chronic disease. Br J Gen Pract. 2007 Jul;57(540):582. [ Links ]
93. Gérvas J. El Modelo de Atención a Crónicos (Chronic Care Model). ¿Qué puede aportar y qué inconvenientes tiene? Salud 2000. 2010 Sep;128:12. [ Links ]
94. Ford DE, Pincus HA, Unützer J, Bauer MS, Gonzalez JJ, Wells KB, et al. Practice-based interventions. Ment Health Serv Res. 2002 Dec;4(4):199-204. [ Links ]
95. Byrne N, Regan C, Livingston G. Adherence to treatment in mood disorders. Curr Opin Psychiatry. 2006;19(1):44-9. [ Links ]
96. Thielke S, Vannoy S, Unützer J. Integrating mental health and primary care. Prim Care. 2007 Sep;34(3):571-92, vii. [ Links ]
97. Simon G. Collaborative care for mood disorders. Curr Opin Psychiatry. 2009 Jan;22(1):37-41. [ Links ]
98. Bower P. Primary care mental health workers: models of working and evidence of effectiveness. Br J Gen Pract. 2002 Nov;52(484):926-33. [ Links ]
99. Butler M, Kane RL, McAlpine D, Kathol R, Fu SS, Hagedorn H, et al. Does integrated care improve treatment for depression? A systematic review. J Ambulatory Care Manage. 2011 Apr;34(2):113-25. [ Links ]
100. Fuller JD, Perkins D, Parker S, Holdsworth L, Kelly B, Roberts R, et al. Effectiveness of service linkages in primary mental health care: a narrative review part 1. BMC Health Serv Res. 2011;11:72. [ Links ]
101. Fuller JD, Perkins D, Parker S, Holdsworth L, Kelly B, Roberts R, et al. Building effective service linkages in primary menal health care: a narrative review part 2. BMC Health Serv Res. 2011 Mar;11:66. [ Links ]
102. Kelly BJ, Perkins DA, Fuller JD, Parker SM. Shared care in mental illness: A rapid review to inform implementation. Int J Ment Health Syst. 2011 Nov 21;5(1):31. [ Links ]
103. Archer J, Bower P, Gilbody S, Lovell K, Richards D, Gask L, et al. Collaborative care for depression and anxiety problems. Cochrane Database Syst Rev. 2012;(10):CD006525. [ Links ]
104. Thota AB, Sipe TA, Byard GJ, Zometa CS, Hahn RA, McKnight-Eily LR, et al. Collaborative care to improve the management of depressive disorders: a community guide systematic review and meta-analysis. Am J Prev Med. 2012 May;42(5):525-38. [ Links ]
105. Woltmann E, Grogan-Kaylor A, Perron B, Georges H, Kilbourne AM, Bauer MS. Comparative effectiveness of collaborative chronic care models for mental health conditions across primary, specialty, and behavioral health care settings: systematic review and meta-analysis. Am J Psychiatry. 2012 Aug 1;169(8):790-804. [ Links ]
106. Beekman AT, van der Feltz-Cornelis C, van Marwijk HW. Enhanced care for depression. Curr Opin Psychiatry. 2013 Jan;26(1):7-12. [ Links ]
107. Sikorski C, Luppa M, Konig HH, van den Bussche H, Riedel-Heller SG. Does GP training in depression care affect patient outcome? - A systematic review and meta-analysis. BMC Health Serv Res. 2012 Jan 10;12(1):10. [ Links ]
108. Griffiths KM, Christensen H. Depression in primary health care: from evidence to policy. MJA. 2008 Apr;188(8 Suppl):S81-S83. [ Links ]
109. MacFarlane D. Current State of Collaborative Mental Health Care. Mississauga, ON: Canadian Collaborative Mental Health Initiative; 2005. [ Links ]
110. Miller B, Kessler R, Peek C, Kallenberg G. A National Agenda for Research in Collaborative Care: Papers From the Collaborative Care Research Network Research Development Conference. AHRQ Publication No. 11-0067. Rockville, MD: Agency for Healthcare Research and Quality; 2011 Jul. [ Links ]
111. Community Preventive Services Task Force. Recommendation from the community preventive services task force for use of collaborative care for the management of depressive disorders. Am J Prev Med. 2012 May;42(5):521-4. [ Links ]
112. Byng R, Norman I, Redfern S, Jones R. Exposing the key functions of a complex intervention for shared care in mental health: case study of a process evaluation. BMC Health Serv Res. 2008;8(274). [ Links ]
113. Starfield B. Primary care: an increasingly important contributor to effectiveness, equity, and efficiency of health services. SESPAS report 2012. Gac Sanit. 2012 Mar;26 Suppl 1:20-6. [ Links ]
114. Thomas-MacLean R, Stoppard J, Miedema BB, Tatemichi S. Diagnosing depression: there is no blood test. Can Fam Physician. 2005 Aug;51:1102-3. [ Links ]
115. Dowrick C. Beyond depression. A new approach to understanding and management. 2nd ed. New York: Oxford University Press; 2009. [ Links ]
116. Rosen R, Asaria P, Dixon A. Improving chronic disease management. An Anglo-American exchange. London, UK; 2007 Nov. [ Links ]
117. Suter E, Oelke ND, Adair CE, Armitage GD. Ten key principles for successful health systems integration. Healthcare Q. 2009 Oct;13:Spec-23. [ Links ]
118. Pautler K. Annotated Bibliography of Collaborative Mental Health Care. Mississauga, ON: Canadian Collaborative Mental Health Initiative; 2005. [ Links ]
119. Téllez JM, Cerecedo MJ, Pascual P, Buitrago F. La salud mental en el umbral del siglo XXI. Protagonismo de la atención primaria. ¿Un reto a nuestro alcance? Aten Primaria 2005; 35(2):61-3. [ Links ]
120. Ciurana R. La coordinación con los servicios de salud mental. Un tema pendiente, manifiestamente mejorable. Aten Primaria 2009; 41(3):157-8. [ Links ]
121. Ortiz A, Ibáñez V. Iatrogenia y prevención cuaternaria en salud mental. Rev Esp Salud Pública 2011; 85(6):513-23. [ Links ]
122. Moat KA, Lavis JN, Wilson MG, Rottingen JA, Barnighausen T. Twelve myths about systematic reviews for health system policymaking rebutted. J Health Serv Res Policy. 2013 Jan;18(1):44-50. [ Links ]
123. Rychetnik L, Frommer M, Hawe P, Shiell A. Criteria for evaluating evidence on public health interventions. J Epidemiol Community Health. 2002 Feb;56(2):119-27. [ Links ]
124. Shepperd S, Lewin S, Straus S, Clarke M, Eccles MP, Fitzpatrick R, et al. Can we systematically review studies that evaluate complex interventions? PLos Medicine. 2009 Aug;6(8):e1000086. [ Links ]
125. May C. A rational model for assessing and evaluating complex interventions in health care. BMC Health Serv Res. 2006;6:86. [ Links ]
126. Campbell NC, Murray E, Darbyshire J, Emery J, Farmer A, Griffiths F, et al. Designing and evaluating complex interventions to improve health care. BMJ. 2007 Mar 3;334(7591):455-9. [ Links ]
127. Simons H. Utilizing Evaluation Evidence to Enhance Professional Practice. Evaluation. 2004;10(4):410-29. [ Links ]
128. Greenhalgh T, Robert G, Macfarlane F, Bate P, Kyriakidou O, Peacock R. Storylines of research in diffusion of innovation: a meta-narrative approach to systematic review. Soc Sci Med. 2005 Jul;61(2):417-30. [ Links ]
129. Pawson R, Greenhalgh T, Harvey G, Walshe K. Realist review - a new method of systematic review designed for complex policy interventions. J Health Serv Res Policy. 2005 Jul;10(Suppl 1):21-34. [ Links ]
130. Popay J, (Ed). Moving beyond effectiveness in evidence synthesis. Methodological issues in the synthesis of diverse sources of evidence. London: National Institute for Health and Clinical Excellence; 2006. [ Links ]
131. Glasziou P, Chalmers I, Altman DG, Bastian H, Boutron I, Brice A, et al. Taking healthcare interventions from trial to practice. BMJ. 2010 Aug 21;341(7769):384-7. [ Links ]
132. Hilty DM, Luo JS, Morache C, Marcelo DA, Nesbitt TS. Telepsychiatry: An overview for psychiatrists. CNS Drugs. 2002;16(8):527-48. [ Links ]
133. Aitken JB, Curtis R. Integrated Health Care: Improving Client Care while Providing Opportunities for Mental Health Counselors. J Ment Health Couns. 2004 Oct;26(4):321-31. [ Links ]
134. Katon WJ, Zatzick D, Bond G, Williams JJ. Dissemination of Evidence-Based Mental Health Interventions: Importance to the Trauma Field. J Trauma Stress. 2006 Oct;19(5):611-23. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Carlos Calderón Gómez
Centro de Salud de Alza
Avda. de Larratxo s/n
20017-Donostia-San Sebastián
ccalderong@telefonica.net