Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Cuadernos de Medicina Forense
versão On-line ISSN 1988-611Xversão impressa ISSN 1135-7606
Cuad. med. forense vol.21 no.1-2 Málaga Jan./Jun. 2015
https://dx.doi.org/10.4321/S1135-76062015000100010
ORIGINAL
Aspectos de la extracción de órganos y tejidos que pueden interferir en la investigación judicial
Judicial autopsy practice in cases of deceased after the removal of organs for transplantation
V. Ramos Medina
Jefe de Sección. Servicio de Patología Forense. Instituto de Medicina Legal de Málaga
Dirección para correspondencia
RESUMEN
La donación de órganos y tejidos de personas fallecidas es uno de los recursos más importantes con los que cuenta la medicina actual para ayudar a pacientes afectos de graves procesos patológicos, que generalmente ponen en peligro sus vidas. La Organización Nacional de Trasplantes en España realiza una labor meritoria, y representa un modelo en todo el mundo. En los casos de muerte violenta o sospechosa de criminalidad se precisa la autorización judicial para esta extracción, y recae en el médico forense la responsabilidad de emitir un dictamen sobre si la extracción puede o no interferir en la investigación de la causa de la muerte y sus circunstancias. Se debate entre la labor pericial del médico forense y su función sociosanitaria para salvar vidas. Se hace una revisión de la literatura médica, que en general defiende reducir al máximo las negativas a la extracción, o al menos que estas sean parciales. Se señala la intervención del médico forense en los casos que pueden ser más polémicos. La mejor coordinación entre los equipos de extracción, los médicos forenses e incluso las familias puede disminuir la tasa de negativas judiciales a la extracción, globalmente una de las más bajas del mundo.
Palabras clave: Autopsia judicial. Donación de órganos. Médico Forense. Negativa a la extracción de órganos. Legislación de trasplantes.
ABSTRACT
The donation of organs and tissues of deceased persons is one of the most important resources boasts current medicine to help patients suffering from severe pathological processes that usually endanger their lives. The Spanish National Transplant Organization performed a meritorious work, representing a model around the world. In cases of death violent or suspected of crime requires judicial authorization for this extraction, in these cases is the forensic pathologist responsible for giving an opinion on whether extraction may or not to interfere with the investigation of the cause of death and circumstances. Debates between the expert work of the forensic pathologist and its healthcare function to save lives. A review of medical literature, which generally defends to minimize the negatives to the extraction or at least that they are partial. Emphasizing the intervention of the forensic pathologist in the cases that can be more controversial. Better coordination between teams of extraction, forensic pathologist, even with families can reduce the rate of judicial refusals to extraction, globally one of the lowest in the world.
Key words: Judicial deaths. Organ donation. Medical examiner. Forensic pathologist. Organ refusal. Transplant legislation.
Introducción
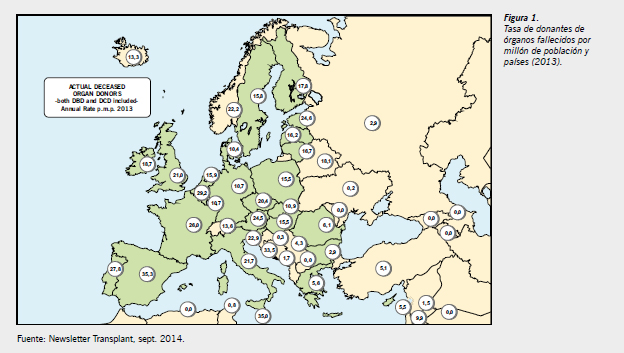
La donación de órganos es un acto altruista, voluntario y gratuito (sin posibilidad de compensación económica alguna, según la normativa legal), contando con el consentimiento y la protección del donante vivo, así como la protección de los datos personales; garantías similares en los casos de donantes fallecidos. Estos fundamentos han conseguido mejorar inestimablemente la calidad de vida de los receptores y en muchas ocasiones salvarles la vida. En España, esta labor, llevada a cabo por la Organización Nacional de Trasplantes (ONT), es meritoria. Nuestro país, en los últimos 22 años, sigue a la cabeza mundial de trasplantes de órganos, según la última publicación de la Comisión de Trasplantes del Consejo de Europa (Newsletter Transplant, sept. 2014), con 35,3 donantes fallecidos por millón de habitantes (pmp)1 (Figura 1). No obstante, se estima por la ONT que aproximadamente el 10% de los receptores fallecen mientras esperan recibir un órgano. Esto hace que se intensifiquen aún más los esfuerzos por aumentar el número de donantes.
Siguiendo con esta filosofía, se publicó hace dos años la última legislación en España por la que se regula esta actividad: el Real Decreto 1723/2012, de 28 de diciembre, por el que se regulan las actividades de obtención, utilización clínica y coordinación territorial de los órganos humanos destinados al trasplante y se establecen requisitos de calidad y seguridad.
En diversas ocasiones es necesaria la intervención judicial para proceder a la extracción de órganos, siempre en donantes vivos y en ocasiones en fallecidos. Nos centraremos en unos aspectos de las características de esta intervención judicial en la donación y la extracción de órganos para trasplante, sobre todo en aquellos en que la extracción en fallecidos pueda interferir en la investigación judicial.
Los donantes de órganos pueden ser vivos o fallecidos. En cada uno de estos casos la intervención judicial es diferente, y puede darse el caso de negativas a la donación o la extracción.
Donante vivo
La nueva legislación insiste expresamente en el consentimiento del donante, con diferentes garantías y las siguientes particularidades2:
- Quedan excluidos como donantes los incapaces y los menores.
- El consentimiento se otorgará ante el Juzgado de Primera Instancia de la localidad donde ha de realizarse la extracción o el trasplante, a elección del promotor (en la anterior legislación se realizaba ante el juez encargado del Registro Civil de la localidad).
En este caso, el principal problema, desde el punto de vista médico-forense, radica en la posibilidad de un consentimiento no válido en personas incapaces. El médico forense puede ser requerido por el juez para evaluar si el donante padece alguna enfermedad mental que vicie su consentimiento y lo haga nulo. Aunque en la práctica los requisitos exigidos por la legislación son muy exigentes, la valoración tanto clínica como psiquiátrica previa del donante, podría darse el caso de un presunto donante sin la debida capacidad mental. Coincidimos con Teijeira et al.3 en que la actuación médica forense en estos casos es poco frecuente, casi inexistente. Además, en el caso de donante vivo no existe investigación judicial y el Juez de Primera Instancia se erige como garante del consentimiento válido de un donante. Nos centraremos, pues, en el donante fallecido.
Donante fallecido
El R.D. 1723/2012, de 28 de diciembre, establece en su art. 9.5: "En los casos de muerte accidental, así como cuando medie una investigación judicial, antes de efectuarse la obtención de órganos deberá recabarse la autorización del juez que corresponda, el cual, previo informe del médico forense, deberá concederla siempre que no se obstaculice el resultado de la instrucción de las diligencias penales".
Esto no varía sustancialmente los requisitos establecidos en el anterior R.D. 2070/1999, de 30 de diciembre. Es, pues, siempre imprescindible recabar la autorización del Juez de Instrucción cuando medie investigación judicial. En este apartado existe, a mi entender, una confusión, porque parece que distingue entre muertes accidentales y cuando medie investigación judicial. Realmente el Juez de Instrucción investiga todas las muertes violentas y las sospechosas de criminalidad, no solo las muertes accidentales (incluidas en las muertes violentas). Pues con esta redacción parecería que estarían vetados para extracción de órganos los suicidios u homicidios, aunque estos se incluyan dentro de muertes bajo investigación judicial, pero su redacción puede inducir a confusión. Además, es sólo el Juez de Instrucción, tras una investigación policial y judicial, el que determina cuándo una muerte violenta se puede catalogar de accidental, suicida u homicida, pero no es el médico solicitante del trasplante el que lo establece a priori. La información que recoja el médico, junto a otros datos como la investigación judicial y la autopsia, aclararán posteriormente su etiología (suicidio, accidental u homicidio en las muertes violentas). El médico tiene obligación de comunicar al juez que se trata de una muerte violenta, competencia de los Juzgados de Instrucción, o sospechosa por múltiples causas: desconocimiento de la causa de la muerte, denuncia previa por presunta mala praxis profesional, etc.
¿Cuál es la importancia del problema en España? Según las últimas publicaciones de la ONT4, el número de negativas judiciales desde el año 1999 hasta el año 2012 en los casos de muertes encefálicas suponen tan sólo el 0,3% de los casos, correspondiendo a 91 casos de 30.304 donantes por muerte encefálica, siendo la tasa más baja de todas las recogidas, excluida la no confirmación del diagnóstico médico legal de muerte encefálica (0,1%) (Tabla 1).
No obstante, no todas las muertes encefálicas precisan autorización judicial; sólo un 21,3% de ellas la precisaron, es decir, de 6.462 muertes, sólo en el 1,41% hubo negativas judiciales. De los 91 casos de negativa judicial, se desconoce el motivo en 79 casos, en 11 se trataba de homicidios y uno de accidente (Tabla 2). De estos datos podemos decir que existen en España siete negativas judiciales al año por casi 500 intervenciones judiciales (497 exactamente), que pueden no parecer muchas, máxime cuando existen otros muchos motivos de pérdidas de posibles donantes. Pero estos datos, aunque de forma cuantitativa parecen mínimos, no llegan a ser más que unos datos fríos, pues detrás de cada negativa existen uno o varios receptores para quienes la trascendencia de esta decisión judicial es muy importante, pues puede salvar o mejorar significativamente una o varias vidas, por lo que la negativa a la extracción debe estar bien motivada, ya que se estima que de cada donante se pueden adquirir para trasplante tres o más órganos, y esto representa en España más de 20 oportunidades perdidas para trasplante cada año.
Discusión
Con los avances de la medicina, la extracción y trasplante de órganos se ha convertido en los últimos años en una de las grandes aportaciones de la medicina moderna a la salud pública. En España, al igual que en todo el mundo, la demanda de órganos es siempre mayor que las donaciones. El número de órganos y de tejidos trasplantables aumenta año a año, por lo que no sólo se plantean problemas de índole médica en cuanto a técnicas de preservación, extracción y trasplante de los órganos, sino que los debates éticos, morales y legislativos tienen que ir avanzando, y las opiniones y posturas son muy diversas, máxime con las diferencias existentes entre países, razas, creencias religiosas y culturales, etc. Hay diferencias entre, por ejemplo, la definición de muerte, los tipos de consentimiento, las legislaciones y los protocolos para trasplante de órganos, el tope de edad para el donante idóneo... Por todo ello, la interacción de las necesidades judiciales y las necesidades del trasplante es inevitable. Muchas muertes están sometidas a investigación judicial, y es precisa una solución rápida a un problema de salud y judicial. A esto se une que no todos los países tienen el mismo sistema judicial ni forense, ni el mismo sistema de organización en el trasplante de órganos, lo que conlleva que los estudios reflejados en la literatura médica sobre las actuaciones judiciales o médico-forenses no puedan ser comparados de una forma totalmente equivalente.
España tiene un modelo organizativo, gracias a la ONT, reconocido en todo el mundo por su excelencia, y que muchos países intentan adaptar. Diversos problemas, tanto de índole organizativa como legales, han ido solucionándose gracias al esfuerzo de la ONT y el apoyo institucional, pero no en todos los países es lo mismo.
Uno de los problemas que se suscita es la aceptación o la negativa a la extracción de órganos en aquellos casos en que la muerte es sometida a investigación judicial. Si existen o no unos casos claros de negativa judicial a una extracción, ¿cuándo está justificada esta negativa? ¿Se debe intentar realizar protocolos para minimizar las pérdidas de órganos por ello?. Las tasas de rechazo judicial a la extracción de órganos para trasplante varían considerablemente de unos países a otros, bien por las garantías que se exigen, bien por quién decide esa negativa, o por la existencia o no de cobertura legal que tienen algunos médicos o patólogos forenses que les ampare, basándose sobre todo en la posible pérdida de pruebas o por los requisitos de las legislaciones en la intervención judicial ante la extracción. Existen distintos estudios por países, en los que se describen los problemas que se presentan en este sentido y se comparan con otras legislaciones o modelos de organización en los trasplantes, como el reciente de Arslan et al.5 en Turquía, que aboga por una intervención más exhaustiva del experto en medicina forense en todo el proceso de extracción y trasplante de órganos bajo investigación judicial en su país. En el caso de los Estados Unidos hay una gran disparidad a la hora de autorizar la extracción de un órgano para trasplante, que obedece a la legislación de los diferentes Estados de la Unión, y dentro de estos incluso de un condado a otro, dependiendo de si está servido por una Oficina de Medical Examiner o por Coroners (ME/C). Shafer et al.6, en un trabajo publicado en 2003, comparan los datos obtenidos en cuanto a la aceptación o el rechazo de la autorización de extracción de órganos y tejidos en los Estados Unidos con otro trabajo realizado en 1994, describiéndose en dicho estudio un rechazo para la extracción de órganos dentro de la jurisdicción del ME/C del 7,2% en 1990 que mostró un modesto descenso del 6,7% en el año 2001. Aunque defiende lograr el 100% de "no rechazos", mediante cambios de política, reglamentarios o legislativos, su sistema judicial es diferente al nuestro, y es distinta la decisión del rechazo o la extracción incluso de un condado a otro. Expone que esta decisión depende unas veces de un patólogo forense (medical examiner) y otras de coroners que generalmente no son médicos, o de "jueces de paz", con diferentes niveles educativos, formación y práctica, por lo que insiste en un sistema de cooperación entre todos los estamentos implicados. Hay que tener en cuenta que en los Estados Unidos se estima que hasta un 70% de los donantes potenciales pueden caer bajo la jurisdicción de un Medical Examiner/Coroner (ME/C)7, cuando en España se calcula que es algo más del 20%.
En nuestro país, la negativa judicial es del 1,4%, lejos de ese casi 7% de los Estados Unidos, pero también existen diferencias entre los distintos juzgados. Según un trabajo de Frutos et al.8 llevado a cabo entre enero de 1998 y diciembre de 2006 en cuatro provincias andaluzas, se observan diferencias entre ellas en las negativas judiciales, pero en este estudio no se analizan en profundidad las características de la causa de la muerte en cada una de las negativas, incluyendo sólo etiologías generales de la muerte, como agresión (incluyendo tanto las agresiones como los asesinatos, sin diferenciar causas de la muerte o mecanismos de la misma).
¿Existen razones a favor o en contra de la negativa para la extracción de órganos en cadáveres judiciales? El médico forense tiene la obligación legal de determinar la causa de la muerte y las circunstancias de esta. Con este fin se le dan autoridad legal y control sobre el cuerpo, que comienzan cuando la persona es declarada muerta y concluyen cuando finaliza la investigación médico-legal de la muerte, generalmente tras la realización de la autopsia. Durante este periodo de tiempo, el médico forense debe garantizar que la integridad del cuerpo se mantiene de tal manera que puedan determinarse la causa y la forma de la muerte, que todas las pruebas son recogidas y que cualquier lesión o enfermedad natural quede documentada. Cualquier decisión de autorizar o denegar la extracción de órganos para trasplante debe sopesar los intereses de los pacientes, cuya vida o salud están en juego, con la necesidad de cumplir con el mandato legal de proporcionar la causa y las circunstancias de la muerte. El médico forense es la persona mejor cualificada para equilibrar estos intereses, a veces contrapuestos, de la medicina y la ley, pero no debe recaer sobre él la responsabilidad de decidir si un cuerpo bajo jurisdicción penal puede ser donante de órganos o no; esta decisión recae en última instancia en el Juez Instructor.
Desde el punto de vista de este autor se debe intentar llegar a casi el 0% de negativas judiciales en los fallecidos bajo investigación judicial, posición que propone la National Association of Medical Examiners (NAME) de los Estados Unidos, animando a la aprobación en prácticamente todos los casos de extracción de órganos o tejidos7, ya que con raras excepciones la obtención de órganos o tejidos puede poner en peligro las responsabilidades médico-legales del patólogo forense (ME). Lógicamente, existe discusión sobre el tema, por lo que se necesitan respuestas a una serie de cuestiones, con sus "pros" y "contras", que se intentarán sintetizar.
Desde el punto de vista práctico, la mayoría de las muertes en las que se solicita una autorización judicial para trasplante ocurren en el hospital, con un tiempo de supervivencia, cuando la causa de la muerte ya se conoce razonablemente a través de los diagnósticos clínicos (quedando excluidas la "muertes en asistolia", que plantean otros problemas). En los casos de muerte violenta o en los que la causa de esta no se establece razonablemente o puedan surgir otros problemas médico legales, se realiza por lo general una autopsia.
Hay autores que opinan que la extracción de órganos o tejidos no se opone a la realización de una "autopsia completa"; todos los exámenes se podrían realizar, aunque algunos de manera diferente a la habitual7. Otros autores, aun abogando por la autorización en "prácticamente todos los casos", opinan que pueden existir negativas en ciertos casos o "negativas parciales". El médico forense debe tener en cuenta el equilibrio entre salvar vidas de los destinatarios del trasplante, las responsabilidades legales que le son propias y la capacidad de explicar a las familias las causas por las que un ser querido ha fallecido. Proporcionar a las familias la causa de la muerte también puede salvar vidas, por ejemplo cuando existe una patología cardiaca congénita presente pero no detectada en otros miembros de la familia. Además, la donación de sujetos con causa de muerte desconocida constituye un riesgo para el trasplantado, ya que se han documentado casos de transmisión de enfermedades infecciosas o neoplásicas9,10.
En un trabajo de 2010, de la Oficina del Medical Examiner del Condado de Harris (Houston)11, centro proactivo y de apoyo con respecto a la donación de órganos y tejidos, se realiza un estudio de las peticiones para trasplante durante un periodo de 2 años, y se describen cuatro casos en los que, a pesar de la objeción del médico forense para la extracción de órganos, esta fue autorizada por la Oficina. En estos casos la autopsia fue incompleta y la causa de la muerte no pudo establecerse; en todos los casos fue indeterminada y los cuatro eran lactantes. En otro caso, una mujer de 36 años, se autorizó, pero la información recibida por el médico forense era incompleta o errónea, quedando también la causa de la muerte como indeterminada. Proponen una mayor coordinación entre el equipo de trasplantes, el médico forense y la familia, ya que a las familias de los donantes potenciales no se les comunica que la extracción de órganos o tejidos puede interferir con la determinación de la causa de la muerte. Los familiares se sorprenden a veces por la clasificación de "muerte de origen indeterminado" una vez realizada la necropsia de los órganos no extraídos.
Así pues, aunque se está de acuerdo en tender a la autorización de prácticamente todas las extracciones solicitadas, no existen normas generales descritas para denegar una extracción. También se comparte que es el médico forense la persona más cualificada para intervenir en este proceso, interfiriendo cuando la causa y el origen de la muerte no quedan claros. Para salvar este escollo existen múltiples procedimientos, e incluso en algunos países se dictan protocolos o leyes específicas, pero la mayoría de los autores están de acuerdo en que lo más idóneo es una buena cooperación entre el equipo de coordinación de trasplantes de órganos y los médicos forenses, siendo cada situación diferente.
Siempre que exista una buena coordinación, siguiendo unos protocolos establecidos, se minimizarán las negativas a la extracción de órganos. Las ocasiones que representan más reticencias y controversias entre los médicos forenses son la muerte súbitas del lactante y los posibles casos de maltrato infantil, así como los homicidios. Los primeros son casos especialmente dramáticos, ya que al existir muchos menos donantes pediátricos en comparación con los adultos, junto con la incompatibilidad por el tamaño del órgano (a pesar de las técnicas para disminuirlo), hacen que fallezcan más pequeños antes de someterse a un trasplante. Por ello hay que sopesar muy bien todas las opciones, pues a veces una negativa puede convertirse en un acuerdo con restricciones. Por ejemplo, en caso de sospecha de malos tratos habrá una restricción a la hora de la extracción de córneas o huesos; a veces, en casos de muerte súbita inesperada del lactante habrá restricción de extracción del corazón; o no se autorizará la extracción de piel en pacientes con lesiones en ella que estén relacionadas con la causa de la muerte, y que no estén adecuadamente documentadas y estudiadas antes de la extracción.
En cuanto a los homicidios, depende de cada caso en particular, como ya hemos mencionado. La muerte suele ocurrir en el hospital, con diagnósticos clínicos sobre la causa de la muerte, y si las lesiones están bien documentadas y la causa de la muerte es, por ejemplo, un único disparo en la cabeza, no debe haber inconvenientes para la extracción de los órganos. Se han propuesto distintos protocolos para documentar lesiones no advertidas, como que el cirujano las describa y fotografíe, que el médico forense esté presente en la extracción, etc. Cada una tiene sus ventajas e inconvenientes, como que el cirujano no es el perito más idóneo para interpretar el mecanismo lesivo de un traumatismo o que un quirófano donde se está procediendo a una extracción de órganos no es el lugar más adecuado para un estudio patológico forense; es decir, desde el punto de vista práctico y a veces logístico se hacen muy difícil de llevar a cabo, así se refleja en algunos protocolos o recomendaciones de actuación para la extracción de órganos para trasplante en muertes médico-legales, como el de la Sociedad Francesa de Medicina Legal, indicando que algunas actuaciones, por su complejidad o falta de recursos, son inefectivas12.
En resumen, la extracción de órganos para trasplante y la recogida de pruebas forenses no son mutuamente excluyentes. Una buena coordinación entre los equipos de extracción de órganos y los médicos forenses, estableciendo unos protocolos (recogida de muestras, información, pruebas complementarias, cadena de custodia, etc.), es de suma importancia para llegar a cumplir con nuestra responsabilidad tanto médico-legal como de salud pública, ya que un trasplante es una de las pocas oportunidades directas que tenemos de salvar y mejorar la vida de los pacientes. Sin olvidar que es el Juez de Instrucción el que autoriza o no la extracción de órganos o tejidos (nuestra opinión sobre el caso no le es vinculante), y quien decide en último lugar si la extracción puede o no obstaculizar la instrucción, y desde luego es quien habrá de resolver los casos concretos donde puedan entrar en conflicto el interés criminal y el interés sociosanitario13.
El autor declara no tener ningún conflicto de intereses.
Bibliografía
1. Newsletter Transplant 2014. ONT. Ministerio de Sanidad, Servicios Sociales e Igualdad. Vol 19, 1, september 2014. [ Links ]
2. Real Decreto 1723/2012, de 28 de diciembre, por el que se regulan las actividades de obtención, utilización clínica y coordinación territorial de los órganos humanos destinados al trasplante y se establecen requisitos de calidad y seguridad. [ Links ]
3. Teijeira R, Bañón R, Barbería E. Aspectos de interés médico-legal de la nueva legislación de trasplantes en España. Rev Esp Med Legal. 2013;39(3):93-98. [ Links ]
4. Programa de garantía de calidad del proceso de donación. Memoria de resultados de la autoevaluación año 2012. Evolutivo de resultados de la autoevaluación 1998-2012. Organización Nacional de Trasplantes. (Consultado el 23/08/2014.) Disponible en:http://www.ont.es/infesp/DocumentosCalidad/Memoria%20PGC_2012.pdf. [ Links ]
5. Arslan MN, Esen Melez I, Melez DO, Cavlak M, Gur A. Limitations of cadaveric organ donation on judicial cases and problems confronted in autopsy: Istanbul data in comparative perspective. Forensic Sci Int. 2014;237(2014):131-6. [ Links ]
6. Shafer TJ, Schkade LL, Evans RW, O'Connor KJ, Reitsma W. Vital role of medical examiners and coroners in organ transplantation. Am J Transplant. 2003;4:160-8. [ Links ]
7. Pinckard JK, Wetli CV, Graham MA. National Association of Medical Examiners position paper on the medical examiner release of organs and tissues for transplantation. Am J Forensic Med Pathol. 2007;28(3):202-7. [ Links ]
8. Frutos MA, Ruiz P, Mansilla JJ, Lebrón M, Guerrero F, Ortuño R, et al. Profile of organ donors not authorized for judicial reasons. Transplant Proc. 2008;40:2879-80. [ Links ]
9. Harbell JW, Dunn TB, Fauda M, John DG, Goldenberg AS, Teperman LW. Transmission of anaplastic large cell lymphoma via organ donation after cardiac death. Am J Transplant. 2008;8:238-44. [ Links ]
10. Kaufman HM, Cherikh WS, McBride MA, Cheng Y, Hanto DW. Deceased donors with a past history of malignancy: an organ procurement and transplantation network/united network for organ sharing update. Transplantation. 2007;84:272-4. [ Links ]
11. Wolf DA, Derrick SM. Undetermined cause and manner of death after organ/tissue donation. Am J Forensic Med Pathol. 2010;31:113-6. [ Links ]
12. Delannoy Y, Averland B, Hédouin V, Ludes B. Recommandation de la Société Française de Médecine Légale. Prélèvements d'organes et décès médico-légaux. (Consultado el 22/01/2015.) Disponible en: http://sfml-asso.fr/images/docs/Recommandation_pmo.pdf. [ Links ]
13. Pérez-Pérez RM, Bardalet-Viñals N, Soler-Murall N. Diagnóstico de muerte y trasplante de órganos. Implicaciones jurídicas y médico-legales. Med Clin (Barc). 2006;126(18):707-11. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Valentín Ramos Medina
E-mail: valentin.ramos.ius@juntadeandalucia.es
Fecha de recepción: 17.JUN.2015
Fecha de aceptación: 29.JUN.2015