Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO  Similares en Google
Similares en Google
Compartir
Anales del Sistema Sanitario de Navarra
versión impresa ISSN 1137-6627
Anales Sis San Navarra vol.26 supl.1 Pamplona 2003
Intoxicación por alimentos, plantas y setas
Poisoning by foodstuffs, plants and mushrooms
M.A. Pinillos1, J. Gómez2, J. Elizalde3, A. Dueñas4
| RESUMEN La intoxicación alimentaria se define como aquella intoxicación provocada por cualquier alimento o producto alimenticio que por contener sustancias tóxicas, gérmenes, metales, aditivos, hormonas, etc. provocan una intoxicación. Supone una parte muy importante de la Toxicología Clínica, aunque en la mayoría de las estadísticas, las toxiinfecciones alimentarias provocada por bacterias, protozoos y virus no son contabilizadas como intoxicaciones, ya que son provocadas por gérmenes y son recogidas como infecciones. En este tema se hace referencia a todos los tipos de patologías debidas a los alimentos, haciendo hincapié en el botulismo, comentando el cuadro clínico en sus diferentes formas clínicas, pero sobre todo en la forma adulta y contraída mediante el consumo de alimentos mal conservados o poco cocinados; la intoxicación por pescado y por marisco. Se describen también los cuadros toxicológicos a los que puede avocar el consumo de plantas que contienen sustancias tóxicas, encuadradas por las diferentes sintomatologías que producen; por último, se exponen las intoxicaciones por setas según el periodo de incubación y las posibles confusiones. Palabras clave. Intoxicación alimentaria. Biotoxinas. Botulismo. Pescado. Setas. Plantas. | ABSTRACT Food poisoning is defined as poisoning caused by any foodstuff or alimentary product that causes poisoning because it contains toxic substances, germs, metals, additives, hormones, etc. It forms an important part of Clinical Toxicology, although in the majority of statistics, alimentary toxic infections provoked by bacteria, protozoa and viruses are not classified as poisonings, since they are caused by germs, and are classified as infections. Reference is made within this subject to all types of pathologies due to food, with special emphasis given to botulism. The clinical picture of botulism is discussed in its different clinical forms, but above all in its adult form which is contracted through the consumption of undercooked or badly preserved foods; poisoning by fish and seafood. Also described are the toxicological pictures that can be caused by the consumption of plants containing toxic substances, framed by the different symptomologies they produce; finally, poisonings by mushrooms are set out according to the period of incubation and possible confusions. Key words. Food poisoning. Biotoxins. Botulism. Fish. Mushrooms. Plants. |
| 1. Servicio de Urgencias. Hospital de Navarra. 2. Biólogo y micólogo profesional. 3. Servicio de Medicina Intensiva. Hospital de Navarra. 4. Unidad Regional de Toxicología Clínica. Hospital del Río Hortega. Valladolid. | Correspondencia: Miguel Ángel Pinillos Echeverría Servicio de Urgencias Hospital de Navarra Irunlarrea, 3 31008 Pamplona Tfno. 948 422350 E-mail: ma.pinillos.echeverria@cfnavarra.es |
INTOXICACIONES POR LOS ALIMENTOS
Las enfermedades producidas por alimentos1 pueden ser debidas a sustancias químicas o biológicas (Tabla 1), y se denominan toxiinfecciones alimentarias. Entre estas cabe citar: el botulismo, la intoxicación por pescado y la intoxicación por mariscos.
Botulismo
Introducción
Es una enfermedad paralizante muscular causada por una potente neutoxina producida por la bacteria Clostridium botulinum, que es un bacilo anaerobio esporulado cuyo reservorio es el suelo2.
Las toxinas botulínicas son un grupo de 7 neurotoxinas producidas por el Clostridium botulinum, Cl. baratii y Cl. butiricum. Se trata de una toxina con la que el hombre puede enfermar de forma natural y que además se usa en terapéutica. Es la toxina más potente que existe.
Existen 8 tipos antigénicos de toxina botulínica (A a G) en el hombre. La mayoría de las intoxicaciones son causadas por los tipos A, B y E. Su estructura química la forma un polipéptido de 2 cadenas. La cadena ligera es una endopeptidasa que contiene Zn++ y que bloquea las vesículas presinápticas de acetilcolina (Ach). Estas toxinas pierden su actividad: 1) a 800 grados durante 30 minutos o a 1.000 grados durante 5 minutos; 2) a la luz solar en 1-3 horas; 3) en aire ambiente en 12 horas; 4) en 20 minutos con la cloración municipal (destrucción del 84%).
La toxina tras su absorción llega a las sinapsis colinérgicas y penetra en la terminación presináptica. Allí bloquea la liberación de Ach. Sin la liberación de Ach el músculo es incapaz de contraerse y surge la parálisis.
Clínica
Existen formas naturales de adquisición de la enfermedad:
1. Consumo de alimentos (conservas mal esterilizadas o no cocidas previamente al consumo).
2. A través de heridas (muy raro). Se manifiesta cuando una herida se infecta por la bacteria Cl. botulinum y desde ahí comienza a producir la toxina.
3. La forma infantil3 (en menores de 6 meses). Se identifica como el botulismo de los niños; ocurre en un número muy pequeño de casos de niños que son portadores en su intestino de la bacteria Cl. botulinum.
4. El botulismo indeterminado, que incluye los casos que no pueden atribuirse a un alimento concreto.
Además de la forma natural existen formas terroristas:
1. Inhalación tras aerosolización de toxina botulínica.
2. Contaminación de agua o alimentos (poco viable microbiológicamente).
El cuadro clínico4 es típicamente neurológico y se caracteriza por parálisis simétrica descendente aguda sin fiebre. En la forma natural (oral) se observan síntomas gastrointestinales relacionados con otros metabolitos bacterianos. La rapidez y severidad del cuadro depende de la cantidad de toxina. Aunque el síndrome es similar por cada tipo de tóxico, la A ha sido asociada con mayor severidad que la B y E.
La clínica comienza entre 18 y 36 horas después de la exposición (rango de 6 horas a 8 días) y se caracteriza por:
- Síntomas gastrointestinales: náuseas, vómitos, dolor abdominal o diarrea. Puede haber estreñimiento en fases posteriores.
- Síntomas neurológicos: visión borrosa, disfagia, boca seca, diplopia, disartria, debilidad de brazos y piernas y disnea por parálisis de la musculatura respiratoria.
- Miscelánea: fatiga, dolor torácico y vértigo.
- Hallazgos físicos: ptosis palpebral, debilidad de la musculatura ocular, reflejo nauseoso disminuido, debilidad de la lengua, pupilas fijas o midriáticas, debilidad de extremidades (simétrico, proximal o distal, patrón descendente), nistagmus, y reflejos osteotendinosos disminuidos.
Se puede producir reacción de hipersensibilidad: urticaria, enfermedad del suero, anafilaxia en un 9%. No es una enfermedad contagiosa y la mortalidad se encuentra alrededor del 6%.
Se podría resumir de forma esquemática la clínica del enfermo de la siguiente forma:
1. Parálisis simétrica descendente.
2. Paciente afebril.
3. Enfermo consciente.
Diagnóstico
El diagnóstico ha de basarse fundamentalmente en la clínica. En el electromiograma se observa un incremento de la respuesta a estímulos de 50 Hz. El test del edrofonio (Tensilon®) suele ser negativo aunque puede ser parcialmente positivo (confusión con miastenia). TAC/RNM y el LCR son normales.
El bioensayo en ratones es el test más sensitivo y se puede realizar en suero, aspirado gástrico, heces y comida. Existen PCR que detectan genes en nuestras ambientales. Algunos ELISA se detectan en el 60% de las muestras biológicas.
Debe hacerse diagnóstico diferencial con el síndrome de Guillain-Barré, miastemia gravis, neuropatía diftérica, variante Millar-Fisher, síndrome de Eaton-Lambert, poliomielitis, etc.
Tratamiento
El tratamiento se basa en dos pilares:
Medidas generales de soporte:
- Monitorización y vigilancia estrecha durante semanas o meses.
- Trendelemburg inverso (evita intubación en casos leves).
- Intubación y ventilación mecánica.
- Tratamiento de infecciones oportunistas. Antitoxina botulínica, teniendo en cuenta que:
- Su uso temprano es crítico (sólo neutraliza las toxinas circulantes).
- No se debe de esperar a resultados microbiológicos.
- El estándar en todos los países es la antitoxina A, B y E.
- Dosis: un único vial de 10 ml (5.500-8.500 IU) en 100 ml suero salino al 0,9% i.v.
Intoxicación por pescado
La ingesta de pescado puede provocar alergia e incluso ocasionar las siguientes formas clínicas5,6: ciguatera, escombroidosis, tetrodotoxismo y anisakiasis.
Ciguatera7-10
Esta forma clínica se observa en países caribeños (Cuba, Santo Domingo, Puerto Rico, costa sur de EE.UU., etc.) o en países con costas a mares Indo-Pacíficas. En los últimos tiempos se ha comenzado a ver casos en España, adquiridos como consecuencia del gran flujo turístico vacacional a países caribeños.
Etiología
El origen de esta intoxicación aguda radica en el consumo de pescados de roca como barracuda u otras muchas especies (morenas, anguila negra, caranguidos y meros negros) que contienen ciguatoxina.
Dicha toxina es estable en el jugo gástrico y resiste al calor y a la congelación. Su molécula se fija a la membrana celular abriendo los canales de sodio por los que este ión entra en la célula ejerciendo fuerza osmótica, que produce edema de las células de Schwan y de los axones. Con cada estímulo sale ión sodio en exceso de la célula que se intercambia con el ión calcio y al final existe aumento de calcio intracelular. Es posible que en la patogenia de la ciguatera intervengan otras dos toxinas, maitoxina y escaritoxina, también con efectos neurotóxicos.
Clínica
Las manifestaciones clínicas pueden afectar al aparato digestivo, sistema nervioso (muy característico) y aparato cardiovascular.
Los síntomas gastrointestinales (náuseas y vómitos, diarrea, dolor abdominal, etc.) suelen aparecer tras 6-12 horas de la ingesta y duran 1-2 días.
A nivel del sistema nervioso son típicas las disestesias y parestesias. Los pacientes describen claramente parestesias en la región perioral y partes distales de las extremidades, especialmente en las palmas de las manos y plantas de los pies. La disestesia más habitual es sensación de quemazón en la mano cuando cogen una bebida fría. Se han descrito también ataxia, prurito, debilidad, parálisis de las extremidades inferiores (10%) y sensación de pérdida de los dientes.
A nivel cardiovascular puede haber hipotensión y bradicardia.
En ocasiones las manifestaciones neurológicas duran semanas o meses, o tienen remisiones y reagudizaciones. La mortalidad es de un 0,1% por fallo respiratorio.
Diagnóstico
La ciguatera es una intoxicación en la que el diagnóstico clínico es fundamental. Así, son signos indicativos: el consumo de pescado, la afectación de varias personas de la familia que también lo ingirieron, y la asociación de manifestaciones neurológicas (astenia, acroparestesias, hiperestesias y dolores osteomusculares) y cardiovasculares (hipotensión).
Se diagnostica por RIA o por inmunoflurorescencia (ELISA), incluyendo el stick-test de inmunoensayo de Hokama. Existe el Cigua-test que se aplica al pescado para saber si tiene la ciguatoxina12.
Se debe hacer diagnóstico diferencial con el botulismo, envenenamiento por marisco o intoxicaciones por insecticidas organofosforados y carbamatos.
Los pescados contaminados tienen buen aspecto, no huelen mal, no tienen mal sabor y las toxinas no se destruyen con el calor, la congelación ni la desecación.
Tratamiento
El tratamiento11 de la ciguatera es:
Administración de manitol (Manitol) i.v. en las primeras 48 horas, aunque todavía no existen estudios controlados. Para ello se aconseja primero rehidratar al enfermo de las pérdidas sufridas por las diarreas y vómitos con Ringer lactado o suero salino y luego utilizar una solución de manitol al 20%. La dosis aconsejada es de l g/kg a pasar en una hora (por ejemplo 350 ml de manitol al 20% en un paciente de 70 kg). El resto del tratamiento del episodio agudo será sintomático.
Sintomático. Descontaminación gastrointestinal antes de 3-4 horas y sueroterapia, paracetamol, indometacina, antihistamínicos y atropina.
Para la sintomatología crónica, que puede durar semanas o meses, se ha recomendado amitriptilina 25 mg dos veces la día.
Se suele aconsejar a estos enfermos que eviten el consumo de alcohol, nueces, semillas y pescado pues podría hacer reaparecer los síntomas.
Escombroidosis o intoxicación por histamina13,14
Producido por la ingestión de la histamina, es la forma más frecuente de intoxicación por pescado en todo el mundo. Se debe a una descomposición bacteriana después de capturado el pez, que produce concentraciones elevadas de histamina (por degradación del aminoácido histidina) en su carne. La causa más común es la falta de refrigeración precoz del pescado.
La escombroidosis la pueden producir pescados escombroides (caballa o escombro, atún, bonito o albacora), o no escombroides, como el pez espada.
La histamina suele producir una reacción inmediata (en 2 horas), idéntica a la reacción alérgica, con enrojecimiento facial (flushing), inyección conjuntival, picor, erupción máculo-papular, náuseas y vómitos, diarrea y/o dificultad para respirar. Suele haber recuperación espontánea en menos de 24 horas.
El diagnóstico clínico es clínico. El tratamiento lo constituyen: antihistamínicos (H1 y H2), líquidos, esteroides, y adrenalina según el grado del broncoespasmo.
Tetrodotoxismo
Es una forma clínica producida por el consumo de gónadas, hígado o piel de peces del orden de los Tetraodondiformes, en especial de peces erizo, y de los Tetraodóntidos, peces globo, tamboriles o tambuleros. Sus vísceras son muy tóxicas y contienen tetrodotoxina, tetradotoxina o fugutoxina. Son capaces de inflar el estómago tragando agua o aire y adoptar la forma de un balón.
El tóxico afecta a la transmisión nerviosa y contracción muscular. La dosis letal mínima es muy pequeña, y la ingestión de un pez pequeño puede ser mortal.
Aparecen parestesias en cara, boca y lengua, hormigueo en extremidades, eritema y sensación de quemazón en el cuerpo. Posteriormente aparece ataxia, mareo, vértigo, dificultad para hablar y deglutir, parálisis musculares, arritmias, shock cardiovascular e incluso parada respiratoria.
La clínica aparece entre pocos minutos y una hora después de la ingestión y se manifiesta con parestesias en cara, boca y lengua, hormigueo en extremidades, eritema y sensación de quemazón en el cuerpo. Posteriormente aparece ataxia, mareo, vértigo, dificultad para hablar y deglutir, parálisis musculares, arritmias, shock cardiovascular e incluso parada respiratoria.
El tratamiento es sintomático, no existiendo antídoto. Se debe administrar carbón activado. En caso necesario realizar ventilación mecánica.
Es la más grave de las intoxicaciones por peces pues su mortalidad es superior al 50%.
Anisakiasis
Los anisakis15 son parásitos nematodos (gusanos redondos).
Todas las especies del género Anisakis son normalmente parásitos del estómago de mamíferos marinos (ballena, cachalote, delfines, morsas, etc.) y de las aves. Los huevos de los gusanos adultos son eliminados con las heces del mamífero marino hospedador definitivo (primer estadio larvario). Una vez en el agua, se convierten en larva de segundo estadio, que ya es infectante. Estas larvas pueden ser ingeridas por un crustáceo pequeño, y éste por un pez o cefalópodo; las larvas emigran a los tejidos, donde desarrollan el tercer estadio larvario. Este pez es ingerido por un mamífero marino, pasando a estadio adulto. En el hombre no pasa del estadio tres como en los cefalópodos y peces.
Son muchas las especies susceptibles de ser parasitadas: bacalao, sardina, arenque, salmón, abadejo, merluza, pescadilla, caballa, bonito, jurel, etc, y entre los cefalópodos el más infestado es el calamar.
La larva de Anisakis simplex tiene una longitud de 18-36 mm, y un diámetro de 0,24-0,6 mm. Es de coloración blanquecina, con una cutícula estriada transversalmente. Las larvas de A. simplex no pueden sobrevivir a temperaturas por encima de 60 ºC durante más de 10 minutos, o inferiores a -20 ºC durante más de 72 horas.
Clínica
La anasikiasis se produce tras la ingesta de cualquier pescado marino que esté crudo o poco cocinado, en salazón, ahumado, en escabeche, en vinagre, a la plancha, en el microondas u horneado < 60 ºC. Los anisakis se adhieren a la mucosa gástrica (anisakiasis aguda) o bien penetran en la pared gástrica o intestinal (anisakiasis crónica).
A las 72 horas de la ingesta de las larvas vivas de A. simplex pueden aparecer los siguientes cuadros clínicos:
Alergia al Anisakis simplex o hipersensibilidad. Los síntomas de alergia varían de unos pacientes a otros y van desde una urticaria y/o angioedema, hasta la anafilaxia.
Afectación digestiva, como vómitos, dolor abdominal y diarreas.
Anisakiasis gastroalérgica o enfermedad mixta (infecciosa y alérgica).Diagnóstico
Por la historia clínica, ante una sensibilización al pescado y la ingesta de horas o días de pescado crudo o poco cocinado, con la clínica antes descrita.
La sensibilización se confirma mediante la realización de pruebas cutáneas (pruebas alérgicas) y/o análisis de sangre (RAST o CAP). Bastantes pacientes que tienen pruebas positivas al Anisakis, sin tener problema con dicha ingesta, se conoce como un tipo de alergia subclínica.
El diagnóstico se confirma por endoscopia (visualización directa) y efectuando análisis histológico de la biopsia obtenida.Tratamiento
- La anisakiasis transitoria no requiere tratamiento.
- La anisakiasis digestiva se trata mediante la extracción endoscópica del parásito.
- La anisakiasis intestinal se trata mediante la resección quirúrgica del segmento afectado.
Intoxicación por mariscos
La intoxicación por mariscos, tanto crustáceos como moluscos, puede provocar los siguientes cuadros clínicos:
Alergia a las proteínas del animal provocando prurito, erupción cutánea, náuseas y vómitos, diarrea y/o disnea con la ingesta de crustáceos y/o moluscos (que otros comensales toleran).
Gastroenteritis, como forma más común.
Intoxicaciones químicas por contaminantes, metales pesados -mercurio, cadmio, arsénico, plomo- , insecticidas inorgánicos, etc.
Intoxicaciones alimentarias por biotoxinas marinas16,17, en relación con la marea roja, pudiendo presentarse las siguientes biointoxicaciones: envenenamiento paralizante, intoxicación neurotóxica, envenenamiento amnésico, envenenamiento diarréico y biointoxicación por venerupino
Envenenamiento paralizante por mariscos
Este envenenamiento, también llamado Paralitic Shellfish Poison (PSP) o por saxitoxina, está producido por cierto género de dinoflagelados como Alexandrium sp, Gonyaulax -G. tamarensis, G. catenela, G. acatenela-, P. poliedro, Gimnodinium catenatum y Pyrodinium bahamense que contienen saxitoxinas, que son las culpables de la parálisis de las extremidades.
La saxitoxina inhibe el impulso nervioso en los nervios periféricos y en el músculo esquelético mediante el bloqueo selectivo de los canales de sodio en la membrana celular.
Clínica
Los síntomas dependen del tipo de toxina implicada, cantidad ingerida y capacidad de eliminarla. Aparecen alrededor de los 30 minutos después de la ingesta de los moluscos bivalvos, pero lo pueden hacer hasta unas horas después.
Se han descrito diferente severidad de síntomas que van desde:
Un cuadro benigno con parestesias; hinchazón y ardor en boca, labios, lengua y cara, que pueden estar acompañados de parestesias en los dedos y orejas con cefalea, náuseas y vómitos.
Parestesias que progresan a brazos y piernas con debilidad muscular, rigidez, alteración del habla, ataxia, incoordinación motora y/o dismetría.
Clínica severa con parálisis muscular intensa y difusa, insuficiencia respiratoria importante y riesgo de muerte en unas 8 horas, acompañada desde el comienzo de acidosis láctica, sin alteración de la conciencia.
El pronóstico es favorable cuando se sobrevive las primeras 24 horas.
Tratamiento
No tiene antídoto. Si los síntomas se presentan a las pocas horas de ingerir el tóxico, se administrarán eméticos o lavado gástrico, carbón activado, sueroterapia, diuréticos y bebidas alcalinas ricas en iones de sodio y potasio, ya que es la vía renal la principal vía de eliminación. En caso de insuficiencia respiratoria, se recurrirá a respiración mecánica. En casos severos se puede realizar hemoperfusión por carbón activado.
Intoxicación neurotóxica o por brevetoxina
Esta intoxicación se produce por Gymnodinium breve. Cursa con síntomas neurológicos (parálisis ligera de miembros superiores e inferiores), HTA, síntomas gastrointestinales y respiratorios (broncoespasmo). La recuperación es completa dentro de los pocos días de manifestada la intoxicación.
Envenenamiento amnésico por mariscos
El envenenamiento amnésico por mariscos o Amnesic Shellfish Poisoning (ASP) o por ácido domoico lo produce una toxina que actúa como agonista del glutámico, neurotransmisor del sistema nervioso central, y se encuentra en algunas variedades de la Diatomea nitzschia.
Provoca alteraciones digestivas en menos de 24 horas: vómitos, dolor abdominal y diarreas y, posteriormente después de las 48 horas y sólo en casos graves, mareos, cefaleas, convulsiones, desorientación, pérdida de la memoria, alteraciones respiratorias y coma.
Envenenamiento diarréico por mariscos
Este envenenamiento también se denomina Diarrhetic Shellfish Poisoning (DSP) y está producido por el ácido okadaico o acadoico y sus derivados se debe a las enterotoxinas producidas principalmente por dinoflagelados de los géneros Dinophysis y Prorocentrum. Las dinofisistoxinas actúan en el ser humano estimulando la fosforilación de las proteínas que controlan la secreción de sodio en las células intestinales.
Entre los 30 minutos y las 12 horas tras la ingesta comienzan: náuseas, vómitos, dolor abdominal, diarreas, recuperándose en 2-3 días, y no llegando a aparecer fiebre.
La toxina se puede transmitir por la leche materna, pudiendo llegar a ocasionar deshidratación del lactante a causa de las diarreas.
El tratamiento es sintomático con la rehidratación.
Biointoxicación por venerupino
Esta intoxicación, también llamada Venerupine Shellfish Poison (VSP), constituye un serio problema de salud pública en ciertas zonas de Japón. No se conoce la toxina que se encuentra en el dinoflagelado Prorocentrum minimum. Ocasionan en el hombre un cuadro hemorrágico (nasal, digestivo, cutáneo) y hepatotóxico (encefalopatía).
Intoxicación por plantas
Las intoxicaciones por plantas (Tabla 2) son frecuentes tanto por el consumo de especies tóxicas por error en la identificación, como por exceso en la cantidad ingerida, sin olvidar el consumo negligente de los niños que ingieren bayas (coloreadas y atractivas) durante el juego. Cuando acuden o son trasladados al servicio de Urgencias18, en pocas ocasiones el intoxicado asocia sus síntomas al producto ingerido lo que dificulta aún más el diagnóstico etiológico.
Las plantas ornamentales tipo Dieffenbachia y otras aráceas, han producido glositis de gravedad variable con la sola masticación, siendo responsable de ello los cristales de oxalato cálcico que contienen en abundancia. El tratamiento sintomático puede ser realizar lavados con cubitos de hielo.
Las nuezas19, plantas trepadoras frecuentes de nuestro hábitat, con sus llamativas bayas -negras (Bryonia alba) o rojas (Bryonia dioica y Tamus communis)- son un riesgo para el consumo accidental infantil. Las cicutas -parecidas al perejil- Conium maculatum y la acuática Cicuta virosa consumidas habitualmente por error, pueden ser letales. También la hiedra o huntza (Hedera hélix) ha ocasionado envenenamientos en niños por el consumo de sus hayas.
El grupo de la digital está representado por la dedalera o kukuprakak (Digitalis purpúrea), la adelfa (Nerium oleander) y el muguet (Convallaria majalis). En el tratamiento están indicados los fragmentos Fab de anticuerpos antidigoxina y es preciso valorar la implantación de un marcapasos.
En el caso del tejo o hagina (Taxus baccata)20 toda la planta es tóxica excepto el arilo rojo de los frutos. Hay que valorar el riesgo de los niños que mordisquean ramillas. Se monitorizarán potasio sérico y la aparición de disritmias cardiacas.
El laburno (Laburnum anagyroides)21, frecuente en parques y jardines, provoca intoxicaciones de gravedad por solo masticar sus flores amarillas, ramas o semillas. El mismo problema encontraremos si el vegetal ingerido es el leño gentil (Daphne mezereum) con sus frutos rojo brillante o el ricino (Ricinus communis) y plantas afines, capaces de provocar intoxicaciones fatales.
La falta de antídotos para estos tipos de intoxicaciones no merma la gran importancia reconocida por todos los toxicólogos de reconocer la especie causante de la intoxicación.
Exponemos a continuación cinco especies22-25 relacionadas con el síndrome que producen.
Síndrome neurotóxico
Belladona (Atropa belladona)
Descripción biológica (Fig. 1)
Hábitat: su hábitat óptimo se encuentra en zonas húmedas y claros de bosques caducifolios, siendo frecuentes en zonas donde se han talado árboles.
Caracteres singulares: es una planta vivaz que llega fácilmente a 1,5 m de altura. Presenta flores campanuladas y hojas ovadas-lanceoladas, opuestas. Los frutos son bayas negro-azuladas con el cáliz libre en forma de estrella. Son tóxicas las hojas, frutos, flores y raíces. Se confunde con arándanos (Vaccinum myrtillus).
Toxicología: toda la planta es tóxica (hiosciamina, escopolamina y atropina). Tras 30 minutos de la ingestión del fruto se produce: disminución de secreciones, sensación disfágica, midriasis, visión borrosa, fotofobia, náuseas, vómitos, taquicardia, hipertermia, rubefacción, delirio, agitación psicomotriz, convulsiones, coma, paro respiratorio y exitus.
El tratamiento consiste en soporte vital (valorar ingreso en UCI), sedación y fisostigmina (1-2 mg i.v.).
Estramonio (Datura stramonium)
Descripción biológica (Fig. 2)
Hábitat: es abundante en la zona media de Navarra y sobre todo en ambientes nitrófilos, como ribazos, bordes de cultivos, etc.
Caracteres singulares: es una planta anual reconocible por su olor desagradable. Tiene flores solitarias, típicamente acampanadas o con forma de trompeta, de color blanco; hojas grandes de forma oval con hendiduras que las dividen en numerosos lóbulos que acaban en punta; frutos de tipo caja, secos y llenos de pinchos de color verde con semillas en su interior arriñonadas. Toda la planta es tóxica.
Los síntomas y el tratamiento son similares a los de la belladona.
Síndrome cardiotóxico
Tejo (Taxus baccatum)
Descripción biológica (Fig. 3)
Hábitat: en zonas montañosas con climas fríos. Abundante en la mitad norte de Navarra.
Caracteres singulares: es un árbol que presenta hojas verdes perennes a modo de acículas y que los ejemplares hembra producen unas drupas rojas características. Las hojas son lineares aplanadas, dispuestas en un plano, y los frutos poseen forma de falsa drupa con una semilla muy tóxica recubierta por una parte carnosa roja (arilo).
Confusiones: es difícil que se den. El mayor peligro es su color rojo muy atractivo para niños.
Toxicología: todo el árbol es tóxico (taxinas, efedrina) excepto el rojo arilo de los frutos. Forma clásica de suicidio. Su ingestión provoca náuseas, vómitos, dolor abdominal, midriasis, astenia, coma, disritmias cardiacas (arritmias ventriculares), exitus. El tratamiento radica en monitorizar la hiperpotasemia (pueden precisar hemodiálisis), atropina y valorar la inserción de un marcapasos.
Nerium oleander (Adelfa)
Descripción biológica (Fig. 4)
Hábitat: es una especie alóctona en nuestras latitudes pero que se ha naturalizado en acequias y barrancos. Planta mediterránea muy utilizada en jardinería como ornamental.
Caracteres singulares: se caracteriza por ser un arbusto con hojas verdes todo el año, flores de color rosa, blanco o naranjo-amarillentas agrupadas en cimas corimbiformes. Las hojas son verticiladas y coriáceas, presentando un nervio central blanco que se ramifica secundariamente hacia el borde. El fruto es un folículo de 8 a 15 cm. Toda la planta es venenosa.
Toxicología: similar a la Digitalis y Convallaria. Hojas y flores muy tóxicas (digitalina, digitoxina, oleandrina, etc.). Provoca náuseas, vómitos, arritmias ventriculares, síncope, depresiópn respiratoria, exitus. Debe practicarse vaciado gástrico, ingreso en UCI, monitoreo de hiperpotasemia y digoxinemia, antiarrítmicos, marcapasos endocavitario, administración de fragmentos Fab purificados de anticuerpos antidigoxina.
Síndrome gastrointestinal
Nueza blanca (Bryonia dioica, Bryonia alba)
Descripción biológica (Fig. 5)
Hábitat: en matorrales, cunetas, setos y bordes de arroyos.
Caracteres singulares: es una planta trepadora. Las flores son pequeñas: las masculinas tienen 5 pétalos blanco-verdosos y 5 estambres, mientras que las femeninas tienen los pétalos más cortos y están algo abultadas en su base. Las hojas son palmeadas, hendidas, con 5 lóbulos. Presentan zarcillos, hojas modificadas a modo de finos tallos que le sirven a la planta para trepar. Los frutos son bayas rojas o negras, dependiendo de la especie, que contienen semillas pegajosas. Son tóxicas la raíz, el fruto y el jugo.
Confusiones: con moras (Robus ulmifolios), sobre todo porque comparten hábitat y con la vid por el tipo de hoja.
Toxicología: los frutos (bayas rojo-escarlata) y la raíz son tóxicos (brionina). Puede confundirse la raíz con el nabo comestible (Navet du diable). Acción enérgica purgante. Vómitos, diarreas y dolor cólico, poliuria, convulsiones, paro respiratorio y exitus son las manifestaciones clínicas más importantes. Tratamiento sintomático.
INTOXICACIÓN POR SETAS
La creciente difusión del disfrute de la naturaleza, el desconocimiento y en cierto modo menosprecio de culturas de índole predominantemente rural, las confusiones y también la osadía de quien no conoce mínimamente los riesgos de ingerir setas y hongos sin una adecuada identificación, hacen obligada la gran colección de manuales, tratados, etc., que sobre este tema se publican. Dado el hecho de que en no pocas ocasiones nos encontramos con intoxicaciones de riesgo vital, sucintamente describiremos los cuadros con mayor frecuencia detectados en nuestro entorno, subrayando aquellos de posible desenlace fatal.
Se ha constatado en los últimos años un descenso en el número de micetismos (intoxicaciones por hongos) en Navarra y otras áreas cercanas probablemente en relación con las jornadas divulgativas de grupos naturalísticos, campañas institucionales etc., pero pese a ello todos los años nuestros hospitales reciben un nada desdeñable número de envenenamientos por estos productos naturales.
El ideal de atención a un envenenamiento radica en conocer la/s especie/s causante/s y a ser posible aportando ejemplares del producto ingerido. En contadísimas ocasiones ocurre esto, siendo por ello -tras una anamnesis detectivesca y una precisión al máximo en la sintomatología descrita y los signos clínicos observados- muy dificultoso conocer la especie causante del envenenamiento.
Se establece como intoxicaciones de riesgo vital aquellas con un período de latencia prolongado (> 6 horas). En nuestra zona geográfica, la más frecuente intoxicación por setas es causada por la maltzurra (Entoloma lividum), confundida con la popular y muy consumida –pese al gran número de intolerancias conocidas– lllarraka o pardilla (Clitocybe nebularis) declarada como tóxica en el 2º Congreso Internacional de Micotoxicología (Viterbo, Dic-2001).31
No conocemos con fiabilidad ningún caso de fallecimiento por intoxicación por setas en Navarra, pero en los últimos veinte años ha habido varios intoxicados por Amanita phalloides con buena respuesta al tratamiento médico aplicado, resaltando que uno de ellos llegó a incluirse en alerta de trasplante hepático, resolviéndose espontáneamente la intoxicación. Asimismo un intoxicado por Amanita proxima, requirió varias sesiones de hemodiálisis, recuperando finalmente la función renal (fue en 1986 y entonces se desconocía la nefrotoxicidad de esta especie).
En el presente trabajo se presenta la tabla 3 que recoge los síndromes ocasionados por algunos hongos tóxicos.
Caracteres básicos de las setas
Los caracteres necesarios para identificar una seta26-30 son muchos y en ocasiones es necesario recurrir a caracteres microscópicos o a reacciones macroquímicas. Sin embargo, desde un punto de vista práctico y con el objetivo de sintetizar y aclarar conceptos, se propone estos cinco caracteres como los clave para comenzar a entender las características de las setas. En la seta (carpóforo) se identifican 3 partes: himenio, sombrero (pileo) y pie (estipe) (Fig. 6).
Tipo de himenio
El himenio es la parte fértil de la seta o carpóforo en la cual se produce la verdadera fusión celular y la producción de esporas sexuales. El himenio siempre está situado en la zona más protegida de la seta debido a la importancia de la tarea que tiene asignada. Por ello normalmente está bajo el sombrero y puede ser básicamente de cuatro tipos: 1) láminas, 2) tubos separables, 3) pliegues, 4) aguijones (Fig. 7).
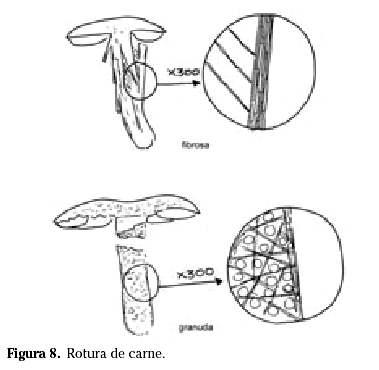
Rotura de la carne
Según el modo de romper, las setas pueden clarificarse en fibrosas o con rotura como la tiza o granuda (Fig. 8). Este carácter se debe a la composición celular de los tejidos ya que hay setas cuyas células predominantes son alargadas y finas (hifas) y otras que presentan muchas células esféricas (esferocistos) que se entremezclan con hifas y que dan una textura granuda o de tiza.
Color de la esporada
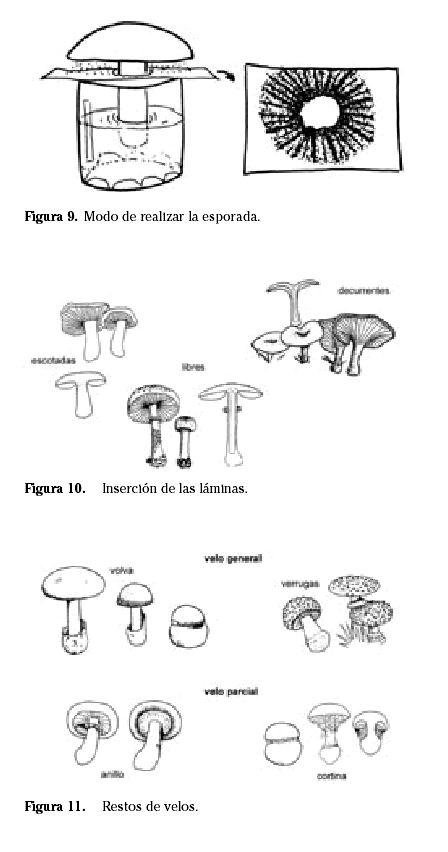
El color de la esporada, como conjunto de esporas en masa, es el carácter más difícil para reconocer las setas. Para identificarla habría que dejar que las esporas se depositen en un papel (Fig. 9). Normalmente atendemos al color de las laminillas en ejemplares maduros. El color de estas láminas maduras representa bastante bien el color de la esporada. Existen 4 colores básicos: blanco, rosa, pardo y negro.
Inserción de las láminas
La manera de confluir las láminas en el pie es otro detalle importante para su identificación. Unas corren por el pie hacia abajo, láminas decurrentes (Fig. 10), y otras ascienden hacia la parte superior del pie (láminas escotadas y libres).
Para diferenciar las dos últimas hay que fijarse si el pie se separa fácilmente del sombrero o no , hablando coloquialmente si el pie es desmontable dejando una huella neta circular alrededor de las láminas. En este caso se tratar de láminas libres y si el pie es difícilmente separable o si se rompe sin dejar huella neta, se trata de láminas escotadas (Fig. 11).
Restos de velos
Las setas en el inicio de su desarrollo están cubiertas por distintos velos a modo de telilla fina que la protegen de las inclemencias externas. Cuando se van desarrollando muchas especies pierden completamente los restos de estos velos pero otras los mantienen. Estos restos pueden reflejarse de distinta manera: 1) Volva en la base del pie. 2) Verrugas en el sombrero, que son separables con el dedo. 3) Anillo en el pie. 4) Cortina a modo de telaraña entre el borde del sombrero y el pie (Fig. 11).
Setas hepatotóxicas
Oronja verde (Amanita phalloides)
Descripción biológica26,27,30
Especie muy frecuente en hayedos, robledales y algunos carrascales. Posee carne fibrosa, láminas blancas libres y con verrugas, anillo y volva en saco. Tiene un sombrero típico de color verde oliva más o menos acentuado, pero pudiendo variar desde el blanco al pardo. Tiene un olor y sabor agradables. Un carácter importante es que al microscopio sus esporas son amiloides, reaccionan con Melzer a un color gris-azulado.
Se puede confundir con Gibelurdin (Russula heterophylla). Esta confusión ya se ha dado en varias ocasiones en Navarra y en el País Vasco debido a la gran afición a recolectar estas especies, sobre todo en las comarcas vascoparlantes. Las diferencias son bastantes obvias (Figs. 12, 13)32.
Toxicología33
Admás de la Amanita (phalloides, virosa, verna, etc.), son hepatotóxicas la Lepiota brunneo-incarnata y otras pequeñas lepiotas; Galerina marginata y otras galerinas y la Pholiotina filaris.
Período de incubación: entre 9 y 15 horas. Entre 6 y 9 horas suelen ser los casos más graves. Leves, si es mayor de 15 horas.
Síntomas: fase inicial coleriforme caracterizada por: náuseas, vómitos, intenso cuadro diarreico y dolor abdominal. Puede llevar a un estado de deshidratación, hemoconcentración y oliguria.
Es posible una fase de mejoría relativa aparente, aunque en general se pasa directamente a una fase de afectación hepática, en la que puede presentarse ictericia, hepatomegalia blanda y dolorosa, trastornos de conciencia e incluso coma. Los casos más graves fallecen en fallo hepático agudo 5-10 días tras la ingestión. Del resto de los casos, una tercera parte desarrolla tubulopatía secundaria entre los días 5 y 15, que evoluciona espontáneamente a la curación.
Tratamiento: sintomático y de soporte. Diuresis forzada lo más precozmente posible, previa cuantiosa reposición de fluidos por vía venosa. Envíar muestras para detección de amanitinas. Aspiración nasogástrica o mejor nasoduodenal continua, alternada con la administración de carbón activado y catárticos. Bencil-penicilina y silibinina a dosis altas. El paciente debe ser trasladado a UCI.
En los casos que a las 48-60 horas puede preverse una mala evolución se contactará con el centro más cercano capaz de realizar transplante hepático.
La mortalidad actual en nuestro medio es del 5-10 %18 (Tabla 3).
Lepiota gr. brunneoincarnata
Descripción biológica26,27
Fructifica en prados y jardines; no es frecuente en prados naturales y es más habitual en jardines.
Es una seta fibrosa con láminas blancas, libres y con anillo en el pie más o menos fugaz. Son setas pequeñas, de no más de 10 cm de sombrero que presentan escamas concéntricas no separables. El pie tiene un anillo que en algunos casos lo pierde. La carne enrojece ligeramente al corte.
Puede confundirse con la Galamperna (Macrolepiota procera) que tiene un sombrero, en general, mayor de 15 cm, mientras que la especie descrita no supera los 10 cm. Respecto a los champiñones (Agaricus sp) la diferencia radicaría básicamente en el color de la esporada32 (Figs. 14, 15). Esta última confusión puede darse frecuentemente por coincidir ambas especies en el tipo de hábitat, prados y jardines. Esta especie mortal ha sido encontrada con cierta frecuencia en jardines de Pamplona.
La toxicología es la misma que para la Amanita phalloides.
Síndrome gastrointestinal
Seta engañosa (Entoloma lividum)
Descripción biológica26,27
Es una seta muy frecuente en los robledales y hayedos de la mitad norte de Navarra, sobre todo en Sakana y Ultzama34. Es fibrosa con láminas escotadas y rosadas en la madurez. El sombrero es de color grisáceo y presenta un pie macizo blanquecino. Su olor y sabor son agradables. Al microscopio se observan las típicas esporas poligonales que caracterizan a esta familia.
Puede confundirse con la Ilarraka (Clitocybe nebularis), especie más consumida en Navarra (Figs. 17, 18). Esta es la confusión más habitual, sobre todo cuando sale la seta engañosa pero no la Ilarraka, lo cual impide compararlas al sólo encontrar la tóxica. Muchas veces la intoxicación la produce el Clitocybe nebularis ya que provoca intolerancias y reacciones en un porcentaje nada desdeñable.
Otras especies33 que producen síndrome gastrointestinal son: Entoloma lividum, Boletus satanas, Tricholoma pardinum, Omphalotus olearius, Lactarius chrysorrheus, Lepiota morganii, Nematoloma fasciculare, Nematoloma sublaeteritum. Russula, Clitocybe, Scleroderma, Agaricus, Clorophillum, Hebeloma, etc.
El período de incubación es de 30 min a 4-5 horas y los síntomas son náuseas, vómitos, diarrea, dolor abdominal.
Tratamiento: sintomático. En formas graves tratar la deshidratación.
Seta de olivo (Omphalotus olearius)
Descripción biológica27,28
Seta frecuente en cepas o tocones de robles, especialmente en Sakana y Ultzama34. Es fibrosa con láminas amarillentas (esporada blanca) y decurrentes. Sale en grandes grupos y es muy vistosa al ser toda de un color amarillo-anaranjado vivo.
Se la confunde con el rebozuelo o ziza ori (Cantharellus cibarius), especie muy abundante en los bosques caducifolios del norte de Navarra. Ya ha habido varias intoxicaciones en Navarra debido a esta confusión. Ver diferencias en el pie de página de las figuras 19 y 2035.
Toxicología
Es la misma que para el Entoloma lividum.
Síndrome micocolinérgico o sudoriano
Clitocybe gr. cerussata
Descripción biológica26-28
Existen diversas especies de pinares o bosques de árboles caducifolios y otras de zonas herbosas. En todo caso es una especie muy frecuente en cualquier hábitat. Se trata de una seta fibrosa con láminas blancas y decurrentes. Además tiene un sombrero no mayor de 10 cm de diámetro, blanquecino y con pruina. La pruina significa que el sombrero presenta unos contrastes de colores, del rosado al blanco, como si tuviese alguna sustancia en la cutícula.
Se confunde35 con la Ilarraka (Clitocybe nebularis) y con la seta de biercol o brezo (Lepista luscina). La primera confusión sucede más cuando las setas se recogen en la hojarasca del bosque (Figs. 20, 21) y fuera del bosque en ribazos y praderas. Ambas confusiones ya se han dado en Navarra.
Otras especies causantes de la misma toxicología33 son: Inocybe (patoullardii y fastigiata), y otros Inocybe y Clitocybe blancas (rivulosa, dealbata, cerussata).
El período de incubación es de 30 minutos a 2 horas.
Los síntomas que pueden presentarse son: estimulación colinérgica: hipersalivación, sudoración, lagrimeo, broncorrea, miosis. Rara vez se observan bradicardia e hipotensión.
Tratamiento: sintomático y de soporte. Tratar la deshidratación. Si existe bradicardia o hipotensión hay que administrar atropina.
Trastornos atribuibles a setas consideradas no tóxicas
1. Reacciones de intolerancia. Recolección tras una helada o ejemplares muy envejecidos (P. ej., Agáricus sp.), cocción insuficiente (Lepista nebularis), reacción idiosincrática (Suillus sp., Macrolepiota rhacodes, Lepista nuda, Calocybe gambosa,...). No obstante, Lepista nebularis y Armillarelea melea debieran ser catalogadas como tóxicas. Tratamiento sintomático.
2. Reacciones de tipo alérgico (ingesta, contacto, proximidad, inhalación de esporas...). Intestinal. (Pleurotus ostreatus, Suillus sp.) Test cutáneo positivo. Evitar la ingesta.
Dermatitis alérgica. Agáricus sp. (cultivos industriales). Suillus sp. (la más frecuente). En general, es suficiente con antihistamínicos. Es una hipersensibilidad de tipo I (IgE).
Alergias respiratorias. Tanto en el mushroom workers lung, como en la alveolitis extrínseca alérgica. El tratamiento debe ser preventivo a base del empleo de mascarilla protectora.3. Toxicidad por contaminación ambiental. El micelio recoge los nutrientes químicos.
Metales pesados. Especialmente los Agáricus flavescentes (Pb, Hg y Cd), tienen gran capacidad acumulativa.
Plaguicidas, rodenticidas e insecticidas. Evitar recolecciones en zonas de fumigación.
Isótopos radiactivos. Almacenan cantidades elevadas de isótopos radiactivos.4. Hemólisis por setas. Si se consumen crudas o poco cocinadas. Amanita rubescens, Amanitopsis vaginata, y todas las especies de Peziza, Sarcosphaera, Morchella y Mitrophora. Gravedad variable. Orinas oscuras. Se sugiere ingesta abundante de líquidos.
5. Síndrome cerebeloso por colmenillas. Mareos, temblores, e inestabilidad. Generalmente al día siguiente de la ingesta de Morchella sp. Puede durar semanas. Se aconseja el consumo previa desecación de este tipo de setas.
6. Paxilus involutus. Provoca en determinadas personas hemólisis masivas por una reacción inmune anómala. Hay casos mortales descritos en Europa septentrional. Hemoglobinuria, dolor lumbar, hipotensión, oligoanuria posteriormente. Intenso aporte de líquidos, plasmaféresis, corticoides.
7. Síndrome nitritoide o coprínico. Cuando se consume Clitocybe clavipes y/o Coprinus atramentarius con bebidas alcohólicas. Presentan náuseas, vómitos, rubefacción cutánea, disritmias e incluso hipotensión. Reacción tipo antabús. Se trata con vitamina C a dosis altas, y 4-metil-pirazol.
8. Síndrome muscarínico tardío (por Armillaria mellea). Latencia mayor de 6 horas. Cuadro muscarínico (sudoriano).
9. Setas mutágenas o cancerígenas. Causada por la mono-metil-hidracina, de las Giromitra sp. No hay ningún caso probado.
10. Rabdomiolisis por Tricholoma equestre. Consumo reiterado. Debe divulgarse su peligrosidad.
BIBLIOGRAFÍA
1. Sociedad Española para el Estudio de la Obesidad (SEEDO). Consenso español 1995 para la evaluación de la obesidad y para la realización de estudios epidemiológicos. Med Clin (Barc) 1996; 107: 782-787. [ Links ]
1. Toxicología alimentaria. Tesifon Parrón Carreño. En: www.fromedico.org/ maestra_descarga.htm.Curso2002. Hospital La Inmaculada de Huercal-Overa. Almería. [ Links ]
2. Cherintington M. Clinical spectrum of botulism. Muscle & Nerve 1998: 701-710. [ Links ]
3. Cox N, Hinkle R. Infant botulism. Am Fam Physician 2002; 65: 1388-1392. [ Links ]
4. Saphiro RL, Hatheway C, Swerdlow DL. Botulism in the United States: a clinical and epidemiologic review. Ann Intern Med 1998; 129: 221-228. [ Links ]
5. La medicina para el viajero. Intoxicación por pescado. http://www.mmhs.com/clinical/ adult/spanish/travel/fish.htm [ Links ]
6. Intoxicación por pescado. Revista verde. www.salud.ciudadfutura.com/gacetaverde/index.cfm?vol=14$page [ Links ]
7. Swift AEB, Swift TR. Ciguatera. Clin Toxicol 1993; 31: 1-29. [ Links ]
8. Arcila-Herrea H, Mendoza-Ayora J, González-Franco MF, Montero-Fernández L, Castelo-Navarrete A. Revisión de una enfermedad poco conocida: la ciguatera. Rev Biomed 2001; 12: 27-34. [ Links ]
9. Lehane L. Ciguatera update. Med J Aust 2000; 172: 176-179. [ Links ]
10. Lewis RJ. The changing face of ciguatera. Toxicon 2001; 39: 97-106. [ Links ]
11. Ting JY, Brown AF. Ciguatera poisoning: a global issue with common management problems. Eur J Emerg Med 2001; 8: 295-300. [ Links ]
12. Cigua-check. En: www.cigua.coni.
13. Lehane L. Update on histamine fish poisoning. Med J Aust 2000; 173: 149-152. [ Links ]
14. Tinajas A. Intoxicación por Histamina. JANO 1998; LV: 950-953. [ Links ]
15. Abengózar R. Patología por anisakis. En: http://www.icom-toledo.es/alfaquin/octl999/anisakis.htm. [ Links ]
16. Whittle K, Gallacher S. Marine toxins. Br Med Bull 2000; 56: 236-253. [ Links ]
17. Baixauli VJ. Ámbito farmacéutico. Toxicología. Intoxicaciones alimentarias por biotoxinas marinas. OFFARM 2000; 19: 130-143. [ Links ]
18. Piqueras J. Intoxicaciones por plantas y hongos. Masson. Barcelona, 1996. [ Links ]
19. García Rollán M. Plantas mortales de España. Mº de Agricultura, Pesca y Alimentación. 1986. [ Links ]
20. Rivera D. La guía de INCAFO de las plantas útiles y venenosas de la Península Ibérica y Baleares. 1991. [ Links ]
21. Nogué Xarau S, Sanz-Gallén P, Blanché Vergés C. Intoxicaciones por plantas (I). Medicina Integral 2000; 36: 371-379. [ Links ]
22. Aizpuru I, Aseginolaza C et al. Claves ilustradas de la flora del País Vasco y territorios limítrofes. Publicaciones del Gobierno Vasco. Vitoria-Gasteiz, 2000. [ Links ]
23. Durruti M. Frutos silvestres comestibles y venenosos. Everest. León, 1999. [ Links ]
24. Fitter A. Flores silvestres de España y Europa. Omega. Barcelona, 1987. [ Links ]
25. Naturaleza mediterránea: Adelfa (Nerium Oleander). En: http://mirabosques.mercanuncio.com/adelfa.html. [ Links ]
26. Bon M. Guía de campo de los hongos de Europa. Omega. Barcelona, 1988. [ Links ]
27. Cortecuisse R. Champignons de France et dEurope. Delachaux et Niestlé. París, 1994. [ Links ]
28. Kühner R, Romagnesi H. Flore analytique des champignons supérieurs. Masson. París, 1974. [ Links ]
29. Mazza R. Funghi commestibili e velenosi a confronto. Fabbri Editori. Milano (Italia), 2000. [ Links ]
30. Moser M. Guida alla determinazione dei fungi Vol 1º, 1978. Satumia. 2ª edición italiana. Trento, 1986. [ Links ]
31. Atti del 20 Convegno Internazionale di Micotossicología. Viterbo, 2001. [ Links ]
32. Iturralde MJ. Retos en el diagnóstico de las intoxicaciones por setas. Rey Tóxico 2002; 19: 97-144. [ Links ]
33. Enjalbert E. Treatment of amatoxin poisoning: 20-year retrospective analysis. J Toxicol Clin Toxicol 2002; 40: 715-757. [ Links ]
34. García Bona LM. Catálogo micológico de Navarra 2000. Monografía de la S.C.N. Gorosti. Pamplona, 2000. [ Links ]
35. Gómez Urrutia J. Colección carteles: setas de nuestro entorno. Confusiones y diferencias. S.C.N. Gorosti en colaboración con el Servicio Navarro de Salud. Pamplona, 2001. [ Links ]
36. Danel VC. Main features of Cortinarius sp. poisoning: a literature review. Toxicon 2001; 39: 1053-1060. [ Links ]