Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Anales del Sistema Sanitario de Navarra
versão impressa ISSN 1137-6627
Anales Sis San Navarra vol.32 supl.1 Pamplona 2009
Postpartum haemorrhage
H. Karlsson, C. Pérez Sanz
Servicio de Obstetricia y Ginecología. Hospital Virgen del Camino. Pamplona
Dirección para correspondencia
RESUMEN
La hemorragia postparto es una de las complicaciones obstétricas más temidas y es una de las tres primeras causas de mortalidad materna en el mundo. Universalmente se define como la pérdida hemática superior a 500 ml tras un parto vaginal o a 1.000 ml tras una cesárea. La hemorragia postparto precoz (HPP) es aquella que ocurre durante las primeras 24 horas tras el parto y es generalmente la más grave. Las causas de HPP incluyen atonía uterina, traumas/laceraciones, retención de productos de la concepción y alteraciones de la coagulación, siendo la más frecuente la atonía. El diagnóstico es clínico y el tratamiento ha de abarcar unas medidas generales de soporte vital y otras más específicas de carácter etiológico. Afortunadamente, es potencialmente evitable en la mayoría de los casos si se sigue una adecuada estrategia de prevención activa y sistemática en la fase de alumbramiento de todos los partos.
Palabras clave. Hemorragia postparto. HPP. Atonía uterina. Uterotónico. Alumbramiento.
ABSTRACT
Postpartum haemorrhage is one of the most dreaded obstetric complications and one of the three main causes of maternal mortality in the world. It is universally defined as haematic loss above 500 ml following a vaginal delivery or above 1,000 ml following a caesarean. An early postpartum haemorrhage (EPH) is one that occurs during the first 24 hours following delivery and is generally the most serious. The causes of EPH include uterine atony, trauma/lacerations, retention of products of conception and alterations of coagulation, with atony being the most frequent. Diagnose is clinical and treatment must include general life support measures and other more specific measures of an etiological character. Fortunately, in the majority of cases it is potentially avoidable if an adequate strategy of active and systematic prevention is followed in the delivery phase of all labors.
Key words. Post-partum haemorrhage. EPH. Uterine atony. Uterotonic. Delivery
Introducción
La hemorragia postparto es una de las complicaciones más temidas que pueden surgir en el puerperio. Actualmente, la mejor atención obstétrica y la mayor disponibilidad y mejor uso de fármacos oxitócicos, han hecho que su incidencia no supere el 5% (los análisis estadísticos más optimistas calculan cifras en torno al 1%), si bien hay que tener en cuenta que estas cifras corresponden a estadísticas realizadas en países desarrollados. De todos modos sigue siendo una de las tres primeras causas de mortalidad materna en el mundo, siendo en la mayoría de los casos potencialmente evitable.
Hemorragia post-parto
Existe una ausencia de uniformidad de criterio a la hora de definir la hemorragia post-parto, aceptándose varias definiciones en cuanto a diferentes parámetros se estimen. Una de las más universalmente aceptadas es aquella que define la hemorragia postparto como la pérdida hemática superior a 500 ml tras un parto vaginal o a 1.000 ml tras una cesárea. Esta definición clásica presenta el inconveniente de la subjetividad del clínico, quien tiende a subestimar estas cifras. Es por ello que se hace necesario y recomendable añadir que la hemorragia postparto es, además de un sangrado excesivo, aquella que repercute en la paciente y la hace presentar síntomas y/o signos evidentes de hipovolemia. Otros parámetros han ido cayendo en desuso, como es el caso de la cuantía de hemoglobina y/o hematocrito, los cuales tienen la limitación de depender del momento preciso de su determinación y de los volúmenes previos al parto.
A su vez, es necesario distinguir entre hemorragia postparto precoz y tardía. La hemorragia postparto precoz es aquella que ocurre durante las primeras 24 horas tras el parto. La tardía es la que acontece después de 24 horas tras el parto hasta 6 semanas tras el mismo. Esta revisión se centrará principalmente en las causas y tratamientos de la hemorragia postparto primaria (HPP), por ser generalmente más grave.
Causas de la hemorragia post-parto
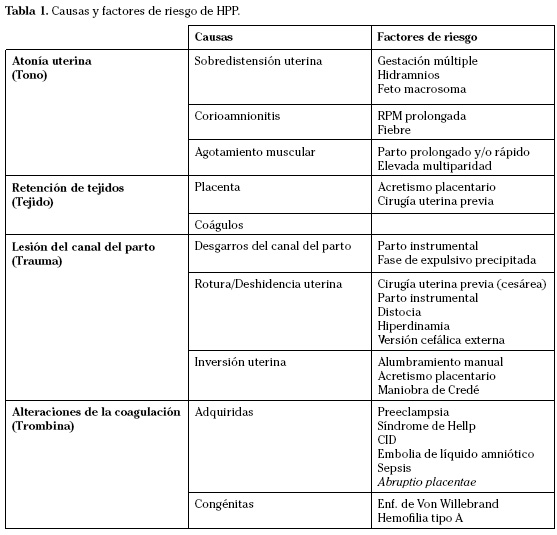
Las causas de HPP incluyen atonía uterina, traumas/laceraciones, retención de productos de la concepción y alteraciones de la coagulación. Una buena regla nemotécnica para recordarlas son las 4 «T»: Tono (atonía uterina), Tejido (retención de productos de la concepción), Trauma (lesiones del canal genital), Trombina (alteraciones de la coagulación) (Tabla 1)1,2.
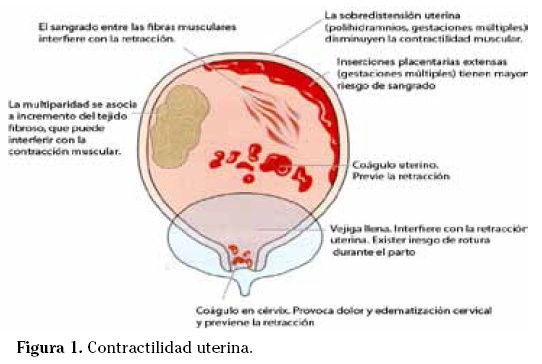
1. Atonía uterina: es la causa más frecuente, siendo responsable del 80-90% de las HPP. Factores de riesgo: sobredistensión uterina (por gestación múltiple, hidramnios o feto macrosoma), agotamiento muscular (por parto excesivamente prolongado, rápido y/o gran multiparidad), corioamnionitis (fiebre, RPM prolongada). Conviene recordar la premisa: «Un útero vacio y contraído no sangra» (Fig. 1).
2. Retención de tejido placentario y/o coágulos: la salida de la placenta tiene lugar en los primeros 30 minutos tras el parto. De no ser así, podría tratarse de una placenta adherente por una implantación anormal de la misma, como pueden ser las placentas ácreta, íncreta o pércreta. El acretismo placentario es poco frecuente (1/2.500 partos) aunque en los últimos años se está registrando una incidencia ascendente. El riesgo aumenta a medida que lo hace el número de cicatrices uterinas. Si a pesar del control ecográfico hay dudas sobre la localización de la placenta, debería realizarse una RNM con el fin de descartar la existencia de una placenta pércreta. También está relacionado con la existencia de placenta previa.
3. Traumas: hacen referencia a desgarros del canal genital, rotura uterina o inversión uterina.
- Desgarros/laceraciones: suponen la segunda causa más frecuente de HPP después de la atonía uterina. Normalmente se manifiestan como un sangrado vaginal activo propio de partos instrumentados o con episiotomía que hay que proceder a reparar mediante sutura. En ocasiones también pueden hacerlo como hematomas. Los hematomas vulvares y vaginales autolimitados pueden tratarse de forma conservadora, en caso contrario deben ser evacuados. Si la paciente presenta dolor en flanco y signos de hipovolemia hay que sospechar un hematoma retroperitoneal, en cuyo caso convendrá monitorizar estrictamente por si fuese necesaria una exploración quirúrgica para identificar los vasos sangrantes.
- Rotura uterina: se define como la pérdida de integridad de la pared del útero. El factor de riego más comúnmente implicado es la existencia de una cirugía uterina previa, siendo la cesárea con histerotomía transversa segmentaria baja la más frecuente. Otros factores relacionados son los partos traumáticos (instrumentales, grandes extracciones, distocias) y la hiperdinamia / hiperestimulación uterinas. Las roturas asociadas a traumatismos externos (incluyendo la versión cefálica externa) son excepcionales.
- Dehiscencia uterina: a diferencia de la rotura uterina propiamente dicha, la dehiscencia se define como la separación de la capa miometrial que asienta sobre una cicatriz uterina previa. Raramente son responsables de HPP moderadas-graves.
- Inversión uterina: se trata de una complicación obstétrica muy poco frecuente que se atribuye a una excesiva tracción de cordón y presión sobre fondo uterino (Maniobra de Credé), provocando la salida del fondo uterino en la cavidad endometrial. Los principales factores de riesgo son el acretismo placentario y el alumbramiento manual. El prolapso es tan obvio que no son necesarias pruebas de imagen confirmatorias, salvo en casos de inversiones incompletas con estabilidad hemodinámica de la paciente y mínimo sangrado.
4. Alteraciones de la coagulación: coagulopatías congénitas o adquiridas durante el embarazo.
- Congénitas: enfermedad de Von Willebrand, Hemofilia tipo A.
- Adquiridas: preeclampsia grave, Síndrome HELLP, embolia de líquido amniótico, abruptio placentae, sepsis.
Además de estas causas formalmente descritas, existen otros factores de riesgo como son la edad materna avanzada, la miomatosis uterina y el hecho de haber sufrido una HPP en una gestación anterior. El conocimiento sobre si una gestante presenta alguno de estos factores de riesgo es una parte importante para la prevención de la HPP, pero no hay que olvidar que hasta 2/3 de las HPP ocurren en mujeres sin ningún factor de riesgo.
Diagnóstico
El diagnóstico suele ser evidentemente clínico, apareciendo una pérdida hemática excesiva antes del alumbramiento de la placenta (hemorragia de la tercera fase) o después (HPP verdadera). Como se ha explicado anteriormente, además de intentar cuantificar la hemorragia es necesario valorar la repercusión de la misma sobre el estado hemodinámico de la paciente3. Para ello pueden tomarse como referencia los siguientes:
- Signos: TA sistólica. Indica afección hemodinámica leve/moderada/ grave según la cifra tensional sea 100-80/ 80-70/ 70-50 respectivamente.
- Síntomas: indican hemorragia.
• Leve: debilidad, sudor, taquicardia.
• Moderada: palidez, oliguria.
• Grave: shock, fallo renal con anuria, disnea, Síndrome de Seehan en el puerperio inmediato.
Manejo inicial de la HPP
Ante una HPP es crucial una actuación inmediata y secuencial. Se recomienda disponer de un plan de acción previamente establecido y que resulte familiar al personal de la maternidad3. El obstetra ha de ser capaz de identificar si una determinada maniobra para la corrección de la hemorragia es exitosa o por el contrario insuficiente, de este modo se procura que la demora en la aplicación de medidas sucesivas sea la mínima posible. Así mismo debe coordinarse ayuda mutidisciplinar (enfermería, anestesia, obstetras) en caso de no poder controlar la hemorragia con medidas generales.
La conducta inicial ha de centrarse en mantener y/o recuperar la estabilidad hemodinámica de la paciente. Para ello ha de instaurarse fluidoterapia agresiva con SF o Ringer Lactato a razón 3:1 (300 cc de reposición por cada 100 perdidos). En general, se debe considerar la transfusión cuando se han perdido entre 1 y 2 litros de sangre aproximadamente. En tales circunstancias, si se administran 5 ó más concentrados de hematíes, debe añadirse plasma fresco congelado para reducir el impacto de la coagulopatía dilucional. Deben administrarse concentrados de plaquetas si el recuento de éstas desciende por debajo de 20.000 o si hay una disfunción plaquetaria. Un concentrado de hematíes incrementa el hematocrito en un 3% y seis concentrados de plaquetas suponen una elevación de 30.000/ microL en el recuento.
Durante este tiempo, las constantes vitales (TA, pulso, saturación de O2) han de ser monitorizadas y obtenerse analíticas seriadas cada 30 minutos. Consideraremos detener la transfusión una vez alcanzada una hemoglobina >8 gr/dl (hematocrito >21%), recuento plaquetario >50.000, o tiempos de coagulación (TP y TTPa) inferiores a 1,5 veces el valor control. En caso de no mantenerse saturaciones de oxígeno superiores a 92%, debe instaurarse oxigenoterapia de soporte con mascarilla.
Simultáneamente ha de colocarse una sonda urinaria con la triple función de favorecer la contracción uterina (gracias al vaciado vesical), preparar a la paciente en caso de una intervención quirúrgica y controlar la diuresis. Se considera adecuado un volumen diurético >30 ml/hora.
Simultáneamente a la estabilización hemodinámica, se debe buscar e identificar la causa de la hemorragia para poder aplicar el tratamiento idóneo.
Tratamiento etiológico de la hemorrgia post-parto precoz3
Es de suma utilidad conocer si se trata de una hemorragia de la tercera fase o una HPP verdadera.
Las hemorragias postparto de la tercera fase (previas al alumbramiento de la placenta) son poco frecuentes. En este caso, debe procederse a su extracción con una tracción suave y mantenida del cordón. Si la placenta no emerge en los 30 minutos después del parto, debe sospecharse una placenta retenida o una inserción anormal de la misma. En el primer caso se procede a una exploración manual del útero. La extracción manual de la placenta se efectúa introduciendo una mano enguantada en la cavidad uterina y controlando el fondo con la otra mano. Se sigue el cordón umbilical hasta su inserción y se identifica el borde inferior de la placenta para proceder a su separación mediante un movimiento de sierra. Cuando se ha desprendido por completo, se tracciona de las membranas hacia el exterior mientras que con la mano situada sobre el fondo se realiza un masaje con un movimiento rotacional. Si esto no fuese suficiente y aún permaneciesen restos intracavitarios, debería realizarse un legrado. Debido al alto riesgo de perforación del útero puerperal grande y blando, deben usarse legras de gran tamaño (legra de Pinard) y si es posible bajo control ecográfico.
Después del alumbramiento de la placenta, ésta debe inspeccionarse cuidadosamente para comprobar su integridad.
En casos de placentación anormal (acretismo placentario) puede resultar imposible extraer toda la placenta sin dañar el útero (provocando, por ej., una inversión uterina). En tales circunstancias, si el sangrado es controlable farmacológicamente, es preferible dejar parte de la placenta en la cavidad. En gran cantidad de ocasiones, y en función del grado de acretismo, hay que recurrir a histerectomía4.
Si ocurriese una inversión uterina, el primer paso sería detener la infusión de fármacos uterotónicos5. Si el reemplazamiento manual es insatisfactorio, hay que recurrir a la administración de sustancias que relajen el útero y reintentarlo, siendo de elección la nitroglicerina (50-500 µg iv). Otras opciones son la terbutalina (0,25 mg iv) o el sulfato de Mg (4-6 g a administrar en 15-20 minutos). Si estas medidas fracasan, el siguiente paso es la recolocación quirúrgica mediante laparotomía, siendo el procedimiento más empleado la técnica de Huntington. La colaboración con el anestesista es esencial para conseguir la total relajación del útero, siendo preferible la anestesia general con gases como halotano o enflurano, que a su vez son buenos útero-relajantes. Tras la resolución, se administra un agente útero-tónico (oxitocina) para inducir la contracción miometrial y prevenir la reinversion y antibioterapia (cefalosporina en dosis única) para profilaxis de endometritis.
Si la inversión uterina ocurriese aún con la placenta en el interior del útero, es preferible dejarla y esperar a su alumbramiento espontáneo tras la recolocación del útero ya que así no interfiere en las maniobras de restauración y extraerla antes sólo incrementa la pérdida hemática.
Se reconoce HPP verdadera cuando el alumbramiento de la placenta ya ha tenido lugar. En estas circunstancias, la causa más habitual es la atonía uterina. Para corregirla, el primer paso es realizar un masaje manual del útero con evacuación de los coágulos del segmento uterino inferior. Simultáneamente se administran de forma secuencial fármacos uterotónicos iv:
- Oxitocina (Syntocinon): 10 U im ó 10-40 U/l en dilución. Es la terapéutica de primera elección en la actualidad. Es conveniente mantener la perfusión durante las siguientes 4-6 horas para mantener la eficacia.
- Metilergonovina (Methergin): 0,25 mg im ó 0,125 mg iv cada 5 minutos (máx. 5 dosis). Contraindicado en HTA (y por tanto preeclampsia). Normalmente se usa como coadyuvante de la oxitocina en caso de que ésta fuera insuficiente.
- PG F2 alfa (Carboprost, Hemabate): 250 µg im cada 15 minutos (máx. 8 dosis). Contraindicado en asma, enfermedad hepática o cardiaca.
- PG E1 (Misoprostol, Cytotec): 400-600 µg vo o vía rectal. (Dosis habitual: 4 comprimidos de 200 µg vía rectal, consiguiendo una mayor velocidad de absorción). Ventaja: puede administrarse en pacientes con asma o HTA. Pueden aparecer efectos secundarios dosis-dependiente como temblor, fiebre. Las prostaglandinas por sí solas no están autorizadas para prevenir la HPP por sus importantes efectos secundarios pero sí pueden usarse como coadyuvantes de la oxitocina.
- Carbetocina (Duratobal)9: 0,1 mg iv en bolo lento en dosis única. Se trata de un análogo sintético de la oxitocina, pero de vida media más larga recientemente comercializado en España, por lo que su rango de acción es más prolongado (>1 hora). Se elimina vía hepática por lo que está contraindicado en insuficiencia hepática, además de epilepsia, eclampsia/preeclampsia, y trastornos cardiovasculares graves. Equivale a la administración de 50 UI de oxitocina con un perfil de seguridad similar a ésta pero con la ventaja de un menor riesgo de pérdida hemática >200 ml y una menor necesidad de masaje uterino y administración extra posterior de oxitocina. No se recomienda su administración conjunta con PG ni con oxitocina. No se han descrito interacciones con fármacos anestésicos usados tanto en anestesia epidural como raquídea. En caso de sobredosis puede producir hipertonía y tetania (que pueden conducir a una rotura uterina y HPP) e hiponatremia (que puede llegar a provocar una verdadera intoxicación acuosa con somnolencia, cefalea, convulsiones y coma). El tratamiento consiste en la administración de O2, regular el balance hidroelectrolítico con inducción de diuresis y administración de anticonvulsivantes si precisa. En la actualidad se considera de primera elección en caso de coagulopatía o hemorragia preparto, sobredistension uterina, útero polimiomatoso, rotura e inversión uterina.
Si tras la aplicación de masaje junto con la administración de uterotónicos la HPP no cede y hemos descartado/ tratado otras causas distintas de la atonía (retención placentaria, desgarros del canal genital, inversión uterina, rotura uterina), habrá que recurrir a maniobras terapéuticas más agresivas.
La primera de estas medidas es el taponamiento uterino. Existen balones específicamente diseñados para este propósito como es el balón de Bakri, pero si no está disponible puede usarse una sonda-balón de Sengstaken-Blakemore. Ambos modelos se basan en un mecanismo de actuación por compresión (se rellenan con aprox. 500 ml de suero salino) una vez han sido introducidos correctamente a través del canal cervical. Así mismo disponen de orificios para el drenaje sanguíneo. Actualmente es un procedimiento poco usado y más como «puente» a la espera de una cirugía resolutiva que como método definitivo para detener la HPP. No obstante, en ocasiones puede suponer por sí solo una medida eficaz en el control de la HPP, evitando recurrir a técnicas quirúrgicas. En cualquier caso, deben retirarse tras 24 horas.
El siguiente paso es la embolización arterial selectiva mediante cateterización por radiología intervencionista. El cateterismo se realiza de forma retrógrada hasta llegar a la bifurcación aórtica. El objetivo de esta técnica es disminuir de forma transitoria y no permanente el flujo sanguíneo de modo que los mecanismos fisiológicos de coagulación actúen por sí solos. El inconveniente de este procedimiento es su escasa disponibilidad. Su ventaja: realizada por un equipo especialista presenta una eficacia del 70-100% con el añadido de preservar la fertilidad.
De este modo, la ligadura arterial (Fig. 2) pasa a ser una de las maniobras más utilizadas ya que es fácil y rápida de realizar y por supuesto es accesible cualquiera que sea el centro donde se practique. La ligadura uterina bilateral ha pasado a ser la técnica de primera elección, desplazando a un segundo plano la ligadura de las arterias ilíacas internas (arterias hipogástricas), debido a su mejor accesibilidad y a su localización no tan próximas a uréteres o venas ilíacas, lo que le confiere un mayor porcentaje de éxito al disminuir complicaciones iatrogénicas. La principal causa de fracaso son las inserciones placentarias anómalas; aun así, la eficacia es superior al 90%. No se han descrito complicaciones como necrosis uterina o insuficiencia placentaria en embarazos posteriores.
También se puede realizar una ligadura arterial progresiva que, como su nombre indica, consiste en devascularizar los pedículos vasculares aferentes al útero de manera escalonada, de modo que si tras 10 minutos la hemorragia no se cohíbe, se pasa al siguiente pedículo7. El orden es el siguiente:
1. Ligadura de la rama ascendente de la arteria uterina.
2. Ligadura la arteria uterina contralateral.
3. Ligadura baja de ambas uterinas y de sus ramas cervico-vaginales.
4. Ligadura de pedículo lumbo-ovárico unilateral.
5. Ligadura de pedículo lumbo-ovárico contralateral.
Por último, antes de recurrir a la histerectomía, puede recurrirse a la plicatura. La plicatura es una técnica que se basa en la compresión del útero mediante suturas transmurales, siendo la más conocida y aplicada la plicatura de B-Lynch. Ésta consiste en una sutura continua que «abraza» el útero en su longitud (Fig. 3).
La indicación más frecuente para su realización es la atonía uterina postcesárea. El resultado es similar al que obtendríamos con una compresión manual continuada del útero. Por tanto es lógico comprobar, previo a su realización, que la hemorragia cede con la compresión manual del fondo uterino.
La histerectomía es el último recurso ante una HPP. Gracias a las técnicas anteriormente descritas, actualmente no es tan frecuente tener que recurrir a ella, salvo fracaso de las medidas anteriores, roturas uterinas irreparables o acretismo placentario, siendo esta última la indicación más frecuente de histerectomía hoy en día después de la atonía. La técnica de elección es la histerectomía total con conservación de anejos. Al hacerla de forma total hay que tener cuidado para no acortar excesivamente la vagina; esto se consigue palpando el cérvix vía vaginal o amputando el fondo uterino y explorando la unión cervico-vaginal a través del cuello dilatado.
Si a pesar de controlar la hemorragia tras la histerectomía postparto tiene lugar una coagulopatía de consumo (CID), lo correcto es colocar un taponamiento pélvico durante 24 horas y puede considerarse la administración de factor VII recombinante (90 µg/kg en bolo i.v.). El inconveniente de su uso radica en su disponibilidad debido a su elevado coste. Además aumenta el riesgo de sufrir un tromboembolismo secundario. Se ha probado con éxito en casos de hemorragia por hemofilia A y B y otras coagulopatías congénitas8. En casos de hiperfibrinolisis puede asociarse ácido tranexámico (Amchafibrin).
Prevención de la hemorragia post-parto
El conocimiento de la existencia de factores de riesgo es de gran ayuda a la hora de prevenir una HPP pero hay que recordar que 2/3 de los casos se dan en mujeres sin ninguno de estos factores. Es por ello que debemos actuar de forma sistemática y universal en la fase de alumbramiento de todos los partos mediante una conducta activa9, que puede resumirse en los siguientes pasos9.
- Administración de un uterotónico, siendo de elección la oxitocina.
- Clampaje y sección precoz del cordón umbilical.
- Tracción suave y mantenida del mismo.
- Masaje uterino tras alumbramiento.
Bibliografía
1. Protocolo SEGO. Hemorragia postparto precoz (actualizado en 2006). Disponible en http://www.sego.es/. [ Links ]
2. Allan J. Causes and treatment of postpartum haemorrhage (actualizado en 2008). Disponible en http://www.uptodate.com. [ Links ]
3. Obstetrics and Gynecology: And illustrated colour text. Postpartum haemorrhage and abnormalities of the third stage of labour 2003: 60-62. [ Links ]
4. Smith JR, Brennan BG. Postpartum haemorrhage. Disponible en http://www.emedicine.com. [ Links ]
5. Begley CM, Devane D, Murphy DJ et al. Active versus expectant Management for women in the third stage of labour. (Protocol) Cochrane Database of Systematic Rewiews 2008. [ Links ]
6. Lin-Lin S, Yap-Seng C, Miny S. Oxytocin agonists for preventing postpartum haemorrhage. Cochrane Database of Systematic Rewiews. 2007. [ Links ]
7. Mousa HA, Alfirevic Z. Treatments for primary postpartum haemorrhage. Cochrane Database of Systematic Rewiews. 2007. [ Links ]
8. Ahonen J, Jokela R. Recombinant factor VII for life-threatening postpartum haemorrhage. Br J Anaesth 2005; 94: 553-555. [ Links ]
9. Williams Obstetrics and Gynecology. 22a edición. Capítulo 35, 2005. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Cristina Pérez Sanz
Arberoki, 74
31180 Zizur Mayor (Navarra)
Tfno. 661265036
E-mail: cristina.perez.sanz@cfnavarra.es