Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Anales del Sistema Sanitario de Navarra
versión impresa ISSN 1137-6627
Anales Sis San Navarra vol.33 supl.1 Pamplona 2010
Códigos de activación en urgencias y emergencias. La utilidad de priorizar
Activation codes in urgency and emergency care. The utility of prioritising
X. Jiménez Fàbrega1, J.L. Espila2
1. Sistema d'Emergències Mèdiques de Catalunya (SEM).
2. UVI-Móvil. Servicio Navarro de Salud-Osasunbidea. Pamplona.
Dirección para correspondencia
RESUMEN
Las patologías «tiempo-dependientes», entendiendo como tales aquéllas en las que el retraso diagnóstico o terapéutico influye negativamente en la evolución y el pronóstico del proceso, son consideradas críticas en las emergencias, ya que su morbimortalidad está directamente relacionada con la demora en iniciar el tratamiento. Ejemplos de este tipo de patología existen en la práctica clínica habitual, desde la actuación ante la parada cardiorrespiratoria, continuando con el paciente que sufre un accidente vascular cerebral, un politraumatismo, un síndrome coronario agudo o una sepsis. La creación de sistemas de coordinación entre niveles asistenciales de diferente complejidad ha posibilitado la implantación y, finalmente, la consolidación de unos procedimientos consensuados entre todos los profesionales sanitarios implicados en el proceso asistencial que, de forma espontánea y genérica, se han definido como «códigos de activación». La aparición de estos códigos aparentemente parece simple, pero se convierte en un reto. Al detectarse una emergencia, se procede al aviso del centro receptor adecuado para el paciente a través de un centro coordinador de emergencias y se traslada al paciente a dicho centro.
Con los códigos se busca trabajar en equipo, de forma coordinada, basado en protocolos científicos reconocidos por los implicados en la asistencia y la comunidad científica y evitar duplicidad de acciones y retrasos innecesarios en las actuaciones con el paciente. En definitiva, tienen como una única finalidad trabajar conjuntamente para el beneficio del paciente.
Palabras clave: Códigos de activación. Código ictus. Código infarto. Código donantes en asistolia. Centro de coordinación.
ABSTRACT
«Time-dependent» pathologies, understood as those in which diagnostic or therapeutic delay negatively influences the evolution and prognosis of a case, are considered to be critical in emergencies, as their morbidity and mortality is directly related to delay in starting treatment. Examples of this type of pathology can be found in normal clinical practice, i.e. cardiac arrest, stroke, trauma, acute coronary syndrome or sepsis. The creation of systems of coordination between care levels involving different levels of complexity has made possible the implementation and, finally, the consolidation of certain procedures agreed upon amongst all health professionals involved in the care process. These procedures, in a spontaneous and generic way, have been defined as «activation codes». The appearance of these codes apparently seems simple, but represents a challenge. On an emergency being detected, the receiving centre appropriate for the patient is warned through an emergency coordinating centre and the patient is taken to that centre.
What is sought with the codes is coordinated team work, based on scientific protocols recognised by those involved in care and the scientific community, and avoidance of duplicated actions and unnecessary delays in actions with the patient. In short, their single aim is joint work in the patient's benefit.
Key words. Activation codes. Stroke code. Heart Attack code. Asystole donors code. Coordinating centre.
Introducción
La atención inicial a las urgencias ha sido, a lo largo de la historia, tema de análisis y controversia, especialmente cuando se plantean situaciones graves y con un número de afectados superior a la capacidad del equipo sanitario para resolver los diferentes problemas de salud planteados. En estas situaciones es cuando se requiere establecer un orden en la actuación sanitaria para poder asistir adecuadamente a cada enfermo o víctima.
El concepto de clasificación, priorización o triaje posiblemente tenga su origen alrededor del año 1800 en Francia, en el contexto de conflictos bélicos, donde los pacientes eran heridos de guerra que requerían tratamiento quirúrgico. Paralelamente aparecen los equipos de asistencia in situ en el campo de batalla, que debían priorizar aquellos pacientes sobre los que estaba justificado realizar alguna actuación. Con los años, el concepto de triaje ha ido evolucionando, han aparecido nuevas tecnologías que ayudan al proceso de registro de datos y clasificación de la gravedad de los pacientes, que ha llegado a puntos de cierta sofisticación en el momento de clasificar a los pacientes en función de la gravedad de la patología que presentan. Lamentablemente, estos sistemas de triaje de pacientes continúan siendo necesarios: los escenarios, las causas de la aparición de múltiples afectados han cambiado, pero el concepto de múltiples víctimas y recursos limitados sigue presente1-4.
A pesar que estos conceptos nacieron en el contexto del paciente traumático, y es en este tipo de pacientes donde han sido analizados con más profundidad evolucionando hasta como los conocemos en la actualidad, durante la segunda mitad del siglo XX aparecen las primeras iniciativas para clasificar a los pacientes en los servicios de urgencias hospitalarios, entorno en el que se dan situaciones de afluencia no programada de pacientes con distintos niveles de gravedad y que, en ocasiones, superan la capacidad de respuesta de los dispositivos sanitarios. El objetivo de estos sistemas siempre ha sido el mismo: evaluar de forma rápida el estado clínico del paciente que consulta los servicios de urgencias para clasificarlo en función de la gravedad y poder así determinar la demora aceptable en la valoración definitiva del paciente. Los pacientes en estado crítico son aquéllos que requerirán una atención inmediata, frente a las situaciones clínicas consideradas leves o, incluso, banales que permitirán una mayor demora en la asistencia o bien la posibilidad de ser derivados a un nivel asistencial menos complejo (Canadá, MAT/SET)5.
Paralelamente al desarrollo de los servicios de urgencias hospitalarias han ido creciendo los sistemas de emergencias médicas extrahospitalarias (SEM) para dar respuesta a una demanda de atención urgente, especialmente de patologías críticas, que habitualmente debutan de forma súbita e inesperada en entornos no sanitarios, domicilios, vía pública, centros comerciales y de ocio6-8. Con los años, estos sistemas de emergencias han ido desarrollando modelos de clasificación o triaje de pacientes, tanto para las víctimas de traumatismos (método START...) como de pacientes médicos, con una serie de algoritmos de decisión que presentan la dificultad añadida de la distancia con el paciente y la interlocución a través del teléfono, ya sea con el mismo paciente o a través de un testigo o familiar.
El tipo de patologías consideradas críticas, las emergencias, tienen en común un aspecto fundamental y que condiciona el pronóstico de los pacientes que las sufren: son patologías tiempo-dependientes, entendiendo como tales aquellas en las que el retraso diagnóstico o terapéutico influye negativamente en la evolución del proceso, y por tanto, son entidades de especial interés para las áreas de urgencias, donde una actuación adecuada puede modificar sustancialmente el pronóstico de los pacientes, como sería lo mismo decir, su morbimortalidad está directamente relacionada con la demora en iniciar el tratamiento, a mayor retraso menor probabilidad de resolución de la patología. Ejemplos de este tipo existen en la práctica clínica habitual, desde la actuación ante la parada cardiorrespiratoria, donde la ventana terapéutica disponible es de pocos minutos y que requiere una actuación y un tratamiento inmediato desde el momento del colapso, continuando con el paciente que sufre un accidente vascular cerebral, un politraumatismo, un síndrome coronario agudo o una sepsis. Éstas son entidades que han ido entrando progresivamente en el grupo de patologías sobre las que ha sido posible hallar cierto nivel de evidencia científica en la ventaja que supone para el pronóstico del paciente su detección y tratamiento precoz.
La atención a la parada cardiorrespiratoria es posiblemente el paradigma de patología crítica y tiempo dependiente, ante la cual han existido mecanismos de activación de equipos intrahospitalarios específicos para su atención. Son numerosas las iniciativas para detectar inmediatamente y actuar con la mayor rapidez posible sobre estos pacientes, a través de alarmas, números de teléfono específicos y equipos entrenados y activados simultáneamente9-12.
Quedaba pendiente la asignatura de poder identificar y tratar con diligencia las emergencias generadas fuera de entornos sanitarios, hecho que se ha visto favorecido por el crecimiento y maduración de los SEM, equipos multidisciplinarios que pueden aportar un valor añadido a la actuación en estas patologías y que son el primer eslabón de una cadena asistencial que finalizará en el centro hospitalario mejor dotado para atender y solucionar de forma definitiva el problema de salud planteado.
Se crea el concepto de la cadena asistencial, entendida como un proceso de atención urgente ya desde la aparición de los primeros síntomas por parte de los servicios de urgencias extrahospitalarias y médicos de atención primaria, pasando por los servicios de urgencias hospitalarias, hasta llegar a la atención del paciente por parte de especialistas en la enfermedad.
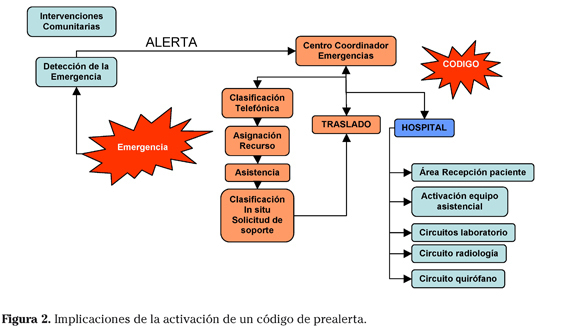
La creación de sistemas de coordinación entre niveles asistenciales de diferente complejidad ha posibilitado la implantación y, finalmente, la consolidación de unos procedimientos consensuados entre todos los profesionales sanitarios implicados en el proceso asistencial que, de forma espontánea y genérica, se han definido como códigos de activación (CA). La aparición de estos códigos aparentemente parece simple pero se convierte en un reto, se detecta una emergencia, se procede al aviso del centro receptor adecuado para el paciente a través de un centro coordinador de emergencias y se traslada al paciente a dicho centro (Fig. 1).
Y en el fondo, uno de los objetivos principales de la aparición de los CA es precisamente conseguir ese reto, hacer simple un mecanismo de coordinación complejo, que requiere convertir en una línea continua lo que hasta hace poco era una suma de acciones entre diferentes niveles asistenciales que generaba, incoherencias y en ocasiones pocos beneficios al paciente. Con los CA se busca trabajar en equipo de forma coordinada, en base a en protocolos científicos reconocidos por los implicados en la asistencia y la comunidad científica evitando duplicidad de acciones y retrasos innecesarios en las actuaciones con el paciente, en definitiva, con la única finalidad de trabajar conjuntamente para el beneficio del paciente. Asimismo se contempla la posibilidad de realizar intervenciones comunitarias para favorecer la detección de la emergencia, generar la alerta de la forma más precoz posible e iniciar la cadena asistencial que no debiera ser interrumpida hasta la resolución de la patología (Fig. 2).
Código ictus
En España la incidencia del ictus se estima en 150-250 casos/año por cada 100.000 habitantes; el 12% de los españoles muere por esta causa, un 4% de la población mayor de 65 años vive con las secuelas de un ictus y 150.000 personas en nuestro país precisan ayuda para realizar sus actividades básicas como consecuencia de haber padecido un ictus13,14.
Código ictus es un procedimiento de actuación prehospitalaria basado en el reconocimiento precoz de los signos y síntomas de un ictus, con la consiguiente priorización de cuidados y traslado inmediato, a un centro hospitalario capacitado, de aquellos pacientes candidatos a beneficiarse de una terapia de reperfusión y cuidados especiales en una Unidad de Ictus (UI). Implica la notificación y traslado urgente del paciente, facilita la coordinación intrahospitalaria del equipo de ictus y permite reducir el tiempo de llegada al hospital y agiliza la puesta en marcha de los procesos diagnósticos y terapéuticos en el paciente con ictus. El coste del equipo de ictus (formación-funcionamiento) es bastante modesto y mucho más cuando se tiene en cuenta el coste de hospitalización de los pacientes con ictus. Es necesario disponer de una línea con teléfono móvil de línea preferente durante las 24 horas entre el neurólogo responsable, los servicios de urgencias hospitalarios y el servicio público de coordinación de las urgencias extrahospitalarias. Ello debe permitir15:
- Disminuir el tiempo entre el inicio del ictus y el acceso a un diagnóstico y tratamiento especializado.
- Incrementar el número de pacientes con infarto cerebral tratados con trombolisis.
- Incrementar el número de pacientes que accedan a cuidados en una UI de agudos.
La telemedicina puede ejercer un papel muy importante para mejorar la evaluación en la fase aguda y ayudar a iniciar un tratamiento, agilizar el traslado de los pacientes o, en determinadas circunstancias, evitar el traslado innecesario de pacientes a la UI o al centro de referencia16. Este sistema mediante la videoconferencia permite un examen inmediato del paciente desde el servicio de urgencias, establecer una comunicación con los médicos y evaluar en su ordenador las pruebas de resonancia magnética o tomografía axial computarizada realizadas. A partir de entonces, decidir si es necesario su traslado urgente a la UI y, en caso negativo, seguir su tratamiento y evolución a distancia.
A raíz del ensayo clínico ECASS II17, se generó la necesidad de implicar a los distintos niveles asistenciales que intervenían en la atención del paciente con sospecha de sufrir un accidente vascular cerebral. El Sistema de Emergencias Médicas y el entonces Servicio Coordinador de Urgencias de la ciudad de Barcelona (SCUBSA 061) se integraron ya en 1997 en la creación de un sistema de coordinación entre el sistema de emergencias y el hospital receptor, con dos objetivos: reducir los tiempos de asistencia por parte del neurólogo y la realización de las exploraciones complementarias, especialmente la TC craneal e incluir un mayor número de pacientes dentro de la ventana terapéutica que permitía la administración de tratamiento fibrinolítico. En poco tiempo todos los implicados en esta cadena asistencial asumieron el término de Código ictus para identificar al paciente con sospecha, desde la primera atención, de sufrir un accidente vascular cerebral. La experiencia se consolidó cuando bajo el paraguas institucional de entidades públicas vinculadas a la Generalitat de Catalunya como el Consorci Sanitari de Barcelona, impulsaron la elaboración de un protocolo de actuación conjunto que englobara tanto los profesionales del ámbito de la atención primaria, las emergencias y los centros hospitalarios para definir la cadena asistencial a seguir en estos pacientes y donde se recogieron de forma explícita los criterios de inclusión para considerar al paciente con criterios de activar el circuito. Un segundo impulso institucional fue la creación del Pla Director de Malalties de l'Aparell Circulatori, que engloba una guía de actuación, «Guia de l'Ictus», aplicable en toda la comunidad.
La implantación del código ha demostrado la capacidad de reducir los tiempos de actuación en diferentes puntos de la cadena asistencial en relación a los pacientes sobre los que no se ha intervenido inicialmente activando el código. Se reduce el tiempo transcurrido entre la aparición de los síntomas y la llegada al centro hospitalario, disminuye el tiempo desde el inicio de los síntomas al tratamiento, el tiempo transcurrido hasta la valoración por el neurólogo es menor así cómo el tiempo de realización de las exploraciones complementarias, tanto radiológicas como de laboratorio; en consecuencia aumenta el numero de pacientes con posibilidad de recibir tratamiento fibrinolítico y, en definitiva, aumentan el número de fibrinolisis realizadas18-22.
La creación de un protocolo de actuación en esta patología no sólo ha demostrado que es posible conseguir un sistema de trabajo eficaz, sino que ha ayudado a la consolidación de las UI, como unidades de hospitalización especializadas en la atención de estos pacientes, que son garantía de efectividad y mejora del pronóstico de estos enfermos.
Afortunadamente en la actualidad, la totalidad de las comunidades autónomas disponen de sistemas de emergencias prehospitalarios, con protocolos de coordinación entre niveles asistenciales para conseguir una mejor asistencia al paciente con ictus, apoyado por una estrategia a nivel estatal que persigue cinco objetivos:
1. Promoción y prevención de la salud: prevención primaria y secundaria
2. Atención en fase aguda al paciente con ictus
3. Rehabilitación y reinserción
4. Formación
5. Investigación
Código de donante en asistolia
Durante 2007 se registraron en España 1.550 donantes reales de órganos sólidos, lo que sitúa la tasa por millón de población (p.m.p) en 34,3 la más alta a nivel mundial Cabe decir que en 8 de las comunidades autónomas se supera la media estatal. Esta actividad de donación permitió la realización de un total de 3.830 trasplantes de órganos sólidos (2.211 trasplantes renales, 1.112 trasplantes hepáticos, 241 trasplantes cardíacos, 185 trasplantes pulmonares, 76 trasplantes de páncreas y 5 trasplantes intestinales)23.
Tradicionalmente se han considerado 3 maneras de obtener órganos y tejidos de donantes potenciales: los donantes en muerte cerebral, los donantes vivos y los tejidos obtenidos de donantes cadáver. En los últimos años ha aparecido un nuevo grupo de potenciales donantes formado por aquellos individuos que sufren una parada cardiorrespiratorio (PCR) no recuperable que reciben atención médica por los equipos de emergencias prehospitalarios y que consiguen un tiempo de isquemia «caliente» (TIC) lo suficientemente reducido como para poder obtener órganos y tejidos aptos para el transplante24-26. Estos programas de donación de órganos han sido aceptados por la práctica médica a lo largo de los últimos 15 años y ayudan a aumentar el número de órganos sólidos, respecto de los obtenidos de donantes en muerte cerebral27. Este último grupo ha generado un incremento significativo de potenciales donantes con resultados en determinados transplantes (riñón), como mínimo, igual de buenos que los obtenidos con donantes en muerte encefálica28. La participación de los SEM ha contribuido a situar a España cómo tercer país en la obtención de órganos que provienen de donantes en asistolia, por detrás del Reino Unido y Holanda23,29.
En España, uno de los sistemas de emergencias de la Comunidad de Madrid, el SAMUR, fue pionero en colaborar en la obtención de órganos mediante donantes en asistolia, era el mes de abril de 1996. Hicieron falta menos de dos años para que en Barcelona otro sistema de emergencias, el Servei Coordinador d'Urgències de Barcelona 061, actualmente SEM, iniciara un procedimiento para la obtención de órganos de potenciales donantes en asistolia asistidos inicialmente por equipos de emergencias prehospitalarios.
Procedimiento de actuación prehospitalario30,31
Los profesionales que integran los equipos de Soporte Vital Avanzado (SVA) del SEM, liderados por médicos, y constituidos además por diplomados universitarios de enfermería y técnicos de transporte sanitario, son los responsables de detectar los posibles candidatos y activar en un primer momento el procedimiento de actuación a través del centro coordinador de urgencias y emergencias.
Los posibles donantes serían aquéllos que han sufrido una PCR y han sido atendidos por los equipos de emergencias siguiendo los protocolos de actuación basados en las guías de actuación aceptadas internacionalmente (European Resuscitation Council-ERC). Una vez atendido el paciente y llegada la situación considerada irrecuperable (no recuperación de pulso ni respiración espontánea) se aplica el procedimiento de actuación.
1. Criterios de inclusión
- Edad 14 (40 kg) y 65 años
- Localización del paciente en la vía pública
- Intervalo entre el suceso y el inicio de maniobras de reanimación inferior a 30 minutos
- Ausencia de latido cardíaco efectivo después de 30 minutos de realización de maniobras efectivas de reanimación cardiopulmonar avanzada
- Ausencia de complicaciones técnicas
2. Criterios de exclusión
- Enfermedad transmisible conocida (neoplasia o infección sistémica)
- Criminalidad o muerte violenta
- Inestabilidad hemodinámica previa al suceso de más de 60 minutos
- Traumatismo importante en tórax y/o abdomen
- Alta sospecha de uso de drogas por vía parenteral
- Desconocimiento de la hora de la PRC
- Presencia de enfermedad terminal
- Dificultades técnicas:
- No poder asegurar las compresiones torácicas y ventilaciones efectivas
- Tiempo desde el inicio de las maniobras y la transferencia hospitalaria superior a 90 minutos (isquemia caliente)
Una vez el posible donante cumple todos criterios de inclusión y ninguno de exclusión se activa el procedimiento. La unidad asistencial comunica al centro coordinador la existencia de un posible candidato a ser donante. El centro coordinador debe realizar el preaviso hospitalario, especificando los datos emitidos por el equipo asistencial, mediante comunicación con el responsable hospitalario, así como confirmar a la unidad asistencial la activación del procedimiento. A pesar de haber considerado la activación de dotaciones policiales para facilitar el acceso del paciente al hospital, a diferencia de otros sistemas de emergencias españoles, actualmente en Cataluña se están realizando los servicios sin necesidad de dicha activación.
El equipo asistencial mantendrá las maniobras de soporte vital avanzado hasta la trasferencia del paciente en el hospital. Durante el traslado se deberá:
1. Mantener la correcta oxigenación y ventilación del posible donante:
- Realizar la intubación traqueal con un tubo endotraqueal del mayor calibre posible.
- Ofrecer una FiO2 de 1 con una frecuencia respiratoria de 15 respiraciones por minuto.
- No interrumpir la ventilación del paciente durante más de 30 segundos bajo ningún concepto.
2. Realizar de forma continuada las compresiones torácicas:
- Durante todo el traslado y con una frecuencia de 100 compresiones por minuto.
- Nunca interrumpir las compresiones más de 30 segundos. Se considera preferible realizar las compresiones de forma ininterrumpida hasta la llegada al centro receptor.
3. Accesos venosos y fármacos:
- Colocar los accesos venosos (preferiblemente 2) en la localización más proximal posible.
- Administrar pantoprazol 40 mg iv.
- No administrar más fármacos una vez activado el procedimiento.
4. Traslado:
- Se realizará, a ser posible, a velocidad constante y se evitarán aceleraciones y desaceleraciones bruscas.
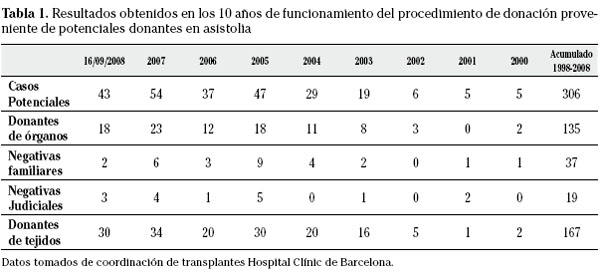
Los resultados obtenidos en los 10 años de funcionamiento del procedimiento de donación proveniente de potenciales donantes en asistolia viene resumido en la tabla 1.
Código Sepsis
Según las definiciones de criterios diagnósticos de sepsis32, existen alrededor de unos 50.000-100.000 casos/año de «sepsis» en España33,34 y, de éstos, alrededor del 30% evolucionarán a cuadros de sepsis grave o shock séptico. Se puede estimar en unos 45.000 casos de «sepsis grave» al año en España, de los que fallecen unos 13.000. Según datos del estudio EDU-SEPSIS, en España, de octubre a diciembre 2005, la sepsis grave presentó una mortalidad del 47%, y los casos de shock séptico alcanzaron el 84%. En el mundo se producen unos 18.000.000 casos/ año con 1.400 muertos/día.
La incidencia de estos procesos infecciosos está aumentando a un ritmo del 7-9%35-37 anual por diversos factores, como son el aumento de la expectativa de vida, que deriva en un mayor número de procesos crónicos en la población, incremento de realización de técnicas invasivas, estados de inmunodepresión por fármacos, enfermos tratados con quimioterapia, etc.
Existe en la actualidad suficiente evidencia científica para afirmar que la aplicación precoz y dirigida de una serie de medidas diagnóstico-terapéuticas, entre las que se incluyen el soporte hemodinámico adecuado y el tratamiento antibiótico, mejoran de manera significativa la supervivencia. La sepsis requiere una identificación rápida y un tratamiento inmediato, con lo que esta forma pasa a engrosar el grupo de enfermedades tiempo-dependientes.
Existen consensos33 de actuación hospitalaria entre los servicios de urgencias y de medicina intensiva para mejorar el conocimiento diagnóstico terapéutico de la sepsis grave en pacientes adultos que contemplan definiciones, herramientas diagnósticas, medidas terapéuticas básicas en la sepsis grave y shock séptico.
Entre las especificaciones establecidas para la guía está su aplicabilidad en el entorno de las urgencias, con una ventana temporal limitada a las seis primeras horas de manejo del paciente séptico, y el tratar de contemplar en las recomendaciones niveles de máxima exigencia asistencial.
Todas las referencias de activaciones de código sepsis son a nivel intrahospitalario y aunque la sepsis grave es un complejo síndrome difícil de definir, diagnosticar y tratar, se debieran de realizar estudios para la valoración de la implementación del código sepsis extrahospitalario en un futuro.
Código Infarto
El síndrome coronario agudo es una emergencia sanitaria que requiere de una detección y un tratamiento precoz, ya que la efectividad del tratamiento depende de su rapidez de instauración. Con el uso generalizado de las intervenciones coronarias, agentes fibrinolíticos, tratamiento antitrombótico y prevención secundaria, la mortalidad total al cabo del mes se ha reducido a un 4-6%.
Se define el Código infarto como el conjunto de medidas a activar cuando el personal sanitario de urgencias y emergencias se encuentra ante un paciente con la sospecha diagnóstica de síndrome coronario agudo (SCA), después de haber sido evaluado clínicamente y tras la realización de un electrocardiograma de 12 derivaciones. La detección del paciente se hará en cualquier nivel sanitario que pueda realizar un ECG, una vez detectado el paciente con criterios de activación del código (SCA con elevación del segmento ST), el sistema de emergencias médicas debe hacerse cargo del traslado del paciente al centro hospitalario donde se le pueda ofrecer un tratamiento definitivo de reperfusión. Ante la sospecha de un SCA, el sistema sanitario debe agilizar su respuesta para permitir el acceso a un tratamiento de reperfusión y una atención especializada.
En el caso de los pacientes con elevación del segmento ST, esta estrategia es de vital importancia. La elección del método de repercusión, fibrinolisis o angioplastia primaria, dependerá de la capacidad que tenga el sistema de ofrecer una u otra estrategia, teniendo en cuenta que ambas disponen de evidencia científica sobre su eficacia.
Teniendo en cuenta que, en condiciones ideales y en pacientes graves la angioplastia primaria puede ser considerada de elección, se ha diseñado un procedimiento (Código infarto) para ofrecer al mayor número de pacientes posible la angioplastia primaria como terapia inicial de reperfusión. Para el diseño del mismo deben participar tanto la administración como los integrantes de los sistemas sanitarios de urgencias y especializados, así como las sociedades científicas de las especialidades incluidas en la asistencia de estos pacientes (incluida la futura especialidad de Medicina de Urgencias y Emergencias).
Teniendo en cuenta las recomendaciones publicadas en las guías de práctica clínica de la Sociedad Europea de Cardiología38 (Fig. 3) y, con la intención de priorizar en una fase inicial los pacientes potencialmente más graves, se ha diseñado la activación del Código infarto ante la sospecha de un SCA con elevación del segmento ST. Se prioriza la realización de una angioplastia primaria cuando el tiempo desde la realización del ECG de 12 derivaciones y su interpretación hasta la apertura de la arteria ocluida se estime inferior o igual a 120 minutos. Los pacientes que no puedan ser incluidos en este grupo por no poder acceder a un laboratorio de hemodinamia en los tiempos citados, se les ofrecerá la fibrinolisis como terapia de reperfusión39 (Fig. 4).
A falta de datos definitivos, entre el 1 de junio y el 18 de octubre de 2009, el Sistema d'Emergéncies Médiques (SEM), en Cataluña, ha activado el código en 823 ocasiones, derivando a los pacientes a los diferentes hospitales del sistema sanitario, de los cuales 10 disponen de laboratorio de hemodinámica. Del total de pacientes, 466 fueron servicios atendidos inicialmente por el SEM, mientras que en 357 se realizó un traslado interhospitalario. Respecto a la asignación terapéutica inicial realizada por el SEM, se asignaron 704 pacientes a la opción de angioplastia primaria mientras que se realizaron 107 fibrinolisis. Como unidades asistenciales, intervinieron en 152 casos el soporte vital avanzado (SVA) aéreo (helicóptero medicalizado), en 635, unidades de SVA terrestre y 36 casos fueron trasladados por unidades de enfermería (SVI). En estos últimos casos no se han registrado complicaciones durante el traslado.
Bibliografía
1. Gómez Jiménez J, Torres Trillo M, López Pérez J, Jiménez Murillo L. Sistema Español de triaje (SET). Madrid: Sociedad Española de Medicina de Urgencias y Emergencias (SEMES) 2004. [ Links ]
2. Matos Castro S, Padrón Peña MP. Necesidades de asistencia urgente a los inmigrantes ilegales recién llegados en cayuco a Tenerife. Emergencias 2008; 20: 405-410. [ Links ]
3. Rodríguez del Rosario C, Núñez Díaz S, García de Carlos P, Rodríguez Palmero I, Mahtani Mahtani V, Hernández Rodríguez A et al. Características de la asistencia sanitaria a la llegada de inmigrantes africanos a las Islas Canarias. Emergencias 2008; 20: 411-418. [ Links ]
4. Corral E. Atentados del 11-M en Madrid: reflexiones 5 años después. Emergencias 2009: 21: 141-142. [ Links ]
5. Beveridge R, Clarke B, Janes L, Savage N, Thompson J, Dodd G et al. Implementation Guidelines for the canadian emergency Department Triage and Acuity Scale (CTAS). Version CTAS16.DOC December 16, 1998. [ Links ]
6. Fernández Egido C, García Herrero G, Romero García R, Marquina Santos AJ. Intoxicaciones agudas en las urgencias hospitalarias. Emergencias 2008: 20; 328-331. [ Links ]
7. Cano del Pozo MI, Rabanaque Hernández MJ, Feja Solana C, Martos Jiménez MC, Abad Díez JM, Celorrio Pascual JM et al. Estudio de la frecuentación de un servicio de urgencias extrahospitalario. Emergencias 2008; 20: 179-186. [ Links ]
8. Ortega Maján MT, Rabanaque Hernández MJ, Júdez Legaristi D, Cano del Pozo MI, Abad Díez JM, Moliner Lahoz J. Perfil de los usuarios y motivos de demanda del servicio de urgencias extrahospitalario 061. Emergencias 2008; 20: 27-34. [ Links ]
9. Abella BS, Alvarado JP, Myklebust H, Edelson DP, Barry A, O'Hearn N et al. Quality of cardiopulmonary resuscitation during in-hospital cardiac arrest. JAMA 2005; 293: 305-310. [ Links ]
10. Ezquerra García AM, Suberviola Fernández I, Pavía Pesquera MC. Evaluation of the effectiveness of an in-hospital cardiac alarm system. Enferm Intensiva 2009; 20: 58-68. [ Links ]
11. Sandroni C, Cavallaro F, Ferro G, Fenici P, Santangelo S, Tortora F et al. A survey of the in-hospital response to cardiac arrest on general wards in the hospitals of Rome. Resuscitation 2003; 56: 41-47. [ Links ]
12. Ochoa Gómez FJ, San Martín Salazar B, Carpintero Escudero JM, Fernández Munárriz ME. Cardiopulmonary resuscitation in a general hospital. An Med Interna 1996; 13: 265-268. [ Links ]
13. Encuesta Nacional de Morbilidad Hospitalaria. INE 2005. http://ine.es/ [ Links ]
14. Alonso I, Regidor E, Rodríguez C, Gutiérrez-Fisac JL. Principales causas de muerte en España. Med Clin (Barc) 1996; 107: 441-445. [ Links ]
15. Gallego J, Herrera M, Jericó I, Muñoz R, Aymerich N, Martínez-Vila E. El ictus en el siglo XXI. Tratamiento de urgencia. An Sist Sanit Navar 2008; 31 (Suppl 1): 15-30. [ Links ]
16. González Armengol JJ, Carricondo F, Mingorance C, Gil-Loyzaga P. Telemedicina aplicada a la atención sanitaria urgente: aspectos metodológicos y prácticos. Emergencias 2009; 21: 287-297. [ Links ]
17. Hacke W, Kaste M, Fieschi C, Von Kummer R, Davalos A, Meier D et al. Randomised double-blind placebo-controlled trial of thrombolytic therapy whith intravenous alteplase in acute ischaemic stroke (ECASS II). Secons European Australasian Acute Stroke Study Investigators. Lancet 1998; 352: 1245-1251. [ Links ]
18. Álvarez-Sabín J, Molina CA, Abilleira S, Montaner J, García Alfranca F, Jiménez Fabrega X et al. Impacto de la activación del Código Ictus en la eficacia del tratamiento trombolítico. Med Clin (Barc) 2003; 120: 47-51. [ Links ]
19. Belvis R, Cocho D, Martí-Fábregas J, Pagonabarraga J, Aleu A, García-Bargo MD et al. Beneficios de un sistema de código ictus prehospitalario. Cerebrovasc Dis 2005; 19: 96-101. [ Links ]
20. Pérez de la Ossa N, Sáncez-Ojanguren J. Palomares E, Millán M, Arenillas JF, Dorado L et al. Influence of the stroke code activation source on the outcome of acute ischemic stroke patients. Neurology 2008; 70: 1238-1243. [ Links ]
21. Gómez-Angelats E, Bragulat E, Obach V, Gómez-Choco M, Sánchez M, Miró O. Resultados alcanzados con la puesta en marcha del circuito «Código Ictus» en un gran hospital: papel de urgencias y análisis de la curva de aprendizaje. Emergencias 2009; 21: 105-113. [ Links ]
22. Stead LG. El protocolo «código ictus»: una llamada a la acción. Emergencias 2009; 21: 85-86. [ Links ]
23. Organización Nacional de Transplantes www.ont.es [ Links ]
24. López-Navidad A, Caballero F. Extended criteria for organ acceptance. Strategies for achieving organ safety and for increasing organ pool. Clin Transplant 2003; 17: 308-324. [ Links ]
25. Álvarez J, Del Barrio R, Arias-Díaz, Ruiz F, Iglesias J, de Elías R et al. Non-heart-beating donors from the streets. An increasing donor pool source. Transplantation 2000; 70: 314-317. [ Links ]
26. Valero Castell R, Mañalich Vidal M, Cabrer Barbosa CA, Sánchez Ibáñez J, Umbert B, Salvador Gonzalbo L. Extracción de órganos de donantes a corazón parado. Nefrología 1996; 16 (Supl. 2): 54-60. [ Links ]
27. Bernat JL. The boundaries of organ donation after circulatory death. N Engl J Med 2008; 359: 669-671. [ Links ]
28. Sánchez Fructuoso AI, Prats D, Torrente J, Pérez-Contín MJ, Fernández C, Álvarez J et al. Renal transplantation from non-heart beating donors: a promising alternative to enlarge the donor pool. J Am Soc Nephrol 2000; 11: 350-358. [ Links ]
29. Mateos Rodríguez AA, Cepas Vázquez J, Navalpotro Pascual JM, Martín Maldonado ME, Barba Alonso C, Pardillos Ferrer L et al. Análisis de 4 años de funcionamiento de un programa de donante a corazón parado extrahospitalario. Emergencias 2010, en prensa. [ Links ]
30. Protocol de cor aturat de Catalunya. Projecte CatAsistol, Programa de donants en assistòlia. Comissió de Seguiment del Programa de donants en assistòlia. Organització Catalana de Transplantaments (OCATT). 6 març de 2006. [ Links ]
31. Protocolo de actuación ante el donante en asistolia. Sistema d'Emergències Mèdiques (SEM) 2006. [ Links ]
32. Levy MM, Fink MP, Marshall JC, Abraham E, Angus D, Cook D et al. 2001 SCCM/ESICM/ACCP/ATS/SIS International Sepsis Definitions Conference. Intensive Care Med 2003; 29: 530-538. [ Links ]
33. León Gil C, García-Castrillo Riesgo L, Moya Mir M, Artigas Raventós A, Borges Sa M, Candel González FJ et al. Documento de Consenso (SEMES-SEMICYUC). Recomendaciones del manejo diagnóstico-terapéutico inicial y multidisciplinario de la sepsis grave en los Servicios de Urgencias hospitalarios. Med Intensiva 2007; 31: 375-387. [ Links ]
34. Aguirre Tejedo A, Echarte Pazos JL, Mínguez Masó, Supervía Caparrós A, Skaf Peters E, Campodarve Bottet I. Implementación de un «Código Sepsis Grave» en un servicio de urgencias. Emergencias 2009; 21: 255-261. [ Links ]
35. De Miguel-Yanes JM, Andueza-Lillo JA, González-Ramallo VJ, Pastor l, Muñoz J. Failure to implement evidence-based clinical guidelines for sepsis at the EDB. Am J Emerg Med 2006; 24: 553-559. [ Links ]
36. Annane D, Aegerter P, Jars-Guincestre MC, Guidet B, for the CUB-Réa Network. Current epidemiology of septic shock. Am J Respir Crit Care Med 2003; 168: 165-172. [ Links ]
37. Martin GS, Mannino DM, Eaton S, Moss M. The epidemiology of sepsis in the United States from 1979 through 2000. N Engl J Med. 2003; 348: 1546-1554. [ Links ]
38. Grupo de Trabajo de la SEC. Guías de Práctica Clínica de la Sociedad Europea de Cardiología. Rev Esp Cardiol 2009; 62:e1-e47. [ Links ]
39. Sistema d'Emergències Mèdiques de Catalunya (SEM). Procedimiento operativo. Codi IAM. 1 de junio de 2009. [ Links ]
 Dirección para correspondencia:
Dirección para correspondencia:
Xavier Jiménez Fábrega
Área Asistencial
Pablo Iglesias, 101-115
08908 L'Hospitalet de Llobregat. Barcelona
E-mail:
francescxavierjimenez@gencat.cat