Introducción
Los efectos adversos relacionados con la asistencia hospitalaria en España alcanzan cifras del 8,2%, y los más frecuentes se deben a la medicación administrada a los pacientes durante su ingreso1. En los servicios de Cirugía, estos efectos aparecen hasta en el 12,5% de los pacientes2; la causa farmacológica ocupa el tercer lugar (24%), precedida por las infecciones nosocomiales (41,7%) y las complicaciones derivadas de la técnica quirúrgica (27,1%)2.
El síndrome de DRESS (reacción de sensibilidad inducida por fármacos, manifestada con eosinofilia y clínica sistémica) es una entidad infrecuente, pero severa, caracterizada por lesiones cutáneas, fiebre elevada, linfadenopatías y afección de órganos internos, y que presenta una latencia de una a seis semanas tras la administración del fármaco responsable3. Es, por tanto, compatible clínicamente con un cuadro infeccioso abdominal justificado por una cirugía reciente. Se trata de un síndrome potencialmente grave, que alcanza cifras de mortalidad superiores al 10%4, y que en pacientes postoperados supone una complicación añadida a tener en cuenta para establecer un correcto diagnóstico y ofrecer un tratamiento precoz que disminuya sus consecuencias.
Caso clínico
Presentamos el caso de un paciente varón, de 54 años, sin antecedentes médico-quirúrgicos personales de interés que fue trasladado a su hospital de referencia por presentar dolor abdominal repentino y pérdida de conocimiento, con mantenimiento de la función cardio-respiratoria en todo momento. Se realizó una historia clínica detallada, carente de datos destacables, y una exploración física completa. El paciente presentaba un abdomen doloroso, distendido, sin evidencia de signos externos compatibles con un traumatismo abdominal reciente, y con peritonismo difuso. El resto de la exploración abdominal era normal.
Ante el cuadro clínico compatible con un abdomen agudo, se realizó una tomografía axial computarizada (TAC) abdominal que mostró la presencia de un gran hematoma en la raíz del mesenterio, y gas extraluminal en la pared anterior de la tercera porción duodenal, sugiriendo una laceración a dicho nivel. Ante tales hallazgos se realizó una laparotomía exploradora, evidenciando hemoperitoneo, hematoma esplénico clasificado como traumatismo grado III según laAmerican Association for the Surgery of Trauma(AAST), hematoma duodenal (grado II AAST) sin perforaciones, y un gran hematoma no expansivo en la raíz del mesenterio. Se realizó lavado abdominal, control hemostático y cierre de la cavidad.
Al sexto día de la operación, el paciente presentó una crisis de dolor abdominal sin inestabilidad hemodinámica, acompañada de vómitos biliosos. Se realizó nuevamente una TAC abdominal que demostró la presencia de un pseudoaneurisma de 17 x 10 mm2en una rama arterial pancreático-duodenal, asociando un hematoma extraluminal. Por ello, se realizó la embolización concoilsde la arteria lesionada mediante radiología intervencionista. El paciente evolucionó de forma satisfactoria, siendo dado de alta a los quince días de la intervención.
A los tres días tras el alta, el paciente reingresó por presentar fiebre elevada (39 ºC), dolor abdominal asociado y exantema pruriginoso a nivel torácico (Fig. 1A), relacionado todo ello con la toma de metamizol. Tras excluir un foco infeccioso a otro nivel (la radiografía torácica, el sedimento urinario y los parámetros analíticos estaban dentro de la normalidad), se inició antibioterapia empírica (piperacilina-tazobactam) dirigida a cubrir un posible foco abdominal, dado el antecedente de dos intervenciones recientes.
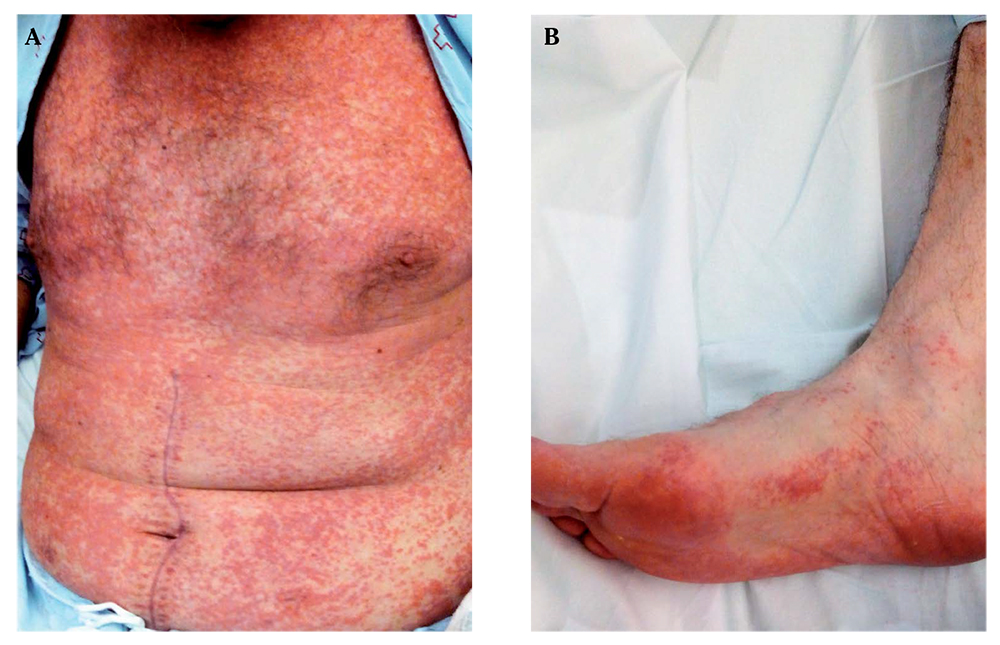
Figura 1. Síndrome de DRESS.A. Exantema maculopapular, no sobreelevado, confluente y pruriginoso, con tendencia a generalizarse y afectar la mayor parte de la superficie corporal.B. Afectación exantemática a nivel del pie.
A las 48 horas del reingreso el paciente presentó un empeoramiento llamativo del estado general, con extensión caudal del exantema (Fig. 1B) y persistencia de la fiebre. En una nueva analítica de control destacó la presencia de eosinofilia, deterioro renal agudo (3,5 mg/dl de creatinina) y discreta elevación del enzima alanina-amino-trasferasa (glutamato piruvato transaminasa, GPT). Por todo ello, se solicitó valoración por parte del servicio de Alergología, que, ante la clínica previamente descrita, estableció el diagnóstico final de síndrome de DRESS con afectación renal (nefritis intersticial inmunoalérgica).
Se inició tratamiento con corticoterapia oral y retirada del fármaco sospechoso responsable del cuadro clínico (metamizol). Tras ello, el paciente mostró una evolución favorable, con corrección de la creatinina y de la eosinofilia en la repetición de los controles analíticos.
Fue dado de alta a los quince días sin incidencias y, tras un año de evolución, el paciente se encuentra asintomático y sin repercusiones orgánicas.
Discusión
El diagnóstico de síndrome de DRESS es infrecuente, con una tasa de incidencia desconocida. Se estima que el riesgo de padecerlo es de 1 a 1.000 casos por cada 10.000 exposiciones farmacológicas en la población general3,5.
El momento más frecuente para su debut inicial es entre la segunda y cuarta década de la vida, sin haber sido descritas diferencias estadísticamente significativas entre ambos sexos4,5. Los pacientes más predispuestos a padecerlo son los usuarios de medicación hepatotóxica, las embarazadas, las personas que sufren alcoholismo o inmunodeficiencia y aquellos pacientes en edad pediátrica3.
Los fármacos implicados con mayor frecuencia son la carbamazepina y el alopurinol. Sin embargo, también se relacionan los inhibidores de la bomba de protones, los antibióticos y las pirazolonas, como sería el caso de nuestro paciente, que refirió el inicio del cuadro con un rash cutáneo tras la toma de metamizol3-5.
La patogenia es incierta, aunque probablemente de base autoinmune4 5-6y su diagnóstico es complejo por la gran variedad clínica que pueden presentar los pacientes. Habitualmente, el cuadro comienza con fiebre elevada y empeoramiento del estado general, seguido de la aparición de un exantema máculo-papular y pruriginoso, confluente y generalizado, que compromete la mayor parte de la superficie corporal, incluyendo manos y pies5,6. Esta lesión cutánea supone uno de los signos claves en el diagnóstico de un síndrome de DRESS, mientras que las manifestaciones no cutáneas y sistémicas más frecuentes son las adenopatías múltiples y las alteraciones hematológicas (eosinofilia o linfocitosis atípica).
La afectación orgánica, frecuente con la evolución de la enfermedad, es potencialmente grave; el daño hepático es el más habitual (64%) y causa la mayor parte de la mortalidad asociada a este síndrome. La clínica hepatobiliar varía desde una elevación leve de enzimas hepáticos hasta una hepatitis fulminante que supone el fallecimiento de los pacientes en un porcentaje no desestimable de casos. La afectación renal es menos habitual (11%) pero podría desencadenar una insuficiencia aguda y grave, requiriendo dializar al paciente. Los casos más severos, pero atípicos, pueden presentar afección a nivel neurológico, gastrointestinal y cardíaco3,6.
La dificultad diagnóstica surge en el estadio inicial, donde destaca una clínica inespecífica, con mal estado general, fiebre y alteraciones hematológicas. En este momento, los síntomas derivados de esta entidad podrían ser superponibles a los derivados de una posible complicación postquirúrgica abdominal y conducir a un error diagnóstico por parte del cirujano.
Actualmente el tratamiento de esta patología es controvertido, y no existe consenso en cuanto a la alternativa terapéutica más adecuada destinada a su resolución. La suspensión del fármaco responsable es la medida más eficaz para evitar su evolución y, ante la presencia de un daño sistémico establecido, se recomienda la administración de corticoterapia intravenosa inicial y disminución progresiva en función de la evolución del paciente7.
En conclusión, aunque la mayoría de farmacodermias poseen efectos leves y de fácil resolución, hay que tener en cuenta que existen otras que son graves y potencialmente mortales, como el síndrome de DRESS, cuyos síntomas iniciales pueden inducir al cirujano general a pensar en una complicación abdominal inherente a la técnica quirúrgica o a la propia evolución de la patología basal. La retirada del fármaco responsable es el tratamiento fundamental, ya que su mantenimiento puede comprometer la vida del paciente.














