Introducción
La COVID-19 resulta una patología heterogénea que comprende desde cuadros leves (catarro) a otros más graves (neumonía que puede llevar a insuficiencia respiratoria aguda y distrés, sepsis y fenómenos tromboembólicos)1-3. Entre los antecedentes de peor pronóstico descritos se encuentran: edad mayor de 65 años, factores de riesgo vascular (hipertensión arterial, diabetes mellitus, obesidad), enfermedad renal crónica, enfermedad cerebrovascular, enfermedad coronaria, insuficiencia cardiaca y demencia4-12. Por otra parte, hasta la introducción de los nuevos antivirales, los tratamientos específicos han contado con un bajo grado de recomendación, salvo para la dexametasona13, y solo la vacunación universal ha demostrado atenuar el desarrollo de las formas más graves, previniendo la hospitalización de pacientes con menos factores de riesgo14.
El Sector Sanitario de Barbastro (SSB) es el proveedor de servicios públicos de atención primaria, especializada, socio-sanitaria y de salud mental en una comarca de 8.500 km2 en Aragón (España), con más de 110.000 habitantes, de los que casi el 22% son mayores de 65 años. La pandemia por SARS-CoV-2 ha ocasionado en el SSB una importante morbimortalidad poblacional, desbordando puntualmente su capacidad de atención sanitaria y desafiando las actuaciones médicas. Hitos relevantes durante la pandemia fueron la secuenciación genética del virus SARS-CoV-2 (10 de enero de 2020), la incorporación de dexametasona en las guías de la OMS para el manejo de la COVID-19 (20 de septiembre de 2020) y el inicio de la vacunación específica en España (27 de diciembre de 2020), momento en el que la incidencia acumulada era de 6.032.297 casos con 89.253 fallecidos a causa de la enfermedad (1,48%) en España, y, en la comunidad autónoma de Aragón, de 203.113 casos con 4.071 fallecidos (2%)15.
El Conjunto Mínimo Básico de Datos (CMBD), de obligado cumplimiento para los hospitales de nuestro Sistema Nacional de Salud, es elaborado por las unidades de codificación a partir de los informes de alta, y recoge hasta veinte diagnósticos y veinte procedimientos distintos para cada caso, codificados siguiendo la clasificación internacional de enfermedades (CIE) versión 1016. La información que recogen es homogénea y, por tanto, válida para hacer estudios comparativos.
El presente trabajo pretendió, mediante la utilización de datos obtenidos del CMBD y de las bases de datos hospitalarias de prescripción electrónica de medicamentos y resultados microbiológicos, describir el impacto de la infección por SARS-CoV-2 sobre la hospitalización, analizando los factores asociados a la mortalidad de los pacientes ingresados por COVID-19 hasta 2022.
Métodos
Estudio retrospectivo de cohortes realizado en el Hospital General de Barbastro (HGB), desde el inicio de la pandemia hasta el 31 de diciembre de 2021. Se trata de un hospital ubicado en Barbastro (España), con 160 camas de hospitalización y siete en unidades de cuidados intensivos (UCI), que centraliza las hospitalizaciones y las pruebas complementarias del SSB17.
Se incluyeron secuencialmente todos los pacientes ingresados, tanto en planta de hospitalización como en UCI, con diagnóstico de COVID-19 confirmado mediante prueba de la reacción en cadena de la polimerasa (PCR) positiva; no se aplicó exclusión por edad ni por otras circunstancias.
El Servicio de Documentación del HGB proporcionó el CMBD de los pacientes ingresados con diagnóstico de infección COVID-19 durante los años 2020 y 2021. Los datos de ocupación hospitalaria (planta convencional y UCI) se recabaron del Portal de Transparencia del Gobierno de Aragón16.
La codificación diagnóstica de la COVID-19 en el CMBD se realizó, hasta el 1 de julio de 2020, con el código B97.29 (Otros coronavirus), y desde esa fecha con el código U07.1 COVID-19. Este último es un código específico para la enfermedad que apareció por primera vez en el Monográfico COVID-19 nº 9 - 1er semestre 202018, donde se detalla cómo se realizará su nueva codificación, que entró en vigor el 1 de junio de 2020 aunque su aplicación no se implementó en el HGB hasta un mes más tarde.
Se recogieron las siguientes variables:
- Epidemiológicas: sexo y edad.
- Antecedentes médicos patológicos: hipertensión arterial (HTA), obesidad, dislipemia, diabetes mellitus, demencia (incluyendo enfermedad de Alzheimer), enfermedad cerebrovascular (ECV), asma, enfermedad pulmonar obstructiva crónica (EPOC), neoplasia activa, enfermedad renal crónica, insuficiencia cardiaca, conectivopatías, hepatopatía y cardiopatía isquémica crónica. Todas ellas se obtuvieron como variables dicotómicas a partir de los códigos CIE-10 de Diagnósticos (Apéndice I).
- Variable índice de Charlson: se recodificó a partir de los antecedentes, sin incluir la edad19,20, obteniendo un rango absoluto de 0 a 9, por lo que se analizó como cuantitativa en este estudio. Se considera 0-1 puntos como ausencia de comorbilidad.
- Diagnósticos del ingreso: neumonía vírica, insuficiencia respiratoria aguda, complicación trombótica aguda.
- Oxigenoterapia: el tratamiento hospitalario con oxígeno queda recogido en el CMBD mediante dos apartados: oxigenoterapia (definida por el código 3E0F7SF como la introducción de otro gas en el tracto respiratorio mediante abordaje por orificio natural o artificial) y ventilación mecánica (VM) (definida por las codificaciones de VM no invasiva y/o invasiva) (Apéndice II). Dado que ambas variables no son excluyentes mutuamente, para el presente estudio se agruparon en una única variable, oxigenoterapia, con tres categorías: 0= no consta, 1= oxigenoterapia sin VM y 2=oxigenoterapia con VM.
- Las variables de diagnóstico de ingreso y de oxigenoterapia fueron utilizadas como parámetros de aproximación a la gravedad de la COVID-19 durante el ingreso hospitalario. Hay que tener en cuenta que la variable afectación respiratoria se elaboró a partir de la presencia o no de los códigos diagnósticos hipoxemia, insuficiencia respiratoria aguda y distrés respiratorio, que son excluyentes entre sí; y que la complicación trombótica agrupa los códigos de trombosis venosa y/o tromboembolismo pulmonar, ictus agudo y/o cardiopatía isquémica aguda (Apéndice I). La oxigenoterapia queda establecida según lo descrito en el párrafo anterior.
- Tratamientos específicos frente a la COVID-19: glucocorticoides sistémicos, remdesivir, tocilizumab, plasma de donante, anakinra y dosis de vacunación recibidas. La administración de plasma de donante se recogió mediante el código correspondiente. Sin embargo, los tratamientos farmacológicos se obtuvieron de los registros de prescripción electrónica hospitalaria por varios motivos: 1) varios fármacos como remdesivir y tocilizumab, aunque empezaron a dispensarse desde las primeras semanas de la pandemia, no se recogieron sistemáticamente en el CMBD hasta más adelante; 2) los corticoides sistémicos, habitualmente codificados como antiinflamatorios intravenosos, mostraron diferencias con los registros de prescripción, por lo que se optó por obtener dicha información directamente de la Historia Clínica Electrónica en todos los casos discrepantes.
- Desenlace: fallecimiento durante el ingreso hospitalario (variable dependiente).
- Ola epidemiológica: a partir de las PCR para COVID-19 con resultado positivo realizadas en el SSB y de las cifras de ingresos hospitalarios en el HGB, agrupadas por semanas, se identificaron las olas epidemiológicas poblacionales desde el inicio de la pandemia hasta finales de 2021, tomando como inicio de cada ola el repunte mayor del 200% del número de ingresos hospitalarios respecto a la semana precedente y mantenido en las siguientes.
- Saturación asistencial: se definió su presencia en aquellas semanas en que el número de pacientes hospitalizados por COVID-19 fue superior al percentil 90 de la ocupación semanal de la semana previa.
- Variante vírica predominante: aunque no fue posible identificar la variante del virus implicada en cada ola, realizamos una aproximación en función de lo descrito en la población española19. La variante ómicron sustituyó a la variante delta a partir de la última semana del año 2021, por lo que no se analizó en este estudio.
Las variables cualitativas se describieron mediante su frecuencia y porcentaje, y las cuantitativas con la mediana y rango intercuartílico (RIC). Las diferencias entre olas epidémicas respecto a las distintas variables se analizaron con Chi-cuadrado para variables cualitativas (sexo, mortalidad y tratamiento corticoide) y Kruskal-Wallis para las cuantitativas (edad). El subanálisis de las diferencias significativas entre las distintas olas se realizó mediante el cálculo de los residuos corregidos (valorando como significativos cuando son >1,9 o <-1,9) para las variables cualitativas, y mediante los test de Bonferroni y T3 de Dunnet del ANOVA de un factor para las cuantitativas.
Se analizó la asociación entre las variables del estudio y el fallecimiento en el curso de la hospitalización (variable dependiente) mediante la odds ratio (OR) y su intervalo de confianza (IC) del 95%. En el caso de las variables cuantitativas (edad e índice de Charlson) la OR se obtuvo del modelo de regresión logística univariante, y en el caso de las cualitativas, a partir de la tabla de contingencia. Las variables que resultaron significativas en el análisis univariante o que disponían de referencias bibliográficas sólidas, se incluyeron en el análisis multivariante de regresión logística (variable dependiente: fallecimiento durante el ingreso). Las variables categóricas no dicotómicas se introdujeron como variables dummie generadas automáticamente por el programa empleado: SPSS.v.22 (IBM). Se consideraron significativos aquellos resultados con valores de p < 0,05.
La realización de este estudio recibió un dictamen favorable por parte del Comité de Ética de la Investigación de la Comunidad Autónoma de Aragón (CEICA) a fecha de 22 de abril de 2022 (CP - CI EPA 22/019).
Resultados
El primer caso de infección por SARS-CoV-2 en el SSB fue detectado el día 19 de marzo de 2020 en una trabajadora sanitaria. Hasta el 31 de diciembre de 2021 se realizaron 102.307 PCR, siendo positivas 14.325 (14%), correspondientes a 12.258 pacientes (Fig. 1, Tabla 1). El porcentaje de pacientes con PCR positiva ingresados varió en las sucesivas olas. oscilando entre el 47,1% (ola 1A) y el 2,4% (ola 6).
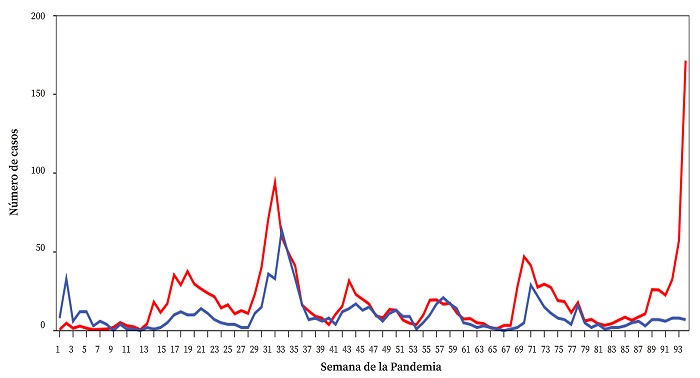
Figura 1. Distribución de ingresos semanales por COVID-19 en el Hospital General de Barbastro (línea azul), y de la media de pruebas PCR positivas diarias en el Sector Sanitario de Barbastro (línea roja), desde el 14 de marzo de 2020 (semana 1) hasta el 31 de diciembre de 2021 (semana 93).
Tabla 1. Distribución por olas epidemiológicas de las PCR realizadas en el Sector Sanitario de Barbastro y de los ingresos hospitalarios por COVID-19 en el Hospital General de Barbastro.
| Ola | 1A | 1B | 2 | 3 | 4 | 5 | 6 | Total |
|---|---|---|---|---|---|---|---|---|
| Fechas | 14/03/20-12/06/20 | 13/06/20-25/09/20 | 26/09/20-1/01/21 | 2/01/20-26/03/21 | 27/03/21-25/06/21 | 26/06/21-08/10/21 | 9/10/21-31/10/21 | 14/03/20-31/12/21 |
| Variante predominante* | SEC 7 + SEC 8 | 20 E (EU1) | 20 E (EU1) | 20 E (EU1) + Alfa | Alfa | Delta | Delta + Omicron | - |
| PCR realizadas | 3.389 | 19.567 | 20.040 | 11.361 | 11.541 | 18.280 | 18.129 | 102.307 |
| PCR+ n (%) | 254 (7,5) | 2.736 (14,0) | 3.716 (18,5) | 1.347 (11,9) | 1.007 (8,7) | 2.338 (12,8) | 2.928 (16,2) | 14.326 (14,0) |
| Pacientes con PCR+ | 191 | 2.167 | 3.149 | 1.164 | 877 | 2.043 | 2.667 | 12.258 |
| Ingresos hospitalarios | 90 | 99 | 292 | 130 | 101 | 132 | 64 | 908 |
| % pacientes con PCR+ ingresados | 47,1 | 4,6 | 9,3 | 11,2 | 11,5 | 6,5 | 2,4 | 7,4 |
*Variantes predominantes en España extrapoladas de los datos de secuenciación a nivel nacional según herramienta CoVariants (disponible en: https://covariants.org/per-country?country=Spain)21; PCR: reacción en cadena de la polimerasa;
+:prueba positiva.
A partir de la distribución de las PCR positivas realizadas en el SSB y de los ingresos en el HGB (Fig. 1) identificamos siete olas epidemiológicas poblacionales hasta finales de 2021. La ola 1A se correspondería con las variantes originales SEC 7 y 8; la 1B fue una ola propia del SSB y paralela a la ola de contagios del sur de Francia, con la variante 20 E (EU1)20,21, que posteriormente fue mayoritaria en la ola 2 y en gran parte de la 3. La variante alfa comenzó a detectarse a finales de la ola 3, y fue predominante en la ola 4. Por último, la variante delta fue mayoritaria en la ola 5 y en la mayor parte de la ola 6, siendo sustituida por ómicron solamente a partir de la última semana del año 2021.
El impacto de las diferentes olas sobre la hospitalización se observa en la Figura 2. Destacan dos momentos de saturación asistencial por excesiva ocupación de camas, en las olas 1A y 2. En esta ola 2 ingresaron 243 pacientes (26,8% de los ingresos observados durante el estudio).
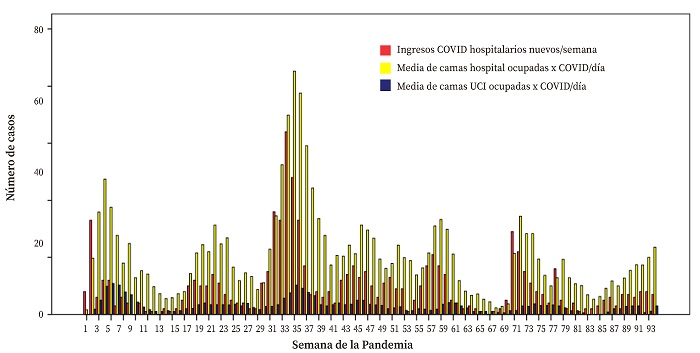
Figura 2. Distribución de ingresos semanales de pacientes con COVID-19 (rojo), y de la media de ocupación diaria de camas de hospital (amarillo) y de cuidados intensivos (azul) por estos pacientes en el Hospital General de Barbastro, desde el 14 de marzo de 2020 (semana 1) hasta el 31 de diciembre de 2021 (semana 93).
Los 908 pacientes hospitalizados en el HGB supusieron globalmente el 7,4% de los infectados en el SSB, tenían una mediana de edad de 70 años (RIC: 58-83); 519 (57,2%) eran varones y 162 (17,8%) fallecieron durante la hospitalización. La edad media fue significativamente menor en la ola 4 respecto a las olas 2 y 3 (p <0,0001), en la ola 1A hubo mayor frecuencia de varones que en el resto de olas (p = 0,024), la mortalidad fue superior en la ola 2 y menor en la ola 4 (p = 0,024), y el tratamiento con corticoides fue menos frecuente al inicio de la pandemia (olas 1A y 1B) que en las olas 2, 3 y 4 (p <0,0001) (Tabla 2).
Tabla 2. Características de los pacientes ingresados en el Hospital General de Barbastro según ola epidemiológica.
| Ola | Pacientes ingresados por COVID-19 | ||||
|---|---|---|---|---|---|
| N | Edad Mediana (RIC) | Hombres n (%) | Fallecen n (%) | Tratamiento corticoide n (%) | |
| 1A | 90 | 67 (54-81,25) | 61 (67,8) | 13 (14,4) | 60 (66,0) |
| 1B | 99 | 70 (52-87) | 49 (49,5) | 16 (16,2) | 75 (75,8) |
| 2 | 292 | 74,5 (61-86) | 158(54,1) | 65 (22,3) | 277 (94,9) |
| 3 | 130 | 72 (61-84 | 82 (63,1) | 29 (21,6) | 124 (95,4) |
| 4 | 101 | 63 (53-74) | 61 (60,4) | 7 (6,9) | 97 (96,0) |
| 5 | 132 | 72 (51-84) | 66 (50,0) | 22 (16,7) | 125 (94,7) |
| 6 | 64 | 65 (56,5-78) | 42 (65,6) | 10 (15,6) | 59 (92,2) |
| Total | 908 | 70 (58-83) | 519 (57,2) | 162 (17,8) | 817 (90,0) |
HGB: Hospital de Barbastro; RIC: rango intercuartílico.
Respecto a sus antecedentes médicos, observamos que más de la mitad de pacientes (52,6%) tenían hipertensión, el 25,2% diabetes, el 22,6% dislipemia y el 16,9% obesidad; el resto de antecedentes mostraron frecuencias inferiores al 12% (Tabla 3). La mediana del índice de Charlson sin edad fue de 1 (RIC: 0-2), de forma que el 32,8% tuvo puntuaciones superiores a 1 (presencia de comorbilidad).
En casi el 80% de los pacientes se codificó el diagnóstico de neumonía vírica y en el 59,6% algún grado de afectación respiratoria (mayoritariamente insuficiencia respiratoria aguda en el 45,9%), factores relacionados clínicamente con la gravedad de la enfermedad. Según el CMBD, el 74,9% de los pacientes recibieron alguna modalidad de oxigenoterapia; de ellos, el 10,9% habían sido tratados con ventilación mecánica. El 8% sufrió alguna complicación trombótica aguda durante la hospitalización (Tabla 3).
Tabla 3. Características de los pacientes ingresados por COVID-19 y fallecidos en el Hospital General de Barbastro, y asociación con mortalidad durante el ingreso.
| Variables | Prevalencia n (%) | Regresión logística | ||
|---|---|---|---|---|
| Total (n=908) | Fallecidos (n=162) | OR fallecimiento (IC 95%) | p | |
| Demográficas | ||||
| Edad* | 70 (58-83) | 84 (75-90) | 1,08 (1,06-1,09) | <0,0001 |
| Sexo (masculino) | 519 (57,2) | 96 (59,3) | 0,90 (0,64-1,27) | 0,551 |
| Hipertensión arterial | 478 (52,6) | 108 (66,7) | 2,03 (1,42-2,90) | <0,0001 |
| Diabetes mellitus | 229 (25,2) | 50 (30,9) | 1,41 (0,97-2,05) | 0,068 |
| Dislipemia | 205 (22,6) | 32 (19,8) | 0,82 (0,53-1,24) | 0,343 |
| Obesidad | 153 (16,9) | 28 (17,3) | 1,04 (0,66-1,63) | 0,871 |
| Insuficiencia renal crónica | 108 (11,9) | 34 (21,0) | 2,41 (1,54-33,78) | <0,0001 |
| Demencia | 107 (11,8) | 33 (20,4) | 2,32 (1,48-3,65) | <0,0001 |
| EPOC | 78 (8,6 ) | 21 (13,0 ) | 1,80 (1,06-3,06) | 0,028 |
| Insuficiencia cardiaca | 59 (6,5) | 20 (12,3) | 2,55 (1,45-4,51) | 0,001 |
| Conectivopatía/artritis | 52 (5,7) | 7 (4,3) | 0,70 (0,31-1,59) | 0,396 |
| Antecedentes médicos | ||||
| Neoplasia activa | 42 (4,6) | 11 (6,8) | 1,68 (0,83-3,42) | 0,148 |
| Asma | 41 (4,5) | 9 (5,6) | 1,31 (0,61-2,80) | 0,482 |
| Hepatopatía | 36 (4,0) | 6 (3,7) | 0,92 (0,38-2,24) | 0,851 |
| Enfermedad cerebrovascular | 33 (3,6) | 11 (6,8) | 2,40 (1,34-5,05) | 0,018 |
| Cardiopatía isquémica | 24 (2,6) | 3 (1,9) | 0,65 (0,19-2,21) | 0,786 |
| Indice Charlson sin edad* | 1 (0-2) | 1 (0-3) | 1,26 (1,13-1,40) | <0,0001 |
| Puntuación Charlson > 1 | 298 (32,8) | 77 (47,5) | 2,15 (1,52-3,04) | <0,0001 |
| Olas epidémicasen el SSB y variantes mayoritarias en España | ||||
| Ola 1a | 90 (9,9) | 13 (8,0) | 0,76 (0,41-1,40) | 0,375 |
| Ola 1b | 99 (10,9) | 16 (9,9) | 0,87 (0,50-1,54) | 0,644 |
| Ola 2 | 292 (32,2) | 65 (40,1) | 1,53 (1,08-2,18) | 0,017 |
| Ola 3 | 130 (14,3) | 29 (17,9) | 1,39 (0,89-2,19) | 0,151 |
| Ola 4 | 101 (11,1) | 7 (4,3) | 0,31 (0,14-0,69) | 0,002 |
| Ola 5 | 132 (14,5) | 22 (13,6) | 0,91 (0,55-1,49) | 0,703 |
| Ola 6 | 64 (7,0) | 10 (6,2) | 0,84 (0,42-1,69) | 0,631 |
| SEC 7 y SEC 8 | 90 (9,9) | 13 (8,0) | 0,76 (0,41-1,40) | 0,375 |
| 20 E (EU1) | 490 (54,0) | 107 (66,0) | 1,84 (1,29-2,63) | 0,001 |
| Alfa | 132 (14,5) | 10 (6,2) | 0,34 (0,17-0,66) | 0,001 |
| Delta | 196 (21,6) | 32 (19,8) | 0,87 (0,57-1,34) | 0,532 |
| Saturación asistencial | 243 (26,8) | 51 (31,5 ) | 1,33 (0,92-1,92) | 0,134 |
| Parámetros de gravedad | ||||
| Neumonía vírica | 719 (79,2) | 145 (89,5) | 2,56 (1,5-4,35) | <0,0001 |
| Afectación respiratoria | 541 (59,6) | 136 (84,0) | 4,40 (2,83-6,86) | <0,0001 |
| Hipoxemia | 83 (9,1) | 5 (3,1) | 0,27 (0,11-0,68) | 0,03 |
| Insuficiencia respiratoria aguda | 417 (45,9) | 115 (71,0) | 3,60 (2,49-5,20) | <0,0001 |
| Distrés respiratorio | 41 (4,5) | 16 (9,9) | 3,16 (1,65-6,07) | <0,0001 |
| Oxigenoterapia | 680 (74,9) | 149 (92,0) | 4,64 (2,58-8,36) | <0,0001 |
| Oxigenoterapia sin VM | 581 (64,0) | 113 (69,8) | 1,37 (0,95-1,98) | 0,09 |
| Oxigenoterapia por VM | 99 (10,9) | 36 (22,2) | 3,10 (1,97-4,87) | <0,0001 |
| Complicación trombótica | 73 (8,0) | 20 (12,3 ) | 1,84 (1,07-3,18) | 0,026 |
| Tratamientos | ||||
| Glucocorticoides | 817 (90,0) | 140 (86,4) | 0,65 (0,39-1,08) | 0,096 |
| Remdesivir | 201 (22,1) | 34 (21,0) | 0,92 (0,61-1,40) | 0,698 |
| Tocilizumab | 176 (19,4) | 39 (24,1 ) | 1,41 (0,94-2,11) | 0,096 |
| Plasma de donante | 149 (16,4) | 21 (13,0) | 0,72 (0,44-1,18) | 0,191 |
| Anakinra | 25 (2,8) | 7 (4,3 ) | 1,83 (0,75-4,45) | 0,179 |
| Vacuna previa (1 dosis) | 166 (18,3) | 31 (19,1) | 1,07 (0,69-1,65) | 0,756 |
| Vacuna previa (2 dosis) | 112 (12,3) | 23 (14,2 ) | 1,22 (0,75-2,00) | 0,426 |
*:mediana (rango intercuartílico); EPOC: enfermedad pulmonar obstructiva crónica; HTA: hipertensión arterial; IC 95%: intervalo de confianza al 95%; OR: odds ratio; VM: ventilación mecánica.
El 90,0% de los pacientes recibieron glucocorticoides sistémicos; la frecuencia de tratamiento con remdesivir y tocilizumab fue semejante (22,1 y 19,4%); solo el 2,8% fue tratado con anakinra. El 18,3% de los pacientes habían recibido una dosis de vacunación y el 12,3% la pauta de vacunación completa.
Los antecedentes clínicos que se asociaron significativamente con mortalidad incrementada fueron una mayor edad, presencia de: hipertensión arterial, insuficiencia renal crónica, demencia, EPOC, insuficiencia cardiaca, ictus previo, y una puntuación en la escala de Charlson superior a 1. En el límite de la significación estadística se encontraban la presencia de diabetes mellitus y de neoplasia activa (Tabla 3). La ola 2 se asoció significativamente a una mayor mortalidad y la 4 a una mayor supervivencia. La variante 20E (EU1) se asoció a mayor mortalidad y la alfa a menor. La variable saturación asistencial se asoció a un aumento de la mortalidad, aunque no alcanzó la significación estadística (Tabla 3).
Respecto a los factores relacionados con la gravedad de la enfermedad durante la hospitalización, tanto la presencia de neumonía como la de insuficiencia respiratoria, el tratamiento con oxigenoterapia y la aparición de complicaciones trombóticas se asociaron significativamente a una mayor mortalidad, siendo la presencia de algún grado de afectación respiratoria, y la aplicación de alguna modalidad de oxigenoterapia, las variables que mostraron un mayor grado de asociación (Tabla 3).
Las variables que se asociaron a una mayor mortalidad de forma independiente fueron: una mayor edad, presencia de EPOC, ola 2, ola 3, diagnóstico de neumonía vírica, insuficiencia respiratoria aguda, distrés respiratorio y aplicación de ventilación mecánica. El uso de glucocorticoides fue la única variable que se asoció a una disminución de la mortalidad o, lo que es lo mismo, a una mayor supervivencia (OR = 3,45; IC95%: 1,62-7,36). Si se analizan las teóricas variantes predominantes a nivel nacional en lugar de las olas epidemiológicas, el modelo obtenido muestra un aumento significativo de mortalidad para la variante 20E (EU1), manteniéndose el resto las variables predictoras independientes identificadas en el modelo anterior con un grado de significación similar (Tabla 4).
Tabla 4. Modelos multivariantes de regresión logística considerando las olas epidemiológicas del Sector Sanitario de Barbastro o las variantes víricas predominantes en España.
| Variables | Modelo mutivariante de regresión logística | |||
|---|---|---|---|---|
| Considerando las olas epidemiológicas locales | Extrapolando las variantes víricas predominantes | |||
| OR (IC95%) | p | OR (IC95%) | p | |
| Edad | 1,11 (1,09-1,14) | <0,0001 | 1,11 (1,09-1,13) | <0,0001 |
| EPOC | 2,33 (1,18-4,57) | 0,014 | 2,46 (1,26-4,79) | 0,008 |
| Neumonía vírica | 3,43 (1,78-6,59) | <0,0001 | 3,28 (1,72-6,26 | <0,0001 |
| Insuficiencia respiratoria aguda | 4,0 (2,30-6,95) | <0,0001 | 3,92 (2,25-6,83) | <0,0001 |
| Distrés respiratorio | 4,17 (1,50-11,58) | 0,006 | 4,75 (1,72-13,08) | 0,003 |
| Ventilación mecánica | 7,81 (2,87-21,23) | <0,0001 | 7,33 (2,72-19,78) | <0,0001 |
| Tratamiento corticoide | 0,29 (0,14-0,62) | 0,001 | 0,35 (0,17-0,71) | 0,004 |
| Ola 2 | 2,57 (1,10-6,00) | 0,029 | - | - |
| Ola 3 | 2,94 (1,17-7,38) | 0,022 | - | - |
| Variante 20 E (EU1) | - | - | 2,37 (1,07-5,28) | 0,034 |
| R2 de Nagelkerke | 0,431 | 0,427 | ||
| p de Hosmer-Lemeshow | 0,676 | 0,632 | ||
| % correcto de clasificación | 85,2 | 84,60% | ||
OR (IC95%): odds ratio (intervalo de confianza al 95%); EPOC: enfermedad pulmonar obstructiva crónica; R2 de Nagelkerke: mide el ajuste del modelo, de 0 (ajuste nulo) a 1 (ajuste perfecto); la prueba de Hosmer-Lemeshow muestra la bondad del ajuste, mejor cuanto p más cerca de 1.
Discusión
Este estudio describe la evolución poblacional de la pandemia COVID-19 en el SSB, permitiendo la identificación de siete olas epidemiológicas en el periodo de tiempo analizado (marzo de 2020 a diciembre de 2021).
La evolución epidemiológica de la pandemia COVID-19 en el SSB y la de ingresos en el HGB, tanto en planta de hospitalización como en UCI, han seguido trayectorias paralelas y similares a las descritas en la Comunidad de Aragón y en el conjunto de España, con tres peculiaridades: 1) el retraso temporal de varias semanas en el inicio de la ola 1A; 2) la detección de un foco epidemiológico primario propio en el SSB, que determinó la ola 1B, que probablemente se inició en temporeros frutícolas desplazados temporalmente al área geográfica del SSB, y que fue paralela en el tiempo a la documentada en otras zonas del sur de Europa19,20,22,23; y 3) la disminución acusada de la tasa de hospitalizaciones en la ola 6, posiblemente debido a la menor virulencia de la variante ómicron y a los efectos acumulativos de la progresiva vacunación poblacional. Hay que señalar que, en el tiempo de estudio analizado, ómicron no fue la variante predominante de las infecciones por SARS-CoV-2 en España hasta la última semana del año 2021, por lo que su impacto sobre la mortalidad durante la última ola ha de ser analizado con cautela21.
Queremos destacar que las diferencias en las tasas de mortalidad hospitalaria apuntan al papel primordial de la virulencia y letalidad de las distintas variantes implicadas en cada una de las olas epidemiológicas24, hecho que se confirma en nuestro estudio por el resultado del análisis multivariante final. Así, aunque no disponemos formalmente de la identificación de las variantes del virus en cada prueba PCR+, al extrapolarlas con los datos nacionales25,26, nuestro estudio sugiere que las olas 2 y 3, con predominio de la variante 20 E (EU1) en ambas27, son predictores independientes de mayor mortalidad.
Por otra parte, el presente estudio apunta a la utilidad del CMBD y de las bases de registros hospitalarios como fuente de investigación clínica, identificando en nuestro medio las variables que se han relacionado con una mayor mortalidad en la COVID-1928. Así, la prevalencia de los factores de riesgo de mortalidad hospitalaria son concordantes con los que se observan en otros registros nacionales29,30 y este estudio refrenda la literatura en tanto que es capaz de identificar como factores asociados a la mortalidad por COVID-19 a la edad, los antecedentes de hipertensión arterial, la insuficiencia renal crónica, la demencia, la EPOC, la insuficiencia cardiaca, el ictus y, globalmente, con la puntuación del índice de Charlson6,7,9,30-32. Además, los antecedentes de diabetes mellitus y de neoplasia activa se asociaron en nuestro estudio a una mayor mortalidad hospitalaria por COVID-19, aunque sin llegar a alcanzar la significación estadística, como tampoco lo hicieron en otros33.
De las variables mencionadas, en el modelo multivariante final solo la EPOC demostró una asociación significativa de forma independiente con la mortalidad, como ya establecen algunos otros estudios30. Esto resulta relevante, puesto que la EPOC no ha sido establecida formalmente como factor de riesgo debido a la existencia de estudios con conclusiones opuestas34, y lo mismo ocurre con el antecedente de asma bronquial, que no ha resultado asociado a una mayor letalidad en este trabajo. En general, la mayoría de estudios destacan que, pese a la gran prevalencia poblacional de EPOC, existe un bajo porcentaje relativo de ingresos por COVID-19 aunque, cuando son hospitalizados, su gravedad es mayor29,32,33.
Por otra parte, las variables neumonía vírica, insuficiencia respiratoria aguda y utilización de ventilación mecánica, que reflejan un mayor grado de la afectación de la función pulmonar por la enfermedad y se aproximan a la definición de gravedad clínica, se asociaron también de forma independiente a la mortalidad hospitalaria en este estudio, concordando con lo descrito respecto a la evolución natural de las formas más graves de la enfermedad35.
Por último, hay que destacar la asociación independiente de la administración de glucocorticoide sistémico con la supervivencia. A pesar de que los corticoides fueron administrados más ampliamente a partir de la ola 2 (momento en el que ya se incluían en las recomendaciones científicas), la mortalidad hospitalaria durante las olas 2 y 3 fueron más elevadas. Ello apoya nuestra teoría de que existió un factor añadido externo independiente de la administración de los corticoides, presumiblemente una mayor virulencia de la variante 20 E (EU1) del SARS-CoV-2, relacionada con una mayor letalidad.
En nuestro estudio, ni los otros tratamientos específicos frente a la COVID-19 ni la vacunación han demostrado un aumento de la supervivencia. Esto coincide con los resultados obtenidos hasta la fecha en diferentes ensayos clínicos, siendo la pauta de dexametasona derivada del ensayo RECOVERY36 la única que había demostrado disminuir la mortalidad en los pacientes hospitalizados con COVID-19 grave e insuficiencia respiratoria37-40.
Respecto a la eficacia de la vacunación, que aparentemente no queda demostrada en el presente trabajo, hay que reseñar que se inició a partir de la mitad del período de tiempo del estudio y se administró de forma progresiva y escalonada a pacientes mayores, personal sanitario y grupos de riesgo, y solo al final del estudio había sido administrada al menos una dosis a un porcentaje importante de la población general. Además, en este trabajo analizamos solamente la mortalidad hospitalaria. La mayor efectividad de la vacunación se da en régimen ambulatorio, disminuyendo el riesgo de desarrollo de formas más graves de la enfermedad y consecuentemente de las tasas de ingreso y la necesidad de atención hospitalaria14.
Este trabajo presenta algunas limitaciones. No podemos extrapolar de forma absoluta los resultados positivos de las PCR realizadas en el SSB ni los de hospitalización en el HGB a los de incidencia y letalidad real de la pandemia en todo el SSB, ya que es posible que en determinados momentos evolutivos, debido a situaciones de desbordamiento asistencial, criterios de realización de PCR y/o de derivación hospitalaria, nuestros datos las infraestimen, especialmente en las primeras olas epidemiológicas y con determinados grupos poblacionales. Respecto a las fuentes de información del presente estudio, los datos del CMBD no permiten recoger con precisión la gravedad de la enfermedad, por lo que sus conclusiones deben ser refrendadas por estudios prospectivos. En cualquier caso, las variables asociadas a mortalidad por COVID-19 coinciden con aquéllas analizadas en la mayor parte de estudios nacionales e internacionales.
Este estudio describe el impacto poblacional y hospitalario de la pandemia de COVID-19 desde su inicio hasta final de 2021, en un área asistencial de más de 110.000 personas, y analiza los factores asociados a una mayor mortalidad de los pacientes ingresados. Las diferencias en mortalidad intrahospitalaria detectadas entre las distintas olas apoyan el papel directo de las variantes virológicas como principales determinantes de la letalidad, en tanto que, de las variables clínicas analizadas, solo la edad y la presencia de EPOC fueron predictores independientes de una mayor mortalidad, mientras que el tratamiento sistémico con corticoides se asoció a una mayor supervivencia.














