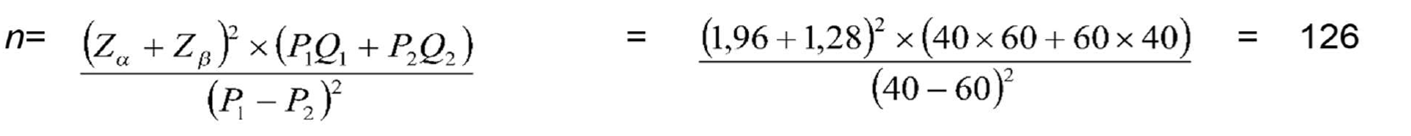INTRODUCCIÓN
El tabaquismo, a lo largo de la historia de la humanidad, sostuvo diferentes creencias. Los primeros relatos históricos sugieren que el tabaco, al ser descubierto por los aborígenes americanos (1000 años A.C.), fue utilizado con fines terapéuticos y en rituales religiosos, en los cuales recibía diferentes atributos: mágico, purificador, protector, incentivador de los guerreros, predictor del futuro y salvador de la humanidad1,2.
La introducción del tabaco, en algunos países, fue acompañada por polémicas. Los efectos alucinógenos - provenientes de algunas variaciones de las plantas de tabaco (Nicotiana Penicilata y Nicotiana Ondulata) - fueron confundidos con posesión demoníaca. Se cree, que alrededor de 1630, el tabaco fue prohibido en Turquía y China, en los cuales fue decretada la pena de muerte para quien contrariase la prohibición. En Rusia, Sudán y Persia, a los fumadores se les mataba después de mutilarles la nariz y los labios. Algunos productores de tabaco fueron quemados vivos1,2.
No obstante las polémicas, el tabaco se diseminó rápidamente en todas las clases sociales. El tabaco, juntamente con el café, era incentivado como símbolo de modernidad. En 1577, médicos europeos indicaron que el tabaco podría ser utilizado para curar algunas enfermedades. El reconocimiento de su uso terapéutico reforzó la aceptación por parte de la sociedad1,2.
En la población de pacientes con trastornos mentales, las creencias relacionadas al tabaco se refieren, principalmente, a su interferencia en los síntomas psiquiátricos y al control de la agresividad de algunos pacientes. Por muchos años, esas creencias justificaron la utilización del tabaco, en los servicios de salud mental, como medio de favorecer: la adhesión a los planes terapéuticos; recompensar la contribución de los pacientes en las actividades del cuidado (baño de pacientes dependientes, organización de la enfermería); y, controlar el comportamiento de los pacientes3,4.
A pesar de que el tabaquismo de la población psiquiátrica se presenta, en la literatura científica, como histórico y cultural, lo que conduce a la idea de algo que ocurrió en el pasado y sin consecuencias actuales, el uso de tabaco en los servicios de salud mental, como recurso terapéutico (intención de calmar a los pacientes) y como forma de recompensa, todavía está presente en muchos servicios psiquiátricos que insisten en desafiar la prohibición de fumar en los ambientes colectivos (Ley 12.546/2011 y Decreto 8.262/2014), perpetuando la cultura del tabaquismo y sus creencias en el medio psiquiátrico.
En ese escenario, las opiniones y las percepciones de las actitudes relacionadas al consumo de tabaco, por la población psiquiátrica, contribuyen para que la prevalencia del tabaquismo, en esa población, sea dos o tres veces superior a la encontrada en otros grupos. Además de eso, se sabe que los pacientes psiquiátricos tienen una dependencia del tabaco más intensa que las personas sin trastornos mentales5)(6)(7.
Evidencias de la influencia de las opiniones y percepciones de las actitudes relacionadas al humo de tabaco, en la población psiquiátrica, contribuyen para perpetuar la elevada prevalencia de fumadores, en ese público, a pesar del conocimiento diseminado de los perjuicios para esa población, como el aumento de comorbilidades somáticas, disminución de la expectativa de vida, agravamiento de los síntomas psiquiátricos y riesgo de suicidio8)(9)(10.
Esas opiniones son, directa e indirectamente, influenciadas por la industria del tabaco; esto es un factor decisivo para la prevalencia de fumadores entre las personas con trastornos mentales, que no acompañan la disminución del uso del tabaco observado en la población general. En general, las controversias, en la literatura científica, contribuyen a que la industria del tabaco cree mitos objetivando desalentar el desarrollo de tratamientos para la dependencia del tabaco en esa población y para debilitar los avances científicos y políticos, en lo que se refiere a la prohibición de fumar en los servicios de salud mental11.
Considerando lo expuesto, los enfermeros conscientes de la necesidad de intervenir en el tabaquismo, en la población psiquiátrica, enfrentan dificultades y resistencias, ya que la percepción de que el tabaco alivia síntomas psiquiátricos y reduce la agresividad, es compartida por el público lego y por muchos profesionales de la salud12,13.
Las opiniones y percepciones de las actitudes asociadas al uso de tabaco, en diferentes períodos históricos y poblaciones, muestran la complejidad del asunto. La polémica prohibición de fumar en locales públicos hace necesario discutir las opiniones y percepciones de las actitudes acerca del tabaquismo relacionado a la población psiquiátrica, debido a que entra en conflicto con la historia y la cultura del tabaquismo en los servicios de salud mental.
Para esto, es necesario comprender las opiniones y las percepciones de las actitudes relacionadas a la prohibición de fumar, en los servicios de salud mental, de modo a contribuir a comprender la dificultad del cumplimiento de la legislación, en esos servicios. Es importante destacar que las Leyes y Decretos imponen restricciones al uso del tabaco; sin embargo, existe una falta de control de su real cumplimiento.
Partiendo de la premisa de que las opiniones y percepciones asociadas al humo de tabaco, en los servicios de salud mental, influyen en su control, es relevante poder identificarlas.
Debido a la complejidad del tema y al reconocimiento de la cultura de los antiguos manicomios (actuales hospitales psiquiátricos), en este estudio se optó por investigar y comparar la opinión y la percepción de las actitudes entre: pacientes psiquiátricos internados, pacientes psiquiátricos acompañados en el sistema de ambulatorio y población general, atendida en la Atención Primaria de la Salud; abarcando personas con y sin trastornos mentales.
Preguntas del estudio: 1) ¿Existe diferencia, en la opinión de la población psiquiátrica y de la población general, en lo que se refiere a la prohibición de fumar en los servicios de salud mental? 2) ¿Cómo la población psiquiátrica y la población general perciben las actitudes de los profesionales de salud mental, en relación con el tabaquismo? 3) ¿Existen variables personales y clínicas asociadas con las opiniones y percepciones de las actitudes?
Este estudio tuvo por objetivos: 1) Comparar las opiniones de la población psiquiátrica y de la población general, en relación a la prohibición de fumar en los servicios de salud mental, así como la percepción que esas poblaciones tienen de las actitudes de los profesionales de salud mental en relación al tabaquismo. 2) Identificar la asociación entre variables personales y clínicas con las opiniones y percepción de las actitudes.
MÉTODO
Se trata de estudio epidemiológico transversal, realizado en Ambulatorio de Salud Mental, Hospital Psiquiátrico y Unidad Básica de Salud, en una ciudad del estado de Sao Paulo, en Brasil.
El Ambulatorio de Salud Mental está vinculado al hospital-escuela público del municipio. Los pacientes con trastornos mentales son encaminados para ser atendidos en el servicio de Primeros Auxilios, de la enfermería psiquiátrica del hospital general y del hospital psiquiátrico; en esos servicios son realizadas aproximadamente 4.000 consultas mensuales.
El hospital psiquiátrico es filantrópico y es administrado privadamente. El hospital dispone de 215 camas, siendo financiado por el Sistema Único de Salud (SUS) de Brasil; está dividido en cinco enfermerías: femenina (n=51); masculina dependientes químicos (n=46); masculina psicóticos (n=36); menores infractores (n=20); y, residentes (n=62). Este estudio fue realizado en las unidades: a) femenina (media mensual de internaciones 44, media de permanencia hospitalaria 39 días) y b) masculina de psicóticos (media mensual de internaciones 36, media de permanencia hospitalaria 34 días). En el hospital psiquiátrico, es permitido que los pacientes fumen un paquete de cigarrillos por día.
La Unidad Básica de Salud seleccionada para la realización del estudio fue la que presentaba mayor flujo de atenciones entre 12 unidades existentes en el municipio; en esta son realizados mensualmente 1.450 consultas médicas y 11.564 procedimientos en esa unidad; contabilizadas atenciones de otros profesionales de nivel superior, acciones de enfermería de nivel medio y exámenes.
La muestra fue calculada estimando que la prevalencia de fumantes en el ambulatorio de salud mental sería 40% (P1) y en el hospital psiquiátrico 60% (P2). La prevalencia de 40% de fumantes en el ambulatorio y de 60% en el hospital psiquiátrico fue estimada con base en experiencias previas de los investigadores en los locales del estudio6.
Fue adoptado el nivel de significación (α) de 5% y 10% de probabilidad de ocurrir un error del tipo 2 (β), el cálculo del muestreo indicó la necesidad de contar con 126 participantes, en cada local investigado. Por tanto, la muestra total estuvo constituida por 378 personas.
Los criterios de inclusión fueron: 1) personas que residían en el municipio investigado y 2) frecuentar uno de los locales del estudio, durante el período de la recogida de datos. Criterios de exclusión: 1) menores de 15 años de edad; 2) encontrarse en tratamiento para dependencia de alcohol o substancias ilícitas; 3) no tener comorbilidades psiquiátricas; 4) imposibilidad de comunicarse verbalmente; y, 5) poseer diagnóstico médico de retraso mental.
Los individuos con menos de 15 años de edad fueron excluidos de modo a permitir la comparación con otros importantes estudios subsidiados por la Organización Mundial de la Salud, en los cuales es adoptado el mismo criterio de exclusión14. Las personas con uso problemático de alcohol y substancias ilícitas y sin diagnóstico de trastornos mentales (trastornos del humor, con personalidad ansiosa, con trastornos de alimentación y psicóticos) fueron excluidas debido a que su presencia, en el estudio, podría sobrestimar la prevalencia de fumadores.
Este estudio obtuvo la aprobación del Comité de Ética en Investigación (308/2013) (CAAE 21101113.3.0000.5393, registrado en la Plataforma Brasil). Los sujetos firmaron el Término de Consentimiento Libre e Informado (TCLI).
La recogida de datos fue realizada durante entrevistas individuales (entre febrero y julio de 2016); estas fueron realizadas por un único investigador, en sala reservada, en cada uno de los respectivos servicios de salud. Las entrevistas tuvieron una duración media de 18 minutos (10 a 47 minutos). El instrumento utilizado fue el cuestionario de identificación de los pacientes de los servicios de salud mental y de la unidad básica de salud.
El cuestionario de identificación fue desarrollado por los investigadores, especialmente para este proyecto, y fue sometido a la evaluación de contenido por cuatro jueces. Diez variables de identificación y cinco sentencias en forma de afirmaciones fueron utilizadas para investigar las opiniones y las percepciones de las actitudes, acerca del humo de tabaco y de su prohibición en los servicios de salud mental. Las variables de identificación fueron: sexo (femenino, masculino); grupo etario (15 a 29, 30 a 39, 40 a 49, 50 a 59, ≥ 60); escolaridad (analfabeto, enseñanza fundamental, enseñanza media y enseñanza superior); religión (católica, evangélica, espiritismo/otras, sin religión); comorbilidades somáticas (si, no); población (personas con trastornos mentales atendidas en el ambulatorio de salud mental); personas con trastornos mentales internadas en el hospital psiquiátrico; personas de la población general que buscan atención primaria de salud); diagnóstico psiquiátrico principal (trastornos mentales severos, otros trastornos mentales, y ausencia de diagnóstico psiquiátrico); duración del trastorno mental (< 1 año, 1 a 12 años, > 12 años); internaciones psiquiátricas (si, no); humo de tabaco (fumador, ex-fumador y no fumador).
Las cinco sentencias (afirmaciones) relacionadas a las opiniones y percepciones de las actitudes fueron: 1) Prohibir fumadores en los servicios de salud mental, ya que puede agravar los síntomas psiquiátricos de los pacientes; 2) Permitir que los pacientes psiquiátricos fumen permite que los profesionales de salud se sientan seguros en lo que se refiere a potenciales agresiones; 3) En los servicios de salud mental, los cigarrillos son usados para facilitar el diálogo entre pacientes y profesionales de la salud; 4) En los servicios de salud mental, los cigarrillos son usados para incentivar a los pacientes psiquiátricos a ingerir los medicamentos; y, 5) En los servicios de salud mental, los cigarrillos son usados para incentivar a los pacientes psiquiátricos a participar de las actividades terapéuticas. Para cada afirmación, existen dos opciones de respuesta: concuerdo o discuerdo/no sé.
El tratamiento estadístico fue realizado en el programa Stata (versión 12). Se utilizaron herramientas de estadística descriptiva (frecuencia absoluta y relativa) y análisis bivariado (test de chi cuadrado). Fue adoptado el nivel de significación de 5%.
RESULTADOS
Caracterización de los participantes
La mayoría de los participantes era mujer (67%), más de ≥ 40 años (69%) y había concluido la enseñanza fundamental (56%). En la Tabla 1, se presenta el perfil personal y clínico de los participantes.
Tabla 1. Frecuencia absoluta y relativa (%) de la caracterización de los participantes - Brasil

ASM: Ambulatorio Salud Mental, HP: Hospital psiquiátrico, UBS: Unidad Básica de Salud
Fuente: elaborado por los investigadores
La prevalencia de fumadores fue mayor en el hospital psiquiátrico que en los demás locales (ambulatorio de salud mental 27%, hospital psiquiátrico 60,3%, Unidad básica de salud 19%). Dos participantes del hospital psiquiátrico relataron que comenzaron a fumar durante la internación actual.
Opiniones acerca de la prohibición de fumar en los servicios de salud mental
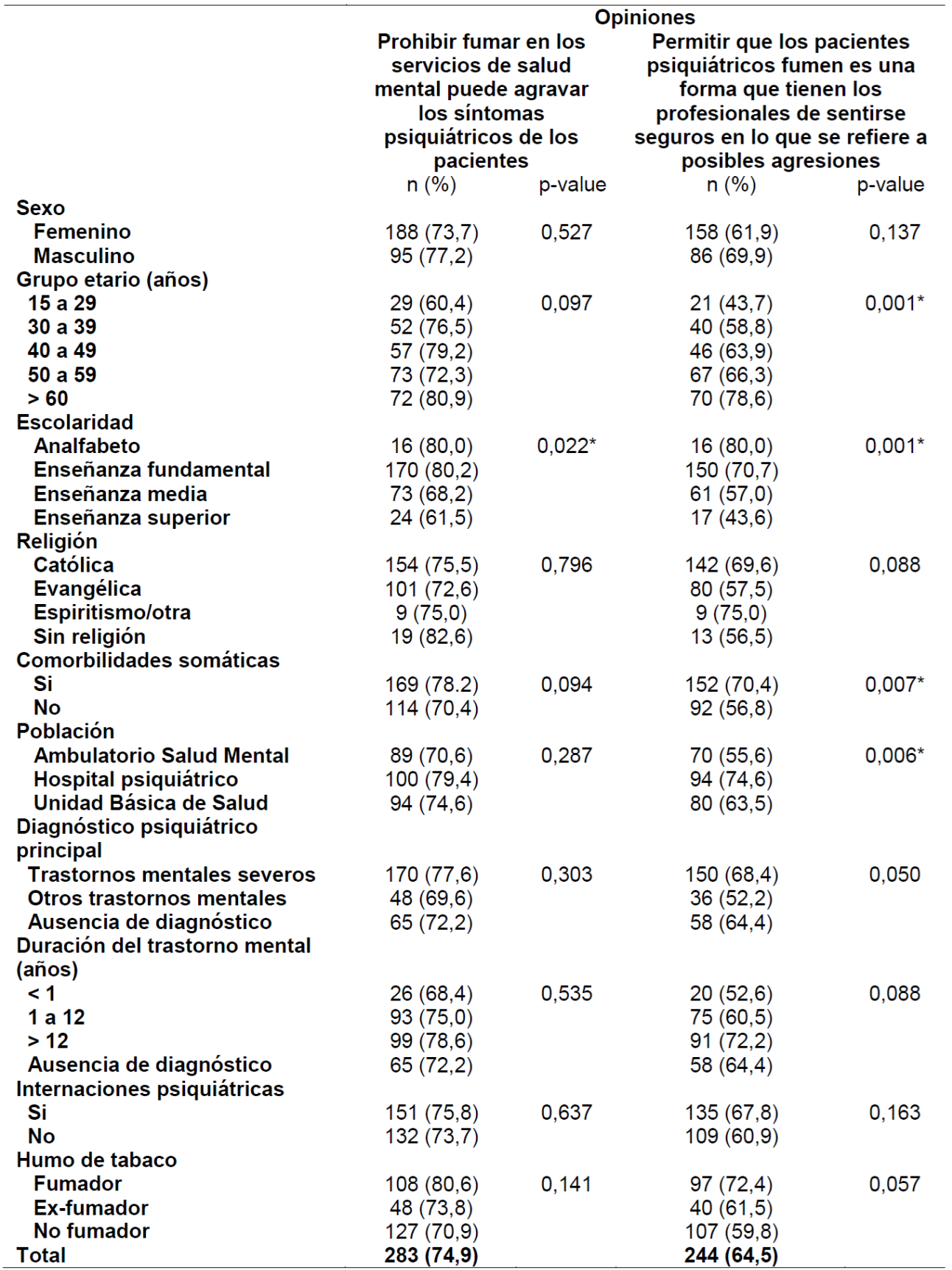
En la Tabla 2, se presentan las opiniones de los participantes en lo que se refiere al agravamiento de los síntomas psiquiátricos, debido a la prohibición de fumar en los servicios de salud mental y en lo que se refiere al permiso para usar el tabaco como siendo un intento de los profesionales de salud de sentirse seguros en relación a las agresiones.
Tabla 2. Frecuencia absoluta y relativa (%) de las opiniones de los participantes acerca de la prohibición de fumar en los servicios de salud mental, de acuerdo con la población, sexo, edad, escolaridad, religión, comorbilidades somáticas, diagnóstico psiquiátrico principal, duración del trastorno mental, internación psiquiátrica y humo de tabaco - Brasil
ASM: Ambulatorio Salud Mental, HP: Hospital psiquiátrico, UBS: Unidad Básica de Salud
Fuente: elaborado por los investigadores
* Evidencia de asociación estadística (p <0.05)
A pesar de que 319 (84,4%) participantes declararon estar en contra del permiso de fumar, en los servicios de salud mental, tres cuartos de los entrevistados señalaron que los síntomas psiquiátricos pueden ser agravados con la prohibición de fumar en esos locales. Al comparar las respuestas para esas afirmaciones, entre la población psiquiátrica y la población general, no fue evidenciada una diferencia estadística, mostrando que las dos poblaciones tienen opiniones similares. Hubo una variable personal con evidencia de diferencia estadística en la escolaridad para los analfabetos; los que concluyeron la enseñanza fundamental fueron los que más concordaron con la posibilidad de agravamiento de los síntomas.
Aproximadamente, dos tercios concordaron en que permitir que el paciente psiquiátrico fume, sería una forma que permitía a los profesionales sentirse seguros, en relación a posibles agresiones. Al comparar las respuestas a esas afirmaciones, entre la población psiquiátrica y la población general, fue evidenciada una diferencia estadística, mostrando que la población psiquiátrica internada fue más susceptible a concordar con la afirmación, si comparada con los otros participantes. Esa opinión también fue más prevalente entre las personas mayores (60 años o más), analfabetos, los que estudiaron hasta la enseñanza fundamental y los que relataron tener comorbilidades somáticas.
Percepción de la población psiquiátrica y de la población general en lo que se refiere a las actitudes de los profesionales de salud mental en relación a la prohibición de fumar
En la Tabla 3, se presenta la percepción de la población psiquiátrica y de la población general, en relación a las actitudes de los profesionales de salud mental en lo que se refiere a la prohibición de fumar.
Tabla 3.1. Frecuencia absoluta y relativa (%) de la percepción de la población psiquiátrica y de la población general en lo que se refiere a las actitudes de los profesionales de salud mental en relación a la prohibición de fumar, de acuerdo con población, sexo, edad, escolaridad, religión, comorbilidades somáticas, diagnóstico psiquiátrico principal, duración del trastorno mental, internación psiquiátrica y humo de tabaco - Brasil

ASM: Ambulatorio Salud Mental, HP: Hospital psiquiátrico, UBS: Unidad Básica de Salud
* Evidencia de asociación estadística (p <0.05)
Fuente: elaborado por los investigadores
Más de la mitad discordó de permitir el cigarrillo, en los servicios de salud mental, como siendo un “instrumento” de cuidado (para: facilitar el diálogo entre profesional y paciente, incentivar la adhesión a la terapéutica medicamentosa y participar en los grupos, talleres etc.). A pesar de eso, fue elevada la frecuencia de los que concordaron con esas afirmaciones (Tabla 3).
Al comparar la percepción de la población psiquiátrica y de la población general en lo que se refiere a las actitudes de los profesionales de salud mental en relación al acto de fumar, se observó en el hospital psiquiátrico una mayor prevalencia de personas que concordaron con esas afirmaciones, especialmente la que menciona que el acto de fumar es usado para facilitar el diálogo entre pacientes y profesionales de salud. La frecuencia de personas que concordaron con esas afirmaciones fue similar en el ambulatorio de salud mental y en la Unidad Básica de Salud (Tabla 3).
Aproximadamente, 44% concordaron que “en los servicios de salud mental, los cigarrillos son usados para facilitar el diálogo entre pacientes y profesionales de la salud”. Con evidencia de diferencia estadística, esa opinión fue también más prevalente entre: 1) analfabetos; 2) personas que estudiaron hasta la enseñanza fundamental, diagnosticados con trastornos mentales severos 3) diagnosticados con trastornos mentales hace 12 años o más 4) con historia de internación psiquiátrica; y, fumantes (Tabla 3).
Como puede observarse en la Tabla 3, la mayor frecuencia de personas que respondieron que creen que “en los servicios de salud mental, los cigarrillos son usados para incentivar a los pacientes psiquiátricos a ingerir los medicamentos”, también ocurrió entre: los analfabetos; personas que estudiaron hasta la enseñanza fundamental; personas con historia de internación psiquiátrica; y fumadores.
Entre los 378 participantes, 41,3% creen que “en los servicios de salud mental, los cigarrillos son usados para incentivar al paciente psiquiátrico a participar de las actividades terapéuticas (grupos, talleres etc.)”. El test exacto de Fisher mostró una diferencia estadística entre personas mayores, personas diagnosticadas con trastorno mental hace 12 años o más y con histórico de internación psiquiátrica (Tabla 3).
DISCUSIÓN
En este estudio, cuatro en cada diez entrevistados concordaron con la afirmación de que el cigarrillo es usado, en los servicios de salud mental, como “instrumento de cuidado” tanto para facilitar el diálogo entre los profesionales y los pacientes, como para incentivar al paciente a tomar los medicamentos y participar de los grupos, talleres y reuniones con los profesionales.
Los participantes del ambulatorio de salud mental y de atención primaria a la salud expresaron opiniones similares, lo que es compresible considerando que la mitad de los entrevistados del ambulatorio de salud mental no tenía histórico de internación psiquiátrica.
La mayoría, de los participantes del hospital psiquiátrico, declaró que el acto de fumar era usado como “instrumento de cuidado”; eso representa una percepción más fidedigna, ya que los entrevistados relataron lo que estaban presenciando o experimentando durante la internación actual.
Por otro lado, entre las afirmaciones que evaluaron la utilización del tabaco como “instrumento de cuidado”, fue más significativa entre los participantes del hospital psiquiátrico, lo que indica el uso del cigarrillo como una forma de facilitar el diálogo entre pacientes y profesionales. Esa cuestión envuelve directamente al equipo de enfermería, debido a la mayor proximidad personal y temporal con los pacientes.
Esos resultados están en consonancia con la literatura científica que muestra que el tabaco está siendo utilizado, hace muchos años, como una forma de: recompensar los buenos comportamientos de los pacientes psiquiátricos; controlar sus síntomas; incentivarlos a ser menos resistentes a los planos de cuidado, y facilitar las interacciones. Además, en algunas situaciones es utilizado como chantaje3)(4)(15)(16)(17)(18)(19.
Dos participantes del Hospital Psiquiátrico relataron que comenzaron a fumar durante la actual internación. Coherentemente, existen relatos, en la literatura científica, de pacientes con trastornos mentales que comenzaron a fumar y de ex-fumadores que volvieron a fumar, durante la internación psiquiátrica, para pasar el tiempo y aliviar la ansiedad20.
Uno de los motivos que contribuye a la resistencia contra la prohibición del tabaquismo, en los servicios de salud, está relacionado con la percepción de que la retirada del tabaco puede agravar los síntomas psiquiátricos. Tres cuartos de los participantes concordaron con la posibilidad de que los síntomas sean intensificados.
Contrariando esa percepción, un estudio americano realizado con 577 pacientes psiquiátricos mostró una mejoría de los síntomas psiquiátricos (depresión, psicóticos, habilidad afectiva) seis meses después de cesar de fumar21.
Es interesante notar que, en este estudio, el porcentaje de personas que concordaron que la prohibición de fumar puede agravar los síntomas psiquiátricos no difirió entre la población psiquiátrica de los niveles secundario y terciario de atención y la población general de la red básica de salud, revelando cuán consolidada esa opinión está entre el público lego.
Coherentemente, la amplia mayoría concordó que el acto de fumar es permitido, en los servicios de salud, como una forma que tienen los profesionales de sentirse seguros, en lo que se refiere a las agresiones. Sin embargo, esa opinión fue más expresiva entre los participantes del hospital psiquiátrico.
A pesar de que esa opinión pudo haber sido más recurrente, en el hospital psiquiátrico, debido a las situaciones experimentadas en ese servicio (peleas por cigarrillos y colillas, desentendimiento entre pacientes y profesionales debido al límite de un paquete de cigarrillos por día y robo de objetos para cambiar por cigarrillos), se percibió, durante las entrevistas, que algunos fumadores concordaron con esa afirmación, utilizando de un tono velado de amenaza dirigido a la investigadora, como tratando de intimidar cualquier posibilidad de que la prohibición total pudiese ser implementada en el servicio.
Diversos estudios mostraron que después de la restricción de fumar, en los servicios de psiquiatría, la salud mental de los pacientes psiquiátricos fue mejorada, disminuyendo la probabilidad de una nueva internación. Además de eso, existen evidencias de que la prohibición de fumar no es acompañada del aumento de la agresividad de los pacientes, mostrando que su implementación es más fácil de lo que inicialmente se imaginaba21)(22)(23)(24)(25)(26.
Un estudio norteamericano con 14 pacientes psiquiátricos internados mostró que no hubo alteración en la incidencia de contención física o mecánica después de la implementación de la prohibición de fumar27.
Algunos estudios identificaron beneficios para los pacientes psiquiátricos con el tratamiento de la dependencia del tabaco como: mejoría de la salud mental; reducción de los síntomas depresivos, y disminución de la dosimetría de antipsicóticos y antiparkinsonianos27.
En lo que se refiere a las afirmaciones de los participantes sobre las actitudes de los profesionales que trabajan en servicios de salud mental, en relación al acto de fumar, la población internada en el hospital psiquiátrico fue la que más concordó con ellas, posiblemente, debido a las situaciones que estaban experimentando o presenciando en el hospital psiquiátrico. Esto es reforzado al notar que las opiniones, de la población psiquiátrica del ambulatorio de salud mental y de la población general de la atención primaria a la salud, son similares.
A pesar de que el uso de cigarrillos como instrumento de cuidado (para facilitar diálogo o negociar con los pacientes) sea una característica de los antiguos manicomios, estudios actuales han discutido ese comportamiento mostrando la dificultad de que esa cultura sea superada en los servicios de salud mental16)(18)(19.
En relación al perfil personal y clínico, la escolaridad despierta atención, ya que esta es asociada con cuatro de las cinco afirmaciones investigadas, en este estudio: (1) “Prohibir que fumen, en los servicios de salud mental, puede agravar los síntomas psiquiátricos de los pacientes”; 2) “Permitir que los pacientes psiquiátricos fumen es una forma que tienen los profesionales de salud para sentirse seguros de potenciales agresiones”; 3) “En los servicios de salud mental, los cigarrillos son usados para facilitar el diálogo entre pacientes y profesionales de la salud”; y, 4) “En los servicios de salud mental, los cigarrillos son usados para incentivar a los pacientes psiquiátricos a ingerir los medicamentos”). La frecuencia de personas que concordaron con esas cuatro afirmaciones fue mayor entre los analfabetos y en personas que estudiaron hasta la enseñanza fundamental, cuando comparados con los que estudiaron hasta la enseñanza media o superior.
La asociación entre la escolaridad con las opiniones y percepciones sugiere que las personas con menor escolaridad tienen más probabilidad de defender creencias pasadas de generación en generación, posiblemente porque la limitación del conocimiento sirve como una barrera para filtrar informaciones. Una hipótesis que surgió en este artículo, que podrá ser objeto de estudios futuros, es el potencial que tiene la educación en salud para despertar una consciencia en relación al acto de fumar, entre personas de la población psiquiátrica y de la población general, ya que la concientización es un importante paso para realizar el cambio de comportamiento.
Complementando la discusión relacionada con la escolaridad, la mayor frecuencia de personas que concordaron con las afirmaciones: 1) “permitir que el paciente psiquiátrico fume es una forma que tienen los profesionales de la salud para sentirse seguros en lo que se refiere a posibles agresiones” y 2) “en los servicios de salud mental, el cigarrillo es usado para incentivar al paciente psiquiátrico a participar de las actividades terapéuticas (grupos, talleres etc.)”, fueron identificadas entre los personas mayores. Eso ocurrió, probablemente, debido a la menor escolaridad verificada entre personas con 60 años o más. Además de eso, el menor acceso a las informaciones publicadas por las nuevas tecnologías como los medios de comunicación sociales (redes sociales), puede interferir en la adquisición de conocimiento por ese público.
La opinión relacionada al uso de cigarrillos para promover el diálogo entre pacientes y profesionales fue más frecuente entre las personas con trastornos mentales severos, con 12 años o más de diagnóstico psiquiátrico (con histórico de internaciones psiquiátricas) y los fumadores. El perfil de personas que comparten esa opinión es similar al perfil de los fumadores de la población psiquiátrica, como fue evidenciado en otros estudios28).
Considerando que el contenido aprendido a partir de la vida diaria tiene el potencial de interferir en la motivación de las personas para fumar cigarrillos, es necesario comprender las opiniones y cómo las actitudes de los profesionales de salud mental son percibidas, tanto por la población psiquiátrica como por la población general. Un ejemplo de esto fue el relato de dos personas internadas en el hospital psiquiátrico que afirmaron haber comenzado a fumar durante la internación actual.
Una vez que el acto de fumar es comprendido como positivo, debido al hecho de que algunas personas, equivocadamente, piensan que este mejora los síntomas psiquiátricos y favorece el diálogo, se puede entender que eso conduce a la aceptación de ese comportamiento por la comunidad, volviendo el cambio de comportamiento difícil. Para intervenir en la alta prevalencia de fumadores en la población psiquiátrica, primero es necesario conocer las opiniones que esa población tiene acerca de este asunto, para poder utilizar adecuadamente las estrategias de educación en salud y combatir los conocimientos equivocados que persisten entre esas personas.
Como los servicios de salud mental persisten en reproducir la cultura de los manicomios, en la cual los cigarrillos son colocados en el centro del cuidado, existen pocas oportunidades para la reeducación y construcción de nuevos conceptos, actitudes y comportamientos. Nuevas experiencias deben ser adoptadas en esos servicios para que los pacientes tengan la oportunidad de percibir que ellos pueden tener experiencias placenteras sin los cigarrillos.
Como limitaciones del estudio, se destaca que fue realizado únicamente en tres lugares: hospital psiquiátrico, ambulatorio de salud mental y Unidad Básica de Salud.
CONCLUSIÓN
Se concluye que tanto la población psiquiátrica como la población general concuerdan en que el cigarrillo es usado en los servicios de salud mental, para tratar de controlar las actitudes agresivas y que la prohibición de fumar puede agravar los síntomas de los individuos.
Las opiniones relacionadas al uso del tabaco como instrumento de cuidado (facilitar el diálogo entre paciente y profesional, incentivar al paciente a adherir a la terapéutica medicamentosa y convencerlo a participar de grupos y talleres) prevalecieron entre los internados en el hospital psiquiátrico, posiblemente por estar experimentando esa realidad, en el momento de la entrevista.
Entre las variables personales y clínicas: edad, escolaridad, presencia de comorbilidades somáticas, diagnóstico psiquiátrico, duración del diagnóstico, historia de internaciones y humo de tabaco, fueron asociados con algunas de las opiniones y percepción de actitudes, mostrando que las características personales y experiencias interfieren en lo que se cree y en el que es percibido.
Implicaciones para los enfermeros de salud mental
El acto de fumar en los servicios de salud mental está relacionado directamente con el equipo de enfermería, debido al mayor contacto con los pacientes, tanto por las relaciones interpersonales esTablecidas como por el tiempo que permanecen con ellos en el servicio. Históricamente, esa proximidad ha llevado a la enfermería a usar los cigarrillos como “instrumento de cuidado” para: intentar facilitar el diálogo entre profesionales de la salud y pacientes; controlar sus comportamientos e incentivarlos a ingerir los medicamentos; y participar en los grupos. La reflexión de la población psiquiátrica, sobre las creencias relacionadas al acto de fumar, es fundamental para el equipo de enfermería, ya que estas interfieren en la práctica diaria y en la perpetuación de la cultura del tabaquismo. La enfermería es el equipo clave para promover cambios.
Se espera que este estudio contribuya para la práctica de la enfermería psiquiátrica y la de otros miembros del equipo de salud, al revelar las opiniones de la población psiquiátrica y de la población general, en relación a la prohibición de fumar en los servicios de salud mental. También, esperamos que incentive el desarrollo de programas y políticas que objetiven estimular la restricción de fumar, posibilitando impactos positivos en la salud de las personas con trastornos mentales.











 text in
text in