Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Avances en Periodoncia e Implantología Oral
versión On-line ISSN 2340-3209versión impresa ISSN 1699-6585
Avances en Periodoncia vol.13 no.2 Madrid jul. 2001
Influencia de los tejidos blandos periimplantarios sobre la función de anclaje de la fijación
(valoración en implantes Branemark a los 3 y 5 años)
| DONADO AZCARATE, A * PERIS GARCIA-PATRON, RªM ** LOPEZ-QUILES MARTINEZ, J *** SADA GARCIA-LOMAS, JM **** | Donado Azcárate A, Peris García-Patron RªM, López-Quiles Martínez J, Sada García-Lomas JM. Influencia de los tejidos blandos periimplantarios sobre la función de anclaje de la fijación (valoración en implantes Branemark a los 3 y 5 años). Av Periodon Implantol. 2001; 13,2: 83-92. |
RESUMEN
OBJETIVOS: Valorar la reabsorción y calidad ósea periimplantaria en función del estado de los tejidos blandos que rodean al implante.
MATERIAL Y MÉTODO: Se valoró a los 3 y 5 años, el estado de los tejidos blandos periimplantarios de 139 implantes Branemark colocados en el Máster de implantes de la Facultad de Odontología de Madrid, aplicando los patrones periodontales clásicos, y se analizó la posible influencia de éstos sobre los resultados radiográficos previos.
RESULTADOS: Algunos de los parámetros estudiados como la higiene, la profundidad de bolsas o la cantidad de encía insertada no parecen por sí solos tener una relación directa con la función de anclaje del implante. No ocurre lo mismo con la inflamación, que sí parece influir a largo plazo ( 5 años) provocando una menor calidad y mayor reabsorción .
CONCLUSIONES: No parece que algunos de los parámetros encargados de evaluar el estado de los tejidos blandos periimplantarios tengan por separado influencia sobre la pérdida y calidad ósea en torno al implante. Sí hemos comprobado estadísticamente en nuestra muestra que la combinación de algunos de ellos tienen como consecuencia la presencia de inflamación y que en estos casos sí se establece dicha relación.
PALABRAS CLAVE
Tejidos blandos periimplantarios; reabsorción ósea; calidad ósea.
ABSTRACT
OBJETIVES: To estimate the reabsorption and the periimplant bone quality in function of the state of the soft tissue around the implant.
MATERIAL AND METHOD:The state of the soft periimplant tissue of 139 Branemark implants was valued after three and five years. The implants were placed at the Master of Implants at the Dentistry Faculty of Madrid, using classical periodontological patterns. The possible influence of the latter on previous x-ray results were analized.
RESULTS: Some of the studied parameters, such as hygiene, the probing depth or the quantity of atached gingiva did not seem to be directly related to the anchoring of the implant. Not so for inflammation, that does seem to influence in the long term (5 years) causing lesser quality and increased reabsorption.
CONCLUSIONS: It does not seem that the parameters that evaluate the state of the soft periimplant tissues have separately any inlfuence on the bone loss or bone quality around the implant. We did statistically establish in our sample that the combination of some of them result in the presence of inflammation, confirming the relation for those particular cases.
KEY WORDS:
Periimplant soft tissue, bone quality, bone resorption.
* Odontólogo. Prof. Ayudante del Departamento de Medicina y Cirugía Bucofacial. Facultad de Odontología. Universidad Complutense de Madrid.
** Odontólogo. Prof. Asociado del Departamento de Medicina y Cirugía Bucofacial. Facultad de Odontología. Universidad Complutense de Madrid.
*** Médico Estomatólogo. Prof. Asociado del Departamento de Medicina y Cirugía Bucofacial. Facultad de Odontología. Universidad Complutense de Madrid.
**** Cirujano Maxilofacial. M. Estomatólogo. Prof. Titular del Departamento de Medicina y Cirugía Bucofacial. Facultad de Odontología. Universidad Complutense de Madrid.
INTRODUCCIÓN
Por todos es aceptada la importancia que los tejidos blandos periimplantarios tienen sobre la función y estética de las prótesis implantosoportadas. Sobre la función, mejorando la estabilidad de las prótesis implantomucosoportadas y evitando la inflamación gracias a la presencia de una cantidad mínima de mucosa queratinizada. Sobre la estética, aportando volumen y el contorno gingival adecuado. Lo que no resulta igualmente evidente tanto para clínicos como investigadores es la influencia que alguno de estos parámetros tales como mucosa queratinizada, profundidad de bolsa, inflamación o acúmulo de placa puedan tener sobre la función de anclaje del implante, es decir, sobre la reabsorción y la calidad ósea periimplantaria. Durante años, de forma sistemática los estudios de seguimiento en implantes se han basado en la valoración de una serie de parámetros que analizaban el estado del tejido óseo periimplantario, de los tejidos blandos y de la función de la prótesis implantosoportada . Tradicionalmente, al realizar la valoración de los tejidos blandos periimplantarios se ha aplicado el patrón periodontal clásico, cuando de todos es sabido que ni la estructura, ni la función de dichos tejidos es la misma en el diente y el implante. En la actualidad, algunos de estos parámetros no son aceptados como válidos en el seguimiento de los implantes osteointegrados por la totalidad de la comunidad científica (Wie 1995)(1) y han sido eliminados, mientras que otros autores sí apoyan su trascendencia (van Steemberghe 1990)(2). En todo caso no existe consenso al respecto y sí parece que pudiera resultar interesante comprobar en una muestra propia la importancia de dichas variables.
OBJETIVOS
Valorar la reabsorción marginal y la calidad ósea periimplantaria de las fijaciones en funcionamiento desde hace 36 meses o en función del estado de los tejidos blandos periimplantarios.
MATERIAL HUMANO
El estudio que se desarrolla en este trabajo ha sido realizado sobre pacientes parcial o totalmente desdentados tratados por miembros del equipo de implantología del Máster de implantes de la Facultad de Odontología de Madrid con 139 implantes osteointegrados tipo Branemark y que han sido posteriormente portadores de prótesis fijas.
METODO
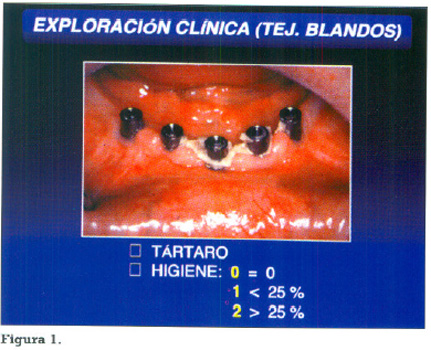
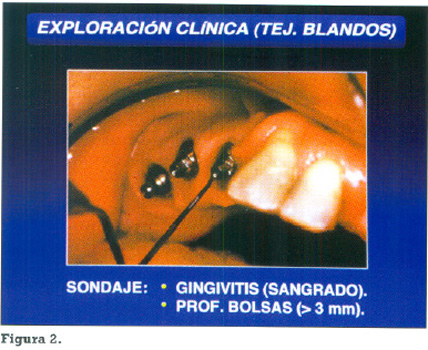
Una vez desmontada la prótesis se verifica el estado de salud de los tejidos blandos periimplantarios. Para ello se comprobará la existencia de tártaro en los pilares transmucosos. El nivel de higiene en los pilares fue evaluado de la siguiente manera: 0=placa no visible, 1=acúmulo local de placa (< 25% de la superficie visible del pilar transmucoso ), 2=acúmulo generalizado (> 25% de dicha superficie)(3). (Fig.1 ). A continuación se realizará el sondaje de los surcos periimplantarios en mesial, distal, vestibular y lingual o palatino al pilar (Fig. 2), observando:
La profundidad de bolsas clasificadas en bolsas iguales o menores de 3mm. y anotándose la profundidad concreta de aquellas mayores de 3mm.
La presencia de sangrado en dichos puntos anotando la existencia o no de gingivitis.
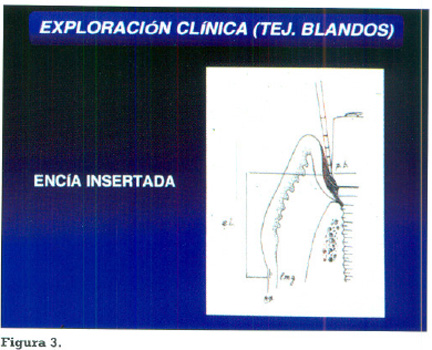
Asimismo, se apuntó el nivel de mucosa queratinizada insertada. Para ello es necesario restar a la altura total de mucosa queratinizada desde la línea mucogingival, la profundidad medida de la bolsa periimplantaria (Fig.3 )(4,5). Posteriormente se halló la media.
ESTUDIO ESTADISTICO ( ANALISIS DE RESULTADOS)
El estudio estadístico fue realizado en el Centro de Proceso de Datos de la UCM en el seno del área de Apoyo a la Investigación. El Software estadístico utilizado ha sido el BMDP ( Dixon WJ, 1993. BMDP Statistical Software Manual. University of California Press).
RESULTADOS
Se valoró el grado de higiene en los pilares transmucosos (m 0,914 sd 0,821):
Nivel 0: en un 38,1% Nivel 1: en un 32,4% Nivel 2: en un 29,5%.
La existencia o no de tártaro en dichos pilares (m 1,194 sd 0,397): No había tártaro en el 80,6 % Sí había en el 19,4 %.
El grado de gingivitis en los tejidos blandos periimplantarios (m 1,734 sd 0,444): No había gingivitis en el 26,6 % Había en el 73,4 %.
El sondaje de los surcos periimplantarios ofreció los siguientes resultados:
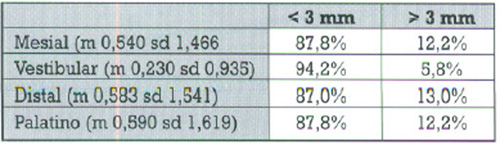
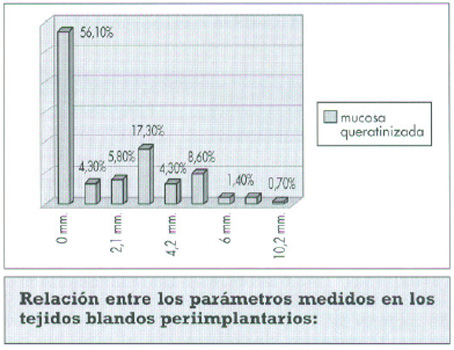
Para finalizar la exploración de los tejidos blandos periimplantarios, la medición de la cantidad de encía insertada (m 1,540 sd 2,069):
En este apartado establecemos las correlaciones entre las variables correspondientes a los tejidos blandos que rodean los implantes. Sólo haremos mención de aquellas asociaciones que puedan resultar interesantes o estadísticamente significativas.
Se ha comprobado que en nuestra muestra existe una correlación significativa entre el nivel de higiene y la cantidad de encía insertada, de tal modo que aquellas localizaciones con un menor nivel de higiene, presentan también una menor cantidad de encía insertada ( p=0,006 ).
Y=2,0755 - 0,58652 . X
Y= encía insertada (m 1,5396 sd 2,0686)
X= nivel de higiene (m 0,91367 sd 0,8207)

Este hecho viene a corroborarse estableciendo la correlación entre la existencia de tártaro en los pilares transmucosos y la cantidad de encía insertada, la cual también resulta significativa de modo que en aquellos pilares con presencia de tártaro la cantidad de encía insertada es menor (p=0,0104-t-/p=0,0167-M.W.). Así, de 139 pilares explorados, en 112 que no tenían tártaro se midieron niveles máximos de encía insertada de 10 mm. (m 1,7589 sd 2,1944), mientras que en las 27 localizaciones restantes que sí tenían, la cantidad máxima fue de 3 mm (m 0,6296 sd 1,0432).

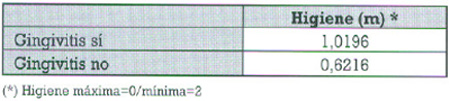
También se ha encontrado en nuestra muestra, correlación entre el nivel de higiene y el sangrado en el sondaje realizado en los surcos periimplantarios, de forma que hay mayor índice de gingivitis en aquellos implantes con peor higiene (p=0,0110-t-/ p=0,0123-M.W-). Las 102 localizaciones que tenían gingivitis presentaron un nivel medio de higiene de 1,0196 (s.e.m. 0,0824), mientras que en las 37 restantes sin inflamación, el nivel fue de 0,6216 (s.e.m. 0,1185).
También existe, para nuestra muestra, asociación entre la profundidad de las bolsas y signos de gingivitis. Esta es especialmente significativa en los sondajes realizados en localizaciones mesiales (p=0,0085t-/ p=0,0084-M.W-) y palatinas o linguales (p=0,0092t-/ p=0,0084-M.W.-). Es decir, se producen con mayor frecuencia signos de gingivitis en aquellas bolsas más profundas.

Finalmente, se ha comprobado que en torno a los implantes estudiados existe una clara relación estadística entre la medida de la encía insertada y la profundidad de bolsa, de modo que cuanto mayor sea la cantidad de encía insertada mayor es la profundidad de la bolsa:
Bolsa mesial: para p=0,070 /
Y=0,37133+0,10928·X
Bolsa vestibular: para p<0,01 /
Y=-0,04805+0,19807·X
Bolsa distal: para p<0,01 /
Y=0,20654+0,24435·X
Bolsa palatina o lingual: para p<0,01 /
Y=0,04308+0,35520·X
siendo Y=profundidad de bolsa
X=cantidad de encía insertada

Reabsorción marginal-higiene:
No existe una relación inversa entre el nivel de higiene encontrado en los pilares transmucosos y el grado de reabsorción ósea en torno a las fijaciones, más bien al contrario, se ha comprobado en nuestra muestra a los 3 años, una relación directa entre ambos parámetros, de tal forma que precisamente aquellos implantes con menos higiene son los que han sufrido menor reabsorción (p=0,001). A los 5 años en cambio, esta relación se invierte aunque no es significativa.
Y=0,11337-0,03975·X
Y=reabsorción ósea por implante a los 3 años.
X=nivel de higiene por implante.

Reabsorción marginal-gingivitis:
Si bien no hay una relación significativa entre la reabsorción ósea marginal a los 3 años y la existencia de gingivitis en torno a los implantes, se ha comprobado que para nuestra muestra, esta relación sí es positiva a los 5 años, de tal forma que se da una mayor reabsorción marginal tras este período en aquellos implantes con gingivitis ( p=0,002 ).(*)=m+/-s.e.m.

Reabsorción marginal-encía insertada:
Se comprueba en nuestro estudio que aquellos implantes con mayor cantidad de encía insertada son los que han sufrido una mayor reabsorción marginal a los 3 años (p=0,04). Alos 5 años, aunque esta tendencia se mantiene, no resulta estadísticamente significativa.
Y=0,06165+0.01000·X
Y=reabsorción ósea por implante a los 3 años.
X=nivel de encía insertada.

Reabsorción marginal-bolsas periimplantarias:
A pesar de observarse una mayor reabsorción marginal en aquellos implantes con bolsas más profundas, los resultados no son estadísticamente significativos.
DISCUSION
Respecto a los tejidos blandos que rodean al implante, los parámetros estudiados ya han sido comentados en la metodología y los resultados obtenidos tras su medición, descritos en el correspondiente apartado. Todos ellos son comunes a los realizados por numerosos grupos de estudio, pero como ya hemos mencionado, en la actualidad cada vez gozan de menos consideración pues no se han mostrado como determinantes en el pronóstico y prevención del fracaso implantológico. Si bien entre los resultados obtenidos tras el análisis de nuestra muestra, se pueden establecer algunas correlaciones que siendo significativas desde el punto de vista estadístico también pudieran serlo desde el clínico, creemos que no se debe caer como comenta Apse en el estudio de Toronto, en el error de establecer un paralelismo entre los aspectos fisiopatológicos que suceden en el periodonto y los que pueden afectar a la mucosa periimplantaria. Según este autor, cuando se utiliza el término de "encía periimplantaria", se debería utilizar el de "mucosa periimplantaria", ya que "encía" es la mucosa que rodea al diente natural y está formada por un sistema de fibras adheridas al diente y al hueso alveolar. Ya que dicho sistema no ha podido ser demostrado en el implante, es muy probable que las diferencias no sean sólo anatómicas sino también fisiológicas y por lo tanto no deberían aplicarse los mismos conceptos. En cambio otros autores como van Steemberghe (2), sí establecen dicho paralelismo en sus estudios y no sólo aplican los mismos parámetros para dientes e implantes sino que encuentran gran similitud en la evolución de éstos, de forma que en sus resultados se puede establecer una clara relación entre fracaso implantológico e inflamación de los tejidos blandos periimplantarios. Estudios más recientes como el de Wie no consiguen establecer relación alguna entre acúmulo de placa y complicaciones de los tejidos blandos con pérdida temprana de los implantes (1).
En todo caso al igual que otros grupos han hecho (1,2,6,7,8) creemos conveniente aplicar la sistemática habitual desde el punto de vista periodontal y valorar nosotros mismos la trascendencia o no de estos parámetros. Como ya se ha detallado, los parámetros analizados han sido:
Nivel de higiene por parte del paciente ( cantidad de placa en torno a los pilares transmucosos ). Dicho nivel fue evaluado de la siguiente manera:
0= placa no visible, 1=acúmulo local de placa (< 25% de la superficie visible del pilar transmucoso ), 2 =acúmulo generalizado (> 25% de dicha superficie) (12).Prácticamente igual al nuestro es el método utilizado por Lindqvist, Rockler y Carlsson en un estudio a 6 años (9) y por Adell en su estudio a 3 años para valorar las reacciones tisulares marginales periimplantarias (10).
El mencionado estudio de Toronto realizado por Apse (5) valora la cantidad de placa según el PI ( índice de placa) y establece 4 niveles (0, 1,2,3)
En el estudio realizado por Wie (1) simplemente se apuntó la presencia o ausencia de placa en torno a los pilares.
Si en el estudio de Taranta los niveles fueron medidos de forma independiente en 4 puntos en torno al implante (M,D,V,L), en el presente estudio se valoró la cantidad de placa de toda la superficie del pilar en general.
En nuestra opinión ambos métodos son igualmente válidos y si bien la clasificación utilizada por Apse tiene un nivel más, creemos que la nuestra resulta más facilmente objetivable desde el punto de vista del examinador. Como comenta este autor, la mayor dificultad en el estudio de este parámetro reside en aquellos pilares que se encuentran prácticamente cubiertos por mucosa, si bien en nuestro caso han sido minoría. Por otra parte no hemos observado el problema que según él aparece al desmontar la prótesis y arrastrar consigo parte de la placa más coronal.
El estudio de Toronto realizado a lo largo de 9 años, no refleja variación alguna en cuanto a los índices de placa obtenidos en cada paciente; igualmente ocurre en la revisiones realizadas a los 3 y 5 años en nuestra muestra, lo cual parece indicar que los hábitos higiénicos de cada individuo son bastante estables y difíciles de modificar. Al utilizar un método de valoración diferente al de Apse no podemos concluir como él hace que existe un menor índice de placa en las caras vestibulares de los implantes frente a las linguales, algo que por otra parte resulta bastante comprensible. También Gregory y cols. en su estudio clínico sobre implantes Branemark durante 3 años hace referencia a este aspecto, no sólo en lo referente al índice de placa si no también al de gingivitis (11). Respecto a los porcentajes de placa obtenidos en las superficies periimplantarias es difícil establecer comparaciones ya que las clasificaciones son diferentes, pero podemos señalar que mientras Apse recoje entre el nivel 0 y 1 aproximadamente al 90% de los pacientes, nosotros valoramos con "nuestro" nivel 0 y 1 el 70,5% de los implantes. Resultados muy similares obtiene Adell con aproximadamente un 70-75% de localizaciones libres de placa (10). También Buser (12) en su estudio sobre implantes ITI a los 3 años recoge un índice de placa próximo a 0 en aproximadamente el 88% de los implantes. Lekholm en cambio al igual que Wie, registra un 45% de implantes libres de placa (13).
Nivel de encía insertada: medido en nuestro estudio con sonda milimetrada en 4 puntos alrededor del implante.
Apse utiliza el KMI (índice de mucosa queratinizada), estableciendo 4 niveles en función de que haya sólo mucosa móvil y queratinizada menor de 1 mm., entre 1 y 2 y mayor de 2 mm.
Este autor hace referencia a la dificultad para distinguir en algunos casos entre mucosa queratinizada y tejido cicatricial residual. Imaginamos que ello sería durante las revisiones más inmediatamente posteriores a la cirugía, pues en nuestro caso no hemos observado dicho impedimento a los 3 y 5 años. Los resultados que obtienen muestran una gran mayoria de implantes a los 5 años sin mucosa queratinizada ( nivel 0): un 55,6%, al igual que nuestra muestra con un 56,1% de implantes con 0 mm.
Entre los niveles de mucosa queratinizada obtenidos por Adell a los 3 años, el 45% se corresponde con mucosa sin ningún grado de inserción.
En su estudio a 3 años, Buser obtiene un 84,5% de localizaciones con altura de inserción igual o menor de 3mm., mientras que nosotros obtenemos aproximadamente un 85%. Ahora bien, hay que tener en cuenta que mientras el valor medio de inserción igual o menor de 3mm. registrado por Buser es de 2,68mm., en nuestra muestra, sólo el 23% de las localizaciones tienen entre 1 y 3mm. mientras que el resto son 0.
Por otra parte hemos observado en nuestra muestra una tendencia a encontrar mayor cantidad de mucosa queratinizada en los casos superiores al igual que indica Lekholm en su estudio retrospectivo de las reacciones tisulares marginales en implantes (13).
Existencia o no de gingivitis: mediante sondaje en el surco periimplantario en los 4 puntos ya mencionados comprobamos la aparición o no de sangrado.
Apse recurre al GI (índice gingival) de Löe y Silness (14) eliminando el sondaje del surco como test de sangrado y establece cuatro niveles (mucosa normal, inflamación mínima, moderada o severa) en función del color, edema y sangrado.
Según el grupo de Toronto hay gran dificultad en valorar el grado de inflamación de la mucosa periimplantaria en función del cambio de coloración, ya que según ellos, en muchos casos la falta de encía queratinizada, el tejido cicatricial residual o incluso la transparencia del pilar en ocasiones a través de dicha mucosa complica esta tarea. En nuestra opinión el método esta sujeto a apreciaciones demasiado subjetivas. El propio Apse hace referencia a un estudio de Adell (10) en el que dice utilizar criterios visuales de inflamación que para él resultan poco claros.
Lekholm, Adell, Lindhe y colaboradores, sin embargo, en su estudio retrospectivo sí utilizan el sangrado gingival como criterio para evaluar la inflamación (13). Así como Buser con implantes ITI (12). Estudios más recientes como el de Wie sí utilizan el sangrado como criterio de inflamación (1).
Los resultados que obtiene Apse a partir de los 3 años se distribuyen de la siguiente manera: por encima del 90% aquellos pertenecientes al grupo 1 ( mínima inflamación), y el resto repartido de forma variable según el año de revisión entre los pertenecientes al nivel 0 y 2. Buser registra a los 3 años un índice de sangrado cercano a 0 en el 78,8% de los implantes. En nuestra muestra un 73,4% de los implantes revisados mostraron sangrado al sondaje, mientras que el 26,6% no. Muy parecidos a los nuestros son los porcentajes obtenidos por Lekholm con un 80% de presencia de inflamación y 20% de ausencia. Sin embargo otros estudios a los que alude Apse presentan resultados totalmente opuestos: (Tabla 1)
La discrepancia que en esta tabla se observa, demuestra no sólo la dificultad de establecer un criterio adecuado para valorar los parámetros dependientes de los tejidos blandos periimplantarios, sino la imposibilidad de comparar los resultados con diversos grupos de estudio.
Profundidad de bolsas: fueron medidas en nuestra muestra con sonda milimetrada en los 4 puntos periimplantarios.
Apse utiliza una sonda electrónica "Michigan" para medir los mismos puntos, con la variante de medir la altura de pilar que sobresale del borde marginal de la mucosa y dar valores negativos en el caso de que el borde superior del pilar quede por debajo del mucoso. Establece 3 categorías para clasificar los valores obtenidos: bolsas menores o iguales a 3mm.; Mayores de 3mm. pero menores o iguales a 5mm. y bolsas mayores de 5mm.
Nosotros las hemos distribuido, al igual que Adell, en bolsas menores o iguales a 3mm.y bolsas mayores de 3mm.
A los 5 años las mediciones realizadas por Apse ofrecen aproximadamente un 70% de bolsas menores o iguales de 3mm., un 26% de bolsas mayores de 3 y menores o iguales a 5mm.y un 4% de bolsas mayores de 5mm. No especifica si existe diferencia entre los diferentes puntos periimplantarios medidos.
Lekholm registra un 40% de bolsas iguales o menores a 3mm.,45% entre 4 y 5mm.y 15% mayores de 6mm.
Resultados similares obtiene Adell para quien el porcentaje de bolsas menores de 3mm.es del 72%, mientras que el 28% restante tienen entre 4 y 5mm.de profundidad.
Nuestras mediciones se distribuyen de la siguiente manera: bolsas iguales o menores de 3mm. aproximadamente el 87%, excepto las vestibulares que son el 94%,y mayores de 3mm. el 13 y 6% respectivamente.
Para Buser, durante el primer año, el 85,9% de los implantes tenían bolsas menores o iguales a 3mm., con un promedio de 2,81mm., aunque en la revisión a los 3 años se registró un incremento en dicha profundidad media hasta 3,13mm. (Tabla 2).
Sin embargo, otros estudios longitudinales ( Apse, Adell ) demuestran que a lo largo de los años la profundidad de las bolsas periimplantarias sufre una disminución progresiva, precisamente todo lo contrario de lo que ocurre en los dientes naturales.
Influencia de los tejidos blandos periimplantarios sobre el tejido óseo de soporte
Al intentar comprobar si existe alguna relación entre la reabsorción ósea marginal periimplantaria y el estado de los tejidos blandos que rodean a esos mismos implantes, observamos algunos aspectos interesantes:
No podemos afirmar de ninguna manera que por el hecho de encontrar un peor nivel de higiene en determinados pacientes de nuestro estudio, sean precisamente éstos los que sufran una mayor pérdida de anclaje óseo. Sin embargo Lindqvist y cols.(9) sí encuentran una clara relación entre ambos parámetros. Más bien al contrario, y basándonos en resultados estadísticamente significativos, precisamente estos pacientes, en el control realizado a los 3 años presentan la menor reabsorción ósea de la muestra. En nuestra opinión tampoco esto indica nada ya que en el control realizado a los 5 años, esta tendencia se invierte aún cuando no es avalada estadísticamente. Según Rocha, y tras realizar una exhaustiva revisión bibliográfica, la higiene es un factor primordial en el mantenimiento de los implantes (15) .Nosotros sólo hemos constatado este hecho durante los períodos posteriores a ambas fases quirúrgicas. Aunque parece razonable la importancia de este factor, no podemos estar seguros de su trascendencia.
Sí se produce, sin embargo, en nuestra muestra, una relación entre la presencia de gingivitis en los surcos periimplantarios más profundos y la observación radiográfica de una mayor reabsorción marginal, de tal forma que a los 5 años de función, se ha demostrado una mayor pérdida ósea periimplantaria en aquellas localizaciones con presencia de gingivitis. Para Adell, no se puede apreciar esta relación a los 3 años, al igual que sucede en nuestro estudio, pero sí observa como nosotros, presencia de gingivitis ocasionalmente en localizaciones con placa y en aquellas con bolsas profundas (10). Por su parte Lekholm, sí observa una relación clara entre gingivitis y presencia de placa (13).
También se ha comprobado que tanto en el primer como en el segundo control, no existe como era de esperar una relación negativa entre mucosa queratinizada y reabsorción marginal sino más bien al contrario, de forma que la pérdida ósea marginal es mayor en los implantes en los que se midió una mayor cantidad de encía insertada. No resultó estadísticamente significativo en nuestra muestra la relación entre reabsorción y profundidad de bolsas periimplantarias, aunque la tendencia era a una mayor pérdida en las bolsas más profundas.
Si comparamos entre sí los parámetros relacionados con el estado de los tejidos blandos periimplantarios, comprobamos que a los 3 años, cuanto menor sea la cantidad de encía insertada, menor es también el nivel de higiene y mayor la cantidad de tártaro existente. Al cruzar esta correlación con el parámetro de reabsorción marginal periimplantaria, encontramos una aparente contradicción, según los cánones periodontales, ya que la asociación entre higiene, mucosa queratinizada y reabsorción ósea es directa ( menor higiene menos mucosa queratinizada-menor reabsorción ).En nuestra opinión este hecho carece de importancia, ya que parece deducirse de lo observado que los parámetros higiene y mucosa queratinizada no tienen aparente transcendencia en el grado de reabsorción por lo menos a corto-medio plazo, ya que la tendencia existente respecto a la higiene en el primer control se invierte en el segundo con lo cual no resulta fiable ni relevante. Por otra parte, al igual que Apse demostró en su estudio de Toronto,se ha observado en nuestra muestra que a menor nivel de higiene, mayor índice de sangrado en el surco periimplantario, aunque por el contrario Adell en su revisión a 3 años no encuentra relación alguna entre acúmulo de placa y gingivitis y otros autores como hemos comentado anteriormente opinan lo mismo. Así mismo,se comprueba que existe una relación entre profundidad de bolsas y gingivitis de forma que ésta se presenta en las bolsas más profundas; también Lekholm encuentra correlación entre gingivitis y bolsas profundas.
Finalmente, existe una relación en nuestro estudio entre la profundidad del surco periimplantario y la cantidad medida de encía insertada, ya que se ha comprobado que dicha profundidad es mayor cuanto mayor sea la cantidad de encía. A diferentes conclusiones llegó Gregory (11) en su estudio a 3 años al obtener bolsas mayores de 4mm. en presencia de encía desinsertada y de 2mm. o menos en presencia de mucosa queratinizada.
Apse y colaboradores, tras un estudio longitudinal de 9 años en 238 implantes analizando el índice de placa, de mucosa queratinizada, gingival y profundidad de bolsa, no encuentran evidencia alguna de que dichos parámetros, al igual que ocurre en los dientes naturales, puedan ser factores concluyentes en el pronóstico a largo plazo de los implantes (5). También Chaytor y cols.son de la opinión de que los índices periodontales clásicos son de poca utilidad en implantología y que el control radiográfico es el método más eficaz (16). Respecto a la existencia de un determinado nivel de encía insertada, Bessis afirma que una mucosa periimplantaria no queratinizada es compatible con salud gingival y que por lo tanto en muchos casos no está justificada la realización de cirugía mucogingival para aumentar la cantidad de encía queratinizada en torno al implante (17).Por otra parte, Gregory ( 11) en su trabajo comenta la dificultad para realizar la medición de bolsas periimplantarias y lo retira de su protocolo de estudio para siguientes revisiones. Tal vez sea la falta de certidumbre en cuanto a la trascendencia de estos factores, la que hace que cada vez sea menos frecuente la inclusión de los mismos en los seguimientos realizados por muchos grupos de estudio.
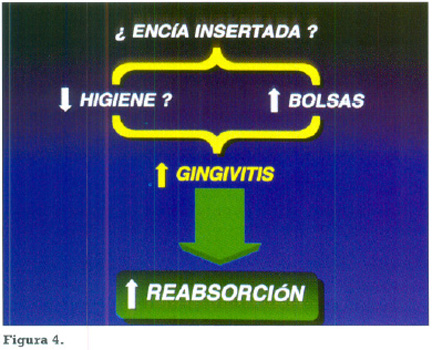
Sin embargo en nuestro estudio parece que puede existir relación entre algunos de los parámetros medidos en la exploración radiográfica y los de los tejidos blandos periimplantarios, ya que se demuestra estadísticamente en nuestra muestra que si bien no podemos comprobar la trascendencia que por si sólos puedan tener parámetros como el nivel de mucosa queratinizada o el de higiene, si comprobamos que hay una relación directa entre gingivitis y reabsorción ósea y que en aquellas localizaciones concretas en las que coinciden un bajo nivel de higiene y mayor profundidad de bolsas existe inflamación y sangrado y en estos casos concretos siempre hay una mayor reabsorción ósea tanto a los tres como a los cinco años. (Fig.4)
En definitiva, las opiniones de los diversos grupos siguen estando encontradas y existen razones favorables tanto a unas como a otras. En nuestra muestra si bien parece tras un profundo análisis estadístico, que algunos de estos parámetros pueden tener trascendencia en la función de anclaje de la fijación, la experiencia clínica diaria en nuestro Servicio y clínicas privadas nos hace dudar de ello y confiar más en la función de anclaje y su control radiográfico. No obstante no hay que olvidar que el fin último del tratamiento implantológico es la colocación de una prótesis satisfactoria para el paciente y que en este caso es indudable la importancia que los tejidos blandos tiene sobre la función y la estética.
BIBLIOGRAFIA
1. Wie H. Registration of localitation, oclusion and occluding materials for failing screw joints in the Branemark implant system. Clin Oral Impl Res 1995;6:47-53 [ Links ]
2. Van Steenberghe D, et al. The aplicability of osseointegrated oral implants in the rehabilitation of partial edentulism: a prospective multicenter study on 558 fixtures. Int J Oral Maxillofac Implants 1990; 5:272-281 [ Links ]
3. Lars w., et al .Bone resorption around fixtures in edentulous patients treated with mandibular fixed tissueintegrated prostheses. The journal of prosthettic dentistry. january 1988;1:59-63. [ Links ]
4. Buser D, et al."Tissue Integration of One Stage ITI Implants:3-Years Results of a longitudinal study with Hollow-cylinder and Hollow-screw Implants" Int J Oral Maxillofac Implants 1991;6:405-412 [ Links ]
5. Apse P, Zarb GA, Schmitt A, Lewis DW. The longitudinal efectiveness of osseointegrated dental implants. The Toronto study: periimplant mucosal response. Int J Periodont Rest Dent 1991;11:94-111. [ Links ]
6. Bergman B. Evaluation of the results of treatment with ossointegrated implants by the Swedish National Board Health and Welfare. The Journal of prosthetic dentistry 1983;50:114-115 [ Links ]
7. Zarb GA, Symington JM. Osseointegrated dental implants: preliminary report on a replication study. The Journal of prosthetic dentistry 1983;50:271-273 [ Links ]
8. Cune MS, de Putter C.A comparative evaluation of some outcome measures of implants system and supraestructure types in mandibular implant-overdure treatment. Int J Oral Maxillofac Implants 1994;9:548-555 [ Links ]
9. Lindqvist LW,Rockler B, Carlsson GE. Bone resoption around fixtures in edentulouspatients treated with mandibular fixed tissue-integrated prostheses. J of Pros Dentistry 1988:59;59-63 [ Links ]
10. Adell R, Lekholm U, Rockler B, et al: Marginal tissue reaction at osseointegrated titanium implants.I A threeyear longitudinal prospective study.Int J Oral Surg 1981;15:39-52. [ Links ]
11. Gregory, M. Murphy, W.M. Watson, C.J. Reeve, P.E. A clinical study of the Branemark dental implant system. Br Dent 1990;168:18-23. [ Links ]
12. Buser D, et al."Tissue Integration of One Stage ITI Implants:3-Years Results of a longitudinal study with Hollow-cylinder and Hollow-screw Implants" Int J Oral Maxillofac Implants 1991;6:405-412 [ Links ]
13. Lekholm U,Adell R, Lindhe J et al:Marginal tissue reaction at osseointegrated titanium implants.II A cross-sectional retrospective study.Int J Oral Surg 1986;15:53-61 [ Links ]
14. Löe H, Silness J: Periodontal disease in pregnancy. I. Prevalence and severity. Acta odontol Scand 1963;21:532-551 [ Links ]
15. Rocha dos Santos CR, SantosF, Correa L. Contibucao ao estudio uniao epitélio-implante osteointegrado. Odondo Ciencia 1992;13:173-81. [ Links ]
16. Chaytor DV, Zarb GA, Schmitt A, Lewis DW. The longitudinal efectiveness of osseointegrated dental implants. The Toronto study: Bone level changes. Int J Per & Restor Dentistry 1991: 11:113-125. [ Links ]
17. Bessis R. Gencive adhérente et implantune necéssité? Actualités Odonto-Stomatol 1991; 176:521-38. [ Links ]