INTRODUCCIÓN
La definición clásica del término fiebre de origen desconocido se refiere a aquellos procesos febriles con temperatura documentada superior a 38,3ºC en más de una ocasión, con una duración superior a 3 semanas y en los que no se identifica la causa tras una semana de estudios diagnósticos en un hospital1. Entre sus causas podemos citar entre otras las enfermedades infecciosas, neoplásicas, inflamatorias y la fiebre por fármacos o facticia2. A pesar de las numerosas herramientas diagnósticas, existe un elevado porcentaje de casos sin diagnosticar que oscila entre el 19 % y 50 %2,3.
Por otra parte, el término lumbalgia hace referencia a un dolor de cualquier etiología que afecta a la región lumbar y que representa la segunda causa más frecuente de consulta en Atención Primaria4. Su prevalencia a lo largo de la vida en la población general se sitúa entre el 60 y 90 %5. Aunque el 80 % de las lumbalgias son inespecíficas y autolimitadas, existe un 5 % de casos que se debe a causas graves, entre las que se encuentran las metástasis vertebrales, espondilodiscitis e infecciones abdominopélvicas4. Su diagnóstico debe tener en cuenta la presencia de datos de alarma (tabla 1).
CASO CLÍNICO
Presentamos el caso de un varón de 52 años que acude a consulta del médico de familia por lumbalgia de características mecánicas a la que se añadió la presencia de febrícula. Los episodios iniciales de febrícula vespertina de hasta 37,8ºC evolucionaron a fiebre diaria de hasta 38,5ºC.
Respecto a sus antecedentes personales, tomaba Enalapril (20mg/24h) para su hipertensión arterial y había sido diagnosticado menos de un año antes de colitis ulcerosa. Unos meses antes, el paciente fue valorado, a petición nuestra, por el internista de la Unidad de Continuidad Asistencial Primaria-Interna (UCAPI) ante un segundo brote de su enfermedad inflamatoria intestinal para agilizar su tratamiento, mostrando una evolución favorable. Además, cuatro semanas antes, había presentado un episodio previo de lumbalgia de características mecánicas que mejoró con tratamiento analgésico.
Al aparecer el nuevo episodio de lumbalgia de dos semanas de evolución con dolor en reposo y sin mejoría con tratamiento sintomático, se realizó radiografía de columna lumbar (listesis L3, con desplazamiento anterior y disminución del espacio intervertebral L3-L4) y se remitió a consulta de rehabilitación, solicitando una resonancia magnética (RM) de columna lumbar. Al dolor lumbar se había añadido la presencia de febrícula de predomino vespertino durante algunos días de forma discontinua.
Durante una nueva consulta con su médico de familia se comprobó que la febrícula de los días previos pasó a ser fiebre diaria de hasta 38,5 ºC y que persistía el dolor lumbar. Se solicitó una analítica urgente (hemoglobina (Hb) 11,3 g/dl, VCM 80 fL, plaquetas 233.000/μl, leucocitos 9.550/μl, VSG 30 mm/h, PCR 52,9 mg/L) y una radiografía de tórax (cardiomegalia a expensas del ventrículo izquierdo, sin infiltrados ni condensaciones pulmonares), contactando telefónicamente, de nuevo, con el médico internista de la UCAPI para estudio de esta fiebre prolongada sin foco. En la consulta de UCAPI mostraba afectación del estado general, febrícula (37,4 ºC), taquicardia rítmica (100 lpm) y un soplo sistólico I-II/VI polifocal. Se solicitaron las correspondientes pruebas complementarias (radiografía de sacroilíacas, hemocultivos, TAC abdomino-pélvico), se pautó antibiótico empírico (Amoxicilina-Ac.Clavulánico oral 875/125mg cada 8 h) y se derivó al paciente a su médico de familia para seguimiento conjunto.
Durante la revisión en UCAPI, seis días después, había mejorado sintomáticamente, aunque persistía la febrícula esporádica. En la nueva analítica destacaba una PCR de 46,9 mg/l, haptoglobina 236 mg/dl, Hb 10,9 g/dL y VCM 77 fL. En el TAC (figura 1) se objetivó espondiloartropatía degenerativa L3-L4 con listesis grado 1 sin claros signos de colecciones perivertebrales, recomendando realización de RM lumbar. Los hemocultivos mostraron crecimiento de Abiotrophia defectiva. Ante este resultado y la clínica general, se extrajeron nuevos hemocultivos y se ingresó en medicina interna con diagnóstico de bacteriemia por Abiotrophia defectiva, asociando tratamiento antibiótico intravenoso con Vancomicina y completando el estudio con RM lumbar y ecocardiograma. En el ecocardiograma se visualizó una insuficiencia aórtica severa con una imagen filiforme de 6 mm sobre valva anterior mitral, sin claro aspecto de vegetación, por lo que se comentó con cirugía cardiaca para valoración y tratamiento. La RM de columna lumbar mostró hallazgos compatibles con espondilodiscitis subaguda a nivel de L3-L4 y, en menor medida, L5-S1, que se consideró secundaria a la bacteriemia por Abiotrophia defectiva (figura 2). Durante el ingreso, permaneció afebril y con mejoría progresiva tanto clínica como analítica, por tanto se dio de alta con Levofloxacino oral 500 mg/día (según antibiograma) durante 4 meses.

Figura 1 Según se refiere en el texto, el TAC de columna lumbar muestra espondiloartropatía degenerativa L3-L4 con listesis.
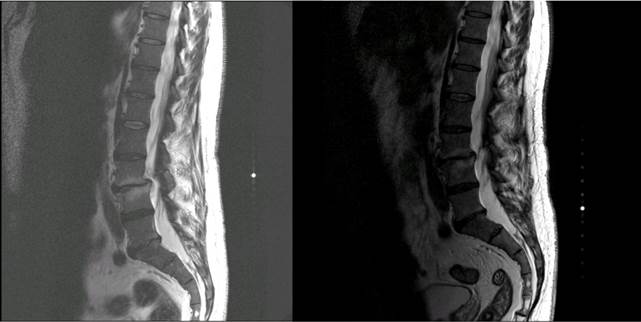
Figura 2 La RMN de columna lumbar muestra las lesiones compatibles con espondilodiscitis a nivel de L3-L4 y L4-L5.
Tras el alta hospitalaria, el paciente fue seguido de forma conjunta por su médico de familia y su médico internista, mostrando una progresiva mejoría física, sin fiebre y con disminución de las molestias lumbares. Al finalizar el ciclo terapéutico antibiótico, el paciente estaba asintomático y la nueva analítica mostró normalización de los parámetros de inflamación, por tanto se decidió alta por parte de medicina interna y seguimiento por su médico de familia. Actualmente, el paciente se encuentra asintomático del cuadro infeccioso, fue intervenido de su patología cardíaca y ha reiniciado su actividad laboral.
DISCUSIÓN
La duración de la fiebre es uno de los aspectos fundamentales en los que se basa el manejo diagnóstico y terapéutico de los pacientes con fiebre sin foco o de origen desconocido (FOD)6. Algunas de sus causas más frecuentes se muestran en la tabla 2.
Tabla 2 Causas de fiebre de origen desconocido clásica en adultos. Adaptada de García-Pozuelo y Ayuso García. Fiebre de Origen Desconocido. Alteraciones de la termorregulación. En: Manual de Diagnóstico y Terapéutica Médica Hospital Universitario 12 de Octubre. 8º edición. MSD 2017.

El diagnóstico implica una anamnesis exhaustiva, insistiendo en la historia familiar, condiciones sociales, actividad laboral, aficiones, viajes, hábitos tóxicos y sexuales, exposición a animales, alimentación, tratamiento farmacológico, antecedentes médico-quirúrgicos y síntomas localizadores y/o decisivos. La exploración física general no debe excluir el examen de fondo de ojo y exploración del área ORL y genitales3. Las características de cada caso orientarán la realización de estudios complementarios que incluyan analítica (hemograma, VSG, PCR, perfil hepático, LDH, CK, función renal, iones, calcio, función tiroidea, ferrocinética, vitamina B12, proteinograma, serologías, autoinmunidad, hemocultivos, sedimento y cultivo urinario), radiología (tórax, abdomen y senos paranasales) y un electrocardiograma2. Generalmente se aconseja aplazar el tratamiento en pacientes con FOD hasta identificar la causa, aunque se utilizan medidas físicas y fármacos antipiréticos en situaciones puntuales o fiebre mal tolerada. Respecto al tratamiento antibiótico empírico, algunos autores afirman que raramente permite establecer un diagnóstico etiológico y que no se debería emplear de forma habitual2, aunque la situación clínica y el caso concreto podrían recomendar su utilización.
En nuestro caso, el origen de la fiebre era infeccioso. Sin embargo, los antecedentes de colitis ulcerosa y la aparición de febrícula intermitente podrían haber indicado relación entre ambos cuadros, aunque no existían síntomas de agudización del cuadro crónico. La presencia de lumbalgia de características mecánicas7, con desaparición del dolor con tratamiento sintomático no facilitó la sospecha diagnóstica. Por tanto, es evidente la importancia de una meticulosa anamnesis, exploración física y la adecuada utilización de las pruebas complementarias que permitieron el diagnóstico preciso. La colaboración específica, mediante contacto telefónico continuo, entre el médico de familia y el médico internista (UCAPI) permitió un correcto diagnóstico, incrementando la capacidad resolutiva tanto por esa colaboración como por el acceso y la utilización de todas las pruebas complementarias accesibles únicamente desde el hospital (TAC abdomino-pélvico, RM y ecocardiograma).
En conclusión, la fiebre sin evidencia de focalidad supone un reto diagnóstico. Se trata de un cuadro que aparece con relativa frecuencia en la práctica clínica del médico de familia, por tanto es necesario conocer su correcto manejo por la importancia de diagnosticar cuadros potencialmente graves como los que se asocian a ciertas infecciones. Destacamos, de nuevo, la necesidad de una meticulosa anamnesis y una exploración física para orientar el diagnóstico, así como la importancia de solicitar las pruebas diagnósticas más adecuadas para alcanzar un diagnóstico, que en nuestro caso fue el de una espondilodiscitis secundaria a bacteriemia por Abiotrophia defectiva (anteriormente denominado estreptococo nutricionalmente deficiente, germen poco habitual que aparece a veces en abscesos abdominales, endocarditis, etc…) en un paciente con colitis ulcerosa, diagnosticando, además, la presencia de insuficiencia aórtica severa asintomática. En nuestra Gerencia, el actual modelo de colaboración asistencial entre Atención Primaria y Hospitalaria a través de la UCAPI del Servicio de Medicina Interna facilita en numerosas ocasiones, como hemos expuesto en este caso, la resolución de problemas clínicos complejos.















