Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Pharmacy Practice (Granada)
versión On-line ISSN 1886-3655versión impresa ISSN 1885-642X
Pharmacy Pract (Granada) vol.4 no.3 Redondela jul./sep. 2006
| Investigación original |
Manejo de las interacciones medicamentosas con beta-bloqueantes: la formación continuada tiene impacto a corto plazo
Management of drug interactions with beta-blockers: continuing education has a short-term impact
Annelies DRIESEN, Steven SIMOENS, Gert LAEKEMAN.
| ABSTRACT There is a lack of clear guidelines regarding the management of drug-drug interactions. Key words: Drug Interactions. Pharmacy continuing education. Pharmacists. Belgium. | RESUMEN Existe una carencia de guías claras sobre el manejo de las interacciones medicamento-medicamento. Palabras clave: Interacciones medicamentosas. Formación continuada de farmacia. Farmacéuticos. Bélgica. |
Annelies DRIESEN. Estudiante de doctorado. Centro de Investigación en Atención Farmacéutica y Farmacoeconomía. Universidad Católica de Lovaina (Bélgica).
Steven SIMOENS. PhD, Profesor de Farmacoeconomía. Centro de Investigación en Atención Farmacéutica y Farmacoeconomía. Universidad Católica de Lovaina (Bélgica).
Gert LAEKEMAN. PhD, Profesor of Farmacoterapia. Centro de Investigación en Atención Farmacéutica y Farmacoeconomía. Universidad Católica de Lovaina (Bélgica).
INTRODUCCIÓN
Los problemas relacionados con medicamentos fueron definidos por la Red Europea de Atención Farmacéutica (PCNE) como eventos o circunstancias que involucran a la farmacoterapia, que real o potencialmente interfieren con los resultados deseados en salud.1 Los PRM se asocian con morbilidad significativa, disminución de calidad de vida, mortalidad y son una causa importante de ingresos hospitalarios y costes sanitarios. En un reciente estudio en Inglaterra, se estimó que el 6,5% de ingresos hospitalarios se debió a eventos adversos de medicamentos, siendo mas del 70% de ellos prevenibles. El coste anual de estos ingresos hospitalarios se estimó en 706 millones de euros (847 millones de dólares USA) (2002).2
Los farmacéuticos comunitarios pueden contribuir a la prevención e identificación de PRM mediante intervenciones farmacéuticas, asociándose a reducciones en las hospitalizaciones3, y prevención de los posibles daños.4-6 En un estudio de Currie y col. se investigó el efecto de un programa de formación sobre la detección de PRM. El programa de formación llevó a una elevación de la detección de PRM. Sin embargo, el estudio no se centró en un mejor manejo de los PRM como resultado de la formación.7
El sistema de clasificación de la PCNE identifica una serie de categorías de PRM, uno de los cuales son las interacciones medicamentosas.1 Delphi+ es un programa comúnmente usado para detectar interacciones medicamento-medicamento en Bélgica. El programa se basa en la base de datos de la ABDA (Asociación Alemana de Farmacéuticos Comunitarios), que ha sido adaptado a los medicamentos disponible sen Bélgica. Criba las interacciones basándose en criterios de relevancia de la documentación y en su gravedad. Se diferencian cuatro categorías: muy graves, graves, menos importantes e insignificantes. Se aconseja a los farmacéuticos para que sólo activen las dos primeras categorías. Así, el trabajo en el mostrador no se retrasará innecesariamente centrándose en las interacciones medicamentosas menos significativas. Para el estado de documentación también existen cuatro categorías: causalidad evidente, sospechada, poco probable e incapaz de pronunciarse. Sólo en los dos primeros casos se mostrará la interacción.
Un problema en el manejo de las interacciones es la excesiva cantidad de información disponible para los farmacéuticos.8 Este problema se encuentra frecuentemente en los programas de software disponibles para el ejercicio de la farmacia. En su estudio sobre el uso de del programa de vigilancia Delphi+, Leemans & Laekeman (1994) encontraron que el 32% de los farmacéuticos casi nunca usaba el cribado de interacciones (n=164). La principal razón era que el programa consumía tiempo debido a la falta de graduación en la importancia y relevancia de las interacciones.9 Hansten llegó a una conclusión similar mediante entrevistas informales a farmacéuticos en los Estados Unidos.8 Bates argumenta que los farmacéuticos pueden estar bombardeados con tantas comunicaciones de interacciones que se acostumbran a pasarlas rápidamente.10 Finalmente, McDonals describió el fenómeno de que individuos alos que se da demasiada información dejarán de prestar atención a ella, con consecuencias potencialmente desastrosas.11
El manejo apropiado de las interacciones medicamentosas también depende del conocimiento del facultativo. Fuera de la consulta del médico, el farmacéutico es la última línea de defensa para proteger al paciente de los errores de prescripción. Pero, ¿puede cumplir ese papel?. Westerlund encontró que el nivel educativo del farmacéutico era determinante para la detección de PRM12 y Hansten concluyó que el conocimiento de las interacciones medicamentosas de los profesionales de la salud podría ser mejorado.8 Leape y col. identificaron los fallos en la diseminación del conocimiento sobre medicamentos como la mayor causa de interacciones medicamentosas.13 En un estudio de Cavuto y col.16 (32%) de las 50 farmacias dispensaron dos recetas – una con eritromicina y otra con terfenadina – sin comentarios, aunque 48 de las 50 farmacias utilizaban programas informáticos diseñados para evitar las interacciones medicamentosas.14 En respuesta a este artículo, Bates argumenta que parte del problema puede deberse a los sistemas informáticos.10 Sin embargo, no deberíamos olvidar que esta interacción es una de las pocas potencialmente fatales y que los farmacéuticos deberían tener el conocimiento para manejar este problema más que para apoyarse completamente en programas de software imperfectos.
Claramente se necesita proveer al farmacéutico comunitario con educación, herramientas orientadas a la práctica e instrucciones para manejar los problemas de interacciones medicamentosas en la farmacia.
MÉTODOS
Para identificar las interacciones que aparecían más frecuentemente, durante dos semanas e documentaron todas las interacciones medicamentosas en seis farmacias comunitarias localizadas en diferentes áreas geográficas de Bélgica. Las interacciones con beta-bloqueantes aparecieron como las más comunes (85 de un total de 307 interacciones). Este hallazgo es consistente con los resultados de otros investigadores.15,16
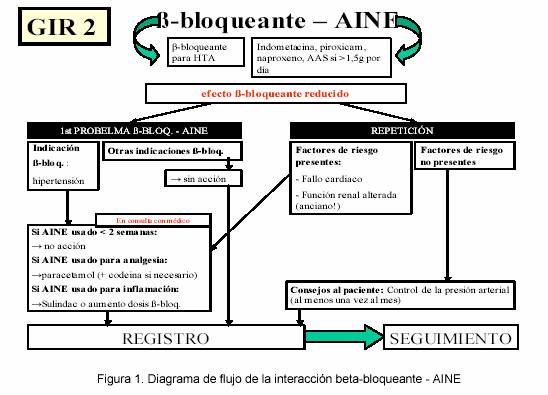
Se seleccionaron para este estudio seis interacciones con beta-bloqueantes, que el programa Delphi+ indicaba como graves o muy graves. Eran interacciones de beta-bloqueantes con hipoglucemiantes, beta-agonistas, bloqueantes de canales de calcio, alcaloides ergot, AINE y rizatriptan. Como no hay consenso en la relevancia clínica de las interacciones con beta-bloqueantes17, se consultaron diferentes fuentes de información para desarrollar unas guías de práctica clínica.18-20 Cada guía consistía en un diagrama de flujo detallando la interacción y las vías para actuar ante la interacción, es decir, el modo de transacción. Con respecto al modo de transacción, se hacía una distinción entre la primera vez que se combinan los dos medicamentos, y la repetición de esta combinación. También se mencionaba en los diagramas de flujo los factores de riesgo de los pacientes que podrían aumentar la gravedad de la interacción, situaciones en las que el farmacéutico debía contactar con el médico, la sugerencia de registro en el ordenador del modo de comunicación y el seguimiento del paciente (figura 1). Se proporcionaba, en hojas separadas, información adicional sobre significación clínica de la interacción y modo de comunicación.
Se envió una carta para ver el interés para participar en el estudio a todos los estudiantes del último año de farmacia, que estaban en prácticas tuteladas. Los estudiantes sólo podían participar si sus tutores de prácticas estaban dispuestos a colaborar y si, al menos una persona de la farmacia podía asistir a una sesión de intervenciones en febrero de 2004. Diez estudiantes con sus tutores de prácticas estuvieron dispuestos participar en el estudio. Un número igual de estudiantes de otra universidad, junto con sus tutores de prácticas formaron el grupo control. No se proporcionaron incentivos a las farmacias para participar en este estudio.
El estudio tenía un diseño controlado antes-después y exploraba cono evolucionaba el manejo de las interacciones en los grupos control e intervención después de que se expusiera al grupo intervención a un curso interactivo de formación continuada (figura 2). Antes del estudio, se informó a ambos grupos de estudiantes sobre el objetivo del estudio y se les dio instrucciones sobre como tenían que documentar las interacciones medicamentosas.
En enero 2004, los dos grupos de estudiantes registraron las interacciones de beta-bloqueantes con AINE, beta-agonistas, hipoglicemiantes, bloqueantes de canales de calcio, alcaloides ergot y rizariptan que ocurrieron en la farmacia de prácticas tuteladas durante dos semanas. Se proporcionó una lista con las marcas comerciales de los beta-bloqueantes (orales o en colirios) y la lista de medicamentos descritos anteriormente para los que debía controlarse las interacciones. Los estudiantes controlaban cada prescripción que contenía uno o más medicamentos e la lista. En caso de que hubiese sólo un medicamento en la receta, se revisaba la historia de medicación del paciente para ver si estaba tomando actualmente un medicamento que podría interaccionar. Cada interacción se registraba en un formulario separado y se discutía con el paciente que había presentado la receta.
Los puntos a cumplimentar en el formulario estaban relacionados con información de medicamentos beta-bloqueantes y los medicamentos interactuantes, datos demográficos del paciente y el modo de actuación. En la categoría de información sobre medicamentos, la información a proporcionar era dosis, posología, indicación, si se prescribieron dos los más medicamentos por el mismo médico y si el medicamento estaba en la receta o en el historial de medicación del paciente. En la sección de información del paciente, los estudiantes registraban la edad y el número de medicamentos que estaba utilizando en ese momento el paciente, además de los dos que interaccionaban. No se entrevistaba a los pacientes, ni se registraban los nombres en el formulario. Finalmente, en relación al modo de actuación, los estudiantes tenían que indicar como había manejado la interacción descrita el farmacéutico que había dispensado la prescripción. Las posibles actuaciones eran: sin intervención, consejo al paciente, contacto con el médico, otras acciones que debían ser especificadas. Estos ítems no eran mutuamente excluyentes. En esta parte los estudiantes también comunicaban que se había modificado en el ajuste del tratamiento y el motivo por el que el farmacéutico eligió esa actuación.
En febrero 2004, el grupo intervención, constituido por los estudiantes y el personal de las farmacias de prácticas tuteladas, tomó parte en la intervención. Los tutores de prácticas fueron invitados a participar en la sesión con todo el personal posible (farmacéuticos y auxiliares). Durante la sesión de intervención, se entrenó al estudiante y al personal de la farmacia para utilizar las guías de interacciones desarrolladas. Después de la conferencia introductoria, se practicó el uso de las guías en grupos pequeños. El grupo control no recibió formación alguna.
Tres semanas después de la sesión interactiva, los estudiantes del grupos intervención y control registraron todas las interacciones de los beta-bloqueantes durante dos semanas con la misma metodología que en el pre-test.
Un año después del estudio, se envió un cuestionario a los farmacéuticos que participaron en el grupo intervención. Este cuestionario contenía preguntas sobre la información retenida de la sesión interactiva y el uso de los diagramas de flujo desarrollados.
Para analizar las diferencias estadísticas entre ambos entre pre y post-test y entre el grupo intervención y control se utilizó la prueba chi cuadrado con un nivel de significación de 0,05.
RESULTADOS
Se detectó un total de 288 interacciones durante los dos periodos de estudio. En el grupo intervención se detectaron 88 interacciones en el pre-test y 56 en el post-test. En el grupo control se registraron 67 interacciones en el pre-test y 77 en el post-test. La media de interacciones por farmacia fue de 75 (DE=34), resultando una incidencia estimada de interacciones de los beta-bloqueante de 1,92%. Del total de 288 interacciones, el 35,4% fue con hipoglucemiantes, el 31,9% con AINE, el 21,5% con beta2-agonistas, el 9,4% con bloqueantes de canales de calcio, el 1,4% con ergotaminas y el 0,3% con rizatriptan. No se vio diferencia significativa entre el pre-test y el post-test o entre los grupos de intervención y control. Del total de interacciones detectadas, el 84,5% de los beta-bloqueantes estaban en la prescripción, comparados con el 15,5% que estaban en el historial de medicación del paciente. La tabla 1 da una visión de las diferentes indicaciones para las que se prescribieron los beta-bloqueantes. Los medicamentos interactuantes se encontraban en la misma receta en el 56,7% de las interacciones y en el historial de medicación en el 43,3%.
El 66% de interacciones detectadas apareció en pacientes con edad entre 60 80 años. Los pacientes estaban entre 40 y 60 años en el 18,9% de las interacciones, eran mayores de 80 años en el 12 % de los casos, y eran menores de 40 años en el 3,2% de las interacciones. De media, los pacientes tomaban 3,73 (DE=2,25) medicamentos además de las que causaban la interacción. En el 85% de las interacciones detectadas, el prescriptor de ambos medicamentos interactuantes había sido el mismo, mientras que en el 15% estaban prescritas por médicos diferentes.
En total, en el pre-test no se actuó en el 86% de las interacciones detectadas (tabla 2). En el grupo intervención este número disminuyó del 89% en el pre-test al 27% en el post-test (p<0,001), mientras que en el grupo control el número de interacciones no tratadas disminuyó ligeramente en el post-test (p=0,171). En ninguna de las interacciones comunicadas, el tratamiento fue inmediatamente ajustado por la iniciativa del farmacéutico o después de consulta al médico. La categoría otras acciones incluía principalmente escribir una nota en el historial del paciente para que el farmacéutico estuviese al tanto de la interacción y pudiese aconsejar a los pacientes sobre la interacción la próxima vez que viniesen a la farmacia.
En el grupo intervención, el conocimiento del farmacéutico sobre la interacción aumentó. No detectaron la interacción en el 2% de los casos en el post-test, comparado con el 25% en el pre-test (p<0,001). En el post-test, el grupo intervención justificó más a menudo sus actuaciones por la ser mínimo el riesgo del paciente. Las razones fueron, entre otras, que habían evaluado los factores de riesgo de la interacción en el paciente, que el médico era consciente de la interacción, que el farmacéutico estimó que la interacción no era clínicamente relevante, que el paciente había tomado esta combinación antes, o que ya se habían tomado las medidas para contrarrestar la interacción. En el post-test, el grupo intervención comunicó mas a menudo problemas de comunicación con los médicos que en el pre-test (p<0,001) y que el grupo control (p<0,001).
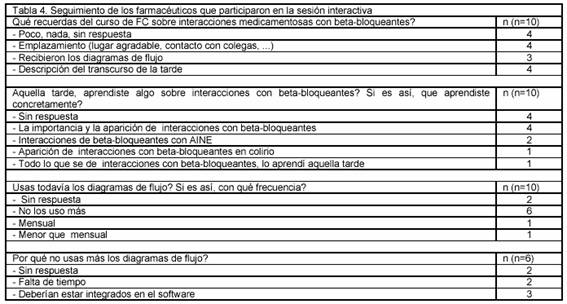
De los participantes en el curso de FC (15 farmacéuticos y ningún auxiliar), 10 devolvieron el cuestionario de seguimiento, que se envió un año más tarde a los farmacéuticos del grupo intervención (tabla 4). Cuando se les pidió que recordaran el curso de FC, los farmacéuticos mencionaron principalmente asuntos relativos al emplazamiento y al transcurso de la sesión. Seis de los 10 no usaron las guías desarrolladas más. De estos, 3 mencionaron que las guías deberían estar integradas en los programas de software.
DISCUSIÓN
Este estudio trató de evaluar los efectos a corto plazo de un curso interactivo de FC sobre el manejo de las interacciones de los beta-bloqueantes en la mejora del ejercicio de farmacéuticos comunitarios. El curso de FC tuvo efecto sobre la tasa de intervención, el modo de actuación y el conocimiento de las interacciones con beta-bloqueantes.
La mayoría de las interacciones detectadas estaban causadas por beta-bloqueantes que fueron prescritos para hipertensión. Esta información sobre la indicación de los beta-bloqueantes es importante para evaluar la significación clínica de algunas interacciones. Por ejemplo, esta bien establecido que la interacción farmacodinámica beta-bloqueantes + AINE es particularmente significativa cuando el beta-bloqueante se administra para la hipertensión.20 En casi el 15% de las interacciones detectadas en nuestro estudio. El estudiante o el farmacéutico no conocían el objetivo del beta-bloqueante. En línea con éste resultado, un estudio europeo sobre PRM identificó la falta de conocimiento sobre el objetivo del medicamento como el PRM más común.6 Otros investigadores aclaran que los farmacéuticos tienen un acceso limitado a información del paciente relevante para las decisiones más allá de la recogida del propio paciente.4,21 Al respecto de esto, Finlandia requiere que los médicos escriban el objetivo de la medicación en la receta22, y proporciona acceso abierto tanto para prescriptores y dispensadores a la misma base de datos de pacientes.15 Rupp concluyó que, a la espera de este acceso abierto, la comunicación y colaboración entre prescriptores y farmacéuticos es un requisito para el manejo de los PRM.4
Varios estudios han descrito la dificultad de los contactos farmacéutico-prescriptor como una barrera para la provisión óptima de cuidados al paciente.4,22,23 En nuestro estudio, la comunicación con los médicos solo fue ocasionalmente informada como un problema, aunque la frecuencia de los problemas de comunicación con médicos aumentaron en el grupo intervención después del curso de FC. No esta claro porque ocurrió esto y este problema requiere una investigación adicional. Una posible explicación podría ser que la frecuencia de contactos con el prescriptor era mayor en el post-test, produciendo un aumento en la proporción de los problemas de comunicación.
Después el curso de FC en el grupo intervención, se aconsejó más a los pacientes y se contactó más con los médicos para discutir el problema. Sin embargo, en casi el 30% de los casos, los farmacéuticos siguieron prefiriendo no realizar ninguna intervención. La razón más importante fue que ellos consideraron mínimo el riesgo de la interacción porque no estimaron que la interacción fuese clínicamente relevante o porque las prescripciones eran de repetición. Estas razones podrían formar parte de la explicación porque en ninguno de los casos se ajustó el tratamiento, incluso cuando se contactó con el médico. Los prescriptores, a su vez, tienen los mismos problemas que los farmacéuticos cuando manejan las interacciones. La falta de conocimiento y los problemas de cribado de las interacciones generan demasiadas alertas que consumen demasiado tiempo, la dudas de su relevancia clínica, y el que los pacientes hayan tolerado bien la combinación en el pasado, se encuentran entre las razones para ignorar las interacciones en las consultas médicas.24-28 Para superar estos factores, Spina y col. sugirieron que los programas de vigilancia de medicamentos deberían emitir alertas obligatorias para los PRM con riesgo de vida de los cuales el prescriptor puede no ser consciente, y que los programas deberían ser más interactivos y flexibles para que los prescriptores puedan ajustar esos programas a sus necesidades percibidas.28 Coincidiendo con nuestros hallazgos, esta sugerencia puede extenderse a los programas de vigilancia de medicamentos de farmacéuticos.
El curso de FC tuvo un efecto en la tasa de detección de las interacciones medicamentosas. La razón para no intervenir de no conoce/no ve la interacción disminuyó al 2% en el grupo intervención después del curso de FC. La razón por la que los farmacéuticos no vieron la interacción puede ser porque alguno de los farmacéuticos del estudio no tenían el software de vigilancia, o no utilizaba correctamente esos programas, y porque el conocimiento de los farmacéuticos sobre las interacciones puede ser inadecuado. Por tanto, los cursos de FC sobre interacciones como el que nosotros proporcionamos, pueden jugar un papel importante en la actualización del conocimiento de los farmacéuticos y en el aumento de su responsabilización en la prevención de PRM. Simultáneamente, se podría obligar a las farmacias a utilizar programas de cribado de interacciones, lo que ya es el caso en, por ejemplo, Holanda.29 Sin embargo, esos programas nunca serán capaces de remplazar a los farmacéuticos en razonar y tomar decisiones. Los farmacéuticos, como expertos en medicamentos, deberían afrontar sus responsabilidades para detectar y prevenir PRM, si desean ocupar un papel en la evaluación de PRM.30
El aumento de conocimiento después del curso interactivo de FC no parece tener efecto duradero. El estudio de seguimiento reveló que los farmacéuticos no recuerdan mucho del curso de FC. Un farmacéutico dijo que aquella tarde había aprendido todo lo que sabía sobre interacciones. Podría ser que la educación pre-graduada no presta suficiente atención a los PRM y por tanto, un curso sencillo no fuese capaz de aportar a los farmacéuticos el conocimiento necesario actualizado sobre interacciones con beta-bloqueantes. No investigamos si las mejorías en el manejo de las interacciones de los farmacéuticos se mantuvieron a lo largo del tiempo. Dado el limitado conocimiento retenido por los farmacéuticos a lo largo del tiempo y al hecho de que más de la mitad de los que respondieron no utiliza más las guías, esperamos pocos cambios mantenidos de ejercicio. En la literatura, había poca evidencia sobre el impacto de la FC sobre la mejora del ejercicio.31 Sin embargo, estudios recientes sugieren que puede obtenerse una mejora de ejercicio duradera mediante cursos basados en el currículo, cursos a largo plazo que involucren a todo el equipo de la farmacia, o una combinación de cursos interactivos de FC con retro-alimentación desde el puesto de trabajo.32-34 Estos estudios pueden ser inspiración para posterior investigación sobre la mejora a largo plazo del ejercicio en manejo de las interacciones medicamentosas.
Este estudio tiene varias limitaciones. Primero, los datos se recogieron en farmacias de prácticas tuteladas. Puede ser que los tutores de prácticas sean más receptivos a los cursos de formación continuada y a las intervenciones para mejorar el ejercicio que la media de los farmacéuticos, lo que podría haber llevado a una sobreestimación de nuestros resultados. Segundo, los farmacéuticos no fueron aleatoriamente asignados a los grupos intervención y control debido al riesgo de intercambio de información entre estudiantes de la misma universidad y farmacéuticos de la misma región.
CONCLUSIÓN
Un único curso de FC sobre el manejo de las interacciones con beta-bloqueantes tuvo un impacto positivo a coto plazo sobre el conocimiento de los farmacéuticos, la evaluación de la relevancia clínica, el contacto con los prescriptores, y el consejo al paciente. Se necesitan más investigaciones para desarrollar programas de FC que faciliten la mejora sostenida del ejercicio en el manejo de interacciones medicamentosas.
| Referencias |
1. Pharmaceutical Care Network Europe Foundation. PCNE Classification for drug related problems. http://www.pcne.org/dokumenter/PCNE%20classification%20V5.00.pdf (accessed April 19, 2006). [ Links ]
2. Pirmohamed M, James S, Meakin S, Green C, Scott AK, Walley TJ, et al. Adverse drug reactions as cause of admission to hospital: prospective analysis of 18 820 patients. BMJ 2004;329:15-9. [ Links ]
3. Royal S, Smeaton L, Avery AJ et al. Interventions in primary care to reduce medication related adverse events and hospital admissions: systematic review and meta-analysis. Qual Saf Health Care 2006;15:23-31. [ Links ]
4. Rupp MT, DeYoung M, Schondelmeyer SW. Prescribing problems and pharmacist interventions in community practice. Med Care 1992;30:926-40. [ Links ]
5. Leemans L, Veroeveren L, Bulens J, Hendrickx C, Keyenberg W, Niesten F, et al. Frequency and trends of intervention of prescriptions in Flemish community pharmacies. Pharm World Sci. 2003;25:65-9. [ Links ]
6. Paulino EI, Bouvy ML, Gastelurrutia MA, Guerreiro M, Buurma H; ESCP-SIR Rejkjavik Community Pharmacy Research Group. Drug related problems identified by European community pharmacists in patients discharged from hospital. Pharm World Sci 2004;26:353-60. [ Links ]
7. Currie JD, Chrischilles EA, Kuehl AK, Buser RA. Effect of a training program on community pharmacists' detection of and intervention in drug-related problems. J Am Pharm Assoc 1997;NS37:182-91. [ Links ]
8. Hansten PD. Drug interaction management. Pharm World Sci 2003;25:94-7. [ Links ]
9. Leemans L, Laekeman G. Computer-assisted drug delivery in community pharmacies: pharmaco-epidemiological and scientific consequences. J Soc Admin Pharm 1994;11:131-8. [ Links ]
10. Bates DW, Leape LL. Pharmacies and prevention of potentially fatal drug interactions. JAMA 1996;275:1086-7. [ Links ]
11. McDonald CJ. Protocol-based computer reminders, the quality of care and the non-perfectability of man. N Engl J Med 1976;295:1351-5. [ Links ]
12. Westerlund T, Almarsdóttir AB, Melander A. Factors influencing the detection rate of drug-related problems in community pharmacy. Pharm World Sci 1999;21:245-50. [ Links ]
13. Leape LL, Bates DW, Cullen DJ. Systems analysis of adverse drug events. JAMA 1995;274:35-43. [ Links ]
14. Cavuto JC, Woosley RL, Sale M. Pharmacies and prevention of potentially fatal drug interactions. JAMA 1996;275:1086. [ Links ]
15. Heikkilä T, Lekander T, Raunio H. Use of an online surveillance system for screening drug interactions in prescriptions in community pharmacies. Eur J Clin Pharmacol 2006;62(8):661-5. [ Links ]
16. Murphy JE, Forrey RA, Desiraju U. Community pharmacists' responses to drug-drug interaction alerts. Am J Health-Syst Pharm 2004;61:1484-7. [ Links ]
17. Fulda TR, Valuck RJ, Vander Zanden J et al. Disagreement among drug compendia on inclusion and ratings of drug-drug interactions. Curr Ther Res Clin Exp 2000;61:540-8. [ Links ]
18. Hansten PD, Horn JR. Drug interaction analysis and management. Facts and Comparisons. St. Louis, MO; 2001. [ Links ]
19. Stockley IH. Stockley's drug interactions. 6th ed. London: The Pharmaceutical Press; 2002. [ Links ]
20. Anonymus. Commentaren medicatiebewaking [Drug monitoring]. 18th ed. Houten: Stichting Health Base; 2003. [ Links ]
21. Shah SNH, Aslam M, Avery AJ. A survey of prescription errors in general practice. Pharm J 2001;267:860-2. [ Links ]
22. Tanskanen P, Airaksinen M, Tanskanen A, Enlund H. Counselling patients on psychotropic medication: physicians' opinion on the role of community pharmacists. Pharm World Sci. 2000;22:59-61. [ Links ]
23. Office of evaluation and inspections. The clinical role of the community pharmacist. Washington, DC: US Department of Health and Human Services, 1990; publication no. OEI-01-89-89161. [ Links ]
24. Horn JR, Hansten PD. Computerized drug-interaction alerts: is anybody paying attention? Pharm Times [serial online]. 2004 February. [ Links ]
25. Horn JR, Hansten PD. Sources of error in drug interactions: the Swiss cheese model. Pharm Times [serial online]. 2004 March. [ Links ]
26. Magnus D, Rodgers S, Avery AJ. GPs' views on computerized drug interaction alerts: questionnaire survey. J Clin Pharm Ther 2002;27:377-82. [ Links ]
27. Weingart SN, Toth M, Sands DZ, Aronson MD, Davis RB, Phillips RS. Physicians' decisions to override computerized drug alerts in primary care. Arch Intern Med 2003;163:2625-31. [ Links ]
28. Spina JR, Glassman PA, Belperio P, Cader R, Asch S; Primary Care Investigative Group of the VA Los Angeles Healthcare System. Clinical relevance of automated drug alerts from the perspective of medical providers. Am J Med Qual 2005;20:7-14. [ Links ]
29. Becker ML, Kallewaard M, Caspers PW, Schalekamp T, Stricker BH. Potential determinants of drug-drug interaction associated dispensing in community pharmacies. Drug Saf 2005;28:371-8. [ Links ]
30. Vinks TH, de Koning FH, de Lange TM, Egberts TC. Identification of potential drug-related problems in the elderly: the role of the community pharmacist. Pharm World Sci. 2006;28(1):33-8. [ Links ]
31. Thomson O'Brien MA, Freemantle N, Oxman AD et al. Continuing education meetings and workshops: effects on professional practice and health care outcomes. The Cochrane Database of Systematic Reviews. 2001; Art. No. CD003030. DOI: 10.1002/14651858. [ Links ]
32. Fjortoft NF, Schwartz AH. Evaluation of a pharmacy continuing education program: long-term learning outcomes and changes in practice behaviors. Am J Pharm Educ. 2003; 67: article 35. [ Links ]
33. Kansanaho H, Pietilä K, Airaksinen M. Can a long-term continuing education course in patient counseling promote a change in the practice of Finnish community pharmacists? Int J Pharm Pract 2003;11:153-60. [ Links ]
34. de Almeida Neto AC, Benrimoj SI, Kavanagh DJ, Boakes RA. Novel educational training program for community pharmacists. Am J Pharm Educ 2000;64:302-7. [ Links ]











 texto en
texto en