Contexto de la educación médica en México
La revolución mexicana (1910-1917) generó un cambio social y la creación de nuevas instituciones políticas y sociales. Hubo avances intelectuales en todos los campos del conocimiento y las artes. La medicina no fue una excepción y alcanzó su clímax entre 1940 y mediados de los sesenta. La educación médica moderna en México surge en el Hospital General de México, donde se incuban servicios clínicos de vanguardia que inician la investigación clínica y que dieron origen a los institutos nacionales de salud concebidos como entidades que articulan la investigación, la atención y la enseñanza. En general, todas las instituciones públicas de salud actuales contemplan el desarrollo del conocimiento. Desde la posrevolución, Ignacio Chávez promovió la Fundación del Instituto Nacional de Cardiología, el primer instituto cardiológico de ámbito internacional que atrajo a estudiantes de todo el mundo. La electrocardiografía clínica fue desarrollada en México por el grupo de Demetrio Sodi y Rodolfo Limón realizó el primer cateterismo cardíaco. La cibernética se desarrolló en territorio mexicano por el trabajo conjunto de Norbert Wiener y Arturo Rosenblueth, afincados en el Instituto Nacional de Cardiología [ 1 , 2 ]. El Hospital Infantil de México fue otro semillero de investigadores de carácter internacional bajo la dirección de Federico Gómez Santos [ 3 ]. Con su liderazgo se puso énfasis en estudiar la nutrición y la desnutrición, y ahí trabajaron Rafael Ramos Galván, Joaquín Cravioto y Silvestre Frenk, quienes realizaron múltiples contribuciones sobre somatometría, los grados de la desnutrición y su recuperación. Cravioto demostró, mediante un estudio longitudinal de 20 años, que la desnutrición inhibía el desarrollo cerebral y reducía las capacidades para incorporarse a la vida social y productiva.
En 1934, el llamado ‘Jefe Máximo de la Revolución', el general Plutarco Elías Calles, lanza el denominado ‘grito de Guadalajara': aplica un anticlericalismo demagógico y llama a ‘apoderarse de las conciencias de la niñez y la juventud' [ 4 ]; como reacción a esta postura, en 1935, surge en la propia ciudad de Guadalajara la primera universidad privada de México, la Universidad Autónoma de Guadalajara, fundada por estudiantes y profesores disidentes de la Universidad de Guadalajara, abriendo el camino para la creación de múltiples instituciones privadas de educación superior en el país.
El modelo económico y social emanado de la revolución mexicana en la primera mitad del siglo pasado se ha desgastado paulatinamente y ha dado como resultado un país con una fuerte economía exportadora, un gobierno altamente centralizado, una democracia incipiente y un nivel inaceptable de exclusión social. En México, el 1% de la población más rica posee el 21% de la riqueza total, mientras que la media mundial ronda el 10%. Además, el salario mínimo se encuentra por debajo de la línea de pobreza [ 5 ].
El sistema de salud, diseñado para otra época histórica, ha tenido grandes éxitos, pero muestra serias limitaciones para responder a las necesidades de un país insertado en la economía global, que posee empresas competitivas internacionalmente, las cuales demandan una atención eficaz a la salud que preserve su capital humano, y a la vez debe responderse a las necesidades de salud de los más pobres y excluidos.
La Organización para la Cooperación y el Desarrollo Económico (OCDE) ha señalado: ‘el sistema de salud de México continúa como un conjunto de subsistemas distintos, cada uno con diferentes niveles de atención, dirigido a diferentes grupos, con precios diferentes y con resultados diferentes. La afiliación a un subsistema no está determinada por la necesidad, sino por el empleo de la persona. Junto con esta inequidad, existen muchas ineficiencias en el sistema. Millones de mexicanos pertenecen a más de un esquema de aseguramiento y muchos millones más parecían no saber si estaban protegidos por un seguro de salud público cuando fueron encuestados. La proporción del presupuesto nacional de salud en gasto administrativo, cercana al 10%, es la más alta de la OCDE. También el gasto de bolsillo en salud de los individuos es uno de los más elevados de la OCDE, lo cual indica que todavía se está lejos de alcanzar una cobertura efectiva y servicios de alta calidad. Todos los principales actores involucrados están de acuerdo en que México necesita construir un sistema de salud más equitativo, eficiente y sostenible' [ 6 ].
El sistema educativo también presenta grandes disparidades y fuertes diferenciales de calidad que van desde la excelencia a la mediocridad. La cobertura en educación superior en México (2015) es de tan sólo del 32%, inferior al de otros países de América Latina como Cuba (95%), Puerto Rico (86%), Venezuela (78%) o Argentina (71%) [ 7 ].
Existe una gran presión social por la demanda insatisfecha de educación superior; como respuesta, el gobierno la ha desregulado y ha dado prioridad a la cantidad sobre la calidad. Se ha pretendido resolver la presión por dos caminos: el primero consiste en la apertura de nuevas escuelas, generalmente de carácter privado y de baja calidad, y el segundo, en el incremento del número de alumnos que admiten las escuelas existentes, mecanismo que ha ocurrido primordialmente en las escuelas públicas. Ambos caminos favorecen la admisión de alumnos con serias deficiencias y pueden abatir la calidad de la formación. De una parte, existen excelentes escuelas de medicina, y de otra, escuelas muy deficientes. La formación clínica también es muy variable porque existen campos clínicos de excelencia que forman médicos de gran calidad, pero también existen ámbitos clínicos de muy baja calidad. De esta forma, la educación médica replica en la formación la desigualdad social. Al mercado de trabajo en México ingresan a la par profesionales médicos muy bien formados y también un gran número de profesionales de baja calidad, indistinguibles unos de otros a los ojos de la población. Se han realizado esfuerzos para tratar de regular la autorización de apertura de nuevas escuelas no sólo porque no son necesarias en algunas regiones del país, sino porque compiten por los espacios de práctica clínica con las escuelas de calidad.
Se estima que actualmente, en el sistema de educación en México, hay 10,7 graduados de medicina por cada 100,000 habitantes, no muy lejano de la media de 12,1 graduados en la OCDE [ 8 ] ( Fig. 1 ).
Esta facilidad de apertura de nuevas escuelas privadas se debe a que la legislación mexicana es permisiva y demanda mínimos requisitos. Asimismo, el gobierno ha considerado que la apertura de escuelas de medicina privadas constituye parte de la libertad de comercio, privilegiando el derecho de los inversionistas sobre el derecho a la salud y la seguridad de los pacientes.
Las presiones sociales a favor de incrementar la cobertura en educación superior han producido un gran incremento en el número de estudiantes. En el año 2015, 126.296 jóvenes estudiaban medicina; concluyeron los estudios 14.781 y se titularon 13.081 [ 9 ]. En el momento actual, existen aproximadamente 165 escuelas o facultades de medicina en el país y continúan abriéndose nuevas escuelas privadas como negocio.
La plétora de alumnos ha generado un desajuste entre la demanda de campos clínicos y su disponibilidad. El desajuste se resolvería reduciendo el número de estudiantes o si creciese el sistema de salud, pero el problema no se limita sólo a la cantidad, sino también involucra la calidad de la formación clínica. Existen hospitales de alto nivel y gran capacidad resolutiva, pero éstos no pueden absorber ni siquiera a la mayoría de los alumnos. Asimismo, la educación de médicos generales demanda una formación sólida en atención primaria en salud, pero ésta funciona primordialmente como ‘portero' del sistema de salud, tiene una limitada capacidad resolutiva y no siempre resulta adecuada como centro formativo.
Hay quienes sostienen que existe una plétora de médicos, pero los indicadores de la OCDE [ 6 ] señalan que el número de empleados en salud en México es el más bajo de los países miembros, con un 2,7% de la población económicamente activa ( Fig. 2 ).

Figura 2 Empleo en salud y trabajo social como porcentaje del empleo total, 2000 y 2015 (o el año más cercano) [8].
Asimismo, la OCDE también señala que México se encuentra por debajo de la media, que es de 3,4 médicos por 100.000 habitantes, con una estimación de 2,4, pero la distribución no es homogénea: existen zonas del país por encima de esta cifra y otras, generalmente las económicamente menos desarrolladas, por debajo de este valor [ 6 ] ( Fig. 3 ).
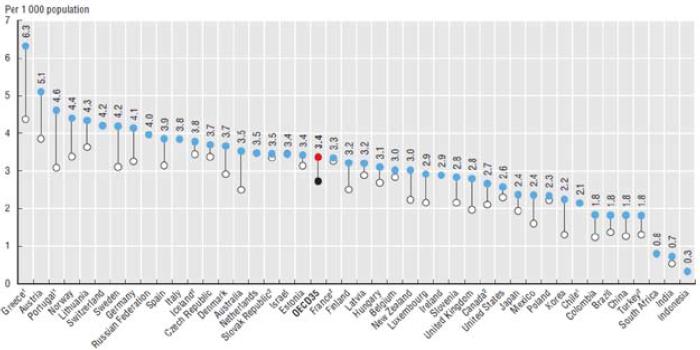
Figura 3 Número de médicos en ejercicio por cada 1.000 habitantes, con datos de 2000 y 2015 (o el año más cercano) [8].
La Asociación Mexicana de Facultades y Escuelas de Medicina (AMFEM) ha trabajado durante más de 20 años promoviendo la calidad; organizó el primer sistema de acreditación de escuelas de medicina en México, que comenzó a operar en 1996. Durante varios años, la AMFEM operó este sistema hasta que se consideró necesario crear un organismo distinto, para evitar los conflictos de interés resultantes de que las propias escuelas arbitraran su acreditación. El resultado fue la creación, en el año 2002, del Consejo Mexicano para la Acreditación de la Educación Médica (COMAEM), que ha continuado el trabajo iniciado por AMFEM.
El proceso de acreditación se realiza mediante un instrumento estandarizado. La fase inicial consiste en un proceso de autoevaluación y, posteriormente, se realiza la visita de pares académicos, que verifican lo señalado en la autoevaluación; por último, un comité emite el fallo correspondiente. Actualmente se ha desarrollado la tercera versión del instrumento de autoevaluación y se está aplicando, de manera piloto, en varias instituciones para verificar su validez y fiabilidad. Conviene destacar que la acreditación de escuelas es un mecanismo totalmente voluntario y si una escuela decide no participar en él, tal decisión no genera consecuencia alguna para la operativa de esas instituciones. Tampoco las instituciones que obtienen un fallo negativo en la acreditación sufren consecuencia alguna. Ello ha conducido a que sean las mejores escuelas de medicina las que se someten al proceso de acreditación y las escuelas con más bajo nivel académico eluden someterse a este proceso.
La AMFEM, con la Secretaría de Salud y el COMAEM, ha propuesto modificar la ley para que sólo puedan operar las escuelas con una acreditación inicial y los campos clínicos sólo se otorguen a las instituciones acreditadas.
Por otra parte, la Secretaría de Educación Pública, en sinergia con la Secretaría de Salud, están estudiando realizar una propuesta para modificar la ley y el Registro de Validez Oficial de Estudios (RVOE), que es el mecanismo por medio del cual se abren multitud de escuelas privadas.
Con base en lo anterior, resulta indispensable realizar un plan nacional para el desarrollo de recursos humanos para la salud, considerando no sólo la formación de médicos, sino también de otros profesionales de la salud. El plan debe hacer un diagnóstico de la disponibilidad actual y postular las necesidades futuras derivadas de la transición demográfica y epidemiológica, de la posible evolución de la tecnología médica y del modelo de atención a la salud, lo cual implica desarrollar un gran diálogo nacional entre instituciones de salud, instituciones de educación superior, colegios de profesionales y academias, para actuar por consenso de manera coordinada. Asimismo, implica realizar inversiones planificadas. En especial, debe invertirse en educación médica por parte de las instituciones de salud, pues éstas, presionadas por la demanda, no priorizan la atención. La infraestructura educativa del sector salud debe modernizarse, se requiere formar a los profesores y promover el uso de las nuevas tecnologías para desarrollar un proceso de innovación educativa continuo. Además, resulta indispensable abordar de manera simultánea tanto los problemas derivados de la cantidad como de la calidad de la formación.
Educación médica de pregrado
La educación médica moderna es fruto del proceso posrevolucionario. Ignacio Chávez, en 1933, mucho antes de fundar el Instituto Nacional de Cardiología, introduce cambios sustantivos en el currículo médico para aproximarlo a la medicina científica y a las especialidades médicas, y también introduce la iniciación temprana a la clínica. Ya en pleno florecimiento de los institutos nacionales de salud, Raoul Fournier Villada, director de la Facultad de Medicina de la Universidad Nacional Autónoma de México (UNAM), organiza los departamentos académicos e integra las dimensiones biológica, psicológica y social, así como los procesos históricos. Su propósito era formar un médico humanista y reorientar la educación médica con un enfoque científico tanto en las ciencias básicas como en la clínica; genera los denominados ‘grupos piloto', en los cuales prueba sus innovaciones educativas y reúne a los mejores estudiantes con los mejores académicos. En estos grupos se incubarían muchas vocaciones hacia la investigación médica. Al principio de la década de los setenta, siguiendo las ideas de Juan César García en la Organización Panamericana de la Salud (OPS), José Laguna García impulsa el primer programa modular organizado por aparatos y sistemas, con orientación comunitaria, denominado ‘Programa de medicina general integral A-36' [ 10 ]. Casi inmediatamente después, la Universidad Autónoma Metropolitana-Xochimilco, bajo la dirección de Ramón Villarreal, hasta entonces funcionario de la OPS, generó un programa de medicina orientado a resolver los problemas de la comunidad, el cual se basaba también en las ideas de Juan César García y estaba organizado por módulos, con un enfoque piagetiano; no se orientaba sólo por etapas de la vida, sino también por sectores productivos.
En 1973, y con el auspicio de la UNAM, la Secretaría de Salud y la OPS, se funda el Centro Latinoamericano de Tecnología Educacional para la Salud, que desempeñaría un importante papel en la difusión del diseño curricular moderno y de la enseñanza modular, de las pruebas objetivas de respuesta estructurada y del conductismo en la educación [ 11 ].
La duración de los programas educativos de las escuelas de medicina son, de media, de seis años, existiendo algunas escuelas de cinco o siete años.
La parte inicial de los planes de estudio dura cuatro años –generalmente dos años de formación básica y dos de educación clínica– y se ofrece con dos orientaciones principales:
–Tradicional por asignaturas, con el modelo flexneriano.
–Modular, el cual se organiza por aparatos y sistemas, o bien por etapas de la vida, y que generalmente dura también cuatro años.
El aprendizaje de la clínica durante los primeros cuatro años se realiza en hospitales del sector salud (públicos) y en hospitales privados. Los hospitales son muy diferentes en número de camas, calidad de la atención y calidad de la educación médica, y el número de escuelas que acceden a ellos. De conformidad con la normativa vigente, los estudiantes de medicina pueden acceder en proporción de uno por cada cinco camas. Algunos hospitales establecen incluso tres turnos para poder cubrir la demanda de estudiantes en las grandes ciudades del país.
Los planes de estudio pueden tener diferentes enfoques educativos, como son: educación basada en competencias, aprendizaje basado en problemas, medicina basada en la evidencia, o bien una combinación de los anteriores.
El quinto año se constituye por el internado rotatorio de pregrado, el cual se realiza en hospitales públicos o privados, y tiene por objeto un entrenamiento clínico intensivo mediante rotaciones por los servicios de cirugía, ginecología y obstetricia, pediatría, medicina interna, medicina familiar y urgencias médicas. Como es de esperar, no hay uniformidad en la calidad de los servicios entre los distintos hospitales, pero la gran mayoría de las escuelas presentan bitácoras de las actividades realizadas en sus rotaciones clínicas cubriendo un mínimo de actividades y procedimientos, dependientes del plan de estudios de cada institución educativa. El internado es un ciclo académico, se califica y se le asignan créditos.
El sexto año está constituido por el servicio social de pregrado. Se establece como un mecanismo para retribuir al país y a sus habitantes la formación recibida. Las actividades que desarrollan los estudiantes son medicina preventiva, salud pública y atención primaria, desarrollando los programas que la Secretaría de Salud estatal y federal establecen como prioritarios. El servicio social es preferiblemente rural y se realiza en el interior del país. Es considerado un ciclo académico, pero generalmente no otorga créditos. Debe señalarse que los estudiantes, en este período, generalmente reciben escasa supervisión y con frecuencia son utilizados como mano de obra de bajo coste. Actualmente, los pasantes de servicio social cubren de forma importante la atención primaria en salud de diversos estados del país, en porcentajes del 6% al 44% ( Fig. 4 ) [ 12 ].

Figura 4 Tendencia del porcentaje de médicos generales y pasantes en unidades de primer nivel de atención (2014). Los pasantes son estudiantes en servicio social y aparecen en línea continua, y los médicos generales, en la línea discontinua superior [12].
Existen otras modalidades minoritarias para cumplir con el servicio social, como son servir en los centros universitarios de atención primaria o apoyar a la docencia, lo cual contribuye a buscar vocaciones para la enseñanza de la medicina. Otra modalidad es la de servicio social en investigación, en el cual un número reducido de médicos ‘pasantes' se incorpora con investigadores del Sistema Nacional de Investigadores a participar en protocolos existentes o nuevos.
Cuando el estudiante de medicina ha cursado y acreditado los cuatro años de formación básica y clínica, ha aprobado el internado rotatorio de pregrado y ha cumplido con el servicio social, puede presentarse al examen profesional, aunque algunas escuelas lo aplican al concluir el año de internado, pero no expiden el título hasta que no se culmina el servicio social. La titulación conlleva de manera automática la entrega de la licencia para el ejercicio de la medicina (cédula profesional). Los exámenes profesionales tienen las más diversas orientaciones: existe una minoría de escuelas en las cuales se realiza una tesis, otras aplican exámenes escritos y algunas desarrollan verdaderos exámenes de competencias profesionales que implican exámenes de conocimientos, evaluación mediante pacientes estandarizados y realización de procedimientos. Los exámenes profesionales pueden ser organizados internamente por cada escuela o bien acudir al Centro Nacional de Evaluación para la Educación Superior (CENEVAL), quien desarrolla el Examen General para Egreso de Licenciatura para el Área Médica (EGEL-MEDI). Es un examen con reactivos de opción múltiple y no incluye la evaluación de competencias clínicas con pacientes simulados, ni evalúa la capacidad de realizar procedimientos médicos. Es un examen ‘criterial' referido a estándares. La gran mayoría de los egresados de las escuelas de medicina se presentan; en 2016 se sometieron a él 12.920 estudiantes, provenientes de 95 escuelas de medicina. Un 42,1% obtuvo un nivel no satisfactorio; un 48,7%, un nivel satisfactorio, y un 9,3%, un nivel sobresaliente [ 13 ]. Los resultados del EGEL-MEDI son utilizados de diferente forma por las escuelas de medicina. Algunas solicitan su aprobación como condición para poder presentarse al examen profesional que realiza la propia institución; otras lo consideran el examen profesional mismo, y algunas más, como un ensayo con valor informativo. Finalmente, es la escuela de medicina la que de manera autónoma decide sus métodos para aprobar la carrera y emitir el título, que lo remite a la Secretaría de Educación Pública, quien hace entrega de la cédula para el ejercicio profesional de manera automática.
La AMFEM está promoviendo dos reformas indispensables para garantizar la calidad en la formación del pregrado en medicina:
–La acreditación obligatoria para abrir una escuela de medicina y la reacreditación periódica, como precondición para operar y tener acceso a los campos clínicos. Ello aseguraría que todas las facultades y escuelas de medicina poseen las condiciones indispensables para realizar un buen proceso formativo.
–Instaurar un examen nacional para verificar que el egresado ha adquirido las competencias profesionales, como condición indispensable para otorgar la licencia para el ejercicio profesional (cédula profesional). Ello permitiría verificar la calidad de la formación recibida y garantizaría a la población mexicana contar con médicos generales capaces [ 14 ].
Toda vez que los egresados de las escuelas de medicina reciben su título y la cédula profesional, la inmensa mayoría de los graduados se presenta al Examen Nacional para Aspirantes a Residencias Médicas (ENARM) organizado por la Secretaría de Salud. Es un examen selectivo para ingresar a los cursos de especialización, porque ello garantiza un mejor futuro profesional y económico.
Con el objeto de favorecer la especialización en medicina familiar, a iniciativa de la AMFEM, el servicio social o sexto año de la carrera puede ser al mismo tiempo el primer año de la especialización en medicina familiar, que dura tres años. Ello ha dado origen a un proyecto piloto en cinco estados del país. De esta forma se reduce el coste de oportunidad para ser médico familiar, pudiendo obtener el grado tan sólo dos años después de concluir la licenciatura. El primer año de la especialización, que es a la vez el servicio social de pregrado, se realiza en comunidades rurales y en hospitales generales, y los siguientes dos años, en hospitales generales y clínicas de medicina familiar, para favorecer la formación en atención primaria de la salud.
Posgrado médico
El posgrado médico está constituido por dos grandes vertientes: las maestrías y doctorados y las especializaciones médicas, que generalmente se desarrollan bajo el esquema de las residencias hospitalarias.
El posgrado médico en México se establece formalmente en el período posrevolucionario. La Universidad Nacional emite las primeras disposiciones legales para el desarrollo del posgrado en 1929 y en 1932 se otorgan de manera regular los grados de maestría y doctorado. En 1947, la UNAM funda la Escuela de Graduados, dedicada a otorgar los grados de maestría y doctorado a alumnos que hubiesen obtenido el grado de licenciatura con mención honorífica, puesto que sólo admitía alumnos de excelencia. Dicha escuela se integraba por diversos institutos de la UNAM y por instituciones externas. Desde sus inicios, el área médica se incorporó con la participación del Instituto de Estudios Médicos y Biológicos de la propia universidad y de instituciones de salud como el Hospital de la Nutrición, el Instituto de Salubridad y Enfermedades Tropicales y el Instituto Nacional de Cardiología, abriendo la posibilidad de formar maestros y doctores en el campo de la medicina. La Escuela de Graduados funcionó hasta 1956 porque se realizaron amplias reformas al estatuto de la UNAM y se transfirieron los estudios de posgrado a las facultades; cuando una escuela obtenía la autorización para impartir estudios de posgrado se transformaba en facultad [ 15 ]. Durante el rectorado del distinguido médico cardiólogo Ignacio Chávez (1961-1966) se iniciaron los cursos de formación de profesores en la Facultad de Medicina con gran rigor, ya que pretendían formar para la investigación; en el caso de la medicina, fueron el antecedente de muchos doctorados en ciencias básicas. Estos posgrados ‘duros' se consolidaron alrededor de 1975 y se convirtieron en el prototipo a seguir por su fuerte componente metodológico e investigador. Los posgrados asentados en las facultades generaron una gran dispersión de criterios y orientaciones, incluso se duplicaban en los campos de estudio. En 1996, el rector José Sarukhán Kermez promovió una gran transformación de posgrado, considerando que los programas de posgrado se deberían organizar por campos del conocimiento y deberían dejar de pertenecer a una escuela o facultad para convertirse en programas universitarios de posgrado, con el concurso de varias facultades, escuelas, institutos y centros de la UNAM, integrados y coordinados por un órgano colegiado, el comité académico de cada programa, integrado por los decanos y académicos de diferentes facultades e institutos y centros. En 1998, se integró el Programa de Maestría y Doctorado en Ciencias Médicas, Odontológicas y de la Salud (PMDCMOS) como el gran posgrado del campo de la salud de la UNAM. Ello obligó a unificar diferentes maestrías y doctorados; por ejemplo, desapareció la maestría de psiquiatría para integrarse en la maestría y doctorado en ciencias médicas, que abarca todos los campos de conocimiento. También se creó la maestría y doctorado en ciencias odontológicas, en ciencias de la salud, en ciencias sociomédicas y en investigación clínica experimental en salud, todos ellos orientados hacia la formación de investigadores y con la participación de los Institutos Nacionales de Salud y del Instituto Mexicano del Seguro Social. Este tipo de maestrías y doctorados no preparan para la práctica clínica, sino para realizar investigación; en consecuencia, para graduarse en ellos se exige contar con una especialización médica, bajo el supuesto que sólo se puede realizar investigación médica en un aspecto de la medicina cuando se tiene la licencia para el ejercicio en ese campo. Por ejemplo, para investigar en pediatría, se debe ser pediatra autorizado para ejercer. El programa de maestría y doctorado se imparte en las sedes clínicas y se puede cursar desde el segundo año de la residencia médica. Incluso es posible desarrollar una sola tesis para graduarse como especialista y maestro o doctor en ciencias médicas. El PMDCMOS es un programa modélico, que tiene alrededor de 550 alumnos y que se ha utilizado como referente para abrir programas en otras universidades del país.
Especializaciones médicas
El Dr. Eduardo Liceaga organizó en 1905, en la Escuela de Medicina de la Universidad Nacional, los primeros cursos de especializaciones médicas, aunque éstos se impartieron de forma irregular. En el período posrevolucionario, en 1933, el Dr. Ignacio Chávez, como director de la Escuela de Medicina y con el fin de conmemorar el centenario del establecimiento de ciencias médicas, volvió a organizar algunos cursos de especialización, pero tampoco fueron impartidos de manera regular. En 1942, el Dr. Gustavo Baz Prada, secretario de Salubridad y Asistencia, que era un cirujano formado con el profesor Albert Ochsner en Chicago y conocía bien el sistema de residencias estadounidense, de manera conjunta con el director del Hospital General, el Dr. Aquilino Villanueva, instituyó la primera residencia moderna en México, que se iniciaba con una serie de rotaciones por cirugía general, medicina interna y ginecología y obstetricia, para luego concentrarse en una especialidad completa. Esto daría origen al ya desaparecido internado rotatorio de posgrado como antecedente del sistema de residencias, para posteriormente concentrarse en el estudio de una especialización médica. Por su parte, la Facultad de Medicina de la Universidad Nacional también impartía cursos de especialización que consistían en cuatro horas matutinas por uno o dos años. Finalmente, ambos sistemas confluyeron y en 1960, siendo jefe de la División de Estudios de Posgrado, Bernardo Sepúlveda organizó la primera residencia con afiliación universitaria que hubo en México, que fue el curso de cirugía plástica y reconstructiva impulsado por los doctores Fernando Ortiz Monasterio y Alfonso Serrano, del Hospital General. Las residencias, frecuentemente no afiliadas a las universidades, crecieron no sólo porque los jóvenes médicos deseaban especializarse, sino también porque los hospitales necesitaban la mano de obra de los residentes, los cuales eran considerados becarios, recibían un salario muy bajo y con frecuencia trabajaban en condiciones deficientes. En este ambiente surgió el denominado ‘movimiento médico' de 1964-1965, que no sólo pretendía mejoras salariales, sino también académicas, y solicitaba que las residencias se formalizaran como cursos universitarios [ 16 ]. Aunque el movimiento fue reprimido violentamente, se aceptó la conveniencia de incorporar las residencias a la Universidad Nacional. Por ello, en 1967, se consolida la reglamentación para los posgrados y se inicia el nuevo esquema organizativo con una matrícula de cerca de 102 programas y 4.500 alumnos. Hacia 1970, como producto de la apertura de nuevas escuelas de medicina, se hizo evidente que existía una desproporción entre la oferta y la demanda de los cursos de posgrado. En 1973, los jefes de enseñanza del Instituto Mexicano del Seguro Social (IMSS), el jefe de enseñanza del Instituto de Seguridad y Servicios Sociales a los Trabajadores del Estado (ISSSTE) y el director de la Facultad de Medicina de la UNAM determinaron aplicar un examen único para la selección de aspirantes a las residencias médicas. En 1975 se constituyó el Comité de Evaluación de Aspirantes a las Residencias Médicas en Instituciones del Sector Público, y en 1977 se aplicó el primer ENARM de ámbito nacional. Asimismo, resultó evidente la necesidad de un órgano nacional de coordinación para la formación de personal de salud, y en 1983 se creó el Comité Interinstitucional para la Formación de Recursos Humanos en Salud (CIFRHUS), el cual integraba una Comisión de Enseñanza de Posgrado y Educación Continua (CEPEC) [ 17 ]; una de sus funciones era planear la formación, selección y estructura de las especializaciones médicas en el país.
Cuando los estudiantes se titulan y acuden al mercado de trabajo, se enfrentan al hecho de que el principal empleador es el sector público, y éste contrata un número muy bajo de médicos generales y prefiere contratar especialistas. Por este camino, prácticamente todos los egresados buscan ingresar en las especializaciones médicas y se presentan al ENARM, el cual selecciona a una minoría de los egresados. Así, la carrera de medicina se ha convertido en un gran curso propedéutico para presentarse al examen de ingreso a las especializaciones. Cuando no acreditan este examen, vuelven a presentarse en ocasiones sucesivas, y ello genera un número acumulativo de aspirantes que se presentan al ENARM. En 1992, se presentaron al examen 9.615 aspirantes y se ofertaban 4.029 plazas, lo que significa que ingresaban a la residencia el 42% de los aspirantes. En 2016 se presentaron al examen 36.408 aspirantes para una oferta de 7.810 plazas, por lo cual sólo ingresó el 21% [ 18 ]. La oferta de plazas ha tenido un comportamiento inercial debido a la escasa planificación [ 19 ].
El ENARM es un examen destinado a seleccionar a los mejores egresados para cada especialización médica y, por lo tanto, es un examen referido a la curva normal. En consecuencia, tiene diferentes puntos de corte para cada especialidad. Las especialidades más demandadas tienen un mayor número de aspirantes y exigen puntuaciones muy altas; en cambio, las especializaciones menos demandadas exigen un menor número de aciertos. En 2015, el mínimo para ingresar en oftalmología era de 75.333 puntos, pero para ingresar en la especialización de imaginología diagnóstica y terapéutica sólo se requerían 66.001 puntos [ 20 ].
En general, los estudiantes de especialización son evaluados semestralmente mediante exámenes escritos y además su práctica clínica es evaluada por los médicos adscritos a cada servicio. Al concluir los estudios, que generalmente duran 2-3 años, se presentan a un examen que generalmente versa sobre una tesina. A diferencia del pregrado, cuando se aprueba el examen profesional y se emite el título, no se entrega la licencia de ejercicio (cédula profesional). Dicha cédula sólo se entrega después de que el consejo de la especialidad correspondiente aplica un examen y manifiesta una opinión favorable a la Secretaría de Educación Pública. Estos consejos de especialidad están regulados por el Comité Normativo Nacional de Consejos de Especialidades Médicas (CONACEM), avalado por la Academia Nacional de Medicina de México. Estos consejos revisan la idoneidad de las sedes clínicas y de los planes de estudio antes de que se oferten.
Los programas de especializaciones también pueden recibir un reconocimiento por el Consejo Nacional de Ciencia y Tecnología (CONACyT) al incluirlos en el Programa Nacional de Posgrados de Calidad (PNPC). A tal efecto se requiere realizar un proceso de autoevaluación y presentarse a una evaluación de pares. Los programas pueden ser rechazados y, en el caso de aceptarse, pueden ser clasificados como de reciente creación, en desarrollo, consolidado y de competencia internacional. Los programas de especialización, maestría y doctorado que logran incluirse en el PNPC constituyen la élite del posgrado médico en México. En 2016 existían 148 sedes de especializaciones en esta condición: el 25%, especialidades troncales, y el 75%, subespecialidades. En ese año, la estratificación de las especialidades era la siguiente: 13% como de reciente creación, 56% en desarrollo, 30% consolidado y 1% de competencia internacional [ 18 ].
Educación médica continua
La educación médica continua en México se realiza por universidades, hospitales y sociedades médicas y no hay un mecanismo para su regulación, por lo cual existen las más diversas orientaciones y calidades. No obstante, quienes pretenden certificarse como médicos generales o especialistas buscan que los cursos estén avalados por el consejo de la especialidad médica correspondiente o por el Comité Normativo Nacional de Medicina General (CONAMEGE), Como ya mencionamos, estos consejos están regulados por el CONACEM. Los consejos poseen estándares para otorgar el aval académico a los cursos de actualización; generalmente revisan la calidad de los profesores y del campo clínico, el programa del curso, la utilización de referencias actualizadas, los mecanismos de evaluación y el desarrollo de prácticas clínicas. Sólo los cursos previamente avalados otorgan puntos útiles para los procesos de recertificación. Para el caso de la medicina general fue necesaria la creación de un organismo que pudiese apoyar una capacitación libre de la injerencia de la industria farmacéutica y que asegurase una capacitación adecuada para este gremio de médicos.
Surge así en 1996 el CONAMEGE, por acuerdo del Consejo de Salubridad General, ante la creciente necesidad de incorporar a los médicos generales a un programa de educación médica continua y certificación. Para este fin, el comité quedó integrado por representantes de la Academia Nacional de Medicina de México, la Academia Mexicana de Cirugía y la Asociación Mexicana de Facultades y Escuelas de Medicina. Posteriormente, en 2001, se integró el Consejo Nacional de Certificación de Medicina General.
El CONAMEGE tiene carácter permanente, multidisciplinario y representativo, pero autónomo de los organismos que lo constituyen e integran. La intervención independiente de este comité otorga a todas las partes interesadas la seguridad y confianza en la operación del sistema y contribuye a la protección de quien solicita los servicios del médico general, garantizando que con su certificación cuenta con la preparación y capacidad para calificarse como tal, dado que la medicina general es una disciplina académica que por sus características y su situación actual requiere un abordaje específico. De esta forma se refrenda la necesaria certificación de los médicos generales de nuestro país como actores fundamentales en el fomento de la salud, prevención, diagnóstico y tratamiento adecuados, así como el oportuno envío a los distintos niveles de atención médica especializada cuando sea necesario.
El CONAMEGE está conformado por los Consejos Estatales de Certificación de Medicina General, los cuales tienen la responsabilidad de crear evaluaciones escritas que permiten certificar por cinco años los conocimientos, habilidades y actitudes de los evaluados. No obstante, la recertificación es un proceso voluntario.
Conclusiones
La educación médica en México, en el pregrado, produce una formación en un entorno con grandes contrastes. De una parte, existen altos niveles de calidad, y de otra, graves deficiencias y una falta de regulación de los procesos formativos y de la verificación de las competencias aprendidas. Resulta fundamental modificar la legislación para impedir la apertura y funcionamiento de escuelas que carecen de una acreditación formal; asimismo es imprescindible lograr que las licencias de ejercicio no se entreguen de manera automática, sino previa acreditación de un examen de competencias de ámbito nacional. Para ello deben unificarse los exámenes como el ENARM, el EGEL-MEDI, el que realiza el CONAMEGE y los que realiza cada escuela, para establecer un único examen nacional de acreditación de los médicos generales. A veces, las universidades esgrimen argumentos en contra de esta medida por considerar que violaría la autonomía universitaria, pero conviene recordar que la autonomía profesional es de orden superior. Es prudente que esta función no se desarrolle por un órgano burocrático o gubernamental, sino por un ente autónomo que aglutine a la profesión representada por las escuelas y facultades, academias médicas y colegios profesionales.
Tanto en el pregrado como en el posgrado deben impulsarse programas de mejora continua de la calidad de la educación. Se debe verificar la infraestructura de las sedes escolares y clínicas, comprobar la calidad de los profesores y desarrollar cursos de formación continua del profesorado en su campo de conocimiento y en los aspectos pedagógicos. Es imprescindible desarrollar un proceso de innovación educativa para transformar continuamente los procesos formativos e impulsar la ‘autodirectividad' de los estudiantes, que éstos no sean únicamente repetidores de la información y seguidores de instrucciones de manera acrítica. El estudiante del siglo XXI debe estar formado no sólo para consumir conocimiento, sino para producirlo, criticarlo y transformarlo, debe ser un ‘prosumidor', para expresarlo con un neologismo contemporáneo. Frente a la explosión del conocimiento, el estudiante debe desarrollar un gran compromiso con sus pacientes y aprender a navegar en el conocimiento. Debemos destacar que la calidad de la formación y la calidad de la atención son interdependientes; si el estudiante no maneja la metodología de la investigación y no está plenamente involucrado en la mejora continua de la calidad, no habrá un aprendizaje verdadero. Alumnos y profesores deben trabajar codo con codo en mejorar incesantemente la atención y en realizar investigación. La enseñanza de habilidades fijas deviene en obsolescencia programada y ello es inaceptable en la era de la explosión del conocimiento. Todo este proceso no puede darse en un entorno autoritario, basado en dar órdenes verticales, sino en equipos horizontales y colaborativos que suman sus conocimientos, se apoyan y redistribuyen tareas y generan conocimiento, para constituir organizaciones que aprenden de manera incesante. Los currículos deben ser abiertos, flexibles y dinámicos. La educación médica debe ser profundamente democrática, pues la democracia y la generación del conocimiento están ligados de manera indisoluble.
Existe una tendencia a tomar decisiones inerciales o basadas en la fuerza de la costumbre, pero es preciso transitar hacia una planificación estratégica de los recursos humanos en salud en México para romper la brecha entre la formación y el empleo de los profesionales de la salud y articularlos con las necesidades de salud de la población. Frente a la complejidad epidemiológica resultante de ser un país con un fuerte componente de enfermedades vinculadas a la pobreza y un incremento acelerado de las enfermedades crónicas y degenerativas, resulta imprescindible fortalecer la atención primaria de la salud con un enfoque preventivo y de promoción de la salud, y ello demanda llevar conocimiento, tecnología y capacidad resolutiva a la atención primaria. Este es el gran reto de la educación médica en México [ 14 ].















