My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista de la Asociación Española de Neuropsiquiatría
On-line version ISSN 2340-2733Print version ISSN 0211-5735
Rev. Asoc. Esp. Neuropsiq. vol.35 n.125 Madrid Jan./Mar. 2015
https://dx.doi.org/10.4321/S0211-57352015000100006
ORIGINALES Y REVISIONES
Antipsicóticos en esquizofrenia. Revisión de guías internacionales actuales
Antipsychotics in schizophrenia. A review of current international guidelines
Carlos Heimann Navarra
Psiquiatra adjunto. Unidad Salud Mental de Llíria. Valencia, España.
Dirección para correspondencia
RESUMEN
La esquizofrenia es una enfermedad clínicamente heterogénea, cuya evolución depende en un alto grado de factores que escapan a la percepción del psiquiatra. Por este motivo, éste debe respaldar sus decisiones en el conocimiento empírico y en las guías de expertos, y desconfiar de la propia experiencia farmacológica cuando trata a pacientes con esquizofrenia. Sin embargo, los estudios revelan que el seguimiento de las recomendaciones científicas es bajo, y que persisten hábitos de prescripción de dudosa utilidad, y arriesgados. Qué antipsicótico elegir, qué dosis emplear, cuánto tiempo esperar antes de cambiar de producto, cómo elegir el fármaco y las dosis en primeros episodios y en casos de resistencia, son algunas de las cuestiones que se abordan aquí. En el artículo se revisan, en primer lugar, los importantes trabajos internacionales realizados entre 2005 y 2009 sobre antipsicóticos en el tratamiento de la fase aguda de la esquizofrenia, y a continuación, cuatro de las guías que surgieron como resultado de esos estudios, entre 2008 y 2011. Al final se muestran, de forma sintetizada y comparada, las recomendaciones de estas guías en las preguntas planteadas.
Palabras clave: Esquizofrenia, Antipsicóticos, Directivas de Práctica Clínica.
ABSTRACT
Schizophrenia is a clinically heterogeneous disease whose evolution depends to a high degree on factors which lie beyond the perception of the psychiatrist. Thus, when treating patients with schizophrenia psychiatrists should base their decisions on empirical knowledge and on expert guides rather than relying on their own pharmacological experience. However, studies show that the adherence to scientific guidelines is low, that prescribing habits persist which are often unnecessarily risky or of questionable value. How to decide on the type of antipsychotic, the dose, the waiting time before changing the type of antipsychotic, the type and dose for first episode of schizophrenia and in case of resistance are some of the issues addressed here. The article examines the international studies conducted between 2005 and 2009 on antipsychotics in the acute phase of schizophrenia, as well as four of the main guidelines that emerged between 2008 and 2011 as a result of these studies. Finally, the recommendations given in these guidelines to the above questions are shown in a synthesized and compared manner.
Key words: Antipsychotics in schizophrenia. A review of current international guidelines.
Introducción
Las características clínicas de la esquizofrenia, su heterogeneidad, la influencia de factores físicos, psicológicos y sociales en su evolución, y la dificultad de medir cambios en esta, hace que esté fuera del alcance de la experiencia clínica individual formar los conocimientos adecuados para tomar las decisiones óptimas en el tratamiento de cada caso. Es conocido, por ejemplo, que el 20% de los casos de esquizofrenia no recidivan tras un episodio único pese a no seguir tratamiento, sin que se conozca de antemano quiénes van a tener esa evolución favorable, o que un 33%, por el contrario, presentan recidivas aunque estén correctamente tratados (1). Numerosos estudios respaldan, además, la percepción de que la evolución depende en un alto grado de factores externos -físicos, sociales y psicológicos- conocidos y desconocidos. Por otro lado, aunque no hay pruebas de la eficacia de la polifarmacia de antipsicóticos, ni de dosis que rebasan las máximas recomendadas, estas son prácticas generalizadas (2-3). También está establecida la superioridad de clozapina sobre todos los demás antipsicóticos, sin embargo, la infrautilización de la misma no se corresponde con el bajo nivel de eficacia, por lo general, de los tratamientos estándar (4-5). Además, la experiencia clínica individual está expuesta a interpretaciones erróneas de la respuesta que se produce tras la inclusión de un segundo antipsicótico añadido a, o en sustitución de otro, puesto que no es capaz de distinguir si fue por superioridad del último producto introducido, si se debió a un efecto farmacocinético, o de sinergia, o al período de latencia del antipsicótico anterior, o simplemente y sin relación con una acción farmacológica, por un efecto placebo o de regresión a la media.
¿Cuál es el porcentaje de seguimiento de recomendaciones científicas? Considerando el alto grado de incertidumbre que acompaña la prescripción de antipsicóticos en esta enfermedad, como acabamos de ver, resulta sorprendente el hallazgo en un estudio sobre calidad de la prescripción antipsicótica, de seguimiento de sólo el 62% en pacientes ingresados y 29% en los ambulatorios (6).
Este artículo aspira a contribuir al objetivo general de promover la práctica clínica sustentada en pruebas. Por lo expuesto anteriormente, las decisiones sobre el empleo de antipsicóticos en la esquizofrenia serán óptimas sólo cuando se apoyen en guías protocolizadas, o cuando el apartarse de las mismas sea producto de una reflexión clínica compleja en la que el conocimiento de dichas guías haya formado parte. En los últimos nueve años, precisamente, se han publicado una serie de notables trabajos de investigación cuyos resultados han dado lugar a nuevas directrices en diversos aspectos del tratamiento de la esquizofrenia. Se exponen a continuación las principales conclusiones de estos trabajos, y de forma sintetizada después, las recomendaciones de estas guías respecto a determinados aspectos del tratamiento antipsicótico de la esquizofrenia.
Se han seleccionado, de los estudios y las guías, determinados aspectos referentes a la toma de decisión de antipsicóticos en la esquizofrenia: qué preparados elegir, qué dosis emplear, cuánto tiempo esperar antes de cambiar de producto, elección y dosis en primeros episodios y en casos de resistencia. Los estudios y las guías han prestado atención en particular al tratamiento de la fase aguda, motivo por el que las decisiones relacionadas con otros aspectos de la enfermedad, como la prevención de recaídas o cuánto tiempo tratar tras un episodio aislado, se abordan en este artículo de forma marginal o no se abordan. Por necesidad de delimitar el tema, no se incluye tampoco temas como el tratamiento intermitente, el manejo de la agitación o los inyectables de larga duración.
Estudios principales de eficacia de tratamientos con antipsicóticos en la esquizofrenia
Son los siguientes : CATIE fase 1 (2005), CATIE fase 2 (2006), CUtLASS (2006), EUFEST (2008), TEOSS (2008), Leucht (2009), Tiihonen (2009) y CAFE (2005) (4, 7-13).
CATIE fase 1 (Clinical Antipsychotic Trial for Intervention Effectiveness) del National Institute of Mental Health (o NIMH) estadounidense. Es un estudio prospectivo en el que 1.490 enfermos de esquizofrenia recibieron aleatoriamente risperidona, olanzapina, quetiapina, ziprasidona o perfenezina entre los años 2001 y 2004. La selección de los enfermos era de "paciente real", es decir, sin exclusión por comorbilidad somática o adictiva, y lo que se medía y comparaba era la interrupción tras 18 meses, y si esta era motivada por ineficacia o por efectos secundarios. El porcentaje de interrupciones observado fue: 74% en total, 64% con olanzapina, 74% con risperidona, 82% con quetiapina, 79% con ziprasidona y 75% con perfenazina. La olanzapina fue la que presentó más alteraciones metabólicas, la menos abandonada en general y la menos abandonada por ineficacia. Se criticaron posteriormente algunos aspectos metodológicos y se explicó el relativo éxito de la olanzapina por un posible sesgo, y los peores resultados de quetiapina y ziprasidona, por diferentes equivalencias de dosis. La perfenazina no era globalmente peor tolerada que quetiapina, risperidona o ziprasidona; la causa más frecuente de interrupción era el sobrepeso con olanzapina, sedación con quetiapina y efectos extrapiramidales con perfenazina (4).
CATIE fase 2. Los que abandonaron en fase 1 recibieron aleatoriamente un antipsicótico distinto entre risperidona, olanzapina, quetiapina y ziprasidona. Tras 6 meses la tasa de abandonos fue del 74%, donde risperidona y olanzapina tuvieron los abandonos más tardíos. 99 pacientes que habían abandonado en la fase 1 por ineficacia recibieron aleatoriamente clozapina (n=49) u otro antipsicótico atípico entre olanzapina, quetiapina y risperidona. En el grupo tratado con clozapina la mediana de adhesión al tratamiento fue de 10.5 meses, y la proporción de abandonos 56%, mientras que en el grupo olanzapina-quetiapina-risperidona los abandonos ocurrieron antes (entre 2 y 3 meses de mediana) y su porcentaje fue mayor: 71% olanzapina, 86% risperidona y 93% quetiapina (7).
CUtLASS (Cost Utility of the Lastest Antipsychotic in Schizophrenia) es un studio encargado por el gobierno británico para comparar calidad de vida de paciente tratados con antipsicóticos típicos y atípicos, clozapina excluida. 227 paciente recibieron aleatoriamente unos u otros y se midió calidad de vida con baremos de funcionamiento social y vocacional, y en segunda línea, cambios clínicos. El resultado fue que no se observaron diferencias significativas entre ambos grupos (8).
EUFEST (European First Episode Schizophrenia) es un estudio no ciego encargado por los laboratorios AstraZeneca, Pfizer, Sanofi-Aventis que se llevó a cabo en Europa e Israel. 498 pacientes con un primer episodio de esquizofrenia recibieron aleatoriamente haloperidol, quetiapina, ziprasidona, amisulprida u olanzapina, comparándose al cabo de un año los porcentajes de interrupciones. Estos fueron los resultados: haloperidol 72%, quetiapina 53%, ziprasidona 45%, amisulprida 40% y olanzapina 33%. Se observó que había más mejoría sintomática global con amisul-prida y menos con quetiapina y haloperidol, no diferencia entre síntomas positivos y negativos, más efectos extrapiramidales con haloperidol y más aumentos de peso con olanzapina (9).
TEOSS (Early-Onset Schizophrenia) es un estudio del NIMH sobre 119 pacientes en edad pediátrica con debut de esquizofrenia o trastorno esquizoafectivo, de la eficacia comparada de olanzapina, risperidona y molindona. Se comparó los valores de la escala CGI y una escala de síntomas positivos y negativos tras 8 semanas. No se detectaron diferencias significativas clínicas, pero hubo más problemas con peso y metabólicos con risperidona y olanzapina, y más acatisia con molindona (10).
En 2009 Stefan Leucht publicó en Lancet un trabajo relevante. Se trataba de un metaanálisis de 150 estudios, 21.533 casos, en el que se comparaba eficacia de antipsicóticos típicos y atípicos: eficacia global, síntomas positivos, negativos y depresivos, recaídas, calidad de vida, efectos secundarios extrapiramidales, sobrepeso y sedación. Los resultados de comparar la eficacia con los antipsicóticos típicos fue: 1) amisuprida, clozapina y olanzapina lo eran más sobre síntomas positivos y negativos, 2) aripiprazol, quetiapina y ziprasidona lo eran igual sobre síntomas negativos, 3) aripiprazol y ziprasidona lo eran igual sobre síntomas positivos, pero quetiapina menos, 4) risperidona mostraba eficacia global igual que los típicos en estudios no financiados por la industria, pero aumentada en los así financiados, en cambio los resultados de la olanzapina y quetiapina no estuvieron afectados por la esponsorización. En cuanto a los efectos secundarios extrapiramidales, todos los atípicos provocaban menos que haloperidol, pero comparando atípicos con típicos de baja potencia, de los atípicos sólo clozapina, olanzapina y risperidona mostraron mejor perfil. Amisulprida clozapina, olanzapina, quetiapina y risperidona produjeron mayor ganancia de peso que haloperidol, en cambio aripiprazol y ziprasidona no; no hubo diferencias significativas en la ganancia de peso entre atípicos y típicos de baja potencia. Clozapina y quetiapina eran más sedantes que haloperidol, y aripiprazol menos. De los atípicos únicamente la clozapina fue más sedante que los típicos de baja potencia (11).
Otro estudio destacado fue el de Jari Tiihonen de mortalidad entre enfermos de esquizofrenia (n=66.881) comparada con la de la población general de Finlandia (5,2 millones) entre 1996 y 2006. El resultado fue que entre los enfermos de esquizofrenia el tratamiento farmacológico se asociaba a una menor mortalidad, que era menor todavía en los tratados con clozapina. La menor mortalidad en el grupo clozapina era independiente de los requisitos de seguridad, valorándose entre los motivos su mayor eficacia, tanto antipsicótica como sobre la conducta suicida (12).
El CAFE (Comparison of Atypicals for First Episode Schizophrenia) es un estudio financiado por el laboratorio Astra Zeneca en el que se comparó olanzapina, risperidona y quetiapina en 400 primeros episodios de esquizofrenia. El parámetro a medir era las interrupciones ocurridas tras un año. Los resultados fueron similares entre los tres productos, de 68-71%, pero quetiapina contó con la ventaja competitiva de que risperidona y olanzapina fueron empleadas a dosis menores que en el CATIE, donde quetiapina, el fármaco de Astra Zeneca, no había salido airoso (13).
Guías principales sobre tratamientos con antipsicóticos en la esquizofrenia
Son: PORT (2009), NICE (2010), TMAP (2008) y BAP (2011) (14-18). En 2009 la asociación americana de psiquiatría (APA) declaró que su guía del 2004 era obsoleta (19), por lo que no se ha considerado aquí, como tampoco las directrices de Cochrane, que no se ajustan al formato de este artículo. Aunque las guías abarcan más aspectos, los que se tratan aquí son dosis y preparados (típicos versus atípicos) en primeros episodios y en episodios agudos subsiguientes, cuanto tiempo esperar antes de cambiar de antipsicóticos, actuación en caso de resistencia, y el papel de la clozapina.
Las recomendaciones NICE. El National Institute for Healt and Clinical Excellence es un organismo del National Health Service de Inglaterra y Gales, Colegio de Psicólogos y Colegio de Psiquiatras cuyos estudios desde 1999 sobre eficacia y eficiencia de tratamientos probadas con método científico le han otorgado una elevada reputación internacional. Las recomendaciones para esquizofrenia se publicaron en el año 2010 con el título: "The Nice guideline on core interventions in the treatment and management of schizophrenia in adults in primary and secondary care".
Sobre los casos de resistencia al tratamiento, la guía NICE afirma que no hay pruebas de la utilidad dosis mayores o la combinación de varios antipsicóticos, como tampoco de la utilidad de cambiar a otro antipsicótico que no sea clozapina. De esta asevera que es más eficaz que los otros antipsicóticos, tanto para lograr la remisión de la fase aguda como para prevenir recaídas, y que el 30-60% de los casos resistentes tienen respuesta satisfactoria, pero que por el riesgo vital, antes deben haberse ensayado dos tratamientos con suficiente duración y dosis, con antipsicóticos de los que al menos uno ha de ser un atípico. Ratifica que los fumadores necesitan dosis mayores, y de la eficacia sobre síntomas negativos sostiene que no está demostrada (16).
La guía PORT, Schizophrenia Patient Outcomes Research Team, se han publicado los años 1998, 2003 y 2009. Promovido por el NIMH y basado en conocimiento empírico, recomienda en el primer episodio evitar olanzapina y clozapina, y emplear dosis en rango bajo. Propone dosis para las fases aguda y crónica, donde subraya que los rangos bajos de dosis recomendadas por los fabricantes son fiables, pero que sobre los límites de las dosis altas la información disponible es de peor calidad para aripiprazol, olanzapina, quetiapina y ziprasidona. No hay preferencias de elección entre típicos y atípicos, de la clozapina recomienda no emplearla como primera elección, hacerlo cuando hayan fallado dos tratamientos distintos o si hay hostilidad o suicidabilidad persistentes. La duración de los tratamientos con clozapina han de ser de al menos 8 semanas antes de considerarlo ineficaz y recomienda practicar niveles plasmáticos si no aparece respuesta. De las asociaciones de clozapina y risperidona, afirma que no hay suficientes pruebas de eficacia y seguridad (14-15).
En 2011 la British Association for Psychopharmacology (BAP) publicó una guía basada también en pruebas. No las había de eficacia de cambio a otro antipsicótico si fallaba el primero, salvo si el segundo era clozapina, y tampoco de la eficacia de dosis altas ni de la combinación de antipsicóticos. La publicación llamaba la atención sobre el escaso número de estudios existentes sobre la prevención de recaídas (18).
Las guías explicadas hasta ahora tienen en común el fundamentarse en la evidencia científica, para cuya interpretación un grupo de expertos han de alcanzar un consenso. El proyecto TMAP (Texas Medication Algorithm Project) del año 2008, es distinto: se basa en el consenso de un grupo de experto sobre su experiencia clínica (17). Otra diferencia es que articula sus recomendaciones sobre la elección de antipsicóticos en un algorritmo con fases sucesivas en caso de fallar la primera o anterior:
Fase 1: Aripiprazol, olanzapina, quetiapina, risperidona o ziprasidona. Si no responde, pasar a fase 2. Si hay riesgo de suicidio, niveles altos de violencia o problemas por abuso de sustancias, considerar directamente clozapina.
Fase 2: Un atípico distinto o un típico.
Fase 3: Clozapina. Recomendable si está más de dos años con síntomas positivos, y casi obligatorio si ese tiempo es de más de 5 años.
Fase 4: Clozapina asociada a otro antipsicótico (típico o atípico), o asociada a terapia electroconvulsiva.
Fase 5: Monoterapia con un típico o un atípico no empleados.
Fase 6: Terapia de combinación. Atípicos y típicos, terapia electroconvulsiva con típicos o atípicos, estabilizantes del humor con típicos o atípicos.
Comparativo de recomendaciones
Vamos a ver, sintetizadas las recomendaciones sobre dosis y elección entre típicos o atípicos en fases agudas y primeros episodios, cuánto tiempo esperar la respuesta antipsicótica antes de cambiar, tratamiento de la resistencia, en la fase de restablecimiento y para la prevención de recaídas, y cuándo emplear clozapina.
1. Primer episodio: ¿típico o atípico?
- PORT: indistinto pero no clozapina ni olanzapina, por efectos secundarios
- NICE: indistinto
- BAP: indistinto pero en el caso de típicos, escoger los de baja potencia
- TMAP (Texas): atípicos
2. Primer episodio: dosis
- PORT: dosis menores, excepto quetiapina; típicos equiv.300-500mg clorpromazina, quetiapina 500-600mg/d, aripiprazol y ziprasidona no se conoce
- NICE: dosis menores
- BAP: dosis menores
- TMAP (Texas): dosis menores
3. Fase aguda: ¿típico o atípico?
- PORT: indistinto pero no clozapina
- NICE: indistinto
- BAP: indistinto
- TMAP (Texas): atípico (sin unanimidad entre los expertos)
4. Dosis de fase aguda
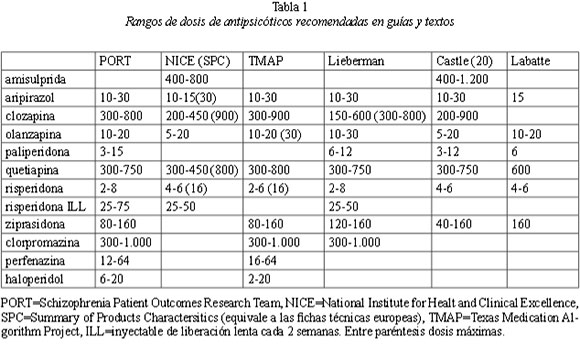
La tabla siguiente reproduce las dosis recomendadas por PORT, NICE (SPC) y TMAP. NICE se encomienda a Summary of Products Charactersitics (SPC). Aunque no forman parte del núcleo del trabajo, se han añadido las que figuran en tres textos reputados recientes sobre esquizofrenia o tratamientos psiquiátricos, donde el nombre de Lieberman está asociado al CATIE del que es el autor principal.
5. Fase aguda: cuánto tiempo esperar antes de cambiar de estrategia
- PORT: sin indicaciones de este aspecto
- NICE: sin indicaciones de este aspecto
- BAP: 4 semanas con dosis óptima
- TMAO (Texas): 4 semanas con dosis óptima
6. Resistencia
- PORT. 2a linea: un antipsicótico distinto. 3a línea: clozapina
- NICE. 2a línea: un antipsicótico distinto, uno de los dos empleados ha de ser un atípico. 3a línea: clozapina
- BAP. Escéptico sobre utilidad de cambio de antipsicótico si no es clozapina
- TMAO (Texas). 2a línea o un atípico distinto o un típico. 3a línea: clozapina PORT, NICE, BAP están de acuerdo en que no es eficaz rebasar la dosis máxima ni combinar antipsicóticos que no sean clozapina.
7. Prevención de recaídas:
No era objeto de estudio de los CATIE, CUtLASS y EUFEST. La recomendación de todas las guías es continuar con el fármaco que fue eficaz en la fase aguda, y en cuanto a las dosis:
- PORT: equivalentes a 300-600 de clorpromazina, y aripiprazol, olanzapina, paliperidona, quetiapina, risperidona y ziprasidona a la misma dosis que en la fase aguda.
- NICE y BAP: sin recomendaciones para este aspecto.
- TMAO (Texas): recomendación general de emplear dosis menores
8. Cuándo emplear clozapina
- PORT: tras haber fallado dos tratamientos antes, o en casos de violencia u hostilidad persistentes, o riesgo suicida persistente.
- NICE: tras haber fallado dos tratamientos antes, de los que al menos uno ha sido un atípico.
- BAP: en los casos de resistencia o agresividad persistente
-TMAO (Texas): en primera línea en los casos de riesgo suicida persistente, violencia o comorbilidad de abuso de tóxicos, y en tercera línea en los casos resistentes. En cuanto a los textos recientes, Labatte lo recomienda tras dos o más ensayos de 8-12 semanas con antipsicóticos convencionales sin respuesta (21), y Lieberman en los casos de resistencia y en los de síndrome polidipsia-hiponatremia asociado a esquizofrenia, donde es el tratamiento de elección (22).
Discusión
Los ensayos CATIE, marcan de forma clara, con CUtLASS, el metaanálisis de Leucht (11) y las guías descritas en este artículo, un antes y un después en el tratamiento antipsicótico de la esquizofrenia. Y pertenecen al "antes", por lo que merecen a día de hoy el calificativo de obsoletas, las prácticas clínicas que buscan mejorar la respuesta antipsicótica, por sistema, con dosis por encima de las máximas indicadas en ficha técnica o a través de combinaciones de antipsicóticos, así como las que evitan o relegan injustificadamente el empleo de clozapina.
¿Si el paciente fuma se justifica rebasar el límite superior teórico de dosis? El tabaquismo está muy extendido en los afectos de esquizofrenia y el humo de tabaco acelera el metabolismo de varios antipsicóticos típicos y de clozapina y olanzapina. Sin embargo, con estos dos atípicos existe la posibilidad de analizar su nivel en sangre y se conocen los rangos eficaces (23-24), por lo que las decisiones sobre dosis que exceden las recomendadas deberían tomarse conociendo los niveles plasmáticos.
El caso de amisulprida. Autorizada en Europa pero no en Estados Unidos, por lo que no formó parte de CATIE y no aparece en las guías PORT y TMAP, y quizá debido a esa falta de mercado ha recibido poca investigación. Sin embargo, en la que se realizó hizo buen papel, demostrando en algunos ensayos una leve superioridad respecto a otros antipsicóticos en síntomas positivos y negativos (11). La guía de la British Association for Psychopharmacology, no sólo incluye amisulprida sino que la destaca en el grupo de atípicos más eficaces junto con clozapina, olanzapina y risperidona, y además, lo sugiere como agente potenciador de clozapina (18); también Leucht señala una eficacia levemente superior de amisulprida, junto con clozapina, olanzapina y risperidona, sobre otros antipsicóticos típicos y atípicos (25). Por dicho motivo, por la posicion que este antipsicótico se ha ganado en nuestro arsenal terapéutico, este sesgo "geocientífico" del que adolecen las guías PORT y TMAP resulta trascendente, y limita en grado considerable su universalización.
Con un precio abrumadoramente ventajoso frente a los atípicos, que no pueden contraofertar, en conjunto, ventajas en eficacia y tolerabilidad, como acabamos de ver, y que pasan con apuros el exámen de morbimortalidad asociada a su perfil metabólico, merece la pena detenerse en la cuestión del destierro en que se ven relegados los antipsicóticos típicos. A destacar tres factores. El primero y bien conocido es la elevada presión y éxito del marketing farmacéutico en favor de los atípicos, un factor que se relaciona directamente con el segundo: el asentamiento en nuestra praxis de unos hábitos de prescripción de perfil científico bajo, donde el conocimiento y seguimiento de guías terapéuticas es escaso y tiene un papel marginal o inexistente en la formación de especialistas de Psiquiatría. Pero el más sorprendente es el tercero, la desaparición, en una época de dura restricción del gasto público, de los antipsicóticos típicos de alta potencia. En la fecha de envío del manuscrito la Agencia Española del Medicamento y Productos Sanitarios informa que perfenazina tiene problemas de suministro, y en la práctica no se halla en las farmacias; anteriormente retiró trifluoperazina, pipotiazina y tioproperazina, mientras que loxapina tiene un uso exclusivamente hospitalario y a un precio desorbitado. Se trata de fármacos eficaces y muy baratos, retirados o sin garantías de suministro y en los que la sustitución es complicada: los típicos de baja potencia en la mayoría de los casos resultan demasiado sedativos para la fase de mantenimiento, la sustitución por pimozida requiere cardiovigilancia, mientras que con haloperidol el perfil extrapiramidal es más desfavorable. Además, sustituir el antipsicótico en un paciente estable supone un riesgo añadido de recaída por el hecho simple del cambio, más alto cuanto más brusco y suele ser brusco porque desaparecen sin previo aviso. Sustituir con un atípico tiene el problema de un perfil metabólico adverso con peaje en salud física a largo plazo, y en términos de economía colectiva es gravoso.
La recomendación de las guías de prevenir las recaídas con las mismas dosis empleadas en las fases agudas ha de tomarse con cautela si en estas, en un afán de conseguir un rápido control conductual o querer acelerar la evolución, se emplearon dosis elevadas o combinaciones de antipsicóticos. Dosis excesivas sostenidas se correlacionan con mayor frecuencia e intensidad de efectos secundarios y, en consecuencia, con abandonos, y estos entonces con nuevas recaídas.
Como guías que son, deben entenderse estas recomendaciones como un marco de referencia y no se trata de proscribir lo que se salga en ellas. Sin embargo, esos casos no deberían ser la regla sino la excepción, siendo conveniente que el psiquiatra tenga conciencia de estarse apartando de las mismas y que dicha decisión esté argumentada en la historia clínica. El seguimiento de estas guías constituye la mejor garantía terapéutica para el enfermo, a la vez que es la opción más económica desde el punto de vista del coste del tratamiento del colectivo de enfermos de esquizofrenia. Si al final no logramos estrechar el "Science-to-Service Gap", la diferencia entre lo que es posible desde el punto de vista técnico y económico, y el tratamiento que reciben los enfermos, que no sea por hábitos clínicos desfasados.
Como ítem estándar del conocimiento psiquiátrico actual que son, todo residente de psiquiatría debe conocer estos estudios y guías, y estos, en consecuencia, deberían formar parte de exámenes y entrevistas, para lo que este artículo aspira a poder servir de inspiración y ayuda.
Aunque el tratamiento antipsicótico es fundamental, su papel es modesto: no logra curar ni libra a los afectados del impacto trascendental que la enfermedad tiene en sus vidas, por lo que debe complementarse con unas medidas psicosociales que, con una eficacia sustentada en pruebas sólidas, constituyen instrumentos de primera línea en el tratamiento de la esquizofrenia.
Bibliografía
1. National Institute for Health and Clinical Excellence (NICE). Schizophrenia: Core interventions in the treatment and management of schizophrenia in primary and secondary care (update). (Guía en soporte electrónico) 2009 (consultado el 10/7/2013) Disponible en: http://www.nice.org.uk/CG82. [ Links ]
2. Correll CU, Rummel-Kluge C, Corves C, Kane JM, Leucht S. Antipsychotic Combination vs Monotherapy in Schizophrenia: A Meta-analysis of Randomized Controlled Trials. Schizophr Bull 2009; 35:443-57. [ Links ]
3. Covell NH, Jackson CT, Evans AC, Essock SM. Antipsichotic Prescribing Practices in Connecticut's Public Mental Health System: Rates of Changing Medications and Prescribing Styles. Schizophr Bull 2002; 28:17-29. [ Links ]
4. Lieberman JA, Scott Stroup T, McEvoy JP, Swartz MS, Rosenheck RA, Perkins DO, et al. Effectiveness of Antipsychotic Drugs in Patients with Chronic Schizophrenia. N Engl J Med 2005; 353:1209-1223. [ Links ]
5. Farooq S, Taylor M. Clozapine: dangerous orphan or neglected friend? Brit J Psychiat 2011; 198: 247-9. [ Links ]
6. Lehman AF, Steinwachs DM. Patterns of Usual Care for Schizophrenia: Initial Results From the Schizophrenia Patient Outcomes Research Team (PORT) Client Survey. Schizophr Bull 1998; 24: 11-20. [ Links ]
7. McEvoy JP, Lieberman JA, Stroup TS, Davis SM, Meltzer HY, Rosenheck RA, et al. Effectiveness of clozapine versus olanzapine, quetiapine, and risperidone in patients with chronic schizophrenia who did not respond to prior atypical antipsychotic treatment. Am J Psychiatry 2006; 163:600-610. [ Links ]
8. Jones PB, Barnes TR, Davies L, Dunn G, Lloyd H, Hayhurst KP, et al. Randomized Controlled Trial of the Effect on Quality of Life of Second- vs First-Generation Antipsychotic Drugs in Schizophrenia. Cost Utility of the Latest Antipsychotic Drugs in Schizophrenia Study (CUtLASS 1). Arch Gen Psychiatry 2006; 63:1079-1087. [ Links ]
9. Kahn RS, Fleischhacker WW, Boter H, Davidson M, Vergouwe Y, Keet IP, Gheorghe MD, Rybakowski JK, Galderisi S, et al. Effectiveness of antipsychotic drug in first-episode schizophrenia and schizophreniform disorder: an open randomised clinical trial. Lancet 2008; 371:1085-1097. [ Links ]
10. Sikich L, Frazier JA, McClellan J, Findling RL, Vitiello B, Ritz L, Ambler D, Puglia M, et al. Double-blind comparison of first- and secondgeneration antipsychotics in early-onset and schizo-af-fective disorder: Findings from the treatment of early-onset schizophrenia spectrum disorders (TEOSS) study. Am J Psychiatry 2008; 165: 1420-1431. [ Links ]
11. Leucht S, Corves C, Arbter D, Engel RR, Li C, Davis JM. Second-generation versus first-generation antipsychotic drugs for schizophrenia: a meta-analysis. Lancet 2009; 373: 31-41. [ Links ]
12. Tiihonen J, Lonnqvist J, Wahlbeck K, Klaukka T, Niskanen L, Tanskanen A, et al. 11-year follow-up of mortality in patients with schizophrenia: a population-based cohort study (FIN11 study). Lancet 2009; 374: 620-627. [ Links ]
13. McEvoy JP, Lieberman JA, Perkins DO, Hamer RM, Gu H, Lazarus A, Sweitzer D et al. Efficacy and Tolerability of Olanzapine, Quetiapine, and Risperidone in the Treatment of Early Psychosis: A Randomized, Double-Blind 52-Week Comparison. Am J Psychiatry 2007; 164:1050-1060. [ Links ]
14. Buchanan RW, Kreyenbuhl J, Kelly DL, Noel JM, Boggs DL, Fischer BA, Himelhoch S, Fang B, Peterson E, Aquino PR, Keller W; Schizophrenia Patient Outcomes Research Team (PORT). The 2009 schizophrenia PORT psychopharmacological treatment recommendations and summary statements. Schizophr Bull 2010; 36: 71-93. [ Links ]
15. Kreyenbuhl J, Buchanan RW, Dickerson FB, Dixon LB; Schizophrenia Patient Outcomes Research Team (PORT). The Schizophrenia Patient Outcomes Research Team (PORT): updated treatment recommendations 2009. Schizophr Bull 2010; 36: 94-103. [ Links ]
16. NICE. The NICE guideline on core interventions in the treatment and management of schizophrenia in adults in primary and secondary care. (Guía en soporte electrónico) 2010 (consultado el 10/7/2013) Disponible en: http://www.nice.org.uk/nicemedia/pdf/cg82fullguideline.pdf. [ Links ]
17. Argo TR, Crismon ML, Miller AL, Moore TA, Bendele SD Suehs B. Texas Medication Algorithm Project Procedure Manual. Schizophrenia Treatment Algoritms. (Guía en soporte electrónico) 2008 (consultado el 10/7/2013) Disponible en: http://www.jpshealthnet.org/uploadedFiles/For_Medi-cal_Professionals/Behavioral_Health/Research_Library/Schizophrenia/TM APalgorithmForSchizo-phrenia.pdf. [ Links ]
18. Barnes TR; Schizophrenia Consensus Group of British Association for Psychopharmacol-ogy. Evidence-based guidelines for the pharmacological treatment of schizophrenia: recommendations from the British Association for Psychopharmacology. J Psychopharmacol 2011; 25:567-620. [ Links ]
19. Dixon L, Perkins D, Calmes C. Guideline Watch (September 2009): Practice Guideline for the Treatment of Patients With Schizophrenia. (Guía en soporte electrónico) 2009 (consultado el 10/7/2013) Disponible en http://psychiatryonline.org/content.aspx?bookid=28§ionid=1682213. [ Links ]
20. Castle DJ, Buckley PF. Schizophrenia. New York: Oxford University Press, 2011. [ Links ]
21. Labbate LA, Fava M, Rosenbaum JF. Handbook of Psychiatric Drug Therapy. 6a edición. Philadelphia: Lippincott Wiliams & Wilkins, 2010. [ Links ]
22. Lieberman JA, Stroup TS, Perkins DO. Essentials of Schizophrenia. Arlington: American Psychiatric Publishing, 2012. [ Links ]
23. Taylor D, Paton C, Kapur S. The Maudsley prescribing guidelines in Psychiatry. 11th Edition. Oxford: Wiley-Blackwell, 2012; (libro electrónico en formato Kindle) posición 645. [ Links ]
24. Mauri MC, Steinhilber CP, Marino R, Invernizzi E, Fiorentini A, Cerveri G, Baldi ML, Barale F. Clinical outcome and olanzapine plasma levels in acute schizophrenia. Eur Psychiatry 2005; 20:55-60. [ Links ]
25. Leucht S, Heres S, Kissling W, Davis JM. Evidence-based pharmacotherapy of schizophrenia. En: Stein DJ, editor. Essential Evidence-Based Psychopharmacology. New York: Cambridge University Press, 2012; (libro electrónico en formato Kindle) posición 715. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Carlos Heimann Navarra
(carloshnavarra@gmail.com)
Recibido: 14/01/2014
Aceptado con modificaciones: 28/07/2014