My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Nutrición Hospitalaria
On-line version ISSN 1699-5198Print version ISSN 0212-1611
Nutr. Hosp. vol.30 n.4 Madrid Oct. 2014
https://dx.doi.org/10.3305/nh.2014.30.4.7661
ORIGINAL / Pediatría
Las alteraciones metabólicas asociadas a la obesidad están ya presentes en los primeros años de vida: estudio colaborativo español
Obesity associated metabolic impairment is evident at early ages: Spanish collaborative study
Gabriel Á. Martos-Moreno1, Mercedes Gil-Campos2, Gloria Bueno3, Pilar Bahillo4, Susana Bernal5, Albert Feliu6, Alfonso M. Lechuga-Sancho7, Enrique Palomo8, Rafael Ruiz9 y Amaia Vela10. Grupo de Trabajo de Obesidad de la Sociedad Española de Endocrinología Pediátrica (SEEP)
1 Servicio de Endocrinología, Hospital Infantil Universitario Niño Jesús. Instituto de Investigación La Princesa. Universidad Autónoma de Madrid. CIBERobn, ISCIII.
2 Unidad de Metabolismo Infantil. Hospital Universitario Reina Sofía, IMIBIC, Universidad de Córdoba.
3 Unidad de Endocrinología Pediátrica. Hospital Clínico Universitario Lozano Blesa de Zaragoza.
4 Unidad de Endocrinología-Pediátrica. Hospital Clínico Universitario de Valladolid.
5 Unidad de Endocrinología Pediátrica. Hospital Virgen Macarena de Sevilla.
6 Unidad de Endocrinología Pediátrica. Hospital Universitario Sant Joan de Reus.
7 Departamento Materno Infantil y Radiología. U.G.C. de Pediatría. Hospital Universitario Puerta del Mar. Universidad de Cádiz.
8 Hospital General Universitario de Ciudad Real.
9 Unidad de Endocrinología Pediátrica. Complejo Hospitalario Universitario de Albacete.
10 Unidad de Endocrinología Infantil. Hospital Universitario de Cruces de Barakaldo España.
Dirección para correspondencia
RESUMEN
Los objetivos de este estudio son, realizar una descripción de las características demográficas, antropométricas y de las alteraciones metabólicas de niños atendidos por obesidad resaltando las características aquellos casos de obesidad de inicio temprano (< 10 años) y los de inicio precoz (< 5 años), y evaluar la capacidad diagnóstica de la definición de síndrome metabólico (SM) según diferentes criterios.
Métodos: Es un estudio retrospectivo, caso-control, transversal, multicéntrico. Han participado un total de 10 Unidades de Endocrinología Pediátrica de diferentes hospitales españoles con un grupo de 469 niños con obesidad de inicio temprano y otro grupo de 30 niños con obesidad de inicio precoz. El grupo control estuvo constituido por 224 niños sanos menores de 10 años. Se realizó una valoración antropométrica y determinación analítica de parámetros del metabolismo de los hidratos de carbono y lipidograma.
Resultados: La presencia de alteraciones metabólicas asociadas a la obesidad en la etapa infanto-juvenil en España es notable, de forma aislada, o englobada bajo la definición de SM. La prevalencia de éste aumenta sustancialmente cuando se considera la resistencia periférica a la acción de la insulina como criterio diagnóstico. Se demuestra cómo en niños menores de 10 años, dichas alteraciones están presentes en un porcentaje reseñable, y se encuentran las primeras alteraciones metabólicas ya en niños obesos < 5 años.
Conclusión: En los niños españoles existen alteraciones metabólicas asociadas a la obesidad en la etapa infanto-juvenil de forma aislada o englobada bajo la definición de SM, y ya están presentes a edades precoces.
Palabras clave: Obesidad infantil, síndrome metabólico, resistencia insulínica, dislipidemia, comorbilidades metabólicas.
ABSTRACT
The objectives of this study are to provide a description of the demographic, anthropometric characteristics and metabolic abnormalities in children with early-onset (< 10 years) and of very-early-onset obesity (< 5 years). We also evaluate the diagnostic ability using the definition of metabolic syndrome (MS) according to different criteria.
Methods: It is a retrospective, case-control, cross-sectional, multicenter study. A total of 10 Pediatric Endocrinology Units in different Spanish hospitals were involved. A group of 469 children with early-onset obesity and another group of 30 children with very early-onset obesity were studied. The control group consisted of 224 healthy children younger than 10 years. Anthropometric and analytical determination of carbohydrates metabolism parameters and the lipid profile were performed.
Results: The presence of metabolic alterations associated with obesity in children and adolescents in Spain is remarkable, either on their own, or encompassed within the definition of MS. This prevalence increases substantially when considering the peripheral resistance to insulin action as a diagnostic criterion. It also shows how children who could not be diagnosed with MS according to the definition provided by the International Diabetes Federation (IDF) due to age below 10 years, these alterations are already present in a remarkable percentage. In fact, metabolic abnormalities are already present in the very-early-onset obese children (<5 years).
Conclusion: In Spanish children there are metabolic alterations associated with obesity in the infant-juvenile stages alone or encompassed within the definition of MS, and are already present at earlier ages.
Key words: Childhood obesity, metabolic syndrome, insulin resistance, dyslipidemia, metabolic comorbidities.
Abreviaturas
AGA: alteración de la glucemia en ayunas.
CT: Colesterol total.
DM2: diabetes mellitus tipo 2.
F: Femenino.
HOMA: índice de resistencia a la insulina.
HTA: hipertensión arterial.
IA: Índice aterogénico (CT/HDLc).
IDF: International Diabetes Federation.
IHC: intolerancia hidrocabonada.
IMC: Índice de masa corporal (kg/m2).
M: Masculino.
n: Número de pacientes.
N.S.: No significativo.
QUICKI: índice de sensibilidad a la insulina.
RI: resistencia a la insulina.
TAD: Tensión arterial diastólica.
TAS: Tensión arterial sistólica.
TG: Triglicéridos.
Introducción
El sobrepeso y la obesidad en la infancia constituyen un grave problema de salud pública, tanto por las cifras epidemiológicas que en este momento se conocen como por sus efectos nocivos sobre el organismo1,2. Estudios poblacionales de cohortes realizados en pacientes adultos demuestran que aquellas condiciones que se asocian a la obesidad como la dislipemia, la hipertensión arterial (HTA) y la diabetes mellitus tipo 2 (DM2), individualmente o agrupados bajo la definición de síndrome metabólico (SM), determinan un incremento del riesgo de enfermedades cardiovasculares (infarto de miocardio, accidentes cerebrovasculares, muerte súbita) y de mortalidad precoz3.
Sin embargo, existe gran debate en torno a la consideración y definición del SM en niños y adolescentes4,5, considerándose la resistencia a la insulina la pieza clave para el desarrollo del resto de comorbilidades metabólicas en la obesidad infanto-juvenil3,6. Actualmente, se piensa que la presencia de SM en el niño y adolescente obeso aumenta su riesgo de desarrollar DM2 y enfermedad cardiovascular en la edad adulta7-9. No obstante, recientes revisiones sistemáticas sugieren que tal riesgo está supeditado a la persistencia de la obesidad en la edad adulta y que éste se minimiza en aquellos adultos sin obesidad, aún con el antecedente de obesidad infantil10,11.
La prevalencia de comorbilidades metabólicas, agrupadas o no como SM, aumenta proporcionalmente con la intensidad de la obesidad, y esta situación también se ha comprobado en la obesidad infantil5,12,13. No obstante, aún no existen unos criterios universalmente aceptados para establecer el diagnóstico de esta entidad en la etapa pediátrica 5,14. Por este motivo, la información sobre la prevalencia del SM en niños y adolescentes varía ampliamente dependiendo de los criterios diagnósticos y las definiciones utilizadas, todas ellas fundamentadas en definiciones de SM propuestas para pacientes adultos4,7,15-18.
En el año 2007, la International Diabetes Federation (IDF) estableció una definición de consenso del SM infanto-juvenil diferenciando varios grupos etarios. Entre los 10 y 16 años de edad, el percentil 90 del perímetro de cintura se propuso como condición obligatoria, al que se deben de añadir dos o más alteraciones en el metabolismo lipídico (triglicéridos y HDL-colesterol), hidrocarbonado (DM2 o alteración de la glucemia en ayunas) o HTA, para establecer la definición del SM en la infancia19. Sin embargo, no se establecieron criterios diagnósticos de SM para niños menores de 10 años por ausencia de datos epidemiológicos. Recientemente, algunos autores han evidenciado la presencia de alteraciones metabólicas sugerentes de SM en niños prepuberales, lo que hace pensar que esta definición parece insuficiente5.
Por otra parte, si se considera que la resistencia periférica a la acción de la insulina (RI) es la base fisiopatológica del SM y que suele anteceder a la alteración de la glucemia, se deberían incluir, en la definición de SM, otros datos como los niveles de insulinemia u otros índices que la tengan en cuenta, como el índice de resistencia a la insulina (HOMA) o el índice de sensibilidad a la insulina (QUICKI). De hecho, la hiperglucemia en ayunas como tal, al menos en la infancia, suele ser una alteración tardía del metabolismo hidrocarbonado14,20 y tanto la edad como la situación puberal tienen un importante impacto en la distribución de la grasa y en la sensibilidad a la acción de la insulina19-21.
El objetivo del presente trabajo es conocer la incidencia de comorbilidades metabólicas en los niños obesos españoles. Los objetivos específicos han sido: 1) Realizar una descripción de las características demográficas, antropométricas y de las alteraciones metabólicas presentes en niños atendidos por obesidad en asistencia especializada en 10 hospitales españoles, analizando las particularidades de aquellos casos de obesidad de inicio temprano (< 10 años) de los de inicio precoz (< 5 años). 2) Evaluar la capacidad diagnóstica de la definición de SM propuesta por la IDF para detectar alteraciones metabólicas y, 3) cotejar los datos con la inclusión de otros criterios analíticos como intolerancia a hidratos de carbono (IHC) e índices de RI como indicadores diagnósticos de la alteración del metabolismo de los hidratos de carbono.
Pacientes y métodos
Se ha realizado un estudio retrospectivo, caso-control, transversal, multicéntrico con la participación y coordinación del Grupo de Trabajo de Obesidad de la Sociedad Española de Endocrinología Pediátrica. Han participado un total de 10 Unidades o Servicios de Endocrinología Pediátrica de diferentes hospitales españoles, reclutándose un total de 1359 pacientes de etnia caucásica, evaluados por sobrepeso u obesidad
De entre estos pacientes, 1232 presentaban un índice de masa corporal (IMC) > +2 DE para su edad y sexo22 y constituyeron el grupo definitivo de estudio. A su vez se diferenciaron dos grupos particulares de pacientes: aquellos con obesidad de inicio temprano (edad menor a 10 años [7,59 ± 1,64], n= 469; 48% niñas) y, de entre ellos, otro subgrupo con obesidad de inicio precoz (edad menor a 5 años [3,71 ± 1,10], n= 30; 47% niñas), todos en ausencia de signos de desarrollo puberal (estadio de Tanner I).23
El grupo control estuvo constituido por 224 niños sanos menores de 10 años de edad y sin signos de desarrollo puberal, con una distribución de edad y sexo comparable al grupo de pacientes obesos (7,81 ± 1,63 años; 52% niñas; X2 no significativo entre grupos), con un subgrupo control de niños menores de 5 años comparable con el grupo de pacientes con obesidad de inicio precoz (n = 10; 3,03 ± 1,88 años; 60% niñas; X2 no significativo entre grupos).
Los niños fueron incorporados al estudio tras aceptación del menor y la obtención por escrito del consentimiento informado del responsable legal para estudio de obesidad infantil y registro de datos. El trabajo fue aprobado por el comité de ética de cada centro hospitalario y siguiendo las normas de la Declaración de Helsinki.
En todos los sujetos se registraron peso y talla, con cálculo de IMC, estadio puberal23, perímetro de cintura, tensión arterial y presencia de acantosis nigricans. Tras 12 horas de de ayuno, se realizó extracción sanguínea para determinación de: glucemia, lipidograma: colesterol total y fracciones de colesterol (LDL, VLDL, HDL), triglicéridos; e insulinemia. El índice HOMA se calculó de acuerdo con la siguiente fórmula: Glucemia (mmol/l) x Insulinemia (μU/ml) / 22,524. También se calculó el índice aterogénico (IA): Colesterol total /HDL-colesterol.
Como alteraciones del metabolismo de los hidratos de carbono se consideraron las siguientes: glucemia alterada en ayunas (AGA) ≥ 100 mg/dl, e IHC y DM2: glucemias ≥ 140 ó 200 mg/dl, respectivamente, tras 120 minutos en el test de tolerancia oral a la glucosa (TTOG), en aquellos pacientes en que estaba disponible. Además, se consideró RI cuando la insulinemia basal era ≥ 15 μU/ml ,ó ≥ 150 μU/ml en el pico máximo ó ≥ 75 μU/ml a los 120 minutos en el TTOG25-26.
El análisis estadístico de los datos se realizó empleando la versión 15.0 del software SPSS® para entorno Windows (MapInfo Corporation, Troy, NY, USA. Los niveles de los diferentes parámetros estudiados se expresan como media ± desviación estándar (SD) ó media ± score de desviación estándar de la media (SDS) para aquellos parámetros normalizados respecto a valores poblacionales. En todos los casos se estableció un valor p<0,05 como nivel de significación estadística. En el caso de variables paramétricas, las comparaciones entre las medias de dos grupos se realizaron mediante la prueba de la "t de Student" para muestras independientes, previa comprobación de la distribución normal de los valores de la variable mediante el test de Kolmogornov-Smirnoff. En el caso de comparación de variables dicotómicas, se empleó el test de la X2 de Pearson.
Resultados
Demografía y antropometría
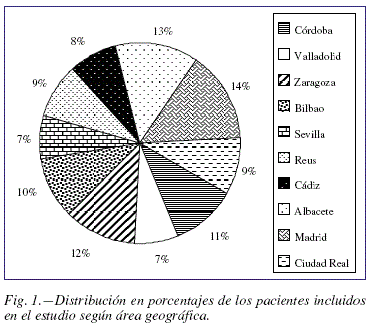
Los pacientes obesos procedían mayoritariamente (78,9%) de derivaciones desde Atención Primaria, con una edad media de 10,47 ± 2,81 años (10 meses a 17 años y 3 meses), con una distribución paritaria en cuanto a sexo (48% niñas/52% niños) y presencia de desarrollo puberal (50% prepuberales/50% puberales) y homogénea entre las regiones geográficas (fig. 1). Sin embargo, fue significativamente más frecuente el sexo masculino entre los pacientes prepuberales (56% vs. 44%) y el femenino entre los puberales (52,2% vs. 47,8%; sexo vs. pubertad: X2 9,19; p<0,001). El IMC medio de los pacientes estudiados fue 4,22 ± 1,68 SDS, presentando un IMC > 3 SDS (límite propuesto por algunos autores para definir la obesidad mórbida)14 un 74,2% de la muestra.
Alteraciones del metabolismo de los hidratos de carbono
Un 37,4% de los pacientes presentaron algún tipo de alteración del metabolismo de los hidratos de carbono siendo la más frecuente la RI (fig. 2). Se observó una relación significativa entre la presencia de acantosis nigricans en la exploración física y la existencia de cualquier tipo de alteración del metabolismo de los hidratos de carbono (X2 15,62; p<0,001).
El índice HOMA osciló entre 0,25 y 32,42 (media 2,97 ± 2,31), fue mayor en pacientes puberales (3,46 ± 2,45 vs. 2,49 ± 2,18 en prepúberes; p < 0,001) y en varones, tanto en la cohorte en conjunto (3,23 ± 2,72 vs. 2,71 ± 1,80; p < 0,05, sin observarse diferencias significativas durante el período prepuberal.
Alteraciones del metabolismo lipídico
Los niños obesos prepuberales presentaron menores niveles de triglicéridos (78,1 ± 43,7 vs. 85,0 ± 50,6; p<0,05) y mayores de HDL colesterol (49,5 ± 11,3 vs. 45,5 ± 10,9; p<0,001) que los puberales. En la comparación entre sexos, no se observaron diferencias ni en la cohorte completa, ni en los adolescentes analizados aisladamente. En los niños prepuberales se observó una diferencia mínima, aunque significativa en los niveles de HDL colesterol, siendo superiores en los niños respecto a las niñas (50,38 ± 11,40 vs. 48,33 ± 11,04; p<0,05).
Prevalencia de SM (criterios IDF 2007)
La prevalencia de SM según los criterios de IDF19 en nuestros pacientes mayores de 10 años fue del 14,2%. Diferenciando el estadio puberal, fue del 7% en los pacientes prepuberales y 16,3% en los puberales, existiendo una asociación significativa entre la instauración de la pubertad y la presencia de SM (X2 19,51; p<0,001). La aplicación de los criterios de la IDF en niños menores de 10 años mostró que un 5,6% de los mismos presentaban alteraciones compatibles con el diagnóstico de SM, siendo este hallazgo más frecuente en el sexo femenino (X2 7,51; p<0,01).
Presencia de 2 o más factores de riesgo cardiovascular
Considerando todas las categorías de alteraciones del metabolismo de los HC referidas (incluida la RI), la presencia de 2 ó más factores de riesgo cardiovascular en niños mayores de 10 años ascendía al del 26,7% en la cohorte estudiada; 14,8% en los pacientes prepuberales y 30,4% en los puberales; sin diferencia entre sexos, pero manteniéndose la asociación significativa entre la instauración de la pubertad y la presencia de dichas alteraciones (X2 32,80; p<0,001). En los niños menores de 10 años, estas alteraciones se observaban ya en el 12,3% de los pacientes y con mayor frecuencia en el sexo femenino (X2 7,51; p<0,01).
Obesidad de inicio temprano (<10 años)
Los niños afectos de obesidad de inicio temprano (n=469) mostraron niveles superiores de insulinemia y HOMA (p<0,001), sin diferencias en la glucemia respecto a los controles (n=224). Asimismo, sus niveles de triglicéridos fueron superiores (p<0,001), mientras que los de colesterol total (p<0,01) fueron menores, a expensas de una reducción de colesterol HDL (p<0,001), con un IA significativamente superior (p<0,001). También presentaron registros de TA (tanto sistólica como diastólica) superiores a los de los controles (p<0,001) (tabla I).
Obesidad de inicio precoz (<5 años)
Los niños afectos de obesidad de inicio precoz (n=30) presentaron niveles superiores de insulinemia y HOMA (p<0,001), sin diferencias en la glucemia respecto a los controles (n=10). No se observaron diferencias en sus niveles de triglicéridos ni de colesterol total o IA, aunque ya se objetivó una reducción de colesterol HDL (p<0,05) (tabla I).
Discusión
En este trabajo encontramos que, en una amplia muestra de pacientes, de distintas procedencias dentro del territorio español, la presencia de alteraciones metabólicas asociadas a la obesidad en la etapa infanto-juvenil en nuestro país es notable, ya aisladas, ya englobadas bajo la definición de SM. Además, la prevalencia de éste aumenta sustancialmente cuando se considera la resistencia periférica a la acción de la insulina como criterio diagnóstico de la alteración del metabolismo de los HC. Asimismo, se demuestra cómo en niños que no podrían ser diagnosticados de SM de acuerdo con la definición propuesta por la IDF19 por ser menores de 10 años, dichas alteraciones están ya presentes en un porcentaje nada despreciable. Finalmente, es destacable como las primeras alteraciones metabólicas en niños obesos están ya presentes a edades precoces (< 5 años).
Actualmente no existe consenso sobre el diagnóstico y la expresión fenotípica del SM en niños, especialmente antes de la pubertad19, considerando que la composición corporal o los cambios metabólicos van a ser diferentes según la edad, el sexo y la etapa puberal en la que se encuentre el niño. La prevalencia del SM es mayor en el periodo puberal respecto al prepuberal, como confirman los datos desprendidos de este trabajo. Sin embargo, sólo algunos estudios han tenido en cuenta el estado puberal en la definición del SM 5,18. En la muestra representada en este trabajo, la obesidad en prepúberes fue más frecuente en los niños, y en las niñas en la etapa puberal. Así, otros autores han propuesto el sexo y la edad como criterios específicos que deben ser utilizados en la infancia en el diagnóstico del SM21, aplicando determinados puntos de corte en relación con estas variables5.
En los estudios revisados que incluyen análisis multifactoriales4,5, los factores de riesgo metabólico que más se relacionan con la aparición de SM son la alteración del metabolismo de la glucosa, la dislipemia y la obesidad, que explican un 72% de la varianza. La presencia de RI aumenta, en gran medida, la posibilidad de aunar otras alteraciones asociadas, dando lugar al SM3. En este estudio, se consideró RI con determinados valores de insulina según se ha indicado en la metodología25-26, siendo una limitación para su diagnóstico el hecho de que no en todos los centros se realiza el test de TTOG de forma sistemática en el paciente obeso como ya aconsejan algunos autores para identificar alteraciones del metabolismo hidrocarbonado27. Aún así, globalmente más de un tercio de los pacientes presentó alguna alteración del metabolismo hidrocarbonado. El 20% de los pacientes estudiados presentó RI, evidenciándose esta situación incluso en prepúberes o en ausencia de AGA o DM2 que son alteraciones consideradas en las clásicas definiciones de SM. Además, la presencia de acantosis nigricans en la exploración física de niños obesos se asoció a existencia de RI, tal y como ocurre en el adulto28.
Según los expertos, aún no hay consenso sobre el punto de corte que debe ser utilizado en la infancia para el índice HOMA como indicador de RI. En un estudio reciente, se analizó la prevalencia del SM en niños en función de las definiciones publicadas, observándose grandes diferencias en los porcentajes de prevalencia, dependiendo de los criterios y los puntos de corte aplicados5. Para el índice HOMA, el punto de corte establecido en el adulto es 3 aunque ya hay autores que han apuntado que valores entre 2,5 y 3 pueden ser apropiados en el diagnóstico de la RI en la infancia29-30. En los pacientes obesos estudiados incluso siendo prepúberes, el índice HOMA fue superior a 2,5.
Respecto al metabolismo lipídico, los resultados muestran que en los pacientes púberes, probablemente por el efecto de los cambios asociados a la pubertad e influido por el mayor tiempo de evolución, se encuentran alteraciones similares a las que aparecen en el SM del adulto19. Dichas alteraciones se han descrito en diversos estudios que pudieran estar también relacionadas con la pubertad4,15,19,31. Sin embargo, cuando se compara el perfil lipídico del grupo de niños obesos con edad inferior a 10 años respecto al grupo control de la misma edad, aparecen diferencias significativas en las cifras de triglicéridos y de HDL-colesterol que pueden estar relacionadas con una dislipemia incipiente. Estos resultados sugieren la necesidad nuevamente de percentilar estas cifras según sexo y edad, y no basarse en valores absolutos tal y como sucede en los criterios de IDF en los que se utilizan datos procedentes de pacientes adultos5,32.
El descenso de HDL-colesterol es un hallazgo frecuente en pacientes con RI, no así en el caso de hallazgo de hipertrigliceridemia. Dicho descenso se puede explicar por varios motivos: en primer lugar, por la transferencia de colesterol de HDL a lipoproteínas apo B, y por otro lado, algunos enzimas promueven el catabolismo del HDL-c, generando partículas pequeñas densas de LDL33-34. En este estudio, se ha evidenciado que los niños obesos con edad inferior a los 5 años, presentan cifras de HDL colesterol menores que las del grupo control de su misma edad. Este dato debe ser resaltado ya que podría ser un indicador precoz de riesgo cardiovascular32,34.
Respecto a la prevalencia de SM en la infancia, ésta no está aún suficientemente bien establecida. En España se han publicado estudios con cifras variables: hasta 19,6% de prevalencia de SM siguiendo criterios de IDF13, un 15% siguiendo los criterios de Cook y hasta un 30,5% en niños de etnia latinoamericana5,12. En este grupo de pacientes obesos estudiados, el 14,2% mayores de 10 años y hasta un 5,6% de los menores de 10 años podrían ser diagnosticados de SM según criterios de IDF. Además, la prevalencia asciende si se añaden a la hiperglucemia en ayunas otros criterios relacionados con alteraciones del metabolismo hidrocarbonado que incluyen la RI y la IHC. El sexo femenino parece estar más predispuesto al SM tal y como se ha descrito en otros estudios15,30. Esta afirmación puede hacerse tanto en niñas prepúberes como en púberes.
En conclusión, las alteraciones metabólicas causadas por la obesidad están ya presentes en un porcentaje significativo de pacientes con edades inferiores a los 10 años. Para el diagnóstico de SM en la infancia, dichas alteraciones metabólicas deberían ser contempladas en función de la edad, el sexo, y el estadio puberal, además de incluir otros marcadores de riesgo metabólico que reflejen resistencia a la insulina. Todo ello implica la necesidad de formación de los profesionales del ámbito pediátrico para mejorar la asistencia sanitaria a estos pacientes, que debe ser multidisciplinar y precoz.
Agradecimientos
Los integrantes del Grupo de Trabajo de Obesidad Infantil de la SEEP quieren expresar su agradecimiento al personal de sus Departamentos/Servicios, los cuales han hecho posible la aportación conjunta de los casos presentados, y por su colaboración organizativa, logística y material destacar a: Dr. A Aguayo, Prof. J. Argente, Prof. R Cañete, Prof J. Garagorri y E. Gonzalez-Gil.
Referencias
1. Halpern A, Mancini MC, Magalhaes ME, Fisberg M, Radominski R, et al. Metabolic syndrome, dyslipidemia, hypertension and type 2 diabetes in youth: from diagnosis to treatment. Diabetol Metab Syndr. 2010; 2: 55-75. [ Links ]
2. Andreu Palou and M. Luisa Bonet. Challenges in obesity research. Nutr Hosp. 2013; 28 (Supl. 5):144-153. [ Links ]
3. Reaven GM. Banting lecture 1988. Role of insulin resistance in human disease. Diabetes 1988; 37: 1595-1607. [ Links ]
4. Weiss R, Dziura j, Burgert TS, et al. Obesity and the metabolic syndrome in children and adolescents. N Engl J Med. 2004;350: 2362-2374. [ Links ]
5. Olza J, Gil-Campos M, Leis R, Bueno G, Aguilera CM, Valle M, Cañete R, Tojo R, Moreno LA, Gil A. Presence of the metabolic syndrome in obese children at prepubertal age. Ann Nutr Metab. 2011;58: 343-50. [ Links ]
6. Bueno M, Bueno G, Bueno O. Obesidad y síndrome metabólico. Invest Nutr Alim Pediatr 2006; 4:1-26. [ Links ]
7. Steinberger J, Daniels SR, Eckel RH, Hayman L, Lustig RH, McCrindle B, Mietus-Snyder ML; American Heart Association Atherosclerosis, Hypertension, and Obesity in the Young Committee of the Council on Cardiovascular Disease in the Young; Council on Cardiovascular Nursing; and Council on Nutrition, Physical Activity, and Metabolism. Progress and challenges in metabolic syndrome in children and adolescents: a scientific statement from the American Heart Association Atherosclerosis, Hypertension, and Obesity in the Young Committee of the Council on Cardiovascular Disease in the Young; Council on Cardiovascular Nursing; and Council on Nutrition, Physical Activity, and Metabolism. Circulation. 2009; 119: 628-47. [ Links ]
8. Brambilla P, Lissau I, Flodmark CE, Moreno LA, Widhalm K, Wabitsch M, Pietrobelli A. Metabolic risk factor clustering estimation in children to draw a line accross metabolic syndrome. IJO (Lond) 2007; 31: 591-600. [ Links ]
9. Friedemann C, Heneghan C, Mahtani K, Thompson M, Perera R, Ward AM. Cardiovascular disease risk in healthy children and its association with body mass index: systematic review and meta-analysis. BMJ 2012; 345: e4759. [ Links ]
10. Lloyd LJ, Langley-Evans SC, McMullen S. Childhood obesity and risk of the adult metabolic syndrome: a systematic review. Int J Obes (Lond) 2012; 36: 1-11. [ Links ]
11. Park MH, Falconer C, Viner RM, Kinra S. The impact of childhood obesity on morbidity and mortality in adulthood: a systematic review. Obes Rev. 2012; 13: 985-1000. [ Links ]
12. Enes Romero P, Cano Gutiérrez B, Alvarez Gil N, Martín-Frías M, Alonso Blanco M, Barrio Castellanos R. Ethnic influence on the prevalence of metabolic syndrome in an obese pediatric population. An Pediatr (Bare). 2013;78: 75-80. [ Links ]
13. Guijarro de Armas MA, Monereo Megías S, Merino Viveros M, Iglesias Bolaños P, Vega Piñero B. Prevalence of metabolic syndrome in a population of obese children and adolescents. Endocrinol Nutr. 2012; 59: 155-9. [ Links ]
14. Martos-Moreno GA, Argente J. Paediatric obesities: from childhood to adolescence. An Pediatr (Bare) 2011; 75: 63.e1-63.e23. [ Links ]
15. Cook S, Weitzman M, Auinger P, Nguyen M, Dietz WH. Prevalence of a metabolic syndrome phenotype in adolescents: findings from the third National Health and Nutrition Examination Survey, 1988-1994. Arch Pediatr Adolesc Med. 2003;157:821-7. [ Links ]
16. Cruz ML, Weigensberg MJ, Huang TT, Ball G, Shaibi GQ, Goran MI. The metabolic syndrome in overweight Hispanic youth and the role of insulin sensitivity. J Clin Endocrinol Metab. 2004; 89: 108-13. [ Links ]
17. Viner RM, Segal TY, Lichtarowicz-Krynska E, Hindmarsh P. Prevalence of the insulin resistance syndrome in obesity. Arch Dis Child. 2005; 90: 10-4. [ Links ]
18. Reinehr T, de Sousa G, Toschke AM, Andler W: Comparison of metabolic syndrome prevalence using eight different definitions: a critical approach. Arch Dis Child. 2007; 92: 1067-1072. [ Links ]
19. Zimmet P, Alberti KG, Kaufman F, Tajima N, Silink M, Arslanian S, Wong G, Bennett P, Shaw J, Caprio S, IDF Consensus Group. The metabolic syndrome in children and adolescents -an IDF consensus report. Pediatr Diabetes. 2007; 8: 299-306. [ Links ]
20. Aguayo A1, Vela A, Aniel-Quiroga A, Blarduni E, Fernández C, Grau G, Núñez J, Martul P, Castaño L, Rica I. Absence of diabetes mellitus type 2 in obese children and adolescents in the north of Spain. J Pediatr Endocrinol Metab. 2013;26: 25-9. [ Links ]
21. Rafael Galera Martínez, Emilio García García, M.a Ángeles Vázquez López, María Ortiz Pérez, Encarnación López Ruzafa, Manuel Martín González, Pablo Garrido Fernández y Antonio Bonillo Perales. Factores asociados a insulinemia en población general adolescente. Nutr Hosp. 2013; 28: 1610-1614. [ Links ]
22. Hernández M, Castellet J, Narvaiza JL, Rincón JM, Ruiz E, Sánchez E, et al. Curvas y tablas de crecimiento. Madrid: Instituto de Investigación sobre crecimiento y desarrollo. Fundación Faustino Orbegozo, Ergón Press; 1988. [ Links ]
23. Tanner JM. Growth at Adolescence: with a General Consideration of the Effects of Hereditary and Environmental Factors upon Growth and Maturation from Birth to Maturity, 2nd ed. Oxford, UK: Blackwell Scientific, 1962. [ Links ]
24. Matthews DR, Hosker JP, Rudenski AS, Naylor BA, Treacher DF, Turner RC. Homeostasis model assessment: insulin resistance and cell function from fasting plasma glucose and insulin concentrations in man. Diabetologia. 1985; 5: 412-419. [ Links ]
25. American Diabetes Association. Standards of medical care in diabetes-2013. Diabetes Care. 2013; 36 (Suppl 1): S11-66. [ Links ]
26. Eyzaguirre F, Mericq V. Insulin resistance markers in children. Horm Res. 2009; 71: 65-74. [ Links ]
27. Bahíllo-Curieses MP1, Hermoso-López F, Martínez-Sopena MJ, Cobreros-García P, García-Saseta P, Tríguez-García M, Marugán-Miguelsanz JM. Prevalence of insulin resistance and impaired glucose tolerance in a sample of obese Spanish children and adolescents. Endocrine. 2012; 41: 289-95. [ Links ]
28. Kong AS, Vanderbloemen L, Skipper B, Leggott J, Sebesta E, Glew R, Burge MR. Acanthosis nigricans predicts the clustering of metabolic syndrome components in Hispanic elementary school-aged children. J Pediatr Endocrinol Metab. 2012;25: 1095-102. [ Links ]
29. Tresaco B, Bueno G, Pineda I, Moreno LA, Garagorri JM, Bueno M. Homeostatic model assessment (HOMA) index cutoff values to identify the metabolic syndrome in children. J Physiol Biochem. 2005; 61: 381-8. [ Links ]
30. Madeira IR, Carvalho CN, Gazolla FM, de Matos HJ, Borges MA, Bordallo MA. Cut-off point for Homeostatic Model Assessment for Insulin Resistance (HOMA-IR) index established from Receiver Operating Characteristic (ROC) curve in the detection of metabolic syndrome in overweight pre-pubertal children. Arq Bras Endocrinol Metabol. 2008; 52: 1466-73. [ Links ]
31. De Ferranti SD, Gauvreau K, Ludwig DS, Neufeld EJ, New-burger JW, Rifai N. Prevalence of the metabolic syndrome in American adolescents: findings from the Third National Health and Nutrition Examination Survey. Circulation. 2004; 110:2494-7. [ Links ]
32. Benson M, Hossain J, Caulfield MP, Damaso L, Gidding S, Mauras N. Lipoprotein subfractions by ion mobility in lean and obese children. J Pediatr. 201; 16: 997-1003. [ Links ]
33. Aguilera CM, Gil-Campos M, Cañete R Gil A. Alterations of plasma and tissue lipids associated with obesity and metabolic syndrome. Clinical Science. 2008; 114: 183-193. [ Links ]
34. Olza J, Aguilera CM, Gil-Campos M, Leis R, Bueno G, Martínez-Jiménez MD, Valle M, Cañete R, Tojo R, Moreno LA, Gil A. Myeloperoxidase is an early biomarker of inflammation and cardiovascular risk in prepubertal obese children. Diabetes Care. 2012; 35: 2373-6. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Dr. Gabriel Ángel Martos Moreno.
Hospital Infantil Universitario Niño Jesús.
Avda. Menéndez Pelayo, 65.
28009 Madrid.
E-mail: gabrielangelmartos@yahoo.es
Recibido: 04-VI-2014.
Aceptado: 23-VII-2014.