My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Española de Enfermedades Digestivas
Print version ISSN 1130-0108
Rev. esp. enferm. dig. vol.109 n.2 Madrid Feb. 2017
https://dx.doi.org/10.17235/reed.2016.4441/2016
TRABAJOS ORIGINALES
Aspectos prácticos para la manometría esofágica de alta resolución
Practical aspects of high resolution esophageal manometry
Antonio Ruiz de León San Juan1, Constanza Ciriza de los Ríos2, Julio Pérez de la Serna Bueno1, Fernando Canga Rodríguez-Valcárcel2, Fermín Estremera Arévalo3, Raquel García Sánchez4, Jose Walter Huamán Ríos5, María Teresa Pérez Fernández6, Cecilio Santander Vaquero6, Jordi Serra Pueyo7, Concepción Sevilla Mantilla1, Elisabeth Barba Orozco8, María José Bosque López9, Sergio Casabona Francés6, Silvia Carrión Bolorino10, Pilar Castillo Grau11, Silvia Delgado Aros12, Ana Belén Domínguez Carbajo13, Pilar Fernández Orcajo14, Javier García Lledó15, Froilán Gigantó Tomé16, Rosa Iglesias Picazo3, Gloria Lacima Vidal17, Pilar López López18, Magdalena Llabrés Rosselló9, Pilar Mas Mercader19, Marianela Mego Silva8, María Usua Mendarte Barrenetxea19, Carlos Miliani Molina20, Milagros Oreja Arrayago3, Francisco Sánchez Ceballos1 y Sandra Sánchez Prudencio21
1Hospital Clínico San Carlos. Madrid.
2Hospital Universitario 12 de Octubre. Madrid.
3Complejo Hospitalario de Navarra. Pamplona, Navarra.
4Hospital Sanitas La Moraleja. Madrid.
5Hospital General de Catalunya. Sant Cugat del Vallès, Barcelona.
6Hospital de La Princesa. Madrid.
7Hospital Germans Trias i Pujol. Barcelona.
8Hospital Vall d'Hebron. Barcelona.
9Hospital Universitario Son Espases. Palma de Mallorca.
10Hospital de Mataró. Barcelona.
11Hospital Universitario La Paz. Madrid.
12Hospital del Mar. Barcelona.
13Complejo Hospitalario de León. León.
14Hospital Río Hortega. Valladolid.
15Hospital General Universitario Gregorio Marañón. Madrid.
16Hospital Universitario Central de Asturias. Oviedo.
17Hospital Clinic. Barcelona.
18Hospital Universitario Donostia. Donostia, Guipúzcoa.
19Hospital Clínico Universitario. Valencia.
20Hospital Sur Alcorcón/Clínica La Luz. Alcorcón, Madrid.
21Infanta Cristina. Parla, Madrid
Conflicto de intereses: La reunión de consenso fue patrocinada por Covidien, Medtronic, Given Imaging y Synmed.
Dirección para correspondencia
RESUMEN
La manometría esofágica de alta resolución (MAR) está en fase de desarrollo, como se evidencia por las diferentes clasificaciones de Chicago. Con el fin de unificar criterios en algunos aspectos prácticos con limitada evidencia científica se llevó a cabo la Primera Reunión Nacional de Consenso en Manometría de Alta Resolución del Grupo Español de Motilidad Digestiva, en la que participaron un amplio grupo de expertos. Las propuestas se basaron en una encuesta previa con 47 preguntas, la exhaustiva revisión de la bibliografía disponible y la experiencia de los participantes. Se plantearon aspectos metodológicos sobre criterios de análisis poco definidos de algunos nuevos parámetros de alta resolución y otros aspectos no considerados, como la actividad espontánea o las ondas secundarias, elaborándose conclusiones finales con utilidad práctica.
Palabras clave: Manometría esofágica de alta resolución. Reunión de consenso. Grupo Español de Motilidad Digestiva.
ABSTRACT
High resolution esophageal manometry (HRM) is currently under development as can be seen in the various Chicago classifications. In order to standardize criteria in certain practical aspects with limited scientific evidence, the First National Meeting for Consensus in High Resolution Manometry of the Spanish Digestive Motility Group took place, bringing together a wide group of experts. The proposals were based on a prior survey composed of 47 questions, an exhaustive review of the available literature and the experience of the participants. Methodological aspects relating to the poorly defined analysis criteria of certain new high resolution parameters were discussed, as well as other issues previously overlooked such as spontaneous activity or secondary waves. Final conclusions were drawn with practical applications.
Key words: High resolution esophageal manometry. Consensus meeting. Spanish Digestive Motility Group.
Introducción
Desde la introducción en la práctica clínica de la manometría esofágica a mediados de los 70, se han producido cambios tanto técnicos como metodológicos que suscitan la necesidad de su unificación, disponibilidad de valores de referencia y criterios de análisis comunes entre los diferentes laboratorios. La manometría esofágica de alta resolución (MAR) ha supuesto un avance en el diagnóstico y tratamiento de los trastornos motores esofágicos (1,2). Su incorporación, liderada por el International High Resolution Manometry Working Group, ha constituido una oportunidad para actualizar y unificar conceptos y criterios. Las diferentes versiones de la Clasificación de Chicago (CCH) creadas por este grupo han significado un importante avance; no obstante, su última versión (3) resulta incompleta, con más de un 30% de los pacientes con hallazgos manométricos no descritos en ella (4).
Por otra parte, los resultados están condicionados por factores técnicos: sistemas de perfusión o microtransductores, características del catéter, sensibilidad del sistema y, probablemente, el software utilizado; y factores metodológicos: posición del paciente, volumen y consistencia del bolo, puntos de medida y parámetros utilizados para el análisis. Avanzar en la unificación de la sistemática de la técnica y de los criterios del análisis es una labor que solo los especialistas en este campo pueden y deben realizar. Con este fin se organizó durante los días 7 y 8 de mayo de 2015 la Primera Reunión Nacional de Consenso en Manometría de Alta Resolución del Grupo Español de Motilidad Digestiva (GEMD), cuyos resultados resumidos se presentan en este artículo.
Los objetivos de este estudio son mejorar el conocimiento de la metodología utilizada en nuestro medio, orientar y hacer recomendaciones sobre aspectos poco definidos y/o controvertidos y unificar en lo posible los criterios del análisis y procedimientos.
Material y métodos
En la reunión participaron 30 especialistas pertenecientes a 24 unidades de motilidad con amplia experiencia. El número estimado de manometrías anuales realizadas por el conjunto de asistentes se estableció entre 10.000 y 12.000. En los meses previos se realizó una encuesta entre los participantes con 47 preguntas destinadas a valorar las características de los grupos participantes, aspectos técnicos y/o metodológicos, y conceptos teórico/prácticos. La reunión se estructuró configurando siete mesas redondas seleccionando los temas y las ponencias en relación con los resultados de la encuesta y revisión de la literatura publicada (PubMed). Se seleccionaron las preguntas con mayor interés práctico y sobre aspectos con escasa o nula evidencia científica publicada. En función de los temas tratados, y siempre que fue posible, se complementaron las mesas redondas con casos prácticos aportados por los participantes.
Resultados y discusión
¿Se debe utilizar algún tipo de anestesia tópica?
El 50% de los encuestados no utilizaba anestesia para realizar la MAR, el 20% utilizaba lidocaína en aerosol y el 30% lidocaína en gel.
Estado actual
La aplicación de anestésicos tópicos es opcional (5). No existen estudios multicéntricos bien diseñados que valoren su impacto en los registros de manometría. La información disponible sugiere que su uso no modifica la actividad motora del esófago, aunque podría alterar la dinámica de las primeras fases de la deglución (6). Tanto la lidocaína como la benzocaína son útiles para reducir las molestias secundarias al sondaje (7,8). Se recomienda notificar su uso en el informe final (9).
Conclusiones
Se considera que el uso de anestésicos tópicos:
- No es imprescindible.
- Se deben valorar posibles alergias, recomendándose el gel para la vía nasal y el aerosol para el acceso oral.
- Se debe recoger en el informe.
¿Se deben realizar los estudios retirando medicación habitual o reflejar la medicación que toma el paciente?
El 40% de los encuestados consideró que se debe retirar toda la medicación que pueda modificar la actividad motora esofágica; el 35%, que solo se debe retirar para estudios específicos; el 15%, que solo se debe retirar la medicación "no esencial" para el paciente, y el 10%, que no se debe suprimir ninguna medicación.
Estado actual
En el protocolo de MAR se recomienda un periodo de ayunas de seis horas y retirar la medicación que pueda alterar la función esofágica normal al menos 24-48 horas antes de la exploración. En ocasiones, aunque esté demostrada la acción de algún fármaco sobre la motilidad esofágica, esta puede ser imprescindible para el paciente, por lo que suprimirla o mantenerla podría variar la interpretación final del estudio. Tampoco está establecido qué tiempo sería necesario suprimir el tratamiento para eliminar el efecto de un fármaco sobre la motilidad esofágica, que varía según el tipo de medicamento incriminado.
En estudios protocolizados en los que se pretenda valorar las alteraciones motoras relacionadas con determinadas patologías debería suprimirse toda medicación que pudiera modificar la capacidad contráctil del esófago. En los estudios de práctica clínica habitual no sería necesario.
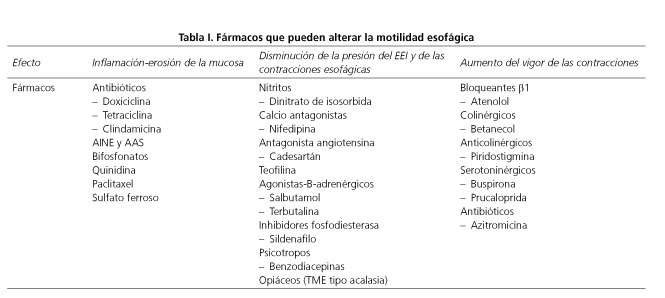
Algunos de los fármacos más representativos que de alguna manera pueden alterar la motilidad del esófago se refieren en la tabla I (10-23).
Por otra parte, no está demostrada la utilidad de hacer exploraciones con o sin medicación, aunque esto podría ser relevante y mejorar el manejo terapéutico en determinados procesos. No obstante, si se realiza manteniendo la medicación habitual se recomienda especificarla en el informe y, en caso de suspender alguna, señalar la misma y el tiempo de su interrupción.
Conclusiones
- En estudios específicos de detección de alteraciones motoras esofágicas se debe suprimir toda medicación que pueda modificar la capacidad contráctil del esófago.
- Algunos fármacos pueden producir cambios en la motilidad esofágica pero no hay estudios que demuestren la utilidad de hacer exploraciones en "ON" o en "OFF".
- Los estudios con efecto "ON-OFF" podrían proporcionar datos relevantes y mejorar el manejo diagnóstico y/o terapéutico.
- De producirse variaciones en el diagnóstico, debería notificarse en los informes que han podido ser causadas por los fármacos.
¿Qué intervalo se debe mantener entre degluciones?
Un 60% de los encuestados consideró que deberían ser de al menos 10 segundos; un 25%, de 30 segundos o más, y un 15%, tan pronto como el EEI alcance su valor basal.
Estado actual
En los 2/3 inferiores del cuerpo esofágico (esófago formado por fibra muscular lisa) la contracción peristáltica se sigue de un periodo de refractariedad durante el cual el músculo esofágico no responde a los estímulos excitatorios (24). Las degluciones realizadas a intervalos < 10-15 segundos pueden provocar inhibición de la respuesta contráctil (5,24,25). Se recomienda utilizar intervalos superiores a estos límites. Algunos protocolos recomiendan 20 segundos (27); otros, incluido el estándar de MAR en la CCH, establecen periodos de 30 segundos (26,28). Es importante tener presente que cuanto mayor es el tiempo entre degluciones, mayor es el riesgo de que se produzcan degluciones "espontáneas" no protocolizadas.
Conclusiones
- El tiempo o intervalo mínimo entre degluciones líquidas es generalmente suficiente si es ≥ 20 segundos, siempre que la actividad contráctil desencadenada por la deglución previa haya desaparecido.
¿Se debería realizar un cuestionario previo al estudio con MAR? ¿Considera necesario un protocolo de recogida de datos unificado?
Todos los encuestados consideraron que se debe de realizar un cuestionario en el que se valoren aspectos clínicos. El 55% consideró que lo debe supervisar el médico; el 30%, que lo debe de supervisar la enfermera, y un 15%, que solo se debe realizar en casos especiales o para estudios específicos.
En cuanto a la necesidad de un protocolo unificado, el 65% consideraba que el cuestionario debería ser unificado y común a nivel nacional; un 30% consideraba que solo para estudios muy específicos y un 5% no lo consideraba necesario.
Estado actual
La recogida de datos previa a los estudios de manometría no se realiza siguiendo un protocolo consensuado. Cada grupo dispone de su propio protocolo, con frecuencia diseñado para una patología específica (ERGE, disfagia, dolor torácico, etc.). Los cuestionarios generales se remiten con frecuencia junto a normas de preparación para la prueba y muestran gran variabilidad en su contenido. No se han encontrado artículos bien estructurados para el estudio específico de este tema.
Conclusiones
- Es recomendable la realización de cuestionarios dirigidos a la valoración de síntomas, antes de la realización del estudio de manometría, ya que proporcionan información que simplifica la adquisición de datos y facilitan su análisis.
¿Se deben registrar las presiones de reposo de referencia de los esfínteres al principio del estudio, durante el mismo o al final?
El 50% de los encuestados consideró que se debe de realizar a veces al principio y a veces al final, dependiendo de la colaboración del paciente. El 30% consideró que se debía registrar al principio; el 15%, al final, y el 5%, que se debe realizar la media de varias mediciones.
Estado actual
En algunos programas es imprescindible realizar un punto de referencia de las presiones de reposo de ambos esfínteres (landmark) al inicio del estudio. Estas presiones, y particularmente la del esfínter esofágico superior (EES), varían sensiblemente a lo largo del registro. Algunos autores (29) sugieren que los valores obtenidos al final de la prueba pueden reflejar mejor su utilidad clínica.
Conclusiones
- Aunque se recomienda realizar el registro de los puntos de referencia al inicio del estudio, en determinados casos se deberá realizar durante el mismo o al final, sobre todo en pacientes con mala tolerancia inicial.
¿Referencia sobre la presión gástrica o la atmosférica? (Varias respuestas)
El 20% de los encuestados consideró que la referencia para valorar la presión de reposo del esfínter inferior debe ser la presión gástrica en el canal más bajo; otro 20%, que debe ser la presión media de todos los canales gástricos; y un 5% se decantó por la presión gástrica en el canal más alto. El 35% consideró que se debería tomar como referencia la presión atmosférica.
Estado actual
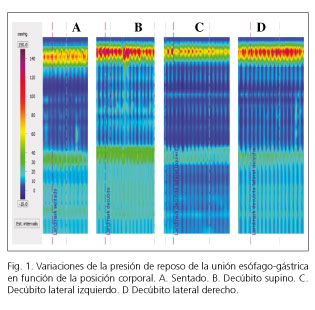
Aunque la presión atmosférica (PA) se ha considerado más precisa y fiable (30), la mayoría de los estudios utilizan la presión intragástrica como referencia. Esto se debe a las limitaciones técnicas de los sistemas de perfusión (30). Por otra parte, la CCH utiliza la PA para todas las medidas de presión excepto para la de relajación integrada (IRP), referenciada a la presión gástrica (31). Aunque este planteamiento está justificado para reflejar mejor la resistencia del bolo al paso por la unión esófago-gástrica (UEG), su utilidad queda muy comprometida cuando existe imposibilidad de emplazar algunos sensores en la cavidad gástrica en pacientes con grandes hernias hiatales, cirugía antirreflujo o tras algunas técnicas de cirugía bariátrica (Fig. 1).
Conclusiones
- En MAR se utilizan como referencia cero ambas presiones, atmosférica y gástrica. Los cambios en los puntos de referencia requerirían un amplio consenso internacional.
¿Existen diferencias significativas entre distintos sistemas y programas de análisis? (Varias respuestas)
El 50% de los encuestados consideró que existen diferencias entre los equipos de perfusión y microtransductores; un 40%, por las distintas características del catéter; otro 40%, por diferencias en el software, y un 15% estimó que no había diferencias.
Están descritas variaciones de los valores normales en función de factores demográficos (edad, obesidad, etc.), técnicos (diámetro del catéter, posición del paciente, consistencia del bolo, etc.) (32-36). Además, los programas de análisis no son compatibles ni los elementos de análisis superponibles. Por ejemplo, la relajación del esfínter esofágico inferior (EEI) mediante la IRP varía en función del equipo utilizado y de aspectos relacionados con el sistema de análisis (manguito electrónico "e-sleeve").
Conclusiones
- Es recomendable disponer de valores normales para cada sistema de MAR y con protocolos ajustados a las características de cada equipo. Los datos deberían ser exportables y compatibles con los diferentes programas de análisis.
¿Se debe hacer el estudio en diferentes posiciones y/o con diferentes bolos o texturas?
En relación con los estudios en diferentes posiciones, un 60% de los encuestados consideró que solo es preciso para estudios específicos, un 35% estimó que excepcionalmente, para un 10% no era necesario y un 5% opinó que se debería hacer siempre en supino y en sedestación. En cuanto a degluciones con diferentes bolos o texturas, el 75% de los encuestados consideró que solo se deben hacer en protocolos o estudios específicos y el 25%, que se debía realizar en pacientes con disfagia.
Estado actual
El protocolo estándar de MAR está diseñado con el paciente en posición de decúbito y degluciones líquidas (3,37,38). No obstante, se han señalado ventajas en determinadas situaciones con el paciente sentado (39) y usando un bolo sólido o comida estandarizada (40-42). Aunque se han publicado algunos estudios con valores de referencia en estas condiciones (43,44), estas no son de uso habitual ni se consideran en la CCH, que es la más utilizada para definir los trastornos motores esofágicos (3,31). El hecho de que los valores de referencia varíen significativamente según la posición (decúbito/sentado) en reposo (Fig. 1) y en parámetros tan determinantes como el IRP-4s o la integral contráctil distal (distal contractile integral, DCI) (44) añade nuevas interrogantes sobre su utilidad práctica.
Conclusiones
- En la actualidad, los estudios de MAR están estandarizados para la posición en decúbito y con degluciones líquidas. De momento, se recomienda mantener esta sistemática.
- Puede ser útil, principalmente en pacientes con disfagia, completar los estudios con degluciones en posiciones más fisiológicas y con diferentes texturas.
¿Qué valor se debe dar a las relajaciones transitorias?
El 65% de los encuestados consideró que, si ocurren, conviene señalarlas en el informe; un 15%, que su presencia indica mayor probabilidad de RGE, y otro 15%, que se deberían informar solo si son muy intensas o frecuentes.
Estado actual
Las relajaciones transitorias del esfínter esofágico inferior (RtEEI) se acompañan de contracción del músculo longitudinal esofágico y de relajación del diafragma crural. Generalmente se originan por la distensión gástrica y están mediadas por un reflejo vagal. Suceden con una frecuencia aproximada de 3-6/h. Se consideran un fenómeno fisiológico que permite liberar gas gástrico mediante el eructo (45).
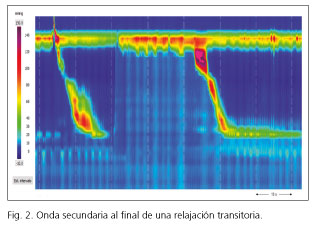
Las RtEEI son responsables del 64-74% de los episodios de RGE (46,47). Característicamente, las que tienen mayor duración, un nadir de presión más bajo, con mayor inhibición diafragmática, y finalizan con una onda secundaria son las que se acompañan de reflujo (48) (Fig. 2).
Los episodios de RGE asociados a RtEEI ocurren más frecuentemente en bipedestación, en decúbito lateral derecho y en pacientes con obesidad (49). El determinante principal de la ERGE es la proporción incrementada de RtEEI que se asocian a reflujo ácido y a un mayor gradiente de presión gastroesofágico antes y durante las RtEEI que en los sujetos sanos (45,50).
Conclusiones
- La presencia de reflujo durante las RtEEI no siempre es fácil de identificar si no se realizan estudios combinados con impedanciometría.
- No se dispone de datos que fijen límites de normalidad sobre el número y las características de las RtEEI durante un estudio convencional. Sería interesante poder conocer qué media y qué características tienen las RtEEI que aparecen en estudios diagnósticos, así como su relación con la clínica, la pHmetría esofágica y la endoscopia.
En pacientes con una hernia de hiato ≤ 4 cm, ¿dónde se colocan los sensores de presión del EEI y de la presión gástrica? (Varias respuestas)
El 50% de los encuestados consideró que los sensores de presión se deben colocar por encima y por debajo de la zona de alta presión, incluyendo la crura diafragmática (CD); el 35%, que por encima y por debajo de la zona de alta presión del EEI excluyendo la CD, y para el 25% se deben medir por separado el EEI y la CD, especificando ambos resultados. En cuanto al sensor gástrico, el 60% consideró que se debe colocar fuera de la hernia de hiato (HH), en el estómago, y el 15%, que dentro de la HH.
En pacientes con una hernia de hiato > 4 cm, ¿dónde se colocan los sensores de presión del EEI y de la presión gástrica? (Varias respuestas)
El 30% de los encuestados juzgó que los sensores del EEI debían colocarse por encima y por debajo de la zona de alta presión del EEI, excluyendo la CD; el 35%, por encima y por debajo de la zona de alta presión del EEI, incluyendo la CD; el 30%, midiendo por separado el EEI y la CD, si se lograba pasar este, y especificando los resultados. En cuanto al sensor gástrico, el 60% consideró que si no se había pasado el diafragma, el sensor gástrico quedaría intraherniario y la referencia debería ser la PA o especificar que se analiza con referencia a la presión intraherniaria. Un 10% valoró que debe colocarse dentro de la hernia de hiato y un 30% defendió que fuera de esta.
Estado actual
Se considera que la presión de la UEG en su conjunto depende de las presiones del EEI y de la CD, que contribuye a aumentar la presión, sobre todo en la inspiración (51). En circunstancias normales, el esófago está unido al diafragma mediante la membrana frenoesofágica, estructura clave en la patogénesis de la HH (52-54). Desde el punto de vista manométrico se han descrito tres subtipos de UEG según su morfología: subtipo I (EEI y CD superpuestos), II (separación entre el EEI y CD < 2 cm), III o hernia de hiato (separación entre EEI y CD > 2 cm), este último subtipo subdividido a su vez en IIIa y IIIb (55). El grado de disrupción de la UEG influye en el patrón de RGE (56). Por otra parte, la UEG es una estructura dinámica que cambia dependiendo de la posición corporal, el estado de reposo o deglución, y los movimientos respiratorios, de tal manera que cuando la HH se encuentra reducida hay menos episodios de RGE y estos están ocasionados por RtEEI. Cuando no está reducida, por el contrario, otros mecanismos como la relajación inducida por la deglución o la hipotonía del EEI adquieren mayor importancia (57).
En relación con la métrica destinada a valorar la competencia de la UEG se han publicado diferentes valores de normalidad de la presión de reposo, considerando la mediana de presión espiratoria e inspiratoria y que varían dependiendo del tipo de equipo y catéter utilizados (3). Se están evaluando otros posibles parámetros como el incremento inspiratorio (55), la presión integral del EEI (58), la integral contráctil de la UEG (59) y la valoración de la presión intragástrica (60).
Los límites de normalidad publicados son tan amplios que no permiten discriminar entre sujetos normales y pacientes con disfunción de la UEG, por lo que son necesarios más estudios que determinen la utilidad de los nuevos parámetros propuestos.
Conclusiones
- Se recomienda describir la morfología de la UEG definiendo los subtipos de la misma.
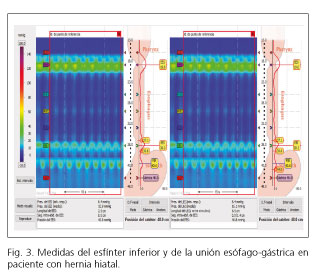
- Se debe medir la HH. Si se logra pasar a la cavidad abdominal, hay consenso en medir la presión de toda la UEG y, por separado, del EEI (Fig. 3).
- En aquellos casos en los que la HH es muy grande y no se logra pasar a la cavidad abdominal, la presión se debe referenciar a la PA o intrahernia (señalando en el informe la imposibilidad de paso a la cavidad abdominal y el punto de referencia tomado).
- Aunque la nueva métrica de la presión de la UEG puede ser prometedora, no hay suficiente evidencia para utilizarla de rutina en la práctica clínica, por lo que de momento parece razonable seguir utilizando los criterios "clásicos".
- Se considera importante reflejar, si existe, la presencia de compartimentalización entre esfínter y diafragma en los pacientes con HH.
¿El valor de corte para la presión de relajación integrada (IRP) debe ser fijo o ajustado en función del patrón de la contractilidad esofágica?
El 55% de los encuestados consideró que podría variar según el equipo, la posición y si se trata de pacientes operados; el 15%, que debe ser un valor fijo; otro 15%, que depende del sistema utilizado, y un 5%, que se debe ajustar al patrón de contractilidad esofágica.
Estado actual
El IRP informa de la presión de relajación media más baja, determinada mediante un manguito electrónico (e-sleeve) durante cuatro segundos contiguos o no contiguos en una ventana de diez segundos. Inicialmente se estableció como valor normal un IRP-4s < 15 mmHg con equipos de estado sólido (61). Estudios posteriores sugieren que un punto de corte ≤ 10 mmHg tiene mayor utilidad clínica (62,63). En cualquier caso, este valor debe ser ajustado en función del patrón de contractilidad esofágica, de la posición del paciente, de si este ha sido operado, del equipo utilizado (sistemas de perfusión o de estado sólido) y de aspectos relacionados con el método de análisis (manguito electrónico "e-sleeve") (3,53,64-67).
Conclusiones
- El IRP debe ser ajustado en función del equipo utilizado, la posición del paciente, si hay cirugía previa de la UEG y el patrón de contractilidad esofágica.
¿Qué valor se debe dar al acortamiento esofágico? (Más de una respuesta)
El 35% de los encuestados consideró que el acortamiento esofágico es más frecuente en pacientes con trastorno motor, el 15% estimó que solo se debe especificar si los episodios son particularmente intensos o frecuentes, y el 65%, que conviene señalarlos siempre que ocurran.
Estado actual
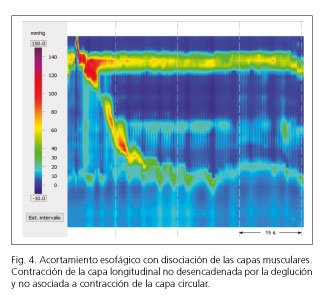
La coordinación entre la musculatura longitudinal y la circular está en la base de la fisiopatología de los trastornos motores (Fig. 4).
Una de las aportaciones más interesantes de la MAR ha sido la puesta en valor de la actividad contráctil de la capa muscular longitudinal identificada mediante el acortamiento esofágico. Esta técnica permite medir el grado de deslizamiento de la UEG así como una mejor valoración de la coordinación entre ambas capas musculares y una mejor caracterización de la función de la musculatura longitudinal (68).
En pacientes sanos, el mecanismo que produce la mayoría de episodios de RGE son las RtEEI (69). Existe la controversia sobre si el fenómeno de acortamiento esofágico precede a la RtEEI, ayudando al "desanclaje" del EEI, o es posterior a esta (70,71). La contracción de la musculatura longitudinal durante las RtEEI produce acortamientos esofágicos de entre 4,3 y 8 cm, mientras que el acortamiento deglutorio no supera 1,8 cm (72).
Las últimas evidencias postulan que la diferencia entre pacientes con y sin ERGE depende del número de RtEEI que se acompañan de reflujo (73). Así, cuando el acortamiento esofágico es > 3 cm, el 100% de las RtEEI van acompañadas de reflujo (45). Por tanto, parece que los acortamientos esofágicos tienen un papel fundamental en la ERGE.
En pacientes con esófago hipercontráctil se ha constatado una disociación en el inicio de la contracción de ambas capas musculares, causando disfagia por atrapamiento del bolo (68).
El patrón de contracción de la musculatura longitudinal se ha relacionado con los subtipos manométricos de acalasia (74): en el tipo I no se produce contracción, en el tipo II la contracción es responsable de la presurización panesofágica y en el tipo III la contracción se produce de forma descoordinada con la de la capa circular.
La hipoperfusión de la pared esofágica durante la contracción del músculo longitudinal se ha relacionado con dolor torácico y pirosis refractaria al tratamiento mediante dolor en relación con isquemia del músculo liso (75). Algunos estudios sugieren que estímulos faríngeos leves pueden provocar la contracción de la musculatura longitudinal proximal, lo que a su vez se ha asociado a un aumento de RtEEI (76).
Conclusiones
- La posibilidad de identificar el acortamiento esofágico supone un gran avance en el conocimiento fisiológico de la ERGE y los trastornos motores, y puede ser en el futuro una diana de nuevos tratamientos. Parece razonable señalarlo si ocurre durante el estudio.
¿Cuál es el significado de diferentes aspectos del esófago hipercontráctil/jackhammer? (Más de una respuesta)
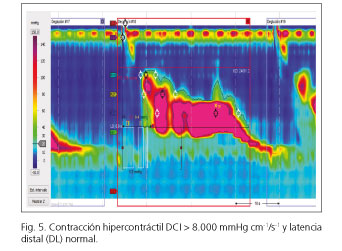
El 75% de los encuestados consideró que solo tiene significado patológico si la DCI es > 8.000 mmHg cm-1/s-1; el 60%, que no siempre se produce tras deglución; el 45% valoró que no siempre se asocia a síntomas, y un 10% estimó que no es posible fijar el límite del borde superior de la UEG.
Estado actual
El jackhammer (esófago en martillo neumático) o peristaltismo hipercontráctil es un trastorno de la motilidad esofágica que se caracteriza por contracciones espásticas de larga duración que involucran a la mayor parte del esófago de fibra lisa. En la MAR está definido por una DCI de más de 8.000 mmHg cm-1/s-1 en ≥ 20% de las degluciones, en presencia de una latencia distal normal y de un EEI que relaja con normalidad (3) (Fig. 5). Este trastorno no se ha descrito en los controles sanos aunque los pacientes que lo presentan no siempre tienen síntomas. Algunos autores sugieren que no se dispone por el momento de suficiente evidencia para establecer definitivamente el valor límite por encima de 8.000 mmHg cm-1/s-1 (77).
Conclusiones
- No se dispone de suficiente evidencia para establecer el límite superior diagnóstico de DCI en 8.000 mmHg cm-1/s-1.
- En algunos casos es difícil diferenciar durante la contracción el segmento esofágico S3 del S4, sobre todo si se asocia con acortamiento del mismo.
- Se puede optar por incluir la contractilidad global, S2, S3 y S4, o por establecer un límite teórico localizando el borde superior a 3 cm por encima del borde inferior de la UEG.
¿Se debe valorar la presión basal esofágica?
El 40% de los encuestados consideró que se debe valorar siempre; otro 40%, que solo si es relevante, como ocurre en la acalasia, y un 25%, solo si se asocia a síntomas de retención.
Estado actual
La presión basal esofágica ha sido considerada, en manometría convencional, un parámetro útil en el diagnóstico de acalasia (78,79). Se han utilizado diferentes criterios para su análisis, siendo el más utilizado el que mide en reposo el nadir de la espiración. Su valor normal es negativo con respecto a la presión espiratoria gástrica y puede variar, aumentando a lo largo del estudio cuando el agua deglutida se retiene en el cuerpo esofágico (p. ej., acalasia). No se han establecido valores límite, considerándose patológica cuando es igual o superior a la presión gástrica.
Conclusiones
- En MAR la presión basal esofágica no se ha incluido entre los parámetros utilizados en la CCH. Sin embargo, es un dato de gran interés que valora la retención en el cuerpo esofágico; cuando es anormal se debe describir en el informe.
¿Qué valor tienen las ondas de doble pico y multipico? (Más de una respuesta)
El 45% de los encuestados consideró que la presencia de ondas de tres o más picos se asocia con trastorno motor; otro 45%, que siempre tienen importancia cuando además de multipico son simultáneas, y un 10% consideró que no tenían transcendencia.
Estado actual
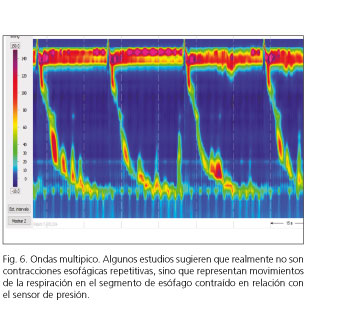
La presencia de ondas de doble pico sucede generalmente en el esófago inferior y representa un retraso en el inicio de la contracción del segmento contráctil S3 sobre el S2. No tienen un claro significado patológico, pero pueden orientar a la presencia de trastornos de hipercontractilidad (80,81). La aparición de ondas de tres o más picos (ondas multipico) se asocia generalmente a un trastorno motor esofágico (81). No hay estudios que soporten su relevancia clínica como alteración motora aislada. Algunos estudios sugieren que realmente no son contracciones esofágicas repetitivas, sino que representan los movimientos de la respiración en el segmento de esófago contraído en relación con el sensor de presión (82) (Fig. 6). Estos hallazgos no han sido corroborados en estudios posteriores (83,84).
Conclusiones
- Las ondas multipico se asocian generalmente a un trastorno motor esofágico aunque su significado como alteración motora aislada no ha sido demostrada.
¿Cómo se deben valorar las contracciones simultáneas repetitivas?
El 45% consideró que conviene señalar su presencia pero sin influir en la valoración del resto de las ondas, un 15% estimó que son equivalentes a una onda multipico y un 5%, que no se deben valorar.
Estado actual
Las contracciones simultáneas repetitivas son patológicas y se debe señalar su presencia. Algunos autores las consideran un criterio diagnóstico en algunas formas de acalasia y en el espasmo difuso (EED) (85,86). La CCH no les asigna un significado preciso. En ocasiones siguen los movimientos respiratorios.
Conclusiones
- La actividad espontánea en forma de contracciones esofágicas simultáneas no se registra en el sujeto sano joven y debe ser considerada, por tanto, patológica. Indica "irritabilidad esofágica" y se puede apreciar en trastornos motores esofágicos o en la ERGE.
¿Se deben valorar la actividad espontánea y la no relacionada con las degluciones del protocolo?
El 45% de los encuestados consideró que solo si son relevantes y sin relación con la intubación; un 25%, que solo si se asocian con síntomas; un 15%, que se deben valorar siempre, y otro 15%, que no se deben valorar.
Estado actual
La actividad espontánea en forma de contracciones esofágicas simultáneas (ondas terciarias en la terminología clásica) es frecuente en ancianos y no se registra en sujetos jóvenes sanos; por tanto, debe ser considerada patológica en este grupo de población. Indica "irritabilidad esofágica" y se puede apreciar en los trastornos motores esofágicos o en la ERGE.
Aunque no se valora en la CCH, en la manometría "convencional" se llegó a considerar su presencia como un criterio manométrico diagnóstico del EED (87).Frecuentemente se registran contracciones claramente anormales no relacionadas con las degluciones programadas que tampoco se valoran en la CCH, pero que podrían tener trascendencia clínica.
Conclusiones
- La presencia y el posible mecanismo causal de las contracciones simultáneas y de la actividad contráctil registrada "fuera de protocolo" se deben describir en el informe final en función de las características, la frecuencia y su probable relevancia clínica.
¿Se deben valorar las ondas secundarias?
El 80% de los encuestados consideró que se debe señalar su presencia pero sin influir en la valoración del resto de las ondas.
Estado actual
Las características del peristaltismo secundario son bien conocidas (88,89) y se aprecian fácilmente con la MAR; no obstante, no se contemplan en la CCH. Se definen como contracciones peristálticas que no van precedidas de deglución, obedecen al estímulo de los mecano y/o quimiorreceptores de la pared esofágica y tienen como objetivo "limpiar" de contendido la luz del cuerpo del esófago. Su aparición se puede producir como consecuencia de una deglución con peristaltismo primario débil que no fue lo suficientemente eficaz para aclarar el bolo deglutido, por retención parcial del material deglutido ocasionada por obstrucción distal al flujo (IRP alto) o en respuesta a un episodio de RGE. La MAR permite identificar con facilidad ambas situaciones.
Conclusiones
- Aunque representan una respuesta fisiológica a la presencia de contenido intraluminal esofágico, si son frecuentes durante el estudio se debe señalar su presencia y su posible mecanismo causal en el informe.
¿Qué parámetros se deben analizar?
El 100% de los asistentes consideró que se deben analizar el IRP-4s y el 90%, que deben analizarse la DCI, la presión de reposo de la UEG y la presencia de la integridad del frente contráctil. Un 80% estimó necesario indicar la longitud total del EEI; el 75%, el punto de inversión respiratoria; un 70%, la presión intrabolo y la latencia distal; un 60%, la velocidad del frente contráctil, y un 45%, la longitud de la porción abdominal del EEI.
Estado actual
En la CCH versión 3.0 (3) se unifican los parámetros clásicos de la contracción en el cuerpo del esófago (amplitud, velocidad y duración de la onda) en un único parámetro denominado DCI, que define el vigor o la fuerza de la contracción. Los valores inferiores a 450 mmHg cm-1/s-1 contracciones débiles o a 100 mmHg cm-1/s-1 peristalsis fallidas (interrumpidas) se consideran contracciones ineficaces. Las ondas peristálticas con CDl > 8.000 mmHg cm-1/s-1 se consideran hipercontráctiles, por lo que se define como esófago hipercontráctil aquel que presenta al menos un 20% de contracciones con DCI > 8.000 mmHg cm-1/s-1. La morfología, el tipo de contracción y la relación entre la contracción del cuerpo esofágico y la resistencia al flujo de la UEG se determinan solo en ondas con DCI > 450 mmHg cm-1/s-1, utilizando criterios basados en la latencia distal y el contorno isobárico > 20 mmHg.
En cuanto a la valoración de la resistencia al flujo de la UEG mediante la determinación de la presión intrabolo, la panpresurización y la presurización compartimentalizada de la UEG, no están claros sus límites ni si se debe considerar el empleo de valores superiores a 17 mmHg (67) o solo a la presencia de presurización > 30 mmHg medida con el contorno isobárico (3).
Conclusiones
- No ha sido suficientemente aclarado el significado clínico y cómo se deben calificar los pacientes que presentan contracciones con valores entre 5.000 y 8.000mmHg cm-1/s-1, fijados con criterios diferentes (percentil 95 o nunca vistas en sujetos normales) pero ambos con suficiente peso específico.
- El poco tiempo transcurrido desde la publicación de estas últimas modificaciones limita considerablemente su valoración. Aunque en general estos cambios se consideran adecuados, su aplicación a la clínica diaria presenta algunas dificultades. En general, se considera necesaria una valoración detenida de los nuevos criterios cuando se tenga una mayor experiencia en su aplicación.
¿Cómo se debe realizar el test de degluciones múltiples?
El 60% de los encuestados consideró que se debe hacer con el paciente sentado y un 25%, en decúbito supino; un 45% consideró que el paciente debe beber directamente del vaso y un 30%, que ha de hacerlo con una pajilla. En cuanto al volumen, el 45% consideró que se deben dar 100 cc y mientras que un 25% opina que han de ser 200 cc.
Si se quiere evaluar el test de degluciones rápidas, el 40% consideró que se debe dar una secuencia de pequeños volúmenes de agua.
¿Qué se valora en el test de degluciones múltiples?
El 75% de los encuestados consideró que lo que se valora es si se produce inhibición en el cuerpo esofágico y en el EEI, además de retención en el esófago; el 80% defiende que el fin es comprobar si se produce contracción efectiva tras la última deglución; el 65%, que se valoran las características de dicha contracción, y un 5%, si se completó el test.
Estado actual
Tanto el test de degluciones rápidas (DR) (4-6 degluciones de 5 ml cada 2-3 segundos) (90,91) como el test de sobrecarga con degluciones múltiples (DM) (100-200 ml con degluciones seguidas sin pausas) (40,41,94) son test de fácil realización que no requieren prolongar demasiado la prueba, por lo que deberían efectuarse para completar el estudio de la MAR.
El test de DR se debe hacer con el paciente en decúbito y administrando el bolo con jeringa, mientras que se recomienda realizar el test de DM con el paciente sentado bebiendo con una pajilla o directamente del vaso. Es más fisiológico beber del vaso, pero no siempre es más fácil, ya que si pasan más de tres segundos entre degluciones no es válido (94). El test de DR está particularmente indicado en pacientes con patrones de hipomotilidad, ya que permite valorar la reserva funcional peristáltica que se ha relacionado con la aparición de disfagia tras fundoplicatura (91,95,96).
El cuanto al test de sobrecarga con DM, aunque el volumen de 200 ml puede discriminar mejor que el de 100, en la práctica muchos pacientes con disfagia grave no lo toleran (94).
A diferencia de lo que ocurre tras el test de DR, la ausencia de onda peristáltica final tras el test de sobrecarga con DM no parece tener relevancia (no aparece en el 50% de los controles normales) (40,41,94).
El test de sobrecarga de DM está particularmente indicado en pacientes con disfagia (94,96). Su realización es muy recomendable en registros compatibles con acalasia pero con IRP por debajo del límite bajo (específico del equipo utilizado), en trazados con incremento de resistencia al flujo y en pacientes con cirugía esófago-gástrica (92). En algunos casos la realización de estudios con impedancia puede ser de utilidad, habiéndose relacionado con los estudios radiológicos con contraste en pacientes con acalasia (93).
Conclusiones
- Los test de DR y de DM son fáciles de realizar y no prolongan excesivamente la exploración.
- El test de DR permite evaluar la reserva funcional peristáltica del esófago, que puede ser importante en pacientes con trastornos motores de tipo hipomotilidad.
- El test de DM es útil en el estudio de la disfagia. Por ello, se recomienda su realización como parte del estudio de MAR.
¿Qué se valora en el esfínter esofágico superior?
El 90% de los encuestados consideró que se valora la presión de reposo, la residual, la longitud y la actividad contráctil con y sin deglución.
Estado actual
La presión de reposo EES varía a lo largo del estudio, y es probable que el valor obtenido al final de la prueba tenga mayor relevancia en relación con los síntomas (29). Aunque diferentes estudios han demostrado la utilidad de la MAR para identificar el comportamiento motor de los diferentes elementos que participan en la fase faringo-esofágica de la deglución (97) y la posibilidad de análisis automático de esta zona parece cada vez más próxima (98), la situación actual muestra que:
1. En el EES participan, junto al músculo cricofaríngeo, el fascículo inferior del constrictor inferior de la faringe y los primeros centímetros de la capa circular del esófago cervical.
2. La CCH no proporciona criterios ni da herramientas para el análisis del EES, aunque esto no impide que se puedan reconocer alteraciones funcionales en diferentes patologías que afectan a esta región de complejo funcionamiento.
3. El comportamiento motor del EES no debe considerarse como un evento aislado ya que está íntimamente relacionado con mecanismos reflejos desencadenados a nivel faríngeo, del cuerpo esofágico y/o de la UEG.
4. La valoración de la morfología de la unión faringo-esofágica en situación basal (sin deglución) y del comportamiento tras deglución de la faringe, del EES y del esófago superior puede aportar información que puede mejorar el planteamiento diagnóstico y terapéutico en diferentes patologías degenerativas y/o de origen neurológico.
Conclusiones
- La MAR supone un indudable avance para el estudio del EES. De momento, no se dispone de un software específico para evaluar la faringe y el EES; sin embargo, su estudio no debe considerarse de forma aislada al del resto del esófago.
¿Qué valores de normalidad se utilizan en la MAR?
El 70% de los encuestados utiliza los valores de la CCH; el 25%, los valores especificados por cada fabricante; un 15%, los valores de la nomenclatura clásica; un 10%, los valores localmente validados, y un 5% consideró que no hay valores normales específicos bien definidos.
Estado actual
Los hallazgos de los estudios de manometría convencional, confirmados posteriormente con la MAR, han descrito variaciones de los valores normales en función de factores técnicos, étnicos y demográficos. Por otra parte, la MAR ha modificado conceptos, parámetros y métodos de valoración con diferencias ostensibles entre diversos programas de análisis (32,34).
¿Qué valores de normalidad se utilizan en la MAR con impedanciometría?
Encuesta no valorable por el reducido número de respuestas.
Los estudios combinados de manometría de alta resolución con impedanciometría (MAR-I) son relativamente recientes, por lo que ni su metodología ni los parámetros de análisis están completamente definidos. Los valores de normalidad de esta técnica se basan en diversos estudios realizados en voluntarios sanos utilizando bolos líquidos y viscosos. Se han estimado como patológicas degluciones con aclaramiento incompleto en más del 20% de las degluciones líquidas y más del 30% de las realizadas con bolos viscosos (99). Se ha fijado en 2.400 Ω el punto de corte que permite distinguir entre pacientes con disfagia y controles sanos (100). Se necesitan nuevos estudios que confirmen estos resultados.
Conclusiones
- Se recomienda, si es posible, disponer de valores de normalidad propios de cada laboratorio o, en su defecto, aplicar los de estudios realizados con equipos y protocolos similares a los que se vayan a utilizar.
¿Cómo hacer el informe? (Más de una respuesta)
El 70% de los encuestados consideró que se debe incluir el diagnóstico según la CCH; el 65%, que se debe incluir un diagnóstico clínico; un 60%, que además hay que incluir recomendaciones de tratamiento, y un 50%, que es preciso añadir un resumen de resultados de manometría.
Estado actual
El informe debe incluir información general y aspectos manométricos del comportamiento motor del EEI y del cuerpo esofágico; no existe unanimidad de criterio sobre la inclusión o no del EES. Los datos generales engloban identificación del paciente, fecha, equipo empleado, indicación, tolerancia a la prueba, anestesia tópica, etc. La descripción de la motilidad comprende: morfología de la UEG, presión de reposo y de relajación del EEI, presión basal del cuerpo esofágico y de las características del comportamiento motor tras deglución (secuencia, amplitud y duración de las contracciones) (9). En líneas generales, se recomienda seguir las directrices marcadas por la Clínica Mayo para la manometría esofágica convencional (9).
Conclusiones
- La CCH deja fuera de su valoración algunos datos considerados hasta ahora indispensables, como la presión de reposo del EEI.
- Utiliza unos conceptos y una terminología nuevos de difusión limitada en ambientes no especializados. Es importante utilizar una terminología "comprensible", intentando ajustarse a las nuevas clasificaciones y haciendo referencia a conceptos muy establecidos cuando sea necesario.
- Se debe considerar la posible relación con alteraciones orgánicas (trastornos motores secundarios), haciendo recomendaciones de manejo terapéutico cuando sea posible.
En resumen, la MAR está en fase de desarrollo, como se evidencia en las sucesivas clasificaciones de Chicago, con algunos aspectos prácticos que no están suficientemente definidos. Por otra parte, en algunos temas, el poco tiempo trascurrido desde la introducción de ciertos parámetros hace que la experiencia acumulada sea muy reducida. El objetivo de esta reunión ha sido orientar y unificar en lo posible los criterios a seguir en aquellas situaciones de la práctica diaria con pautas poco definidas. Conscientes del "limitado valor" de las decisiones por consenso frente a las evidencias científicas obtenidas en estudios bien diseñados, randomizados, doble ciego, etc., las conclusiones de esta reunión no pretenden ser dogmáticas ni tratan de imponer criterios.
![]() Dirección para correspondencia:
Dirección para correspondencia:
Constanza Ciriza de los Ríos.
Servicio de Aparato Digestivo.
Hospital Universitario 12 de Octubre.
Avda. de Córdoba, s/n.
28041 Madrid
e-mail: constanzacarpa@gmail.com
Recibido: 02-06-2016
Aceptado: 01-10-2016
Bibliografía
1. Carlson DA, Ravi K, Kahrilas PJ, et al. Diagnosis of esophageal motility disorders: Esophageal pressure topography vs. conventional line tracing. Am J Gastroenterol 2015;110(7):967-77;quiz78. DOI: 10.1038/ajg.2015.159. [ Links ]
2. Ciriza-de-los-Ríos C, Canga-Rodríguez-Valcárcel F. High-resolution manometry and impedance-pH/manometry: Novel techniques for the advancement of knowledge on esophageal function and their clinical role. Rev Esp Enferm Dig 2009;101(12):861-9. DOI: 10.4321/S1130-01082009001200006. [ Links ]
3. Kahrilas PJ, Bredenoord AJ, Fox M, et al. The Chicago Classification of esophageal motility disorders, v3.0. Neurogastroenterol Motil2015;27(2):160-74. DOI: 10.1111/nmo.12477. [ Links ]
4. Wang YT, Yazaki E, Sifrim D. High-resolution manometry: Esophageal disorders not addressed by the "Chicago Classification". J Neurogastroenterol Motil2012;18(4):365-72. DOI: 10.5056/jnm.2012.18.4.365. [ Links ]
5. Castell JA, Castell DO. Manometría esofágica. En: Scarpignato C,Galmiche J, editores. Exploraciones funcionales en la enfermedad esofágica: EDIKA MED; 1994. p. 109-29. [ Links ]
6. Mansson I, Sandberg N. Oro-pharyngeal sensitivity and elicitation of swallowing in man. Acta Otolaryngol 1975;79:140-5. DOI: 10.3109/00016487509124666. [ Links ]
7. Carmona-Sánchez R, Valerio Ureña J, Valdovinos Díaz MA. The usefulness of lidocaine in gel in esophageal manometry. Rev Gastroenterol Mex 2001;66(3):137-40. [ Links ]
8. Carmona-Sánchez R, Esmer-Sánchez D, Tostado-Fernández FA. Comparison of two forms of nasal and pharyngeal topical anesthesia for performing esophageal manometry. Rev Gastroenterol Mex 2007;72(2):100-3. [ Links ]
9. Murray JA, Clouse RE, Conklin JL. Components of the standard oesophageal manometry. Neurogastroenterol Motil 2005;15:591-606. DOI: 10.1046/j.1365-2982.2003.00446.x. [ Links ]
10. Tutuian R. Adverse effects of drugs on the esophagus. Gastroenterology 2010;24:91-7. DOI: 10.1016/j.bpg.2010.02.005. [ Links ]
11. Stacher G, Schneider C, Steinringer H, et al. Effects of 3-days' intake of a sustained-release preparation of the nitric oxide donor, isosorbide dinitrate, on oesophageal motility. Aliment Pharmacol Ther 1997;11:967-71. DOI: 10.1046/j.1365-2036.1997.00241.x. [ Links ]
12. Ishikawa H, Iwakiri K, Sugiura T, et al. Effect of nifedipine administration (10 mg) on esophageal acid exposure time. J Gastroenterol 2000;35:43-6. DOI: 10.1007/s005350050008. [ Links ]
13. Yoshida K, Furuta K, Adachi K, et al. Effects of anti-hypertensive drugs on esophageal body contraction. World J Gastroenterol 2010;16:987-91. DOI: 10.3748/wjg.v16.i8.987. [ Links ]
14. Kim HS, Conklin JL, Park H. The effect of sildenafil on segmental oesophageal motility and gastro-oesophageal reflux. Aliment Pharmacol Ther 2006;24:1029-36. DOI: 10.1111/j.1365-2036.2006.03091.x. [ Links ]
15. Corley DA, Levin T, Habel LA, et al. Barrett's esophagus and medications that relax the lower esophageal sphincter. Am J Gastroenterol 2006;101:937-44. DOI: 10.1111/j.1572-0241.2006.00539.x. [ Links ]
16. Storr M, Allescher H. Esophageal pharmacology and treatment of primary motility disorders. Dis Esophagus 1999;12:241-57. DOI: 10.1046/j.1442-2050.1999.00059.x. [ Links ]
17. Scheerens C, Tack J, Rommel N. Buspirone, a new drug for the management of patients with ineffective esophageal motility? United European Gastroenterol J 2015;3(3):261-5. DOI: 10.1177/2050640615585688. [ Links ]
18. Blonski W, Vela M, Freeman J, et al. The effect of oral buspirone, pyridostigmine, and bethanechol on esophageal function evaluated with combined multichannel esophageal impedance-manometry in healthy volunteers. J Clin Gastroenterol 2009;43:253-60. DOI: 10.1097/MCG.0b013e318167b89d. [ Links ]
19. Kraichely RE, Arora A, Murray JA. Opiate-induced oesophageal dysmotility. Aliment Pharmacol Ther 2010;31:601-6. DOI: 10.1111/j.1365-2036.2009.04212.x. [ Links ]
20. Kessing BF, Smout AJ, Bennink RJ, et al. Prucalopride decreases esophageal acid exposure and accelerates gastric emptying in healthy subjects. Neurogastroenterol Motil 2014;26(8):1079-86. DOI: 10.1111/nmo.12359. [ Links ]
21. Di Stefano M, Papathanasopoulos A, Blondeau K, et al. Effect of buspirone, a 5-HT1A receptor agonist, on esophageal motility in healthy volunteers. Dis Esophagus 2012;25:470-6. DOI: 10.1111/j.1442-2050.2011.01275.x. [ Links ]
22. Broekaert D, Fischler B, Sifrim D, et al. Influence of citalopram, a selective serotonin reuptake inhibitor, on oesophageal hypersensitivity: A double-blind, placebo-controlled study. Aliment Pharmacol Ther 2006;23:365-70. DOI: 10.1111/j.1365-2036.2006.02772.x. [ Links ]
23. Jafari J, Yazaki E, Woodland P, et al. Effect of azithromycin on esophageal hypomotility (EH) and prediction of response by esophageal stimulations. Tests during high resolution manometry. Gastroenterology 2015;148(Suppl 1):S75. DOI: 10.1016/S0016-5085(15)30264-X. [ Links ]
24. Meyer GW, Castell D. Fisiología del esófago. Clínica Gastroenterológica Trastornos de la Motilidad: Ed. Esp. Salvat; 1984. p. 1-14. [ Links ]
25. Sifrim D, Janssens J, Vantrappen G. A wave of inhibition precedes primary peristaltic contractions in the human esophagus. Gastroenterology 1992;103:876-82. DOI: 10.1016/0016-5085(92)90020-Y. [ Links ]
26. Santander Vaquero C, Ruiz de León A. Manometría esofágica de alta resolución. En: Lacima G, Serra J, Mínguez M, Accarino A., editores. Tratado de neurogastroenterología y motilidad digestiva. Técnicas para el estudio de la función motora sensorial del tubo digestivo. Madrid: Panmericana; 2014. p. 56-66. [ Links ]
27. Soria de la Cruz MJ,Garrigues Gil V. Manometría esofágica convencional. En: Lacima G, Serra J, Mínguez M, Accarino A, editores. Tratado de neurogastroenterología y motilidad digestiva. Técnicas para el estudio de la función motora sensorial del tubo digestivo Madrid: Panamericana; 2014. p. 30-40. [ Links ]
28. Roman S, Kahrilas PJ, Boris L, et al. High-resolution manometry studies are frequently imperfect but usually still interpretable. Clin Gastroenterol Hepatol 2011;9(12):1050-5. DOI: 10.1016/j.cgh.2011.08.007. [ Links ]
29. Rezende DT, Herbella FA, Silva LC, et al. Upper esophageal sphincter resting pressure varies during esophageal manometry. Arq Bras Cir Dig 2014;27(3):182-3. DOI: 10.1590/S0102-67202014000300005. [ Links ]
30. Weihrauch TR. Factors influencing pressure recording. Esophageal, manometry methods and clinical practice: Urban&Schwarzenberg; 1981. p. 38-63. [ Links ]
31. Bredenoord AJ, Fox M, Kahrilas PJ, et al. Chicago classification criteria of esophageal motility disorders defined in high resolution esophageal pressure topography. Neurogastroenterol Motil 2012;24(Suppl 1):57-65. DOI: 10.1111/j.1365-2982.2011.01834.x. [ Links ]
32. Gyawali CP, Bredenoord AJ, Conklin JL, et al. Evaluation of esophageal motor function in clinical practice. Neurogastroenterol Motil 2013;25(2):99-133. DOI: 10.1111/nmo.12071. [ Links ]
33. Capovilla G, Salvador R, Savarino E, et al. Comparative assessment of tolerability, duration and costs between solid-state and water-perfused system for esophageal motility testing - Data from a prospective, randomized, double blind, crossover study. Gastroenterology 2014;146(Suppl 1):S-680-1. DOI: 10.1016/S0016-5085(14)62473-2. [ Links ]
34. Herregods TV, Roman S, Kahrilas PJ, et al. Normative values in esophageal high-resolution manometry. Neurogastroenterol Motil 2015;27(2):175-87. DOI: 10.1111/nmo.12500. [ Links ]
35. Bogte A, Bredenoord AJ, Oors J, et al. Normal values for esophageal high-resolution manometry. Neurogastroenterol Motil 2013;25(9):762-e579. DOI: 10.1111/nmo.12167. [ Links ]
36. Xiang X, Tu L, Zhang X, et al. Influence of the catheter diameter on the investigation of the esophageal motility through solid-state high-resolution manometry. Dis Esophagus 2013;26(7):661-7. DOI: 10.1111/dote.12029. [ Links ]
37. Bredenoord AJ, Hebbard G. Technical aspects of clinical high-resolution manometry studies. Neurogastroenterol Motil 2012;24(Suppl 1):5-10. DOI: 10.1111/j.1365-2982.2011.01830.x. [ Links ]
38. Weijenborg PW, Kessing BF, Smout AJ, et al. Normal values for solid-state esophageal high-resolution manometry in a European population - An overview of all current metrics. Neurogastroenterol Motil 2014;26(5):654-9. DOI: 10.1111/nmo.12314. [ Links ]
39. Ciriza-de-Los-Ríos C, Canga-Rodríguez-Valcárcel F, Lora-Pablos D, et al. How the body position can influence high-resolution manometry results in the study of esophageal dysphagia and gastroesophageal reflux disease. J Neurogastroenterol Motil 2015;21(3):370-9. DOI: 10.5056/jnm14110. [ Links ]
40. Sweis R, Anggiansah A, Wong T, et al. Assessment of esophageal dysfunction and symptoms during and after a standardized test meal: Development and clinical validation of a new methodology utilizing high-resolution manometry. Neurogastroenterol Motil 2014;26(2):215-28. DOI: 10.1111/nmo.12252. [ Links ]
41. Daum C, Sweis R, Kaufman E, et al. Failure to respond to physiologic challenge characterizes esophageal motility in erosive gastro-esophageal reflux disease. Neurogastroenterol Motil 2011;23(6):517-e200. DOI: 10.1111/j.1365-2982.2011.01669.x. [ Links ]
42. Ang D, Tucker E, Wright J, et al. High resolution manometry with multiple water swallows: A complementary role in the detection of esophageal pathology. Gastroenterology 2015;148(Suppl 1):S814-5. DOI: 10.1016/S0016-5085(15)32772-4. [ Links ]
43. Sweis R, Anggiansah A, Wong T, et al. Normative values and inter-observer agreement for liquid and solid bolus swallows in upright and supine positions as assessed by esophageal high-resolution manometry. Neurogastroenterol Motil 2011;23(6):509-e198. DOI: 10.1111/j.1365-2982.2011.01682.x. [ Links ]
44. Xiao Y, Read A, Nicodeme F, et al. The effect of a sitting vs supine posture on normative esophageal pressure topography metrics and Chicago Classification diagnosis of esophageal motility disorders. Neurogastroenterol Motil 2012;24(10):e509-16. DOI: 10.1111/j.1365-2982.2012.02001.x. [ Links ]
45. Pandolfino JE, Zhang QG, Ghosh SK, et al. Transient lower esophageal sphincter relaxations and reflux: Mechanistic analysis using concurrent fluoroscopy and high-resolution manometry. Gastroenterology 2006;131(6):1725-33. DOI: 10.1053/j.gastro.2006.09.009. [ Links ]
46. Mittal RK, Chiareli C, Liu J, et al. Characteristics of lower esophageal sphincter relaxation induced by pharyngeal stimulation with minute amounts of water. Gastroenterology 1996;111(2):378-84. DOI: 10.1053/gast.1996.v111.pm8690202. [ Links ]
47. Hershcovici T, Mashimo H, Fass R. The lower esophageal sphincter. Neurogastroenterol Motil 2011;23(9):819-30. DOI: 10.1111/j.1365-2982.2011.01738.x. [ Links ]
48. Kuribayashi S, Massey B, HafeezullahM, et al. Terminating motor events for TLESR are influenced by the presence and distribution of refluxate. Am J Physiol Gastrointest Liver Physiol 2009;297:G71-5. DOI: 10.1152/ajpgi.00017.2009. [ Links ]
49. Van Herwaarden MA, Katzka D, Smout AJ, et al. Effect of different recumbent positions on postprandial gastroesophageal reflux in normal subjects. Am J Gastroenterol 2000;95:2731-6. DOI: 10.1016/S0002-9270(00)01973-0. [ Links ]
50. Frankhuisen R, Van Herwaarden MA, Scheffer RC, et al. Increased intragastric pressure gradients are involved in the occurrence of acid reflux in gastroesophageal reflux disease. Scand J Gastroenterol 2009;44:545-50. DOI: 10.1080/00365520902718903. [ Links ]
51. Kwiatek MA, Pandolfino JE, Kahrilas PJ. 3D-high resolution manometry of the esophagogastric junction. Neurogastroenterol Motil 2011;23(11):e461-9. DOI: 10.1111/j.1365-2982.2011.01733.x. [ Links ]
52. Kahrilas PJ, Kim HC, Pandolfino JE. Approaches to the diagnosis and grading hiatal hernia. Best Pract Res Clin Gastroenterol 2008;22(4):601-16. DOI: 10.1016/j.bpg.2007.12.007. [ Links ]
53. Kahrilas PJ, Peters JH. Evaluation of the esophagogastric junction using high resolution manometry and esophageal pressure topography. Neurogastroenterol Motil 2012;24(Suppl 1):11-9. DOI: 10.1111/j.1365-2982.2011.01829.x. [ Links ]
54. Pandolfino JE, Ghosh SK, Zhang Q, et al. Quantifying EGJ morphology and relaxation with high-resolution manometry: A study of 75 asymptomatic volunteers. Am J Physiol Gastrointest Liver Physiol 2006;290(5):G1033-40. [ Links ]
55. Pandolfino JE, Kim H, Ghosh SK, et al. High-resolution manometry of the EGJ: an analysis of crural diaphragm function in GERD. Am J Gastroenterol. 2007;102(5):1056-63. DOI: 10.1111/j.1572-0241. 2007.01138.x. [ Links ]
56. Ciriza-de-los-Ríos C, Canga-Rodríguez-Valcárcel F, Castel-de-Lucas I, et al. How useful is esophageal high resolution manometry in diagnosing gastroesophageal junction disruption: Causes affecting this disruption and its relationship with manometric alterations and gastroesophageal reflux. Rev Esp Enferm Dig 2014;106(1):22-9. DOI: 10.4321/S1130-01082014000100004. [ Links ]
57. Bredenoord AJ, Weusten BL, Timmer R, et al. Intermittent spatial separation of diaphragm and lower esophageal sphincter favors acidic and weakly acidic reflux. Gastroenterology 2006;130(2):334-40. DOI: 10.1053/j.gastro.2005.10.053. [ Links ]
58. Hoshino M, Sundaram A, Mittal SK. Role of the lower esophageal sphincter on acid exposure revisited with high-resolution manometry. J Am Coll Surg 2011;213(6):743-50. DOI: 10.1016/j.jamcollsurg.2011.09.002. [ Links ]
59. Nicodeme F, Pipa-Muniz M, Khanna K, et al. Quantifying esophagogastric junction contractility with a novel HRM topographic metric, the EGJ-Contractile Integral: Normative values and preliminary evaluation in PPI non-responders. Neurogastroenterol Motil 2014;26(3):353-60. DOI: 10.1111/nmo.12267. [ Links ]
60. Pandolfino JE, El-Serag HB, Zhang Q, et al. Obesity: A challenge to esophagogastric junction integrity. Gastroenterology 2006;130(3):639-49. DOI: 10.1053/j.gastro.2005.12.016. [ Links ]
61. Ghosh SK, Pandolfino JE, Rice J, et al. Impaired deglutitive EGJ relaxation in clinical esophageal manometry: A quantitative analysis of 400 patients and 75 controls. Am J Physiol Gastrointest Liver Physiol 2007;293(4):G878-85. DOI: 10.1152/ajpgi.00252.2007. [ Links ]
62. Pandolfino JE, Kahrilas PJ. Presentation, diagnosis, and management of achalasia. Clin Gastroenterol Hepatol 2013;11(8):887-97. DOI: 10.1016/j.cgh.2013.01.032. [ Links ]
63. Ruiz de León San Juan A, Casabona Francés S, Mestanza Rivas Plata AL, et al. Presión integrada de relajación (IRP) en pacientes con acalasia. Estudio en sedestación. Rev Esp Enferm Dig 2013;105(Suppl 1):235-6. [ Links ]
64. Ortiz V, Poppele G, Alonso N, et al. Evaluation of esophagogastric junction relaxation by 4-second integrated relaxation pressure in achalasia using high resolution manometry with water-perfused catheters. Neurogastroenterol Motil 2014;26(11):1551-6. DOI: 10.1111/nmo.12415. [ Links ]
65. Xiao Y, Nicodeme F, Kahrilas PJ, et al. Optimizing the swallow protocol of clinical high-resolution esophageal manometry studies. Neurogastroenterol Motil 2012;24(10):e489-96. DOI: 10.1111/j.1365-2982.2012.01989.x. [ Links ]
66. Do Carmo GC, Jafari J, Sifrim D, et al. Normal esophageal pressure topography metrics for data derived from the Sandhill-Unisensor high-resolution manometry assembly in supine and sitting positions. Neurogastroenterol Motil 2015;27(2):285-92. DOI: 10.1111/nmo.12501. [ Links ]
67. Lin Z, Kahrilas PJ, Roman S, et al. Refining the criterion for an abnormal integrated relaxation pressure in esophageal pressure topography based on the pattern of esophageal contractility using a classification and regression tree model. Neurogastroenterol Motil 2012;24(8):356-63. DOI: 10.1111/j.1365-2982.2012.01952.x. [ Links ]
68. Jung HY, Puckett JL, Bhalla V, et al. Asynchrony between the circular and the longitudinal muscle contraction in patients with nutcracker esophagus. Am J Gastroenterol 2005;128(5):1179-86. DOI: 10.1053/j.gastro.2005.02.002. [ Links ]
69. Mittal RK, Holloway RH, Penagini R, et al. Transient lower esophageal sphincter relaxation. Gastroenterology 1995;109:601-10. DOI: 10.1016/0016-5085(95)90351-8. [ Links ]
70. Sifrim D, Tack J, Zhang X, et al. Continuous monitoring of esophageal shortening in man during swallowing, transient LES relaxations and intraesophageal acid perfusion. Gastroenterology 2002;122(Suppl 1):188. [ Links ]
71. Shi G, Pandolfino JE, Joehl RJ, et al. Distinct patterns of oesophageal shortening during primary peristalsis, secondary peristalsis and transient lower oesophageal sphincter relaxation. Neurogastroenterol Motil 2002;14:505-12. DOI: 10.1046/j.1365-2982.2002.00351.x. [ Links ]
72. Lee YY, Whiting J, Robertson EV, et al. Kinetics of transient hiatus hernia during transient lower esophageal sphincter relaxations and swallows in healthy subjects. Neurogastroenterol Motil 2012;24(11):990-e539. DOI: 10.1111/j.1365-2982.2012.01948.x. [ Links ]
73. Sifrim D, Holloway R. Transient lower esophageal sphincter relaxations: How many or how harmful? Am J Gastroenterol 2001;96:2529-32. DOI: 10.1111/j.1572-0241.2001.04095.x. [ Links ]
74. Hong SJ, Bhargava V, Jiang Y, et al. A unique esophageal motor pattern that involves longitudinal muscles is responsible for emptying in achalasia esophagus. Gastroenterology 2010;139(1):102-11. DOI: 10.1053/j.gastro.2010.03.058. [ Links ]
75. Jiang Y, Bhargava V, Kim YS, et al. Esophageal wall blood perfusion during contraction and transient lower esophageal sphincter relaxation in humans. Am J Physiol Gastrointest Liver Physiol 2012;303(5):G529-35. DOI: 10.1152/ajpgi.00200.2012. [ Links ]
76. Mittal RK. Esophageal function testing: Beyond manometry and impedance. Gastrointest Endosc Clin N Am 2014;24(4):667-85. DOI: 10.1016/j.giec.2014.06.006. [ Links ]
77. Park JH. Clinical significance of esophageal hypertensive peristaltic contractions on high-resolution manometry. J Neurogastroenterol Motil 2015;21(4):616-7. DOI: 10.5056/jnm15106. [ Links ]
78. Weihrauch TR. Manometric findings in different motor disorders. Esophageal Manometry Methods and Clinical Practice: Urban& Schwarzenberg; 1981. p. 109-22. [ Links ]
79. Hirano I, Tatum RP, Shi G, et al. Manometric heterogeneity in patients with idiopathic achalasia. Gastroenterology 2001;120:789-98. DOI: 10.1053/gast.2001.22539. [ Links ]
80. Clouse RE, Staiano A, Alrakawi A. Topographic analysis of esophageal double-peaked waves. Gastroenterology 2000;118:469-76. DOI: 10.1016/S0016-5085(00)70252-6. [ Links ]
81. Roman S, Tutuian R. Esophageal hypertensive peristaltic disorders. Neurogastroenterol Motil 2012;24(Suppl 1):32-9. DOI: 10.1111/ j.1365-2982.2011.01837.x. [ Links ]
82. Sampath NJ, Bhargava V, Mittal RK. Genesis of multipeaked waves of the esophagus: Repetitive contractions or motion artifact? Am J Physiol Gastrointest Liver Physiol 2010;298(6):G927-33. DOI: 10.1152/ajpgi.00044.2010. [ Links ]
83. Roman S, Pandolfino JE, Chen J, et al. Phenotypes and clinical context of hypercontractility in high-resolution esophageal pressure topography (EPT). Am J Gastroenterol 2012;107(1):37-45. DOI: 10.1038/ajg.2011.313. [ Links ]
84. Martín-Domínguez V, Pérez-Fernández MT, Marinero A, et al. Hypercontractile esophagus: Clinical context and motors findings in high resolution manometry. Rev Esp Enferm Dig 2015;107(5):274-9. [ Links ]
85. Richter JE. Diffuse esophageal spasm. En: Castell DO, Richter J, Dalton ChB, editors. Esophageal motility testing: Elsevier Science Publishing; 1987. p. 118-29. [ Links ]
86. Fox MR, Bredenoord AJ. Oesophageal high-resolution manometry: Moving from research into clinical practice. Gut 2008;57(3):405-23. DOI: 10.1136/gut.2007.127993. [ Links ]
87. Stendal C. Practical guide to gastrointestinal function testing. Swallowing disorders: Alckwell Science Ltd. Medtronic Gastrointestinal; 1997. p. 27-45. [ Links ]
88. Chen C, Liu LT, Yi CH. Control of esophageal distension-induced secondary peristalsis by the GABAB agonist baclofen in humans. Neurogastroenterol Motil 2011;23:612-e250. DOI: 10.1111/j.1365-2982.2011.01716.x. [ Links ]
89. Ruiz de León, Farré Martí R. Función motora esofágica. En: Lacima G,Serra J, Mínguez M, Accarino A, editores. Tratado de neurogastroenterología y motilidad digestiva. Neurogastroenterología básica para clínicos. Madrid: Panamericana 2014. p. 110-20. [ Links ]
90. Fornari F, Bravi I, Penagini R, et al. Multiple rapid swallowing: A complementary test during standard oesophageal manometry. Neurogastroenterol Motil 2009;21:718-e41. DOI: 10.1111/j.1365-2982.2009.01273.x. [ Links ]
91. Shaker A, Stoikes N, Drapekin J, et al. Multiple rapid swallow responses during esophageal high-resolution manometry reflect esophageal body peristaltic reserve. Am J Gastroenterol 2013;108(11):1706-12. DOI: 10.1038/ajg.2013.289. [ Links ]
92. Wang YT, Tai LF, Yazaki E, et al. Investigation of dysphagia after antireflux surgery by high resolution manometry: Impact of multiple water swallows and a solid test meal on diagnosis, management and clinical outcome. Clin Gastroenterol Hepatol 2015;13:1575-83. DOI: 10.1016/j.cgh.2015.04.181. [ Links ]
93. Cho YK, Lipowska AM, Nicodeme F, et al. Assessing bolus retention in achalasia using high-resolution manometry with impedance: A comparator study with timed barium esophagram. Am J Gastroenterol 2014;109(6):829-35. DOI: 10.1038/ajg.2014.61. [ Links ]
94. Marin I, Serra J. Patterns of esophageal pressure responses to a rapid drink challenge test in patients with esophageal motility disorders. Neurogastroenterol Motil 2015. DOI: 10.1111/nmo.12749. [ Links ]
95. Stoikes N, Drapekin J, Kushnir V, et al. The value of multiple rapid swallows during preoperative esophageal manometry before laparoscopic antireflux surgery. Surg Endosc 2012;26(12):3401-7. DOI: 10.1007/s00464-012-2350-0. [ Links ]
96. Elvevi A, Mauro A, Pugliese D, et al. Usefulness of low- and high-volume multiple rapid swallowing during high-resolution manometry. Dig Liver Dis 2015;47(2):103-7. DOI: 10.1016/j.dld.2014. 10.007. [ Links ]
97. Takasaki K, Umeki H, Enatsu K, et al. Investigation of pharyngeal swallowing function using high-resolution manometry. Laryngoscope 2008;118(10):1729-32. DOI: 10.1097/MLG.0b013e31817dfd02. [ Links ]
98. Mielens JD, Hoffman M, Ciucci MR, et al. Automated analysis of pharyngeal pressure data obtained with high-resolution manometry. Dysphagia 2011;26(1):3-12. DOI: 10.1007/s00455-010-9320-2. [ Links ]
99. Tutuian R. Evaluating esophageal bolus transit by impedance monitoring. Gastrointest Endosc Clin N Am 2014;24(4):595-605. DOI: 10.1016/j.giec.2014.06.009. [ Links ]
100. Rommel N, Van Oudenhove L, Tack J, et al. Automated impedance manometry analysis as a method to assess esophageal function. Neurogastroenterol Motil 2014;26(5):636-45. DOI: 10.1111/nmo.12308. [ Links ]











 text in
text in