My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Española de Enfermedades Digestivas
Print version ISSN 1130-0108
Rev. esp. enferm. dig. vol.109 n.4 Madrid Apr. 2017
IMÁGENES EN PATOLOGÍA DIGESTIVA
Perforación vesicular tras traumatismo toracoabdominal cerrado diagnosticado y tratado mediante CPRE
Gallbladder perforation after closed thoracoabdominal trauma, diagnosed and treated by ERCP
David Ruiz Clavijo, María Rullan, Marian Casi y Jesús Urman
Complejo Hospitalario de Navarra. Pamplona, Navarra
Introducción
La lesión única de la vesícula biliar secundaria a traumatismo abdominal es un hallazgo infrecuente. El diagnóstico precoz de esta patología suele ser difícil debido a la variabilidad de los síntomas y los resultados inespecíficos en las pruebas radiológicas habituales. En los pacientes que sufren un traumatismo vesicular el manejo habitual es quirúrgico. Presentamos un caso de un paciente con una perforación de vesícula biliar tras traumatismo toracoabdominal cerrado diagnosticada y tratada mediante CPRE y manejo conservador con buena evolución clínica.
Caso clínico
Varón de 55 años con antecedente de traumatismo toracoabdominal, ingresa por dolor abdominal sordo y difuso, sin signos peritoníticos y con estabilidad hemodinámica. En la ecografía inicial de Urgencias se objetiva ascitis.
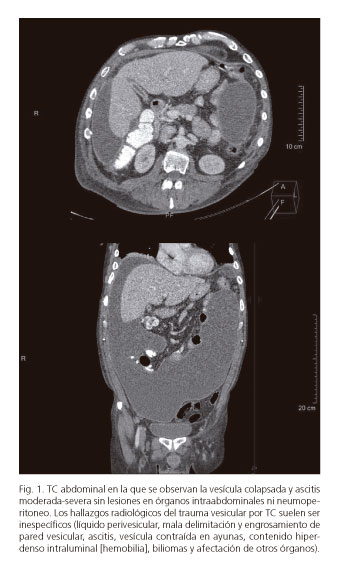
Durante las primeras 48 horas presentó incremento de la ascitis y fiebre. Analíticamente destacaba: hemoglobina, 10 mg/dl; GGT, 104 U/l, y PCR, 266 mg/dl. Se solicitó tomografía abdominal (TC) (Fig. 1) y se inició piperacilina-tazobactan. Se realizó paracentesis de cinco litros (hematíes: 21.000/mm3, 2.880 leucocitos/mm3, bilirrubina total: 19,26 mg/dl, ácidos biliares: 3.952,4 µmol/l).
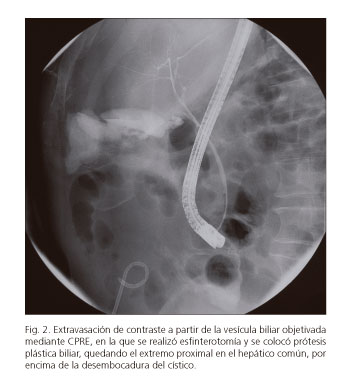
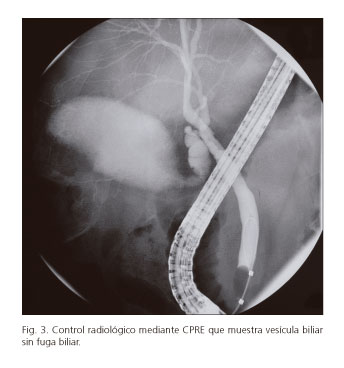
Con la sospecha de fuga biliar se realizó colangiografía retrógrada endoscópica (CPRE) que objetivó fuga vesicular (Fig. 2), tratada mediante esfinterotomía e instauración de una prótesis plástica biliar de 10 Fr durante ocho semanas (Fig. 3) con buena evolución.
Discusión
La lesión de la vía biliar extrahepática ocurre fundamentalmente por iatrogenia en cirugía laparoscópica. La etiología traumática es infrecuente, siendo excepcional la rotura vesicular única (1).
El traumatismo vesicular puede clasificarse como contusión, perforación, avulsión y colecistitis traumática. Generalmente se encuentran lesiones abdominales concomitantes (hepáticas, esplénicas y duodenales). La presentación clínica puede ser inmediata (shock y peritonitis) o insidiosa cuando la única lesión es la fuga biliar (2). Los hallazgos por TC suelen ser inespecíficos y el tratamiento habitual es la colecistectomía.
El enfoque de la fuga biliar era clásicamente quirúrgico; sin embargo, los avances en CPRE y colangio-RM han permitido perfeccionar el diagnóstico e introducir el manejo no quirúrgico en la mayoría de los pacientes (2).
La European Society of Gastrointestinal Endoscopy (ESGE) recomienda, ante una lesión incompleta de la vía biliar, realizar CPRE con inserción de prótesis plástica y retirada en 4-8 semanas, con un éxito del 80-90% (3).
Bibliografía
1. Zago TM, Pereira BMT, Calderan TRA, et al. Extrahepatic duct injury in blunt trauma: Two case reports and a literature review. Indian J Surg 2014;76(4):303-7. DOI: 10.1007/s12262-013-0885-5. [ Links ]
2. Melamud K, Lebedis CA, Anderson SW, et al. Biliary imaging: Multimodality approach to imaging of biliary injuries and their complications. Radiographics 2014;34(3):613-23. DOI: 10.1148/rg.343130011. [ Links ]
3. Pioche M, Ponchon T. Management of bile duct leaks. J Visc Surg Elsevier Masson SAS 2013;150(Suppl. 3):S33-8. DOI: 10.1016/j.jviscsurg.2013.05.004. [ Links ]











 text in
text in