INTRODUCCIÓN
Justamente se cumplen ahora veinte años desde que el Grupo Nacional para el Estudio y Asesoramiento sobre Úlceras por Presión y Heridas Crónicas (GNEAUPP) realizara el primer estudio piloto sobre epidemiología de las úlceras por presión en la Comunidad de La Rioja (España)1. Fue el pilotaje de los estudios de ámbito nacional que se iniciaron con el 1er Estudio Nacional de Prevalencia (ENP) en 20012, al que han ido siguiendo puntualmente y cada cuatro años los sucesivos estudios3,4,5 hasta llegar a este 5º ENP llevado a cabo entre finales de 2017 y principios de 2018. Estos estudios epidemiológicos sobre las úlceras por presión siguen siendo una referencia para la comparación de los centros e instituciones sanitarias y el estándar a considerar por el Sistema Nacional de Salud en su conjunto, lo que muestra la importancia de los mismos.
Durante estos 20 años el conocimiento y el avance científico no se ha detenido y ha habido avances importantes, pero quizás el avance más relevante, y que ha marcado la nueva estructura del 5º ENP, haya sido la publicación del nuevo modelo teórico de las lesiones cutáneas relacionadas con la dependencia (LCRD), dentro del que se incluyen las úlceras por presión y otros tipos de lesiones de la piel6,7,8. El grupo de lesiones que hasta el año 2013, en el 4º ENP, se agrupaban como úlceras por presión, en realidad engloban varios tipos de lesiones con diferentes mecanismos etiológicos y cuya diferenciación es fundamental de cara a la prevención y abordaje de las mismas. Por primera vez se recogen datos epidemiológicos de forma diferenciada de las distintas LCRD (presión, fricción, humedad, laceraciones y lesiones combinadas) en las unidades hospitalarias. Esto permitirá hacer comparaciones con estudios previos. Posiblemente, esta nueva metodología marcará un antes y un después en los análisis epidemiológicos de estas lesiones.
Otro aspecto a considerar es el cambio en la denominación desde úlceras por presión a lesiones por presión (LPP) que hemos adoptado, en consonancia con la mayoría de sociedades internacionales, y que fue propuesto inicialmente en 2016 por el National Pressure Ulcers Advisory Panel (NPUAP) en Estados Unidos9 y que está siendo aceptada en la mayoría de países10. Esta modificación se basa en que no en todas las categorías de las lesiones por presión hay “ulceración”, considerada como pérdida de la integridad de la piel, como ocurre en la categoría 1 y en la lesión de tejidos profundos. Además, la palabra lesión tiene connotaciones de efecto o evento adverso sufrido por la persona. En este artículo usaremos el término LPP, y la denominación úlceras por presión, solo cuando se haga referencia a estudios anteriores en los que se empleó esa denominación.
Desde la publicación del 4º ENP en España, han sido numerosos los artículos publicados sobre la prevalencia de úlceras por presión en hospitales en diferentes países. En unidades médicas, en Europa se encontró una prevalencia que oscilaba entre el 6 y el 23% en Noruega11,12,13, el 24,2 y el 28,2% en Suecia14 o el 22,7 y 24,7% en Italia15,16, que son cifras muy superiores a las encontradas en España en aquel momento (7,8%) y a las que solo el 8,9% en Reino Unido17 se asemeja a nuestros datos.
En otros entornos en países emergentes también encontramos datos muy dispares que van desde prevalencias muy altas en países como Brasil, con un 40% en un hospital18, a situaciones más moderadas, como el 7,8% en India19, pasando por el 15,5% en los adultos con cáncer en Jordania20, un 1,26% en China21 o el 8% de Indonesia22 y el 12,7% de Turquía23.
En países con importantes políticas de seguridad de los pacientes, como Estados Unidos, se estimó una incidencia de LPP del 2,68% en hospitales y una prevalencia del 7,4% de úlceras preexistentes en el momento del ingreso24. En Australia, Coyer et al.25 estimaron una prevalencia del 3%.
Como vemos hay una amplia variabilidad, que es aún mayor si comenzamos a diferenciar entre los distintos tipos de unidades. Si hablamos de unidades de cuidados intensivos (UCI), las prevalencias pueden ser tremendamente dispares, con cifras del 54% en Noruega26, 39,3% en Arabia Saudí27, 31,4% en China28, 12% en Irlanda26 u 11,5% en Australia25. En Brasil29,30,31, la incidencia varía mucho según los años y hospitales, encontrándose rangos entre el 13,6 y el 69%, una variabilidad que hace muy difícil comparar los datos entre países y sistemas asistenciales, máxime cuando no tenemos claro si solo se consideran las lesiones producidas por presión o se incluyen también las debidas a otras causas, como la humedad. En los últimos años, desde 2016, ya se ha comenzado a analizar de forma separada los diferentes tipos de LCRD (especialmente las lesiones por humedad). En diversos países encontramos cifras de prevalencia que oscilan entre el 4,3 y el 28%17,32,33,34. En España, donde se desarrolló el modelo teórico de las LCRD, ya se han publicado estudios epidemiológicos sobre la prevalencia de LCRD en UCI35 y en unidades médico-quirúrgicas36, lo que viene a confirmar el cambio también en el análisis epidemiológico.
El 5º Estudio Nacional de Prevalencia de LCRD, realizado a finales de 2017 por el GNEAUPP, se ha dirigido a los diferentes entornos asistenciales: hospitales, atención primaria y centro sociosanitarios y residencias de mayores. El gran volumen de datos obtenidos hace difícil su publicación conjunta, por lo que los resultados se van a publicar de forma separada, para hospitales en población infantil37, hospitales en población adulta (en este artículo), atención primaria y residencias de mayores (en próximos artículos).
OBJETIVOS
Obtener indicadores epidemiológicos actualizados sobre las LPP y otras LCRD en las unidades de adultos de los hospitales de España.
Específicos:
Establecer la prevalencia de LPP y otras LCRD en unidades de hospitalización de adultos en centros públicos y privados de España.
Establecer las prevalencias de LCRD ajustadas según características de los hospitales y las unidades.
Analizar las características demográficas y clínicas de las personas que presentan LPP y otras LCRD en las unidades de hospitalización de adultos.
Identificar las características de las lesiones identificadas.
Determinar el uso de las medidas de prevención utilizadas en la prevención de las LPP y otras LCRD en dichas unidades.
MÉTODOS
Diseño
Estudio observacional, epidemiológico, de corte transversal. La participación estuvo abierta a todos los hospitales en España, con cualquier tipo de gestión: públicos, concertados y privados. Para la participación en esta encuesta epidemiológica se invitó mediante un correo electrónico a la mayoría de los hospitales españoles, y también se realizó una amplia difusión a través de los canales de comunicación del GNEAUPP y de redes sociales.
Población y muestra
La población estudiada fueron las personas adultas (mayores de 14 años) ingresadas en alguna unidad hospitalaria. Se usó un muestreo no probabilístico, de conveniencia. La participación en el estudio fue voluntaria, basándose en el interés en colaborar de los profesionales de enfermería, los directivos y gestores de los centros hospitalarios, por lo que se trata de un muestreo de conveniencia. Criterios de inclusión y exclusión: se han incluido datos de cualquier unidad de hospitales tanto públicos como privados. No se establecieron criterios de exclusión a priori.
Variables
Los datos recogidos fueron: características del hospital y de las unidades de hospitalización, uso de escalas de valoración del riesgo, uso de superficies de alivio de la presión, número de pacientes ingresados en la unidad, número de pacientes con alguna LCRD y tipo de lesión según la causa (presión, humedad, fricción, laceraciones o lesiones combinadas), edad y sexo de los pacientes. De cada lesión comunicada se registró: tiempo de evolución, tamaño, categoría según el documento de clasificación de las LCRD de GNEAUPP6 y entorno en el que se produjo. Al formulario empleado en la encuesta se añadió un documento explicativo de los diferentes tipos de lesiones, incluyendo imágenes, para facilitar a los profesionales la correcta identificación y clasificación de las lesiones.
Procedimiento de obtención de datos
Los datos se recogieron mediante un formulario on-line seguro, bien con un acceso general o un acceso específico para aquellos hospitales que lo solicitaron. El cuestionario de obtención de datos estuvo abierto durante 2 meses (noviembre y diciembre de 2017), y cada hospital participante pudo elegir la fecha para recoger y comunicar sus datos.
Análisis de datos
En primer lugar, se realizó la tabulación, codificación y depuración de los datos. Para el análisis descriptivo se usaron frecuencias y porcentajes o medias y desviación estándar, según el tipo de variable. En variables cuantitativas con mucha asimetría se usó la mediana y los percentiles 25 y 75. La prevalencia bruta se calculó dividiendo el número de pacientes con cada tipo de lesión entre el número total de pacientes ingresados en cada unidad en ese día, y se expresó como porcentaje. Para estimar el intervalo de confianza del 95% de las prevalencias se utilizó el método de Wilson38, ya que proporciona unos valores más fiables con porcentajes pequeños.
Aspectos éticos
El protocolo general del estudio fue aprobado por el Comité de ética de investigación de Jaén. En algunos casos, se requirió también la aprobación por los comités de ética de investigación de los hospitales participantes. Los datos fueron anonimizados (sin ningún dato personal identificativo) y se obtuvieron a nivel de unidad. La base de datos se ha almacenado cumpliendo los criterios de privacidad establecidos en la Ley de Protección de Datos de Carácter Personal.
RESULTADOS
En la encuesta se han obtenido datos de 554 unidades pertenecientes a 70 hospitales españoles. En la muestra hay participación de centros de todas las comunidades autónomas españolas (excepto de Navarra y la ciudad autónoma de Melilla). Los datos se refieren a un total de 13.639 pacientes hospitalizados.
Descriptivos de centros participantes
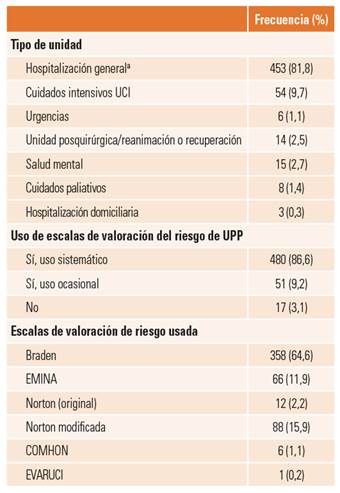
La información fue proporcionada por: profesionales asistenciales (10,8%), miembros de comisiones de úlceras o de heridas (48,2%), supervisoras de unidades (27,3%) y directivos (9,4%). Las principales características de los hospitales participantes se recogen en la tabla 1.
De cada hospital se recogió información sobre el tipo de unidad hospitalaria y sobre el uso de escalas de valoración del riesgo de LPP (tabla 2).
Prevalencia de las lesiones cutáneas relacionadas con la dependencia
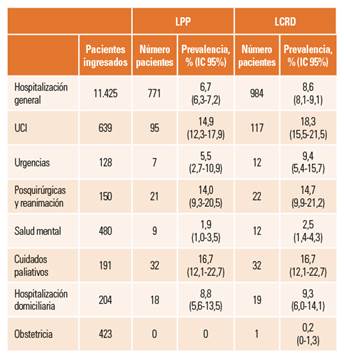
Para cada unidad se obtuvo el número de pacientes con algún tipo de LCRD y el número total de pacientes ingresados en esa fecha, para calcular la prevalencia. La tabla 3 muestra los valores de prevalencia de cada tipo de lesión, según mecanismo causal.
Tabla 3 Prevalencia de lesiones en adultos hospitalizados, según mecanismo causal (13.639 pacientes)

aLesiones combinadas: dos o más causas (presión, fricción, humedad).
LCRD: lesiones cutáneas relacionadas con la dependencia.
De las 554 unidades hospitalarias participantes, un 38,3% (212 unidades) no tenían ningún paciente con LPP y un 61,7% (342) tenían uno o más pacientes. Considerando cualquier tipo de LCRD, solo un 25,6% (142 unidades) no tenía ningún paciente con lesión y un 74,4% (412) tenía uno o más pacientes. Se pone de manifiesto una gran variación entre unidades de los diferentes hospitales, con respecto a la prevalencia, tanto de LPP (fig. 1) como de LCRD en general (fig. 2).

Figura 1 Proporción de unidades hospitalarias según su prevalencia de lesiones por presión. En verde, 0%; en naranja, prevalencia media; en crema, mayor del 15%.
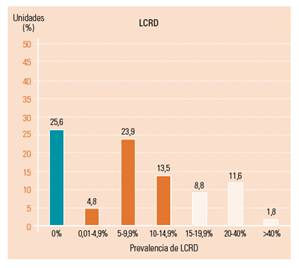
Figura 2 Proporción de unidades según prevalencia de cualquier tipo de lesión cutánea relacionada con la dependencia.
Para profundizar en el análisis se han considerado las cifras de prevalencia de LPP y de LCRD según el tamaño del hospital (tabla 4) y según el tipo de unidad hospitalaria (tabla 5). Existen importantes diferencias en los valores de prevalencia entre las unidades de hospitalización general y otras unidades, tales como UCI, posquirúrgicas o paliativos.
Tabla 4 Prevalencias de lesiones por presión (LPP) y lesiones cutáneas relacionadas con la dependencia (LCRD) según el tamaño del hospital

Tabla 5 Prevalencias de lesiones por presión (LPP) y lesiones cutáneas relacionadas con la dependencia (LCRD) según características de las unidades hospitalarias
No solo hay variabilidad a nivel de las unidades, sino que también se observa una gran variación en los valores de prevalencia media de las lesiones entre los diferentes hospitales. Este dato se ha analizado para las lesiones más frecuentes -LPP- y en los dos tipos de unidades con más representación: hospitalización general y UCI. La figura 3 muestra el gráfico de dispersión de los valores medios de prevalencia en unidades de hospitalización para los 40 hospitales que proporcionaron datos de dos o más unidades. La figura 4 muestra el gráfico de dispersión de los valores de prevalencia en UCI de 31 hospitales.

Figura 3 Gráfico de dispersión de la prevalencia media de lesiones por presión en unidades de hospitalización general de 40 hospitales. Las líneas horizontales rojas muestran los límites inferior y superior del intervalo de confianza del 95%. Los puntos por encima de la línea superior son hospitales con prevalencia superior a la media general, y los que están por debajo de la línea inferior tienen prevalencias menores.

Figura 4 Gráfico de dispersión de la prevalencia de lesiones por presión en unidades de cuidados intensivos de 31 hospitales. Las líneas horizontales rojas muestran los límites inferior y superior del intervalo de confianza del 95%. Los puntos por encima de la línea superior son hospitales con prevalencia superior a la media general, y los que están por debajo de la línea inferior tienen prevalencias menores.
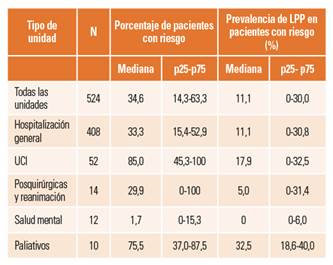
La tabla 6 presenta los porcentajes de pacientes de cada unidad que eran considerados como con riesgo de LPP. Se ha calculado también el porcentaje de pacientes de riesgo que habían desarrollado alguna LPP. Puesto que los datos tienen una distribución muy asimétrica, se presentan los valores de la mediana y los percentiles 25 y 75.
Descripción de los pacientes con LCRD
Se obtuvieron datos de 1.188 pacientes con alguna LCRD, de los cuales un 55,6% eran hombres y un 44,4% mujeres. La edad media fue de 74,7 años (DE = 14,8), con un rango entre 14 y 103 años.
Respecto a la existencia de incontinencia entre los pacientes con alguna LCRD, se recogieron los siguientes datos: incontinencia urinaria, 14,2% de los pacientes; fecal, 9,9%; mixta, 50,3%; sin incontinencia, 21,1%.
En la tabla 7 se presentan los datos sobre el número de lesiones por paciente según cada tipo de LCRD, para los cuatro tipos de unidades hospitalarias.
Tabla 7 Tipo y número de lesiones cutáneas relacionadas con la dependencia (LCRD) desarrolladas por pacientes adultos en unidades de hospitalización

aEn unidad de cuidados intensivos (UCI), un paciente hasta con 15 lesiones.
Sobre las medidas de prevención para el desarrollo de LPP, se recogió información sobre el uso de superficies especiales de manejo de la presión (SEMP) en los pacientes que habían desarrollado alguna LCRD. La tabla 8 muestra el porcentaje de estos pacientes que disponían de algún tipo de SEMP.
Descripción de las lesiones: causas, dimensiones, duración y localización anatómica
Se han obtenido datos descriptivos de un total de 1.945 lesiones. Según los mecanismos causales serían debidas a: presión, 66,8%; humedad, 8,6%; fricción, 6,4%; lesiones combinadas, 11,6%; laceraciones, 5,9%, y no conocida o no informada, 0,7%.
Según el entorno en el que se desarrollaron las lesiones, se diferencia entre producidas dentro de un hospital o instituciones (nosocomiales) y fuera de una institución (en domicilio). Encontramos que fueron lesiones nosocomiales: presión, 72,2% (938/1.299); humedad, 79,8% (134/168); fricción, 80,8% (101/125); combinadas, 59,3% (134/226); laceraciones, 74,7% (86/115).
Las lesiones fueron clasificadas de acuerdo con la propuesta de sistema de categorización de LCRD del GNEAUPP6. La tabla 9 presenta los datos tanto a nivel global como para unidades de hospitalización general y de UCI.
Tabla 9 Clasificación de las lesiones según el sistema de categorización de lesiones cutáneas relacionadas con la dependencia (LCRD) del GNEAUPP
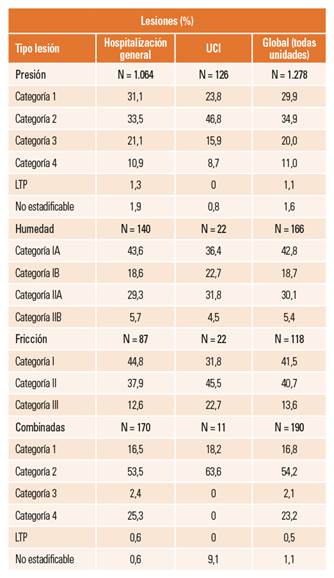
UCI: unidad de cuidados intensivos; LTP: lesión de tejidos profundos.
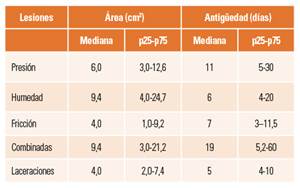
A partir del largo y ancho de la lesión se calculó su área (con el coeficiente corrector de Kundin [×0,785] para las mayores de 10 cm2). También se recogió la duración de la lesión desde su inicio, en número de días. Los valores se presentan como mediana y percentiles 25 y 75 debido a su alta asimetría (tabla 10).
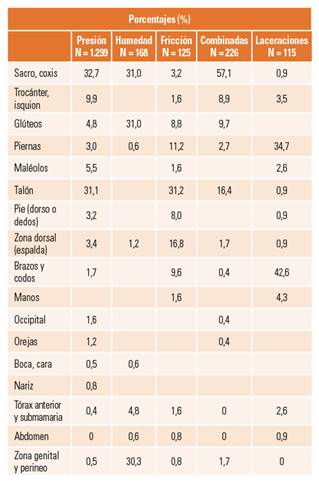
Finalmente, se describe la localización anatómica de los diferentes tipos de lesiones, según su mecanismo causal (tabla 11).
DISCUSIÓN
El 5º ENP ha sido el primer estudio epidemiológico de ámbito nacional realizado en España que ha recogido datos sobre la prevalencia en unidades hospitalarias de los diferentes tipos de LCRD y no solo de las lesiones producidas por la presión. También es el estudio con una muestra más amplia y representativa de hospitales españoles, sobre todo hospitales públicos, por lo que ofrece una información epidemiológica bastante fiable. No obstante, por la baja participación de hospitales privados y concertados, la extrapolación de estos datos a este tipo de centros debe hacerse con cautela asumiendo que la situación en los mismos pueda ser peor.
Por otro lado, es destacable la mejora en la implicación de los equipos directivos de hospitales (supervisiones y direcciones de enfermería) en la participación en este estudio. Esto ha supuesto un avance respecto a los estudios anteriores, en los que la implicación institucional fue bastante menor. Pensamos que esta situación refleja la credibilidad y la utilidad como estándar, de los estudios de prevalencia que cada 4 años realiza el GNEAUPP.
Por primera vez se ha estimado una prevalencia global de LCRD de cualquier tipo en pacientes adultos hospitalizados, que se sitúa en el 8,7%. Según los distintos mecanismos causales, las lesiones debidas a la presión (antes conocidas como úlceras por presión) son las más frecuentes, con una prevalencia del 7,0%, seguidas por las lesiones combinadas (1,5%), las lesiones por humedad (1,4%), lesiones por fricción (0,9%) y laceraciones (0,9%). Esta prevalencia de lesiones combinadas, con más de un mecanismo causal, viene a confirmar nuestra hipótesis previa de que muchas de las lesiones antes denominadas como UPP, realmente no se deben solo a la presión.
Solo un 0,4% de las lesiones quedaron sin clasificar por los profesionales informantes, lo que refleja una buena capacidad diagnóstica y un buen conocimiento del sistema de clasificación de las LCRD recientemente propuesto por el GNEAUPP6. Es posible que la puesta en marcha del curso de aprendizaje virtual guiado sobre la clasificación de estas lesiones, SECLARED39,40, que han realizado varios miles de profesionales en los últimos años, haya contribuido a ello.
Lesiones por presión
La primera impresión es que la prevalencia de LPP en hospitales ha disminuido ligeramente en 2017 (7%) respecto al anterior estudio de 2013 (7,87%), Sin embargo, hay que considerar que en el estudio de 2013, bajo la denominación úlceras por presión se incluían los diferentes tipos de lesiones, por lo que sería más adecuado compararlo con la prevalencia de cualquier tipo de LCRD en 2017, que fue de 8,7%. Pensamos que este valor indica un mejor registro y clasificación de las lesiones, más que un aumento real respecto a años anteriores. Cifras similares a otro estudio de ámbito nacional en 776 unidades hospitalarias, realizado en Francia en 2018, con una prevalencia de 7,8%41.
Analizando con más detalle los datos de prevalencia de LPP, específicamente, y de LCRD, de forma general, creemos importante destacar tres hallazgos de nuestro estudio. En primer lugar, a nivel de hospital, encontramos diferencias en la prevalencia de LPP según el tamaño del hospital. Los hospitales medianos y grandes, a partir de 200 camas, tienen prevalencias más bajas que los hospitales pequeños, siendo la diferencia especialmente significativa para los hospitales entre 100 y 200 camas. Este efecto ya fue identificado en el 4º ENP en 2013, pero con menor magnitud3. No hemos encontrado en la literatura científica datos para comparar, ya que no es frecuente que se calcule la prevalencia ajustada por el tamaño del hospital. Como hipótesis proponemos que deben ser factores organizativos (implicación institucional), de motivación y de disponibilidad de recursos para la prevención los que determinen estas diferencias, aunque sería necesario investigarlo de forma específica.
En segundo lugar, se manifiestan grandes diferencias en la prevalencia de lesiones, tanto a nivel de hospital como a nivel de unidades. Entre los hospitales se puede apreciar en la amplia dispersión de valores de prevalencia en las figuras 3 y 4. Hay numerosos hospitales con cifras de prevalencia muy bajas (menores que la media global) tanto en hospitalización general como en UCI, lo que muestra que es posible reducir la prevalencia de las lesiones. A nivel de las unidades, se comprueba que es posible la prevalencia “cero”, un 38% de las unidades no tenían ningún caso de paciente con LPP en el momento del estudio. Al mismo tiempo, existen unidades con cifras alarmantes, superiores al 20%. En parte estas diferencias pueden deberse al tipo de unidad (que comentaremos a continuación) pero también a los planes de prevención, motivación y recursos de que dispongan.
En tercer lugar, destacamos las diferencias en la prevalencia entre diferentes tipos de unidades hospitalarias. En el 5º ENP se hizo un esfuerzo por incluir en la recogida de datos a unidades que habitualmente eran excluidas, tales como salud mental, obstetricia, urgencias. La prevalencia en unidades de hospitalización general está en un rango similar al 4º ENP de 2013, entre 6,3 y 7,2% (no se ha diferenciado entre unidades médicas y quirúrgicas, ya que esta diferencia es cada vez menos clara y aporta poco al análisis). Destaca la alta prevalencia en UCI del 14,9%; no obstante, evidencia una disminución respecto al año 2013, que fue del 18,5%. La mayor prevalencia de LPP en unidades de cuidados críticos es un resultado encontrado en la mayoría de estudios25,27. Por otro lado, resulta novedoso conocer las prevalencias de LPP en unidades posquirúrgicas y de reanimación, que llega al 14,0%, y especialmente en unidades de cuidados paliativos donde alcanza un 16,7%. El ámbito quirúrgico ha sido tradicionalmente considerado como de bajo riesgo y baja incidencia de LPP, y es frecuente que los profesionales de enfermería de estas unidades tengan una percepción de bajo riesgo. Los datos de este estudio alertan sobre la necesidad de explorar más a fondo el problema asumiendo la necesidad de mayor implicación en la prevención de estas unidades.
La alta prevalencia de LPP en unidades de cuidados paliativos pone de manifiesto un importante problema de prevención. Es cierto que son pacientes de elevado riesgo (un 75% eran pacientes con riesgo de LPP), pero es posible que las medidas de prevención usadas sean insuficientes o ineficaces, ya que hasta un 32,5% de los pacientes con riesgo habían desarrollado una LPP. En España no hay datos publicados para comparar; sin embargo, la situación es similar en otros países, como Italia, prevalencia del 13,1%42 o Brasil, 18,8%43. Los datos referidos a Estados Unidos indican que hasta 1 de cada 3 pacientes en situación terminal atendidos en centros de paliativos (denominados “Hospices”) sufren algún tipo de heridas, siendo las LPP hasta un 50% de ellas44.
Con frecuencia las unidades de salud mental y de obstetricia y ginecología no se han incluido en los estudios de prevalencia de LPP, por considerar que son pacientes de bajo riesgo y no se desarrollan lesiones de este tipo. Nuestros datos confirman la práctica ausencia de LPP en unidades obstétricas, pero muestran que sí se produce LPP y otro tipo de LCRD entre las personas ingresadas en unidades de salud mental; aunque la prevalencia es baja, es importante considerar las medidas de prevención necesarias en estas unidades. Sobre este tipo de unidades no hemos encontrado en la literatura científica datos para comparar nuestros resultados.
Sobre las medidas de prevención, en este estudio se ha analizado la proporción de pacientes con LPP que disponían de superficies especiales de manejo de la presión (SEMP), colchones o cojines tanto de tipo estático como dinámico. En unidades de hospitalización general hasta un 25% de pacientes que ya habían desarrollado una LPP seguían sin disponer de alguna SEMP. En UCI, urgencias y unidades posquirúrgicas el porcentaje de pacientes sin SEMP es bajo y la mayoría disponen de SEMP de tipo dinámico. En unidades de cuidados paliativos, a pesar de la alta prevalencia de LPP, lo más frecuente son las SEMP de tipo estático. Finalmente es destacable que en pacientes en hospitalización domiciliaria la disponibilidad de SEMP es muy baja. Globalmente, estos datos son similares a los obtenidos en el año 2013, cuando se encontró que un 78% de pacientes hospitalizados con LPP disponían de algún tipo de SEMP. Estos datos nos indican que 1 de cada 4 pacientes con LPP en unidades de hospitalización no disponen de una SEMP adecuada para el tratamiento de la lesión, en contra de las recomendaciones de las guías de práctica clínica. Un estudio realizado en hospitales de 5 países europeos en 2007 ofrece un amplio rango de variación entre países. El porcentaje de pacientes con LPP que no disponían de SEMP en cama fue del 28,4% como media, con un rango entre el 4,9% en Reino Unido hasta un 74,9% en Italia45.
Una elevada proporción de las LPP son nosocomiales, es decir, se han producido en una institución sanitaria (hospital o residencia de mayores), frecuentemente la misma en la que se encuentra el paciente. En este estudio, el porcentaje de LPP nosocomiales alcanza el 72,2%, con un aumento respecto al 65% informado en el anterior estudio nacional del año 20133. Las cifras son similares en otros países, 78% en Suecia46, 79% en Canadá47 o un 51% en Alemania48. El hecho de que los pacientes desarrollen más LPP (y también más LCRD de otro tipo) cuando están en centros de atención especializada, como los hospitales, puede deberse, en parte, a una situación de mayor deterioro de salud, pero también refleja un fallo evidente en los procedimientos de prevención de estas lesiones.
Con respecto a las lesiones por presión, lo más frecuente es que los pacientes presenten 1 o 2 lesiones, aunque se documenta algunos pacientes con 5 o más LPP. Las lesiones de categoría 2 son las más frecuentes, seguidas por las de categoría 1, aunque sigue hallándose hasta un 11% de lesiones de categoría 4. En general, la distribución por categorías es similar a la encontrada en el 4º ENP en 20133. El tamaño de las úlceras, con una mediana en 6 cm2, es también similar al de 2013, mientras que el tiempo de evolución (11 días en este estudio) parece ser algo menos (17 días en 2013).
Lesiones por humedad
Las lesiones cutáneas asociadas a la humedad (LESCAH) incluyen hasta 6 tipos de lesiones de la piel, y tienen como mecanismo causal la exposición continua a humedad (orina, heces, exudados, sudoración)6. La dermatitis asociada a la incontinencia (DAI) es el tipo más frecuente en entornos asistenciales. Basándonos en los resultados de este 5º ENP, serían el segundo tipo de LCRD más frecuente, después de las LPP, con una prevalencia del 1,4% tanto en unidades de hospitalización general como en UCI. Mayoritariamente se presenta 1 lesión por paciente, siendo glúteos, coxis y zona perineal, las localizaciones más frecuentes. Su tamaño es mayor que otras LCRD, con una mediana de 9 cm2 y una evolución de 6 días.
Esta baja prevalencia encontrada en este 5º ENP posiblemente esté infraestimada, y el valor real sea mayor, debido a que ha sido la primera vez que se recogían datos sobre estas lesiones y aún los profesionales de enfermería no identifican correctamente las lesiones por humedad. En el 4º ENP de 2013, en un 8% de las úlceras identificadas como UPP se consideró la humedad como factor causal, y por tanto serían LESCAH.
Hay pocos estudios para comparar, aunque un estudio reciente informa de una incidencia del 29% de lesiones por humedad en una UCI en España49. La prevalencia de LESCAH en hospitales informada en otros estudios es bastante variable, desde un 4,34% en un hospital universitario durante un periodo de 12 meses50 hasta cifras tan altas como un 23% de DAI y 36% de dermatitis intertrigosa en un hospital de Estados Unidos51. Otro estudio reciente en cuatro hospitales en Noruega informa de una prevalencia de DAI de 7,6%52.
Lesiones combinadas
La experiencia clínica indica que, en ocasiones, las lesiones son debidas a más de un factor o mecanismo causal (presión, fricción y humedad). Estás lesiones combinadas o multicausales se han contabilizado de forma específica, por primera vez en este estudio. Aunque la prevalencia encontrada (1,5%) es baja, pone de manifiesto su existencia tanto en hospitalización general como en UCI. Mayoritariamente aparecen en coxis (presión más humedad) y en talones (presión más fricción). Son lesiones de mayor tamaño (9,4 cm2) y más antigüedad (19 días) que otras de las LCRD identificadas, lo que implica mayor gravedad y mayor dificultad para conseguir su cicatrización. No hay datos en la literatura científica para comparar estos valores, únicamente los resultados del 4º estudio en 2013, en los que un 13% de las úlceras se atribuyeron a más de una causa3. Posiblemente este tipo de lesiones también estén infraestimadas y su prevalencia real sea mayor, una vez que los profesionales tengan mayor experiencia en su identificación.
Laceraciones
Estás lesiones, denominadas como “skin tears” en los países angloparlantes, ocurren sobre todo en personas frágiles y son debidas a traumatismos que separan las capas de la piel (epidermis y dermis) originando un desgarro o colgajo de espesor parcial o total53. Actualmente no existe un término en español consensuado y aceptado generalmente para denominar estas lesiones, y se han usado diferentes términos: laceraciones, desgarros cutáneos, lesiones cutáneas laceradas54. En nuestro estudio hemos utilizado la denominación de laceraciones para referirnos a estas lesiones.
A pesar de que estas lesiones fueron descritas hace bastantes años, en 199055 como lesiones muy frecuentes en pacientes ancianos, sobre todo en residencias de mayores, hasta fechas recientes no han sido consideradas en los estudios epidemiológicos y hay muy pocos estudios publicados. En España nuestro estudio ha sido el primero en recoger datos sobre las laceraciones, consideradas como LCRD, en los diferentes entornos asistenciales. En hospitales se ha encontrado una prevalencia del 0,9%, siendo más frecuentes en unidades de hospitalización general que en UCI, probablemente debido a que en las primeras suele haber pacientes de mayor edad. Las localizaciones anatómicas más frecuentes son piernas y brazos. Son lesiones de tamaño pequeño (4 cm2) y menos días de evolución (5 días) que otras LCRD.
Los datos de prevalencia de laceraciones publicados en la literatura científica ofrecen valores muy diferentes, aunque todos los estudios se refieren a residencias de mayores u hospitales de larga estancia, y no a hospitales de agudos. En Estados Unidos se ha descrito una prevalencia del 16%56, mientras que Australia sería de un 9,1%57. Otro estudio las sitúa como las lesiones más frecuentes (54%) entre residentes de 44 residencias de mayores, frente a úlceras por presión y úlceras de pierna58. En este contexto, creemos que el valor de prevalencia de laceraciones entre pacientes hospitalizados también está infraestimado, y que probablemente en próximos estudios se obtendrán prevalencias mayores, una vez que los profesionales las identifiquen mejor y las consideren como lesiones que deben ser prevenidas59.
Limitaciones
En la interpretación de estos resultados hay que tener en cuenta que la muestra de hospitales no fue aleatoria, sino que se basó en participación voluntaria, por lo que es posible que los hospitales más motivados en la prevención de estas lesiones estén más representados, lo que por una parte podría producir algo de sesgo hacia valores de prevalencia menores, pero, por otra, puede suponer una mejor identificación y declaración de las lesiones en los pacientes. No obstante, puesto que la muestra final fue muy amplia y con representación de prácticamente todo el territorito nacional, pensamos que este posible sesgo queda reducido. Otra limitación es que los valores se basan en datos informados por los hospitales, en función de sus registros, lo que también podría suponer un sesgo hacia una infraestimación de las prevalencias. Este sesgo se ha intentado reducir mediante la estricta garantía de confidencialidad de los datos y no identificación de ningún centro, con el fin de permitir que los hospitales ofrezcan sus datos reales. Estos resultados serían aplicables para los hospitales públicos; su extrapolación a los hospitales privados y concertados debe hacerse con cautela, dada su baja representación en la muestra analizada.
CONCLUSIONES
La prevalencia de LCRD en unidades de hospitalización de adultos de hospitales públicos españoles fue, globalmente, del 8,7%, siendo las LPP las lesiones más frecuentes, con un 7,0% de prevalencia. Estas cifras son similares a las de estudios anteriores, sin que se aprecie un descenso en la prevalencia.
Por primera vez se han obtenido valores de prevalencia de otros tipos de LCRD, que permiten orientar la epidemiología de estas lesiones.
Tanto las LPP como el resto de LCRD son mayoritariamente nosocomiales, producidas en hospitales y otras instituciones, sin que se aprecie una disminución respecto a estudios anteriores.
Estos resultados ponen de manifiesto que es necesario mejorar los programas de prevención, los conocimientos y motivación de los profesionales y los recursos puestos a su disposición.