INTRODUCCIÓN
La linfadenitis cervical es la forma clínica más frecuente de infección por micobacterias no tuberculosas (MNT) en niños inmunocompetentes menores de 5 años1(10-20% de todas las adenitis cervicales2). Estas MNT son de distribución mundial y se aíslan en un gran número de fuentes como arena, agua, leche, animales domésticos y salvajes, aves, etc. La más frecuente puerta de entrada es por ingesta o inhalación de productos contaminados. Aunque la mayoría de las personas expuestas no llegan a sufrir enfermedad, la forma más frecuente de presentación clínica es una masa única, indolora, firme en región cervical anterior o preauricular. En países desarrollados,Mycobacterium avium complex (MAC) es la responsable con más frecuencia3. Mycobacterium lentiflavum (M. lentiflavum) se considera una micobacteria emergente, publicándose en 1997 los dos primeros casos de adenitis atribuidas a este germen en la edad pediátrica4. Datos analizados en España en dos comunidades autónomas muestran un aumento significativo del número de casos en las dos últimas décadas1,5.
CASOS CLÍNICOS
Presentamos dos pacientes con linfadenitis cervical anterior y preauricular detectados en consulta de Atención Primaria en un centro de salud de la Comunidad de Madrid (España), en los últimos 3 años.
Caso 1
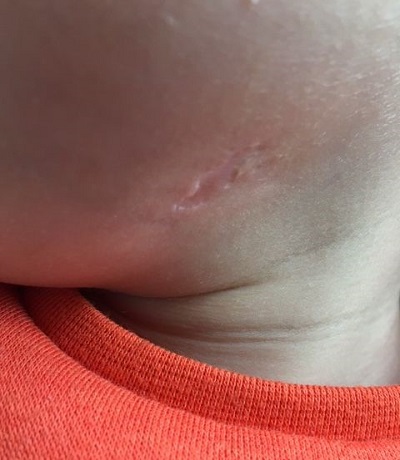
Paciente varón de 23 meses, asintomático, que acude con su madre porque esta detecta tumoración cervical anterior izquierda 24 horas antes. Antecedentes familiares y personales sin interés. Vacunaciones adecuadas para su edad. No alergias conocidas. El paciente presenta muy buen estado general, apirético y con exploración normal salvo adenopatía única de 2,5 x 3 cm en región cervical anterior izquierda, de consistencia no blanda, no adherida a planos profundos, no caliente y con piel suprayacente normal. No lesiones en la piel próxima a la misma. Se inicia tratamiento con amoxicilina-clavulánico. Se reevalúa en 4 días, llamando la atención la persistencia de la adenopatía, lo que contrasta con el buen estado general del niño, que seguía asintomático. Los estudios de hematología, bioquímica, serología de citomegalovirus (CMV), virus de Epstein-Barr (VEB), virus herpes 6 y toxoplasmosis fueron normales o negativos. Prueba de tuberculina a las 48 h: 6 mm de induración, sin haber factores de riesgo de tuberculosis. Radiografía de tórax normal. Con sospecha de adenitis por MNT se deriva a hospital. El estudio ecográfico se informa como: "lesión de 1,7 x 3,5 x 2,3 cm, polilobulada, de ecogenicidad media, con la porción anterior, mal definida, sin aumento de la vascularización en el Doppler. Hay cambios inflamatorios en el tejido celular y la piel cercanas a la lesión (se encuentra a 6 mm de la piel). Resto del cuello con ganglios inespecíficos. Glándula tiroidea sin alteraciones. Los hallazgos son compatibles con adenitis por micobacterias con extensión fuera del ganglio y cambios inflamatorios en piel y tejido celular subcutáneo (posible incipiente fistulización)" (Fig. 1). Por medio de punción-aspiración con aguja fina (PAFF) se consigue material para cultivo que resulta positivo para M. lentiflavum(Fig. 2). Dado el alto grado de resistencia y el riesgo de que la intervención quirúrgica pueda dañar fibras nerviosas de nervio facial se decide, junto con los padres, la actitud de ver evolución espontánea. La adenopatía fistuliza a los 2 meses, quedando una cicatriz residual 2 años y 10 meses después (Fig. 3).
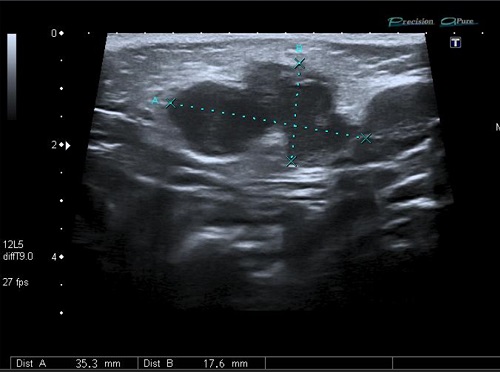
Figura 1. Paciente de 23 meses. Ecografía de nódulo cervical por micobacterias no tuberculosas (M. lentiflavum).
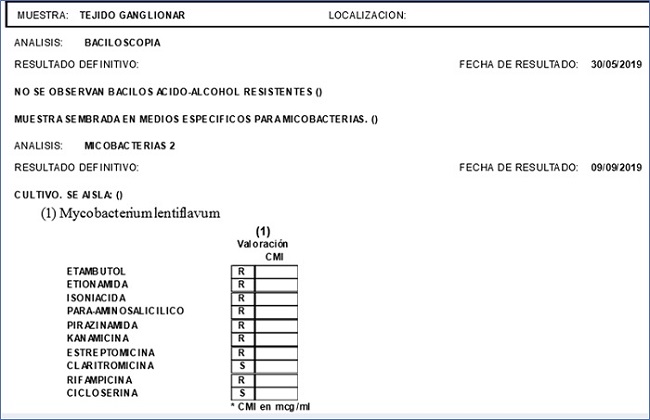
Figura 2 Paciente de 23 meses. Linfadenitis cervical por micobacterias no tuberculosas. Cultivo de M. lentiflavumy antibiograma.
Caso 2
Paciente de 23 meses, mujer, asintomática, que consulta porque los padres detectan una tumoración preauricular derecha 24 horas antes, sin fiebre ni otros síntomas acompañantes. Antecedentes familiares y personales sin interés. Vacunaciones adecuadas para su edad. No alergias conocidas. La exploración es normal, salvo tumoración única preauricular derecha compatible con adenopatía de 1,5 cm de diámetro, de consistencia firme, sin dolor ni eritema. Se aprecia herida a nivel del pliegue anterior del pabellón auricular homolateral. No respuesta a antibiótico (amoxicilina-clavulánico, 7 días). Estudios de hematología, bioquímica, serología de CMV, VEB, virus herpes 6 y toxoplasmosis fueron normales. Prueba de tuberculina a las 48 h negativa. Radiografía de tórax normal. Con sospecha diagnóstica de adenitis por MNT se deriva al hospital, donde, ante un primer hallazgo ecográfico de "adenitis de ganglio intraparotideo derecho con marcada hipogenicidad, a valorar posible abscesificación", deciden tratamiento con trimetropin-sulmatetoxazol durante 7 días, sin mejoría. Se deriva de nuevo por alta sospecha diagnóstica de MNT, repitiendo ecografía, que se informa: "la lesión palpable corresponde a un ganglio intraparotideo de aproximadamente 1,1 x 1,6 x 1,4 cm; presenta vascularización hiliar prominente y aspecto heterogéneo y marcadamente hipoecoico, con cambios inflamatorios perilesionales. Los hallazgos son compatibles con adenopatía por micobacteria atípica como primera aproximación diagnóstica" (Fig. 4). Se realiza PAAF para cultivo y se aísla M. lentiflavum (antibiograma igual que en el anterior caso, Fig. 2). Dado el riesgo de resistencia a antibacterianos y de dañar la glándula parótida en la extirpación se decide, junto con los padres, la actitud conservadora. A los 2 meses fistuliza con drenaje, dejando en la actualidad, 2 años después, una cicatriz residual (Fig. 5).
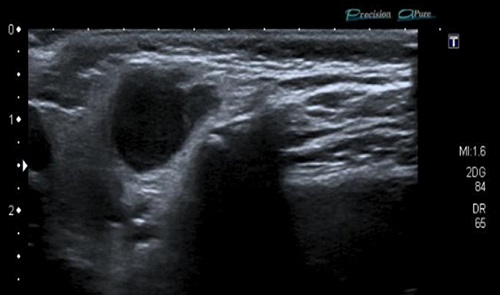
Figura 4. Paciente de 23 meses. Ecografía de nódulo intraparotideo por micobacterias no tuberculosas (M. lentiflavum).
DISCUSIÓN
La linfadenitis cervical es muy frecuente en la infancia. La mayoría de los casos son producidos por reactividad a virus y en segundo lugar a bacterias6. Las MNT ocupan el 10-20% de todas las linfadenitis cervicales2. Estas micobacterias son ubicuas y de distribución mundial. Según estudios reportados, la incidencia oscila de 0,8-3,5/100 000 habitantes7. La forma más frecuente de presentación clínica es linfadenitis cervical anterior y, en segundo lugar, preauricular8, en ausencia de otros síntomas y signos. En un 95% son unilaterales, indoloras, movibles, de consistencia firme, que contrasta con el buen estado general del paciente, como ocurre en los dos casos presentados. Dejada a su evolución espontánea, la adenopatía aumenta de tamaño durante varias semanas, cambia el color de la piel a violáceo, fistuliza en 3-4 meses hasta cicatrizar en 12-18 meses9,10. La analítica es anodina, sin aumento de reactantes de fase aguda, salvo que haya sobreinfección bacteriana. La serología es negativa y la radiografía de tórax es normal. La prueba de tuberculina suele ser negativa o de >5 mm de induración en el 20-60% de los casos según algunas series3, sin que haya factores de riesgo de tuberculosis (al igual que ocurrió en uno de nuestros pacientes), pero raro >15 mm11, en cuyo caso habría que sospechar de M. tuberculosis. La ecografía es de elección por su accesibilidad e inocuidad12, y suele mostrar lesión hipoecogénica con cambios inflamatorios perilesionales y con ausencia de hilio graso. La confirmación diagnóstica se realiza aislando la MNT por cultivo o por una prueba de reacción en cadena de la polimerasa (PCR). No se recomienda incisión y drenaje para la recogida de muestra por alto riesgo de recurrencia. La PAFF puede no recoger suficiente número de gérmenes13, por lo que, si está en lugar accesible, lo mejor sería extirpación completa de la adenopatía, ya que permite el aislamiento del germen, mejor resultado estético que dejada a su evolución espontánea12, o con tratamiento farmacológico, consiguiendo en algunas series hasta un 96% de curación frente a un 66% en casos con tratamiento farmacológico solo14. En menos del 5% se observan recurrencias. En un 2-17% de los casos hay riesgo de parálisis facial transitoria15. Si el paciente no es candidato a la extirpación16, la segunda opción sería tratamiento farmacológico. No existe consenso en el tratamiento de elección y la duración del mismo, aunque se recomienda un mínimo de 6 meses y todos los estudios suelen incluir claritromicina y rifabutina con o sin etambutol17. En algunos casos se añade ciprofloxacino, con buena respuesta18. Algunos autores refieren que el tiempo de resolución no difiere significativamente a tratamiento observacional19.
M. lentiflavum es la micobacteria aislada en los dos casos presentados aquí. Su crecimiento es lento, afecta a niños inmunocompetentes a edad más temprana que otras MNT; suele afectar a menos cadenas ganglionares, es resistente a múltiples antibacterianos y fistuliza de forma más frecuente20,21. Dada la localización de las adenopatías en nuestros pacientes, con riesgo de dañar al nervio facial o la glándula parótida, respectivamente, en caso de extirpación y la resistencia a la mayoría de los antituberculosos, como se ve en el antibiograma, la actitud conservadora puede ser la más apropiada. En ambos casos no ha habido recurrencia dos años después de su diagnóstico.
CONCLUSIONES
El motivo de este artículo es concienciar de la importancia de este germen emergente, que desde Atención Primaria se puede sospechar cuando nos encontramos ante un paciente de menos de 5 años con adenopatía única firme cervical o intraparotídea que persiste a pesar de tratamiento antibiótico de amplio espectro y que contrasta con el buen estado general del paciente y la ausencia de síntomas acompañantes.