Introducción
El 31 de diciembre de 2019 las autoridades de China comunicaron a la Organización Mundial de la Salud (OMS) varios casos de neumonía de etiología desconocida en Wuhan1.
Estudios realizados a pacientes infectados en China y Tailandia mostraron los datos genómicos del nuevo virus y descubrieron que tienen relación con coronavirus similar al síndrome agudo respiratorio severo (SARS) los cuales fueron aislados en murciélagos2, por lo que decidieron llamar al nuevo virus SARS-CoV-2.
El 30 de enero de 2020, la OMS declaró el brote de enfermedad del coronavirus 2019 (COVID-19) emergencia de salud pública internacional3.
El 11 de febrero del 2020, la OMS anunció que el nombre oficial de la enfermedad causada por este virus sería COVID-194.
Además de China, otros países como Italia, España, Tailandia, Japón, Corea del Sur y EEUU comenzaron a reportar casos debido al movimiento internacional de personas.
El inicio de la pandemia fue una situación desbordante e incontrolable5. Los empleados de salud han trabajado en primera línea6, lo que les ha expuesto hasta 4 veces más al riesgo de contagio y propagación de la enfermedad que al resto de la comunidad.
Por otra parte, se produjo desabastecimiento del equipo de protección personal (EPP) debido a la logística insuficiente para su producción, adquisición, aprovisionamiento y almacenamiento7. La cadena de suministro se vio afectada a causa del aumento de la demanda del EPP el cual fue también utilizado por la población general. Incluso se adaptaron nuevos elementos para la protección personal de los trabajadores, como son los del área industrial (máscaras elastoméricas con filtros para partículas), ante su falta, surgió el reúso de EPP e incluso el uso del rociado del alcohol8.
Cabe revelar que el trabajador tuvo que adaptarse no sólo al desconocimiento de la enfermedad, sino también al uso del EPP y sus consecuencias, como son la falta de entrenamiento, las molestias físicas, dificultad en la comunicación, sensación del calor, cansancio y dificultad en la eliminación de este por déficit en la recogida de residuos9.
Por otra parte, los sanitarios se enfrentaron al miedo y sentimiento de culpa ante la posible transmisión de la enfermedad a personas de su entorno y al duelo constante.
A colación de la pandemia por SARS-CoV-2, un grupo de enfermeras perteneciente a la red de enfermería INN, decidió realizar este estudio mediante una encuesta virtual dirigida a los trabajadores de salud.
Esta investigación se inició debido a la observación directa en los centros de trabajo de la falta de material y educación con relación al EPP, errores en el uso de este y la falta de coordinación en los centros debido al rápido avance de la pandemia. Esto se daba tanto en personal clínico como en servicios adjuntos.
De la evidencia hasta ahora publicada se establece el objetivo de determinar el nivel de protección de los trabajadores de salud en relación con la pandemia mundial causada por el SARS-CoV-2 entre marzo de 2020 y febrero de 2021.
Métodos
El diseño del estudio fue descriptivo, prospectivo y transversal.
El estudio se basó en la difusión de una encuesta Google docs, vía online, elaborada durante octubre y noviembre de 2020. El cuestionario estaba compuesto de 37 preguntas, englobando todas las variables organizadas en tres bloques: preguntas generales, equipo de protección personal (EPP) e infección por SARS-CoV-2, COVID-19. La participación fue voluntaria y anónima.
Con el cuestionario evaluó la correcta utilización y acceso al EPP, se midió los casos de COVID-19 y el efecto de la pandemia en el personal que ha trabajado en el sector de la salud. Se utilizaron tres idiomas en su difusión: español, portugués e inglés.
Para la elaboración del cuestionario se siguió las directrices del documento (Vigilancia STEPS de la OMS. Parte 4: Realización de la encuesta, gestión y análisis de datos, informes y difusión de los resultados 4-1-6 Sección 1: Recolección de datos, 2020)10.
En este documento se utilizan los conceptos de centro sanitario y centro de salud para referirse a los centros de atención de salud en los que los encuestados estuvieron empleados en el momento de responder la encuesta.
Población y ámbito de estudio
Muestreo deliberado.
La población objetivo de la encuesta fue todos los empleados en centros sanitarios de cualquier disciplina o formación. El ámbito del estudio es centros sanitarios como hospitales, centros de atención primaria, residencias de adultos mayores y servicios de traslado de pacientes.
Variables
Estas son sociodemográficas, laborales y epidemiológicas: país de residencia, código postal, nacionalidad, género, edad, grupo étnico, tiene barba, tiene cargas familiares, rol desempeñado durante pandemia, ámbito de trabajo, servicio en el que ha trabajado durante la pandemia, turnos, equipos de trabajo, agresión por trabajar en el área de la salud, equipo de protección personal (EPP) e infección por COVID-19, se tuvo la opción de respuesta múltiple.
Procedimientos
Se realizó una revisión bibliográfica sobre el SARS-CoV-2 y la protección de los trabajadores de salud para evaluar la viabilidad del estudio, al ser la COVID -19 una enfermedad emergente, no se había investigado lo suficiente y se decidió continuar con el proyecto.
Se elaboraron las preguntas de la encuesta y, al ser una pandemia, se divulgó globalmente.
El cuestionario fue distribuido desde noviembre 2020 a febrero 2021 a través de redes sociales, correo electrónico, contacto directo con los encuestados y organizaciones de enfermería.
Luego se cerró la encuesta y se procedió a ingresar la información obtenida en una base de datos de Excel, para organizar, clasificar y tabular los datos, así mismo se utilizó el paquete estadístico SPSS para el análisis de relación entre variables con la prueba estadística de Chi cuadrado.
Mas tarde se compararon los resultados del estudio con otros similares.
La realización del trabajo escrito duro desde febrero hasta diciembre del 2022.
Consideraciones éticas
En la presente investigación se ha considerado los principios éticos de Ezekiel Emanuel, así como el valor científico del estudio, que radica en su aporte a ampliar el conocimiento sobre la temática tratada11.
Por otro lado, se ha utilizado una muestra que cumple con los criterios de inclusión y exclusión, se ha ofrecido la oportunidad de participar en el estudio sin distinción socioeconómica, racial, sexual y/o cultural. Los participantes han sido incluidos en el estudio a través de la aceptación del consentimiento informado, requisito de aceptación indispensable del mismo para poder responder el cuestionario en línea donde se incluía la información del proyecto, los objetivos y se hacía explicita la voluntariedad de participación.
Resultados
Descripción de los encuestados
Se recibió 459 respuestas de personal que trabajaba en centros de salud de las cuales 443 (96,5%) fueron válidas.
Variables
Tabla 1. Variables sociodemográficas de la muestra.
| Variable | |
|---|---|
| Mujeres encuestadas, n (%) | 360 (81,3%) |
| Rol desempeñado, n (%) | |
| - Enfermera | 281 (63,4%) |
| - Técnico cuidados auxiliares | 48 (10,8%) |
| - Personal administrativo | 21 (4,7%) |
| Uso de uniforme, n (%) | 396 (89,4%) |
| Lavado de uniforme, n (%) | |
| - En casa con lavandería en trabajo | 200 (48,8%) |
| - En casa sin lavandería en trabajo | 25 (6,1%) |
| - En el trabajo | 174 (42,4%) |
| Uso de EPP, n (%) | 357 (80,6%) |
| Errores en la retirada del EPP | 195 (44,0%) |
| Tipo de error detectado, n (%) | |
| - Cansancio | 119 (27,3%) |
| - Prisa/estrés | 99 (22,7%) |
| - Falta de formación | 89 (20,4%) |
| - Olvido de los pasos a seguir | 72 (16,5%) |
| - Angustia | 51 (11,7%) |
| Infección SAR-CoV-2, n (%) | 116 (26,2%) |
| Duración de los síntomas, mediana (IQR) | 14 (1, 240) |
Fuente. Base de datos.
n=443
En relación con el Género de los encuestados, el 81% eran de género femenino (360) y el 19% masculino (82). Esta feminización de los profesionales sanitarios está acorde con los datos publicados por el Instituto Nacional de estadística en el informe “Profesionales Sanitarios Colegiados: Año 2020, 2021” apreciándose mayor número de mujeres colegiadas en 14 de las profesiones analizadas12. En concreto, las enfermeras alcanzaron el 84,1% del total de los profesionales de enfermería. Al analizar esta variable por residencia en continentes se observó que la proporción de respuestas es constante en aquellos continentes en los que se han obtenido más de 10 respuestas totales, hay un rango mayor de encuestadas de género femenino, entre el 78,5-83,1% del total.
De las 443 respuestas válidas los encuestados referieron residir (variable País de Residencia) en 26 países diferentes, entre los que destacan el número de respuestas obtenidas de España (170), México (78), Argentina (49), Perú (32), Reino Unido (24) y EE. UU. (22). Por región, la mayoría de las respuestas procedieron de residentes en Europa (202), América del Sur (122) y América del Norte (101), se obtuvieron solo 14 respuestas de residentes en Centroamérica, 3 en Asia y 1 en África.
Como objetivo específico se tuvo la relación entre infección por SARS-CoV-2 y país de residencia, se encontró un p-valor resultante de 0,020 por lo que se rechaza la hipótesis nula. Además, la prueba de independencia de x2 tiene un valor 72,630 lo cual confirma la dependencia entre variables.
Respecto a la Nacionalidad de los encuestados se obtuvieron datos de 26 nacionalidades distintas, la mayor parte se corresponde con las respuestas del país de residencia. 182 encuestados tienen nacionalidad española.
En referencia al Grupo de Edad, la mayoría de los trabajadores de centros de salud pertenecieron al grupo de edad comprendido entre 31 y 40 años con un 33% del total aproximadamente, seguido por el de 41-50 años con un 26%, después el de 19-30 años con el 21% de los encuestados y el de 51-60 años con alrededor de un 17% del total de trabajadores, el resto de los grupos fueron poco representativos.
En referencia al Grupo Étnico la mayoría de los encuestados pertenecían al grupo de caucásico (Blanco o indoeuropeo) (202; 45,6%), seguido por hispano americano (146; 33%), después afrodescendientes (8; 1,8%), asiáticos/islas del pacífico y el grupo otro (4; 0,9%) y por último árabe (1; 0,2%). 51 (12%) de los encuestados prefirieron no responder.
A la pregunta de si Tienen Barba respondieron no 401 personas (90,5%), a veces 21 personas (4,7%), sí, siempre 20 personas (4,5%) y bigote 1 persona. Para un óptimo ajuste de las mascarillas, las recomendaciones indican que los usuarios no deberían tener barba durante su uso13.
El 58% (257) de los encuestados tenía 1 o más Cargas Familiares (total de cargas familiares=309), 175 (57%) de las cargas familiares eran menores de edad, 78 (25%) adultos mayores, 42 (14%) personas dependientes y 14 (5%) otras cargas.
Teniendo en cuenta el Rol Desempeñado por los encuestados, el grupo de enfermera/o fue el mayoritario con un 63,4% del total de encuestados; seguido por técnica/o de cuidados auxiliares con un 10,8%; después los roles de médicos, personal administrativo y técnicos de imagen para el diagnóstico representaron un 4,5% de los encuestados; farmacéuticos, técnico en emergencias sanitarias, gestión sanitaria / gerencia, celadores y técnicos de laboratorio con entre 1-2% del total y finalmente el resto de roles (técnicos de farmacia, auxiliar de farmacia, matronas/es, terapeutas ocupacionales, bioquímicas/os, conductoras/es, digitadoras/es asistenciales, fisioterapeutas, investigadoras/es, nutricionistas y personal de limpieza) con menos de un 1% de respuestas obtenidas.
Respecto al Ámbito de Trabajo, el 72,4% de los encuestados refirieron trabajar únicamente en el sector público mientras que el 22,7% lo hicieron en el sector privado. Un 4,7% de los encuestados ejercieron su actividad en ambos sectores durante la pandemia. Al ser analizadas las regiones de residencia con más de 10 respuestas totales, pudimos ver que esta variable fluctuaba, siendo mayor el porcentaje de trabajadores en el sector público en Centroamérica (92,9%) que en América del Sur (60,7%), manteniéndose en torno a la media en América del Norte (76,2%) y Europa (76,2%).
Las personas encuestadas aseguraron Trabajar mayoritariamente en las siguientes Áreas /Servicios; atención primaria/comunitaria (13,9%), cuidados intensivos/críticos (12,9%), planta COVID-19 (11,4%), urgencias y emergencias (7,1%), administrativo/servicio de información/recepcionista (5,7%) y servicio de radiología, hematología (3,9%) y farmacia (3,6%).
Tabla 2. Servicio en el que han trabajado los trabajadores de salud encuestados desde el inicio de la pandemia hasta marzo 2021.
| ¿En qué servicio trabaja o ha trabajado durante la pandemia? | n | % |
|---|---|---|
| Atención primaria / comunitaria | 61 | 13,9 |
| Cuidados intensivos/críticos | 57 | 12,9 |
| Planta COVID-19 | 50 | 11,4 |
| Urgencias y emergencias | 31 | 7,1 |
| Administrativo | 25 | 5,7 |
| Servicio de radiología | 17 | 3,9 |
| Hematología | 17 | 3,9 |
| Farmacia | 16 | 3,6 |
| Planta de cirugía | 14 | 3,2 |
| Oncología | 13 | 2,9 |
| Ambulancia / Traslado de pacientes | 12 | 2,7 |
| Planta de medicina general/interna | 11 | 2,5 |
| Maternidad | 10 | 2,3 |
| Laboratorio | 9 | 2,1 |
| Residencia de adultos mayores | 8 | 1,8 |
| Planta de pacientes con problemas respiratorios | 8 | 1,8 |
| Enseñanza | 8 | 1,8 |
| Cuidados paliativos | 8 | 1,8 |
| Quirófano | 7 | 1,6 |
| Neonatología | 7 | 1,6 |
| Cardiología | 6 | 1,4 |
| Planta de enfermedades infecciosas | 5 | 1,1 |
| Esterilización | 4 | 0,9 |
| Diálisis | 4 | 0,9 |
| Departamento de salud pública o ministerio | 4 | 0,9 |
| Vacunatorio | 3 | 0,7 |
| Servicios de pediatría | 3 | 0,7 |
| Planta Covid-19 | 3 | 0,7 |
| Planta de psiquiatría | 3 | 0,7 |
| Trasplante de progenitores hematopoyéticos | 2 | 0,5 |
| Endoscopia | 2 | 0,5 |
| Calidad | 2 | 0,5 |
| Vestuario para trabajadores de salud | 1 | 0,2 |
| Trasplante | 1 | 0,2 |
| Salud Pública | 1 | 0,2 |
| Paciente en casa | 1 | 0,2 |
| Limpieza | 1 | 0,2 |
| Investigación | 1 | 0,2 |
| Ginecología y obstetricia | 1 | 0,2 |
| Gestión | 1 | 0,2 |
| Control de infecciones | 1 | 0,2 |
Fuente. Base de datos.
n=439
Respecto a si Han Cambiado de Servicio Durante la Pandemia, del total de 443, 280 de encuestados (63,2%) han respondido no; sí, puntualmente 97(21,9%) personas; sí, continuamente 64 (14,4%) personas, por reasignación 1 persona (0,2%), al igual que ha sido cambiada de servicio 2 veces una persona (0,2%).
Con respecto a si Han Tenido Varios Equipos de Trabajo por Cambio de Turno, siempre han trabajado con el mismo equipo 213 personas (48,1%), 109 han cambiado continuamente de equipo de trabajo (24,6%) y han cambiado puntualmente de equipo de trabajo 121 personas (27,3%).
En la encuesta un 28.5% (127) contestó que Se Ha Sentido Agredido. El mayor porcentaje de agresores fue el grupo de pacientes y familiares con 35,7%, seguido por el grupo de la población general con 18,6%, después se encontraba el grupo de equipo de salud con un 11.4%; también se halló el entorno familiar del trabajador con un 8,6%, a esto se agregaron los vecinos y el empleador a través de superiores jerárquicamente con un 7,1%; así mismo continúa el empleador en su más alto cargo directivo: la gerencia, el Gobierno y el Sistema de Salud con 4,3% y por último los estudiantes y la policía con 1,4%.
En referencia a la distribución porcentual de los trabajadores de salud afectados por agresión según el país de residencia, así hallamos a México con un 34%, seguido de España con un 24%, le sigue Argentina con un 22%, Perú con un 10%, con un 4% vive en Chile y Bolivia y por último con 1%, Colombia e Italia.
Según sus etnias, hispana es la más común, con un 80%, seguido los de la etnia caucásica con un 18,6% y por último los de etnia asiática con un 1,4% de agresiones.
Referente a la pregunta ¿Ha Utilizado Uniforme Durante la Pandemia? las personas encuestadas refieren en su mayoría, 89,4%, que han utilizado uniforme durante la pandemia, un 5,4% ha utilizado uniforme a veces y un 5,2% del total no han usado uniforme durante la pandemia.
En cuanto a si Han Lavado el Uniforme en Casa el 48,8% han respondido “sí” ya que el centro de trabajo no les ofrecía servicio de lavandería, el 6,1 % también lavó el uniforme en casa por preferencia ya que el centro de trabajo sí les ofrecía servicio de lavandería, por otro lado, 42,4 % respondieron que “no” lavaban el uniforme en casa ya que el centro de trabajo se encargó de lavarlo y 2,7% lo llevaron a lavandería o tintorería de forma privada.
Referente a la Utilización de EPP Durante la Pandemia, del total de 443 respuestas, el 80,8% de las personas respondieron sí, 11,8% a veces y 7,5 % que no han utilizado EPP durante la pandemia desde marzo de 2020 hasta febrero de 2021. Cabe mencionar que (Raraz Vidal, 2021) aporta las variantes para la entrega del EPP como la mascarilla de acuerdo con ser menor de 56 años14.
A la pregunta ¿Ha Recibido Formación/Educación Necesaria para Utilizar el EPP Correctamente?, un total de 257 encuestados respondieron sí, lo que supone un 58,8% del total. La mayoría consideró que sus lugares de trabajo les han dado la formación adecuada en referencia al EPP.
A la pregunta En el EPP que Ha Utilizado, ¿Están Incluidos los Siguientes Componentes?
Tabla 3. El EPP usado por los encuestados desde el inicio de la pandemia hasta el cierre de la encuesta en marzo 2021.
| EPP | n | % |
|---|---|---|
| Guantes | 379 | 87 |
| Gafas o protector facial | 374 | 86 |
| M. quirúrgica | 322 | 74 |
| Bata / Buzo / Mono desechable | 319 | 74 |
| M. N95 | 243 | 56 |
| Protector de zapatos / Calzas | 241 | 56 |
| Gorro desechable | 239 | 55 |
| M. FFP2 | 160 | 37 |
| Delantal | 148 | 34 |
| M. FFP3 | 64 | 15 |
| M. N99 | 22 | 5 |
Fuente. Base de datos.
La tabla se divide en columnas, la primera se refiere a los ítems que componen el EPP, la segunda representa el número total de ítems utilizados por los encuestados y la última columna muestra el porcentaje de utilización de cada ítem.
n = 2511
En referencia al Número de Ítems que Componen el EPP de cada encuestado, alrededor del 21% de los encuestados aseguraron utilizar 6 o 7 ítems.
Se ha de tener en cuenta que los encuestados han utilizado diferentes tipos de mascarillas. Se sugiere estandarizar las medidas de protección15.
Al realizar una tabla de contingencia se compararon la variable País de residencia, la cual trataremos como variable dependiente, y la variable Número de EPP utilizado, se observa que son variables dependientes. La prueba de independencia de x2 tiene un valor 336,257 lo que confirma la dependencia entre variables.
En referencia a la pregunta ¿Ha Desechado / Eliminado el EPP Después de Haber Sido Utilizado con un Paciente y Antes de Atender al Siguiente?, de los 423 que contestaron, un 46% aproximadamente sí lo hicieron, alrededor del 36% de los mismos no desecharon el EPP entre un paciente y el siguiente y un 18% de los trabajadores a veces eliminaron el EPP entre pacientes.
Casi la mitad de los encuestados, un 44% del total, reconoce haber cometido algún Error a la hora de Retirar el EPP. Por otro lado, solamente un 27% indica no haber tenido errores en este aspecto cifra que se aproxima al porcentaje de personas que han contestado No lo sé (el 26% del total). Aproximadamente el 3% de encuestados no respondió a esta pregunta.
Respecto al Tipo de Error Detectado, 245 personas indicaron cometer errores durante la retirada del EPP, lo que representa 50 personas más de las que afirmaron cometer errores en la pregunta previa. Dentro de los errores destacan el cansancio con 119 respuestas obtenidas, lo que representa un 27,3% del total de los errores detectados, y la prisa/estrés con 99 respuestas, lo que representa un 22,7%. Ambas suman el 50% de los motivos que alegan los profesionales encuestados para no realizar la retirada del EPP de manera correcta. También resultan errores notorios la falta de formación (89 respuestas), el olvido en los pasos a seguir (72 respuestas) y la angustia (51 respuestas), se han obtenido un menor número de respuestas en relación con la falta de EPP (3), falta de espacio (2) o los cambios en la caducidad del EPP (1). Casi la mitad de los profesionales que respondieron a esta pregunta han tenido un error al retirar el EPP con 120 encuestados, mientras que el resto han indicado tener 2 o más errores. Lo que sitúa la media de errores en 1,8 por encuestado que ha respondido a esta pregunta.
La gran mayoría de los encuestados no se Han Infectado por SAR-CoV-2 antes de contestar a la encuesta, aproximadamente el 66% de las respuestas (291 encuestados en total). Algo más del 26% refiere que sí se ha infectado (116 encuestados), aunque hay que tener en cuenta que el 8% de los encuestados (36 personas) no pueden precisar si se han infectado al no haberse realizado pruebas diagnósticas a pesar de haber tenido síntomas compatibles16. El número de infectados entre los encuestados es superior al descrito en otros estudios entre los profesionales sanitarios17.
En referencia a la pregunta Si la Anterior Respuesta es Afirmativa, ¿En qué Fecha Comenzó la Sintomatología Causada por SARS-CoV-2? De un total de 130 trabajadores del sector de salud que han respondido, la mayoría comenzaron a sentir síntomas en marzo, abril y octubre de 2020 con alrededor de un 17% cada mes.
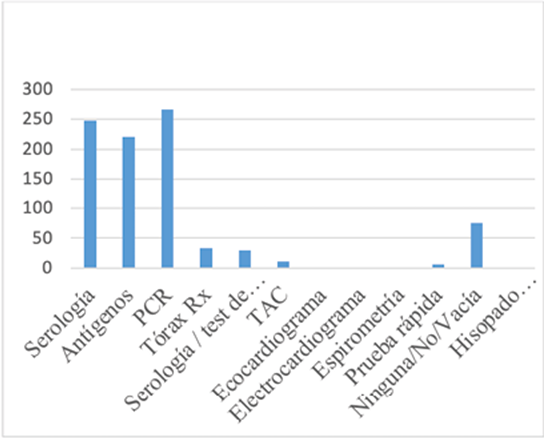
Respecto a las Pruebas Diagnósticas de la COVID-19, en este punto se ha de tener en cuenta que la encuesta fue realizada entre noviembre de 2020 y febrero de 2021.
Para la variable Duración de los Síntomas únicamente 117 aportaron una cifra numérica. El rango de respuestas acerca de la duración de los síntomas se encontró entre 1 y 240 días, con una media de 19 días, una mediana de 14 días y una moda de 7 días.
Se encontraron 131 trabajadores de salud que tenían Enfermedad Crónica o Factor de Riesgo, lo que representa un 29,6% del total de la población estudiada, de ellos un 68,7% tiene una, un 20,6% tiene dos y un 10,7% tres enfermedades crónicas o factores de riesgo.
Un 30,3% de las enfermedades crónicas o factores de riesgo fue obesidad, seguido de un 21,0% con enfermedades cardiovasculares, un 17,2% enfermedades respiratorias, un 16,4% enfermedades endocrinas, un 8% enfermedades autoinmunes, un 3,4% diabetes mellitus, un 2,5% enfermedades neurológicas, un 0,8% cáncer, y un 0,4% enfermedades renales. Cabe destacar que estas, en gran parte, son prevenibles y controlables y todo depende del estilo de vida saludable.
A la pregunta Si Tuvo COVID-19, ¿Experimentó Alguno de los Siguientes Síntomas? 145 de los encuestados (32,7%) describieron los síntomas que experimentaron.
Tabla 4. Síntomas experimentados por los encuestados durante la infección por SARS-CoV-2.
| Síntomas | n* | %* |
|---|---|---|
| Cefalea / Dolor de cabeza | 107 | 73,8 |
| Fatiga, cansancio | 100 | 69 |
| Pérdida del sentido del gusto | 71 | 49 |
| Dolor muscular | 67 | 46,2 |
| Dolor de garganta | 65 | 44,8 |
| Cambios de temperatura | 57 | 39,3 |
| Dolor en articulaciones | 56 | 38,6 |
| Tos continua | 55 | 37,9 |
| Diarrea | 52 | 35,9 |
| Fiebre | 48 | 33,1 |
| Palpitaciones | 47 | 32,4 |
| Dificultad respiratoria | 42 | 29 |
| Náuseas / Vómitos | 36 | 24,8 |
| Rinorrea | 36 | 24,8 |
| Irritabilidad | 29 | 20,0 |
| Adormecimiento de manos o brazos | 23 | 15,9 |
| Adormecimiento de piernas o pies | 23 | 15,9 |
| Bajo ánimo | 23 | 15,9 |
| Dermatitis | 15 | 10,3 |
| Enfriamiento de extremidades | 15 | 10,3 |
| Pérdida del sentido el olfato | 14 | 9,7 |
| Problemas de visión | 9 | 6,2 |
| Úlceras bucales | 9 | 6,2 |
Fuente. Base de datos.
n y % hacen referencia al recuento de cada síntoma reportado por los 145 encuestados que han respondido esta pregunta.
Del total de encuestados que fueron infectados por el SARS-CoV-2 (152) 12 requirieron Hospitalización y 15 se mantuvieron aislados y el equipo de salud se desplazó a su casa para valorar la evolución de la enfermedad.
A la pregunta Después de Haber Pasado el Periodo de Infección Aguda, ¿Alguno de los Siguientes Síntomas Continúan o Han Aparecido Después de un Tiempo? 106 trabajadores de salud respondieron. Los síntomas propuestos son los mismos descritos en la variable Si tuvo COVID-19, ¿experimentó alguno de los siguientes síntomas?
Los síntomas a largo plazo más comunes fueron fatiga/cansancio con alrededor del 14% de los encuestados, seguido por cefalea /dolor de cabeza, pérdida del sentido del olfato y gusto y bajo ánimo con aproximadamente el 8% de los encuestados. Muchos de estos síntomas coinciden con los que los trabajadores experimentaron durante el periodo de infección aguda por COVID-19.
Con relación a la pregunta ¿Tiene Alguna Patología Derivada de la Infección por COVID-19? En Caso Afirmativo Describa Brevemente Cual o Cuales. 15 personas respondieron tener patología derivada del COVID-19. Los encuestados han utilizado respuestas cortas para contestar esta pregunta.
Las patologías fueron: acúfenos, asma, arritmia, broncoespasmo, contracciones auriculares prematuras, dolor en rodillas y disnea, disnea, dolor muscular, el olfato es diferente, falta de olfato, hipertensión, pánico nocturno, pérdida de memoria, probablemente síndrome de fatiga crónica no diagnosticado y sigo sin oler ni saborear.
Respecto a si Alguien de su Grupo Familiar ha Tenido COVID-19 de las 417 personas que dieron respuesta a la pregunta, 247 (59,2%) respondieron no, 35 personas (8,4%) no estaban seguros(as) ya que no se realizaron pruebas y 135 personas (32,4%) alegaron sí, certificado mediante PCR o test de anticuerpos.
En referencia a la pregunta ¿En qué Fecha su Familiar Comenzó la Aparición de Síntomas? De un total de 145 familiares de trabajadores del sector de salud que tuvieron síntomas compatibles con COVID-19, la mayoría comenzaron a sentir síntomas en marzo, abril, septiembre, octubre y noviembre de 2020, entre un 11% en septiembre de 2020 y un 21% en octubre de 2020, mes en el que más familiares mostraron síntomas.
Discusión
El trabajo tuvo como objetivo determinar el nivel de protección de los trabajadores de salud en relación con la pandemia mundial causada por el SARS-CoV-2. Además de objetivos segundarios como son la propia infección, el lugar de residencia de los encuestados, la formación en referencia al EPP, errores cometidos en el uso del EPP, EPP utilizado, rol desempeñado y la incidencia de casos de COVID-19.
A tenor de las respuestas obtenidas y el análisis realizado, se observa relación entre la infección por SARS-CoV-2 y el país de residencia y nacionalidad de los encuestados. Lo que demuestra el desigual acceso al EPP y aplicación de protocolos sobre su uso según el país. Especialmente en los primeros momentos de la pandemia. Esto también corrobora la relación entre el número de EPP y la infección por SARS-CoV-2. En el estudio “Clinical characteristics of 54 medical staff with COVID‐19: A retrospective study in a single center in Wuhan, China” los autores teorizan sobre el contagio del personal de salud por falta de EPP en servicios que, según el protocolo, en principio eran de bajo riesgo por el menor contacto con pacientes18.
Además, el estudio “Frontline healthcare worker’s experiences with personal protective equipment during the COVID-19 pandemic in the UK:a rapid qualitative Appraisal.” declara que un inadecuado entrenamiento, una inapropiada provisión y una inconsistente guía para uso del EPP son factores que aumentan el riesgo de contagio19.
Así mismo, la revisión bibliográfica “El equipo de protección personal para la atención al paciente con COVID-19” anuncia el colapso del sistema del sector salud en provisión de insumos entre ellos el EPP, lo que afecta de forma directa al trabajador de salud20.
El comportamiento de los trabajadores dependiendo de la profesión ha sido variable. La adherencia a prácticas adecuadas se puede mejorar garantizando el EPP adecuado, fijando protocolos y ofreciendo educación. Especialmente en lugares de atención de salud de mayor riesgo de infección, como son las residencias de mayores, unidades de pacientes con problemas respiratorios y unidades de cuidados paliativos. Los estudios “Transmission of COVID-19 to Health Care Personnel During Exposures to a Hospitalized Patient” y “Differences in risk for SARS-CoV-2 infection among healthcare workers” concluyen que hay determinados servicios en los que los trabajadores están más expuestos a contraer el virus SARS-CoV-220,21.
Aunque la mayoría de encuestados aseguró haber recibido la educación necesaria en referencia a la puesta y retirada del EPP, muchos no se cambiaro el mismo entre un paciente y el siguiente, lo que aumenta la probabilidad de transmisión de la infección22.
En referencia a la retirada del EPP, el estudio “The Error-Prone Operational Steps and Key Sites of Self-Contamination During Donning and Doffing of Personal Protective Equipment by Health Care Workers. Disaster” dice, al igual que este estudio, que existe relación entre la percepción de errores cometidos en la retirada del EPP y no haber recibido formación adecuada en su manejo23.
Así los estudios “The crisis of personal protective equipment in the US” y “Protect our healthworkers” corroboran que el conocimiento acompañado de entrenamiento y pruebas en la puesta y retirada del EPP entre dos personas son medidas de alto impacto vitales para los trabajadores de salud24,25).
Por otro lado, no existe relación significativa entre la percepción de errores en la puesta y retirada del EPP y la infección por SARS-CoV-2. Hay que tener en cuenta que la percepción de errores es una variable subjetiva, la cual debe ser interpretada con cautela. El uso prolongado del EPP no aumenta la probabilidad de contagio por SARS-CoV-2.
Además, la composición del EPP es compleja, el estudio “Use of personal protective equipment to care for patients with COVID-19: scoping review” califica de certeza baja a muy baja que una mejor protección sea cubrir más partes del cuerpo, ya que puede aumentar la dificultad para ponerse y quitarse el EPP, y disminuye la comodidad para el usuario, lo que puede conllevar a una mayor contaminación y por ende adquirir la enfermedad26.
Enfermería es el gremio con más contagios entre los trabajadores de salud encuestados, con mayor percepción de errores cometidos, mayor probabilidad de contagio y mayor duración de síntomas. Lo cual según la revisión sistemática “Infection and mortality of healthcare workers worldwide from COVID-19” tiene relación con el estrecho contacto que el personal de enfermería tiene con los pacientes27.
En este estudio tampoco han resultado relevantes la edad, el grupo étnico o el sexo de los encuestados a la hora de analizar el contagio por SARS-CoV-2. Al contrario que otro estudio el cual sugiere aumentar las medidas de protección en mayores de 38 años18.
El lavado del uniforme del trabajador es independiente a la infección por SARS-CoV-2, en consonancia con las últimas evidencias que centran la transmisión de la enfermedad en la inhalación de aerosoles en lugar del contacto con superficies contaminadas, lo cual afirma el estudio “Contribuciones relativas de las vías de transmisión de la COVID-19 entre el personal sanitario que presta atención a los pacientes”28.
Limitaciones del estudio
Entre las limitaciones del estudio se tuvo que al ser un cuestionario online no hubo contacto directo con los encuestados, lo que reduce la posibilidad de aclarar dudas.
Por otro lado, la distribución internacional fue difícil, ya que no se hizo de forma homogénea.
Finalmente, se tuvo una mayor proporción de encuestados en el grupo de enfermeras y técnicos o auxiliares de enfermería.
Recomendaciones
Se sugiere estandarizar las medidas de protección de los trabajadores frente a SARS-CoV-2 de forma universal, evaluando cuales son más útiles para evitar contagios entre el personal de salud. Como puede ser el uso continuado de la mascarilla por parte de trabajadores de salud, visitantes o pacientes en centros destinados a la atención en salud.
Se aconseja la aplicación de protocolos a nivel nacional en referencia a la utilización del EPP. Mejorando la formación de los trabajadores del sector salud en la puesta y retirada del EPP, acompañada con entrenamiento y práctica.
El protocolo debe asegurar que haya dos profesionales formados en el momento de la puesta y retirada del EPP, un profesional vistiéndose y desvistiéndose y el otro para supervisar que su compañero realice la secuencia de forma correcta, de esta forma se disminuirán los contagios.
La distribución global de los recursos de protección a empleados del sector de la salud debe ser igualitaria. Los organismos internacionales deben asegurar que esta medida se pone en práctica.
Se recomienda la implementación de medidas para reducir el estrés y la ansiedad de los empleados que trabajan expuestos a la infección por SARS-CoV-2. Se propone implementar un sistema de descansos, jornadas adaptadas a sus necesidades, habitaciones antiestrés en las que los trabajadores puedan descansar y facilitar primeros auxilios psicológicos. Así se asegura en todo momento un entorno laboral seguro y sano, además se ha de respetar la funcionabilidad a nivel del establecimiento de salud.
Se invita a los gobernantes a revisar e implementar políticas de salud y trabajo para la mejora continua de las condiciones de los empleados de salud en sus centros de trabajo y de esta forma garantizar el cumplimiento de las anteriores recomendaciones.
Conclusión
Los trabajadores de salud no han estado debidamente protegidos contra la infección por SARS-CoV-2, sobre todo al principio de la pandemia. Especialmente en residencias de mayores, unidades de pacientes con problemas respiratorios y unidades de cuidados paliativos.
El gremio de enfermería ha sido el más expuesto a la infección por SARS-CoV-2.
Finalmente, cabe destacar que hay regiones en las que los trabajadores de centros sanitarios han estado más expuestos a la infección que en otras, ya sea por la falta del EPP o protocolos.