My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Cirugía Plástica Ibero-Latinoamericana
On-line version ISSN 1989-2055Print version ISSN 0376-7892
Cir. plást. iberolatinoam. vol.42 n.2 Madrid Apr./Jun. 2016
MIEMBRO SUPERIOR
ORIGINAL / Series Clínicas
Tenosinovitis piógena flexora de la mano: experiencia en el Hospital Universitario Central de Asturias
Pyogenic flexor tenosynovitis: experience in Central University Hospital of Asturias
Irene García-Martínez*; Daniel Camporro-Fernández**; Clara Martín-Muñiz***; Susana Carnero-López***; Domingo Contreras-Pedraza**** y Aída Matarranz-Faya*****
* Médico Residente, Servicio de Cirugía Plástica, Hospital Universitario Central de Asturias (HUCA), Oviedo, Asturias, España.
** Jefe de Servicio de Cirugía Plástica, HUCA.
*** Facultativo Especialista de Área, Servicio de Cirugía Plástica, HUCA.
**** Facultativo Especialista de Área, Servicio de Cirugía Plástica, Complejo Asistencial de Salamanca, Salamanca, España.
***** Facultativo Especialista de Área, Servicio de Cirugía Plástica, Complejo Hospitalario de Cáceres, Cáceres, España.
Conflicto de intereses: los autores declaran no tener ningún interés financiero relacionado con el contenido de este artículo.
Dirección para correspondencia
RESUMEN
Introducción y Objetivos. La tenosinovitis piógena flexora de la mano es una infección severa de los tejidos blandos de la mano. Se asocia a secuelas funcionales graves que varían desde rigideces de las articulaciones interfalángicas y metacarpofalángicas hasta la necesidad de amputaciones digitales. La rapidez en la instauración de tratamiento antibiótico endovenoso de amplio espectro y el drenaje quirúrgico urgente son las claves para minimizar la aparición de secuelas.
Nuestro objetivo es estudiar las características de los pacientes con dicha patología en nuestro medio.
Material y método. Presentamos un estudio retrospectivo de 24 casos de infección de la vaina sinovial flexora diagnosticados y tratados por el Servicio de Cirugía Plástica del Hospital Universitario Central de Asturias (Oviedo, España) durante un periodo de 8 años.
Resultados. Los dedos más afectados fueron el índice y el medio y en todos los casos estuvo presente alguno de los 4 signos de Kanavel. Un 71% de nuestros pacientes precisó intervención quirúrgica urgente: 88% drenaje abierto, 76% abordaje volar tipo Bruner, 6% abordaje mediolateral longitudinal, y otro 6% desbridamiento amplio incluyendo piel. Los demás fueron tratados con antibioticoterapia endovenosa de amplio espectro, inmovilización y elevación de la extremidad afecta. En todos los casos se realizó lavado intraoperatorio con suero salino y/o antiséptico, y en el 65% irrigación postoperatoria continua. El germen más frecuénteme aislado fue Staphylococus aureus si bien en el 75% de los casos no se obtuvo crecimiento microbiológico. La media de estancia hospitalaria fue de 7.3 días. Todos siguieron rehabilitación precoz; el 42% lograron recuperación completa, el 29% sufrió limitación de extensión y el 16% déficit de flexio-extensión del dedo afecto.
Conclusiones. Nuestros hallazgos ponen de manifiesto que la tenosinovitis piógena flexora es una patología poco frecuente en nuestro medio Su diagnóstico es fundamental para realizar drenaje quirúrgico temprano de la vaina sinovial afecta y mejorar el pronóstico funcional. La presentación clínica debe orientarnos, pero es imprescindible una alta sospecha diagnóstica para iniciar el tratamiento adecuado.
Palabras clave: Tenosinovitis mano, Tenosinovitis piógena flexora, Infección vainas tendinosas.
Nivel de evidencia científica: 4 Terapéutico.
ABSTRACT
Background and Objectives. Pyogenic flexor tenosynovitis is a serious infection of the soft tissues of the hand. Kanavel signs are helpful for the diagnosis. The disease is associated to functional sequelae, from stiffness of metacarpophalangeal and interphalangeal joints to the need of digital amputations. A rapid administration of intravenous broad spectrum antibiotics and an urgent surgical drainage are mandatory in order to minimise the functional sequelae.
The aim of our study is to make a description of the characteristics of the patients treated of this condition in our institution.
Methods. We present a retrospective study of 24 cases of flexor sheath infections diagnosed and treated during an 8-year period by the Plastic and Reconstructive Unit of the Central University Hospital of Asturias.
Results. Most affected fingers were the index and middle and in all cases one of the 4 Kanavel's signs was preset; 71% of our patients required emergency surgery: open drain 88%, 76% volar approach Bruner type, 6% longitudinal medial-lateral approach, and another 6% extensive debridement including skin. The others were treated with broad-spectrum intravenous antibiotic therapy, immobilization and elevation of the affected limb. In all cases intraoperative lavage with saline and/or antiseptic serum and 65% followed postoperative continuous irrigation. The most isolated germ was Staphylococcus aureus, while in 75% of cases not microbiological growth was obtained. The average hospital stay was 7.3 days. All the patients followed early rehabilitation; 42% achieved complete recovery, 29% suffered limited extension and 16% flexo-extension defficit of the afected finger.
Conclusions. Our findings show that pyogenic flexor tenosynovitis is a rare condition in our area. It's important a correct diagnosis for early surgical drainage of the affected synovial sheath to improve the functional prognosis. The clinical presentation should guide us, but it is imperative high diagnostic suspicion to initiate appropriate treatment.
Key words: Hand tenosynovitis, Pyogenic flexor tenosynovitis, Flexor sheath infection.
Level of evidence: 4 Therapeutic.
Introducción
La tenosinovitis piógena flexora es una infección severa de un compartimento cerrado de la mano que puede ocasionar limitaciones funcionales graves. Las secuelas varían desde rigideces hasta amputaciones digitales. En 1912 Allen B. Kanavel (1) describió por primera vez tres signos cardinales para su diagnóstico: tumefacción fusiforme, actitud en semiflexión y dolor a la extensión pasiva del dedo. Posteriormente se añade un cuarto signo, dolor a la palpación en el recorrido de la vaina tendinosa, completándose así lo que conocemos actualmente como signos de Kanavel. Suele estar precedida de un traumatismo penetrante a lo largo de la vaina sinovial digital.
Su diagnóstico precoz permite iniciar el tratamiento adecuado en el menor tiempo posible, minimizando el riesgo de necrosis tendinosa. Es útil la ecografía de partes blandas para el diagnóstico diferencial con otros procesos inflamatorios. En la imagen ecográfica visualizaríamos aumento de líquido dentro de la vaina sinovial digital, sugerente de tenosinovitis (2).
Están descritos múltiples procedimientos quirúrgicos para realizar el drenaje de la vaina sinovial digital infectada que han ido evolucionando de mayor a menor invasividad (3); desde abordajes amplios que exponen íntegramente el canal digital, hasta pequeñas incisiones que permiten el drenaje y lavado de la vaina digital sin exposición de la misma, lo que se conoce como drenaje cerrado.
El propósito de nuestro estudio es analizar las características de los pacientes diagnosticados de tenosinovitis piógena flexora de la mano y resaltar la importancia de dicha patología dentro de las infecciones de partes blandas de la mano.
Material y método
Realizamos una revisión retrospectiva de los pacientes diagnosticados de tenosinovitis piógena flexora de la mano atendidos en el Servicio de Cirugía Plástica del Hospital Universitario Central de Asturias (HUCA), en Oviedo (Asturias, España) a lo largo de un periodo de 8 años comprendido entre 2005 hasta 2012. Identificamos los casos por medio del diagnóstico al alta hospitalaria en colaboración con el Servicio de Informática y Codificación de nuestro hospital.
Los criterios de inclusión en el estudio fueron clínicos: presencia de los signos de Kanavel y/o presencia de exudado en el interior de la vaina sinovial digital. No hubo ningún diagnóstico de tenosinovitis al alta que no cumpliese estos requisitos.
Recogimos todos los datos demográficos: edad; sexo; características del traumatismo digital: origen orgánico (procedente de animales o vegetales) o inorgánico (procedente de materia inerte); localización del traumatismo en la mano; comorbilidades: diabetes mellitus, enfermedad vascular periférica, hipertensión arterial, inmunosupresión; hábitos tóxicos: fumador; datos clínicos: signos de Kanavel, fiebre (>37oC); presencia de celulitis; datos analíticos: leucocitosis (>10.000 μL), elevación de la proteína C reactiva (>0.5 mg/dl); microbiológicos: cultivo del exudado obtenido en la vaina sinovial, antibioterapia; quirúrgicos: abordaje, sistema de irrigación, clasificación de Michon; y evolutivos: días de hospitalización, secuelas funcionales.
La clasificación de Michon (4) nos informó sobre las características del exudado presente en la vaina sinovial: Tipo I: aumento del fluido sinovial con predominio de exudado seroso.
Tipo II: exudado purulento con presencia de tejido granulomatoso en la sinovial.
Tipo III: necrosis del tendón, de las poleas y/o de la vaina sinovial digital.
Para la recolección de los datos revisamos las historias clínicas y posteriormente entrevistamos a los pacientes con el fin de valorar su evolución clínica y completar la recogida de variables. Analizamos los resultados con el programa estadístico Statistical Package for the Social Sciences (SPSS) Statistics 20.
Resultados
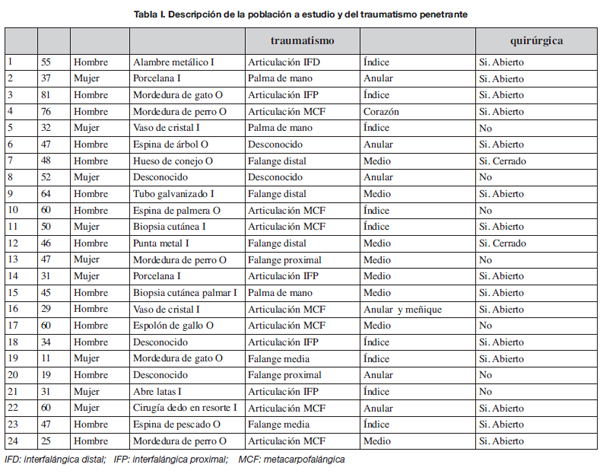
Un total de 24 pacientes cumplieron los criterios para ser incluidos en nuestro estudio de los cuales 15 (63%) eran hombres. La edad media de los pacientes del grupo de estudio fue de 45 años. siendo el menor de 11 y el mayor de 81 años. No presentaron comorbilidades 19 pacientes (79.2%) del grupo, siendo la diabetes mellitus la única presente en 5 (20.8%) de los casos. En 10 de los 24 pacientes (42%) el origen del traumatismo fue orgánico, y la mitad correspondieron a mordeduras de animales: 11 casos (46%) fueron de origen inorgánico, y 3 (12%) no recordaban el antecedente traumático. Todos fueron accidentes de baja energía. Dieciocho pacientes (75%) eran no fumadores (Tabla I).
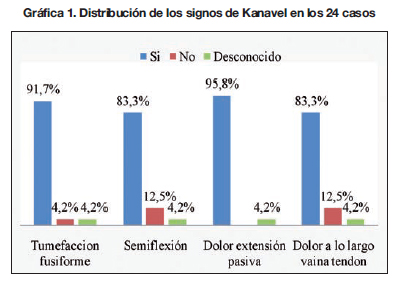
La localización más frecuente del traumatismo fue la cara volar de la articulación metacarpofalángica con 7 casos (32%), seguida de la articulación interfalángica proximal con 4 pacientes (18%). Los dedos más afectados correspondieron al índice y medio, con 9 casos para cada uno. Encontramos celulitis en la mano afecta en 10 individuos (42%). En la Gráfica 1 mostramos el porcentaje de pacientes que presentaban los signos de Kanavel en el momento del diagnóstico de tenosinovitis piógena flexora. Los más constantes de los 4 signos fueron: el dolor a la extensión pasiva del dedo afecto, presente en 23 de los 24 pacientes y la tumefacción fusiforme, presente en 22 de 24 individuos. Dieciocho de los 24 pacientes (75%) presentaron todos los signos. En cuanto a la repercusión sistémica del cuadro infeccioso resultó ser poco relevante: 7 pacientes (30%) presentaron leucocitosis y 4 (17%) síndrome febril.
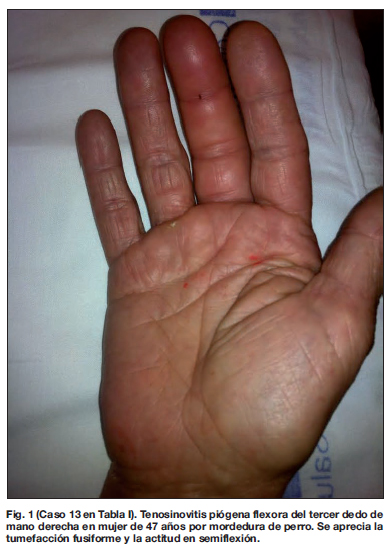
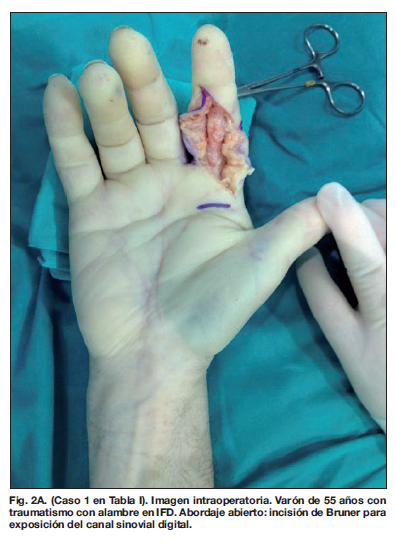
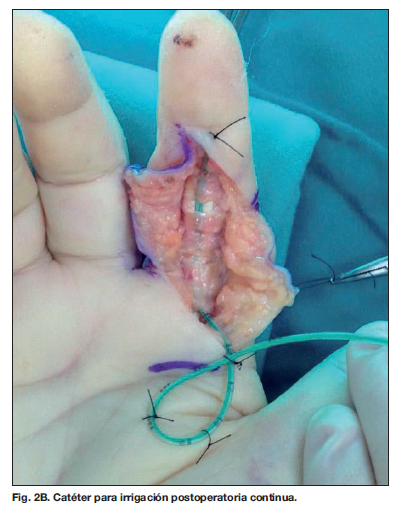
En cuanto a los datos quirúrgicos recogidos, 17 de los 24 pacientes (71%) precisaron intervención quirúrgica urgente que se realizó dentro de las primeras 24 horas del inicio de la atención médica hospitalaria. El 29% restante no fue sometido a cirugía. De los pacientes intervenidos quirúrgicamente, 15 (88%) precisaron drenaje abierto: 13 casos (76%) abordaje volar tipo Bruner, 1 caso (6%) abordaje mediolateral longitudinal, y 1 caso (6%) desbridamiento amplio incluyendo piel. El drenaje cerrado se practicó en 2 pacientes (12 %). En ningún caso fue necesaria la amputación. Todas las intervenciones se realizaron bajo bloqueo axilar. Once de los 17 pacientes (65%) recibieron irrigación postoperatoria continua a través de una sonda (catéter de alimentación pediátrica) colocada durante la intervención quirúrgica en el interior de la vaina sinovial digital. La media de días de irrigación fue 2.3. Utilizamos de manera indistinta suero salino fisiológico o una mezcla de suero salino fisiológico con povidona iodada (Fig. 1 y 2).
Todos los pacientes recibieron tratamiento antibiótico de amplio espectro que se inició en el Servicio de Urgencias tras el diagnóstico de la enfermedad. La antibioticoterapia endovenosa en los pacientes que precisaron drenaje quirúrgico se mantuvo como mínimo durante 7 días. En el momento del alta recibieron tratamiento antibiótico vía oral 18 casos (75%). El tratamiento se hizo con amoxicilina- clavulánico. Cultivamos el exudado presente en la vaina sinovial digital de los pacientes intervenidos quirúrgicamente. Aislamos el microorganismo responsable en 6 individuos (25%), siendo el más frecuentemente involucrado Staphylococus aureus. En 1 caso identificamos Staphylococus aureus meticilín-resistente que fue cubierto con vancomicina. El microorganismo fue desconocido en 18 pacientes (75%).
La media de estancia hospitalaria de los pacientes del grupo de estudio fue de 7.3 días, con una mínima de 1 día y una máxima de 27. La estancia mínima correspondió a 1 traumatismo de origen desconocido sobre la falange proximal de un cuarto dedo que no precisó intervención quirúrgica dada la mejoría con tratamiento antibiótico endovenosos de amplio espectro. La estancia máxima correspondió a una tenosinovitis piógena desencadenada tras un cuarto dedo en resorte, con aislamiento de un Staphylococus aureus meticilin-resistente que precisó drenaje quirúrgico abierto con incisión tipo Bruner y antibioticoterapia endovenosa.
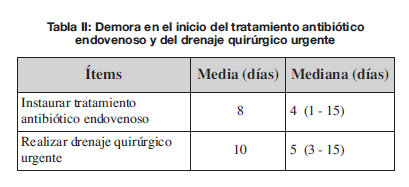
Recogimos la demora de los pacientes para acudir a un hospital de tercer nivel, tanto para iniciar tratamiento antibiótico como para la realización de cirugía urgente. La Tabla II refleja los resultados expresados en medias y medianas. La mediana de tiempo hasta tratamiento antibiótico fue de 4 días; y para el drenaje urgente de 5 días.
Todos los pacientes recibieron tratamiento rehabilitador precoz. En 10 individuos (42%) se logró la recuperación ad integrum; 7 (29%) sufrieron una limitación de extensión; y en 4 (16%) se produjo un déficit combinado en la flexión y extensión del dedo afecto.
Discusión
Los resultados de este estudio ponen de manifiesto que la tenosinovitis piógena flexora es una patología poco frecuente en nuestro medio. El Servicio de Cirugía Plástica del HUCA es unidad de referencia en cirugía de mano para el Principado de Asturias, con una población de 1.050.917 habitantes según datos del patrón continuo del Instituto Nacional de Estadística. En 8 años de seguimiento hemos ingresado 24 pacientes con diagnóstico de tenosinovitis piógena flexora.
En esta entidad es fundamental llevar a cabo un diagnóstico precoz para realizar el drenaje quirúrgico temprano de la vaina sinovial afecta que pueda mejorar el pronóstico funcional. La presentación clínica nos orienta, pero es imprescindible una alta sospecha diagnóstica para iniciar el tratamiento adecuado.
En nuestro estudio, un 71% de los pacientes precisaron intervención quirúrgica urgente. Los restantes fueron tratados con antibioticoterapia endovenosa de amplio espectro, inmovilización y elevación de la extremidad afecta, sin necesidad de drenaje urgente. Boles y Schmidt (5) abogan por el abordaje conservador en pacientes que consultan dentro de las primeras 24-48 horas desde el inicio de los síntomas. Sin embargo, en una revisión más reciente, Nikkhahn y col. (6) defienden la realización de lavado quirúrgico en todos los casos para disminuir el compromiso vascular tendinoso y minimizar así la aparición de rigideces, e incluso, de necrosis tendinosas.
El abordaje abierto de la vaina digital es el tratamiento clásico de la tenosinovitis que nos permite una amplia exposición del canal sinovial para su limpieza. Su principal inconveniente es la dificultad para iniciar tratamiento rehabilitador precoz, lo que predispone a un aumento de las adherencias tendinosas. Para disminuir su aparición se realiza el abordaje cerrado descrito ampliamente por Neviaser (7) mediante una incisión palmar proximal a la polea A1 y una incisión digital distal a nivel de la polea A5. La tendencia actual es hacia el drenaje cerrado. Sin embargo, en nuestra casuística, 15 pacientes precisaron drenaje abierto debido a la severidad de la infección y a la cantidad de pus que debía ser evacuada. En estos casos adquiere mayor relevancia el iniciar una pauta de rehabilitación precoz para evitar adherencias y rigideces postoperatorias.
Es imprescindible el lavado intraoperatorio de la vaina digital para eliminar mecánicamente, por arrastre, el material purulento. El catéter para irrigación postoperatoria continua tiene como función facilitar los lavados de la vaina sinovial durante los primeros días del postoperatorio inmediato y forma parte del tratamiento tradicional de la tenosinovitis piógena flexora. Lille y col. (8) realizan una revisión de 75 casos y concluyen que el catéter para irrigación postoperatoria continua no es necesario en el tratamiento de la tenosinovitis purulenta. En su revisión retrospectiva comprobaron que no disminuía la aparición de complicaciones. En nuestro estudio, los lavados intraoperatorios se realizaron en todos los casos mientras que la irrigación postoperatoria continua se utilizó en un 65% de los pacientes, si bien es cierto que cada vez los utilizamos menos dadas las últimas evidencias científicas. Los lavados se realizaron con suero salino y/o antiséptico. En un estudio reciente en animales, Draeger y col. (9) demostraron resultados beneficiosos añadiendo anestésico local y corticoide al líquido de lavado, aunque son necesarios estudios en humanos para confirmar su utilidad.
El germen que se aisló con mayor frecuencia en los pacientes de nuestro estudio fue Staphylococus aureus, lo que coincide con numerosos estudios previos (10,11). En un 75% de los casos no se obtuvo crecimiento microbiológico, probablemente por el inicio de la antibioticoterapia.
Debemos resaltar la importancia de un diagnóstico precoz de esta entidad por parte del especialista en cirugía de la mano. El paciente tiene tendencia a demorar el inicio de la atención médica, como reflejan nuestros resultados, ya que los traumatismos penetrantes suelen ser de baja energía. Incluso puede no recordar el antecedente traumático. La presencia de los signos de Kanavel supone la señal de alarma. En nuestra serie todos los pacientes presentaron alguno de los 4 signos, siendo el más frecuente el dolor a la extensión pasiva del dedo, lo que nos recuerda un síndrome compartimental (12).
En un 40% de los casos se logró una recuperación ad integrum favorecida por la rehabilitación precoz (13). Los ejercicios se iniciaron tras 24-48 horas de la evacuación del material purulento bajo supervisión médica del cirujano plástico y del médico rehabilitador. La secuela que ocasionó mayor limitación funcional en nuestra serie fue el déficit combinado para la extensión y la flexión del dedo afecto. Esto nos hace considerar que el diagnóstico precoz es fundamental para realizar el drenaje quirúrgico temprano de la vaina sinovial afecta, que pueda mejorar el pronóstico funcional. La presentación clínica nos orienta, pero es imprescindible una alta sospecha diagnóstica para iniciar el tratamiento adecuado. En la actualidad algunos grupos de investigación sobre el tema plantean como hipótesis de trabajo el posible beneficio de los lavados intraoperatorios de la vaina sinovial digital con solución antibiótica y/o asociada a corticoides (9). En nuestro medio no hemos iniciado por el momento este tipo de tratamientos.
Conclusiones
A través de nuestro estudio hemos podido comprobar que, en nuestro medio, la incidencia de tenosivitis flexora piógena no es muy elevada, pero hemos comprobado que un tratamiento en menos de 48 horas, con drenaje abierto, lavados intraoperatorios y postoperatorios, asociación de tratamiento antibiótico endovenoso que cubra Staphilococus aureus, y una rehabilitación postoperatoria precoz, facilitan la recuperación funcional de la mayoría de los pacientes.
Bibliografía
1. Rodríguez, A., et al. Tenosinovitis flexora piógena de la mano: hallazgos ecográficos. Cir plást iberolatinoam, 2007, 33(3): 189-194. [ Links ]
2. Kanavel AB. The symptoms, signs, and diagnosis of tenosynovitis and major fascial-space abscesses, in Kanavel AB, ed: Infections of the Hand, ed 6. Philadelphia, PA, Lea and Febiger, 1933, Pp. 364-395. [ Links ]
3. Reid W. Draeger, Donald K. Bynum, Jr. Flexor Tendon Sheath Infections of the Hand. J Am Acad Orthop Surg 2012; 20:373-382. [ Links ]
4. Michon J. Phlegmon of the tendon sheaths. Ann Chir 1974; 28:277-280. [ Links ]
5. Boles SD, Schmidt CC. Pyogenic flexor tenosynovitis. Hand Clin 1998; 14 (4): 567-578. [ Links ]
6. Nikkhah D. y col. Pyogenic flexor tenosynovitis: one year's experience at a UK hand unit and a review of the current literature. Hand Surgery 2012; 17(2):199-203. [ Links ]
7. Neviaser RJ.: Closed tendon sheath irrigation for pyogenic flexor tenosynovitis. J Hand Surg Am 1978; 3 (5): 462-466. [ Links ]
8. Lille S, Hayakawa T, Neumeister MW. Brown RE, Zook EG, Murray K. Continuous postoperative catheter irrigation is not necessary for the treatment of suppurative flexor tenosynovitis. J Hand Surg Br 2000; 25(3):304-307. [ Links ]
9. Draeger RW, Singh B, Bynum DK, Dahners LE. Corticosteroids as an adjunct to antibiotics and surgical drainage for the treatment of pyogenic flexor tenosynovitis. J Bone Joint Surg Am 2010; 92(16):2653-2662. [ Links ]
10. Nemoto K, Yanagida M, Nemoto T. Closed continuous irrigation as a treatment for infection in the hand. J Hand Surg Br 1993; 18 (6):783-789. [ Links ]
11. Pang HN, Teoh LC, Yam AK, Lee JY, Puhaindran ME, Tan AB: Factors affecting the prognosis of pyogenic flexor tenosynovitis. J Bone Joint Surg Am 2007; 89 (8):1742-1748. [ Links ]
12. S. B. Schnall, T. Vu-Rose, B. Doyle, M. Stevanovic tissue pressures in pyogenic flexor tenosynovitis of the finger. J Bone Joint Surg (Br) 1996; 78-B:793-795. [ Links ]
13. Dailiana ZH, Rigopoulos N, Varitimidis S, et al. Purulent flexor tenosynovitis: factors influencing functional outcome. J Hand Surg Eur 2008; 33:280-285. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Dra. Irene García Martínez
Servicio de Cirugía Plástica
Hospital Universitario Central de Asturias
Avd. de Roma s/n
33011 Oviedo, Asturias, España
Correo electrónico: ire.garciamartinez@gmail.com
Recibido (esta versión): 30 enero/2016
Aceptado: 28 febrero/2016
Comentario al artículo "Tenosinovitis piógena flexora de la mano: experiencia en el Hospital Universitario Central de Asturias"
Dr. Mauricio García-Pérez
Jefe del Servicio de Cirugía Plástica, Estética y Reconstructiva, Profesor Titular del Curso de Alta Especialidad de Cirugía de Mano y Microcirugía, Hospital Universitario "Dr. José Eleuterio González" Monterrey, Nuevo León, México.
Vocal del Capítulo de Mano de la FILACP (2016-2018).
drmauriciogarcia@gmail.com
El artículo de la Dra. García Martínez y col. es un trabajo retrospectivo sobre la experiencia del Servicio de Cirugía Plástica del Hospital Universitario Central de Asturias en relación a la tenosinovitis piógena flexora de la mano. Los autores revisan su casuística en un período de 8 años y describen las características clínicas y demográficas de los pacientes que recibieron con el diagnóstico mencionado. Con este estudio concluyen que dicha patología es poco frecuente en su medio y que se requiere una alta sospecha clínica para hacer el diagnóstico de la enfermedad.
Aunque uno de sus objetivos es resaltar la importancia de dicha patología en su medio, no proporcionan cifras ni datos epidemiológicos en otros centros que nos permitan definir su incidencia, ya que está reportado que hasta el 10% de las infecciones de la mano son tenosinovitis piógena de los flexores (1). Asimismo, se ha reportado hasta un 38% de complicaciones, como rigidez, infección persistente, deformidad de boutonniere e incluso amputación (2).
Mencionan la presencia de los signos de Kanavel, pero no queda claro si éstos fueron sus criterios de inclusión al estudio o sirvieron para confirmar el diagnóstico de tenosinovitis al egreso de los pacientes. Mencionar y corroborar si la presencia de estos signos nos da algún indicio para el pronóstico funcional en los pacientes. También sería conveniente que mencionaran los criterios de exclusión para este estudio.
Dentro de los datos quirúrgicos está la clasificación de Michon; sin embargo, no mencionaron la estadificación de cada paciente y cuál fue la mayor frecuencia dentro de esta clasificación. Tendría un gran valor que nos dijeran en qué tipo se encontraba cada paciente al momento del diagnóstico.
Llama la atención que, dentro de las complicaciones, algunos autores mencionan hasta un 17% de amputaciones (3); en su estudio no hubo ninguna, lo que nos indica que la detección fue oportuna. En su trabajo se menciona que el 40% tuvo una recuperación total, me gustaría saber cuánto tiempo después se hizo la valoración, y cuántas sesiones en promedio de terapia recibieron los pacientes.
En una revisión reciente en la que se recomienda la irrigación cerrada sobre el abordaje abierto para tener una mejor movilidad, incluso reportan rehabilitación de hasta el 100% (3). Sería interesante saber en qué pacientes, de acuerdo al tratamiento que realizaron, tuvieron un mejor resultado funcional.
Se ha mencionado también en la literatura que el antibiótico recomendado de manera empírica para este padecimiento es cefazolina 1gr intravenoso cada 8 horas, y como alternativas nafcilina, vancomicina, gentamicina e imipenem (4). Por lo tanto, saber qué antibiótico usaron y cuál tuvo mejor respuesta puede ayudar a tomar una buena decisión en un futuro a los lectores y no solo en el manejo ambulatorio.
Por otro lado, en la explicación de los criterios que se usaron para definir la función del paciente posterior a la rehabilitación, no incluyeron ángulos de movimiento o fuerza, lo que pudiera orientarnos más a saber qué tan buena o mala es esa función.
En conclusión, me parece un muy buen trabajo, con un tema que aún falta por conocer. La literatura de esta patología no es muy abundante y sería interesante estandarizar su tratamiento. Hacer un estudio prospectivo para lograr encontrar el mejor tratamiento para esta patología, es algo que pudiera avanzar mucho en este tema. Como cirujanos plásticos debemos saber diagnosticar la lesión cuanto antes y manejar un tratamiento agresivo en conjunto con rehabilitación para lograr la mejor recuperación funcional de la mano del paciente.
Bibliografía
1. Trumble T E, Hashisaki P. Hand infections. In: Trumble T E. Principles of hand surgery and therapy. Philadelphia: Saunders, 2000, Pp: 214-221.
2. Stern PJ, Staneck JL, McDonough JJ, Neale HW, Tyler G. Established hand infections: a controlled, prospective study. J Hand Surg (Am). 1983;8:553-559.
3. Giladi A, Malay S, Chung K. Management of acute pyogenic flexor tenosynovitis: Literature review and current trends. J Hand Surg Eur 2015;40(7)720-728.
4. Abrams, R; Botte, M. Hand Infections: Treatment Recommendations fot Specific Types, Journal of American Academy of Orthopaedic Surgeons, 1996; 4:219-230.
Respuesta al comentario del Dr. M. García-Pérez
Dra. I. García-Martínez
Agradecemos los comentarios del Dr. Mauricio García- Pérez sobre nuestro trabajo original y compartimos la idea de que es necesario estandarizar el tratamiento de la tenosinovitis piógena flexora. Sin duda alguna, el carácter prospectivo de los estudios aumenta la validez interna de los mismos y es fundamental que los desarrollemos.
En cuanto a nuestra revisión, los criterios de inclusión fueron la presencia de los signos de Kanavel y/o de exudado dentro de la vaina sinovial digital. Todos los pacientes con diagnóstico al alta hospitalaria de tenosinovitis piógena flexora cumplieron dichos criterios; 9 pacientes (37.5%) correspondían al tipo II de Michon; 6 pacientes (25%) al tipo I, y 2 pacientes (8.3%) al tipo III. Los 7 pacientes restantes (29.1%) no fueron intervenidos quirúrgicamente, por lo que no es posible clasificarlos según Michon. Recibieron tratamiento antibiótico de amplio espectro con amoxicilinaclavulánico intravenoso 23 pacientes (96%).
Realizamos una entrevista médica con exploración física durante el año 2013, por lo que la evaluación funcional varió en un intervalo de 1 a 8 años tras el antecedente de tenosinovitis piógena flexora. Las sesiones de rehabilitación variaron también dependiendo de las características del paciente y del centro rehabilitador, si bien es cierto que la irrigación cerrada tiene mejor pronóstico funcional y en todos los casos se inició la rehabilitación durante el ingreso hospitalario. Lo más incapacitante fue la rigidez en flexión de la articulación interfalángica proximal con un déficit de extensión de la misma de 30o de media, observada en 8 pacientes (33.3%). Debemos resaltar que es de vital importancia el inicio precoz del tratamiento rehabilitador.
Nuevamente muchas gracias de parte de todo nuestro equipo de trabajo por el análisis del estudio.