Introducción
El xantogranuloma es una lesión poco frecuente que caracteriza al amplio grupo de las histiocitosis de células no Langerhans (NLCH), entre las que se describen diferentes variantes: xantoma, xantogranuloma juvenil, xantoma disseminatum, xantogranuloma necrobiótico, retículohistiocitosis, enfermedad de Rosai Dorfman y un conjunto heterogéneo de enfermedades infrecuentes que comparten manifestaciones cutáneas e histopatológicas comunes y que se describen como enfermedad xantogranulomatosa orbitaria del adulto (EXOA).
Se conocen 4 formas clínicas de EXOA: el xantogranuloma orbitario del adulto (XOA), el asma del adulto asociado a xantogranuloma orbitario (AAXO), el xantogranuloma necrobiótico (XN) y la enfermedad de Erdheimer-Chester (EEC)(1) (Tabla I).
Tabla I. Clasificación de la enfermedad xantogranulomatosa orbitaria del adulto (EXOA)
| Tipo de enfermedad | Características clínicas y asociaciones sistémicas | Pronóstico | Terapéutica | Nivel de evidencia * |
|---|---|---|---|---|
| Xantogranuloma orbitario dei adulto (XOA) | Localizado en la parte anterior de la órbita | Bueno. Limitado | Cirugía (relativo) | C |
| Xantogranuloma orbitario dei adultocon asma (XGOA) | Órbita anterior. Asma y linfoadenopatía | Bueno; raramente asociado a hallazgos sistémicos | Cirugía a veces exitosa Corticoesteroides | C |
| Enfermedad de Erdheim-Chester (EEC) | lntraconal; huesos largos esclerosis destrucción; fibrosis retroperitoneal, compromiso cardíaco. Cutáneo (20%) | Pobre; grado de mortalidad (66%) | Corticocoesteroides lnmunosupresores | C |
| Xantogranuloma Necrobiótico (XN) | Órbita anterior, ulceración; mieloma múltiple, linfoma, paraproteinemia | Pobre; afección linfoproliferativa sistémica | Corticoesteroides con inmunosupresores. Cirugía no recomendada | C |
En estas enfermedades pueden estar implicados diferentes tejidos orbitarios y anexiales oculares. Es probable que las lesiones orbitarias de las tres primeras afecten a la región anterior de la órbita incluyendo los párpados, mientras que en la última tiende a causar lesiones intraconales y también difusas. En ocasiones, pueden estar también afectados otros órganos en asociación con manifestaciones sistémicas graves.
Son afecciones infrecuentes de tratamiento difícil y controvertido. Los histiocitos causantes del EXOA se originan en la médula ósea y después pasan a formar parte del sistema fagocítico mononuclear de células dendríticas formado por macrófagos tisulares fijos y por macrófagos libres.(2) Estas células tienen un citoplasma vacuolado que les da un aspecto espumoso o xantomizado.(3)
La etiopatogenia de esta entidad se desconoce y se cree que puede existir un agente que induce la proliferación de histiocitos.
El XOA es la forma más benigna y menos frecuente de EXOA. El xantogranuloma de inicio en la edad adulta suele presentarse como una lesión unilateral, caracterizada por una lesión infiltrada xantomatosa elevada, solitaria, de color amarillo-naranja. En los párpados, las lesiones tienden a ser induradas y más profundas que en el xantoma plano. Afecta a adultos entre los 38 a 79 años de edad. Es benigna, autolimitada, de buen pronóstico, sin compromiso general y las lesiones extracutáneas son muy raras.
El AAXO es una forma infrecuente de EXOA con no más de 50 casos descritos en la literatura.(4) Las lesiones en párpados suelen ser bilaterales, de aspecto edematoso, de color amarillo naranja, apariencia xantomatosas y están indurados. En algunos casos puede estar acompañada de edema facial. También puede acompañarse de ptosis, proptosis, limitación de movimientos de los ojos y disminución de la visión. La enfermedad es progresiva y de curso fatal por cardiomiopatía, insuficiencia renal crónica y afectación torácica de diversos tipos, que involucran pulmón, pleura y vías aéreas.(5) El asma es la principal asociación con inicio en la edad adulta, pudiendo aparecer en forma temprana o tardía en relación a las manifestaciones cutáneas. Es importante hacer el diagnóstico de la afectación pulmonar mediante pruebas funcionales respiratorias. No existe afectación del parénquima pulmonar. Otra asociación frecuente es con paraproteinemia y linfoadenopatía, mientras que es rara la asociación con enfermedades linfoproliferativas.
El XN es una forma de EXOA del cual existen un centenar de casos publicados, de curso progresivo y destructivo y caracterizado por placas y pápulas amarillentas, con aspecto xantomatosos, y en ocasiones pueden existir telangiectasias, ulceración y fibrosis. Tiende a afectar ambos párpados superior e inferior, ser bilateral y extenderse a toda la superficie de los párpados. En un 50% de pacientes existen complicaciones oftalmológicas como proptosis, blefaroptosis, queratitis y uveítis. Se han descrito también asociaciones con varias enfermedades hematológicas como paraproteinemia monoclonal, mieloma múltiple y leucemia linfocítica crónica.(6) Las lesiones cutáneas preceden entre 2 y 4 años a estas enfermedades.
La EEC es, junto con el XN, una de las formas más comunes de presentación del EXOA. Es una enfermedad rara, multisistémica, que afecta principalmente a los adultos entre los 40 y 70 años de edad, y más frecuente en el sexo masculino, habiendo sido publicados alrededor de 600 casos. Sus manifestaciones clínicas varían en cada paciente, pudiendo aparecer en un solo órgano o sistema o bien de forma multisistémica y, hasta en escasas ocasiones, de manera asintomática. Los síntomas iniciales son inespecíficos: fiebre, debilidad, fatiga, pérdida de peso y sudoración nocturna. La fatiga está asociada generalmente a anemia microcítica. En la piel aparecen pápulas, aisladas o que confluyen en grandes placas en la zona periorbitaria, que avanzan de tal forma que provocan deformidades palpebrales y ptosis que impiden la visión. También pueden aparecer lesiones aisladas en cualquier parte del tegumento e incluso en mucosas. Aunque muy raramente, pueden presentarse complicaciones oftalmológicas severas que ocasionan exoftalmos, proptosis y diplopia, pudiendo haber infiltración corneal motivo de ceguera. La histopatología de la EEC es variable, pero se basa en una infiltración de histiocitos espumosos (con carga lipídica) con fibrosis circundante y células gigantes multinucleadas (células de Touton).(7) La infiltración xantomatosa y la fibrosis regional afecta varios otros órganos incluyendo huesos, con osteoesclerosis en las radiografías simples o captación de Tc99 en la gammagrafía ósea de las zonas metadiafisarias de los huesos largos,(8) pulmones, retroperitoneo y corazón. En el sistema nervioso pueden existir un amplio abanico de signos y síntomas dependiendo de la localización y tamaño, como diabetes insípida, ataxia cerebelosa, panhipopitituarismo y edema papilar. La afectación neurológica indica un mal pronóstico.(9) La inmunohistoquímica representa un papel importante para el diagnóstico de la EEC. Los histiocitos presentes en la enfermedad de Erdheim-Chester son positivos para CD68 que es marcador específico de histiocitos y tumores histiocíticos; es negativo para CD1a que es un marcador específico para células de Langerhans; el marcador S100 en general es negativo y corresponde a una familia de proteínas de la unión al Ca que se encuentra positivo en múltiples líneas celulares que incluyen células dendríticas, macrófagos y células de Langerhans.(10) El laboratorio clínico no tiene ningún parámetro típico. Se han investigado alteraciones moleculares que detectaron mutaciones somáticas. En 38 pacientes de EEC, Ozkaya y col. realizaron determinaciones para detectar alteraciones que pueden involucrar genes BRAF (25/38), MAP2K1 (6/38), ARAF (2/38), MAP2K2 (1/38), KRAS (1/38) y NRAS (1/38). Si bien el BRAF es la alteración genética más importante hallada, tampoco es determinante para llevar a cabo el diagnóstico de esta afección.(11) El diagnóstico de la EEC se realiza en base a la clínica y a los hallazgos histopatológicos.
El tratamiento es muy difícil y poco satisfactorio. En las formas multisistémicas se consideran de primera línea los corticoesteroides, azatioprina, metotrexato y el interferón con respuestas relativas. También se han empleado abordajes novedosos con terapias biológicas dirigidas, como inhibidores de los BRAF, en los casos en los que exista mutación con inhibidores de la proteino-quinasa (mutación BRAFV600E): vemurafenib, dabrafenib y trametinib. También se están considerando inhibidores de las interleuquinas, de la tirosinasa, etc. El tratamiento de las lesiones cutáneas es variable, se ha empleado radioterapia y otros procedimientos físicos, así como tratamientos quirúrgicos.
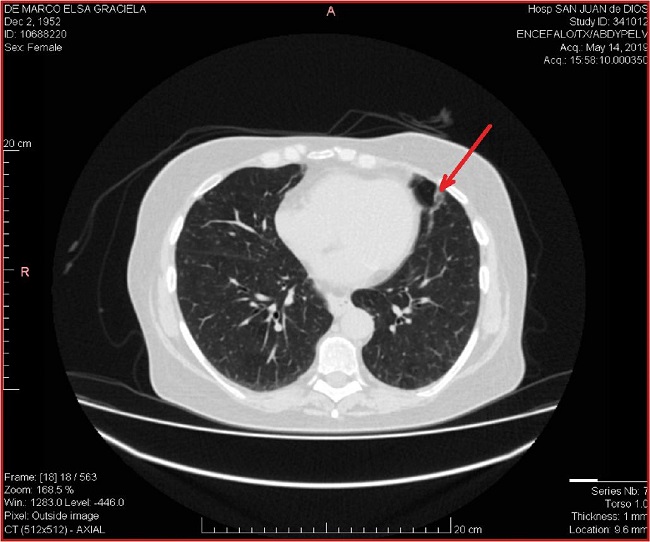
Presentamos el caso de una paciente que cumple varios e importantes parámetros de los descritos. Por comenzar y principal la gran cantidad de xantogranulomas que presentaba localizados en ambos párpados superiores e inferiores y con lesiones similares extrapálpebrales cutáneas y mucosas, todas bien demostradas por la histología y confirmadas por la inmunomarcación de CD68 positivo y CD1a negativo. Desde el punto de vista sistémico, presentó importantes patologías oculares que la llevaron en la actualidad a una pérdida de la visión periférica, conservando solo la visión tubular central, alteraciones cerebrales y dolores óseos entre otros. Es importante el compromiso pulmonar por la presencia de granulomas subpleurales, tractos fibrocicatriciales bibasales y múltiples formaciones nodulares simétricas que coincide con las estadísticas (nódulos pulmonares 62%: subpleurales 36%, en parénquima 13% y en ambas regiones 13%).(12)
Caso clínico
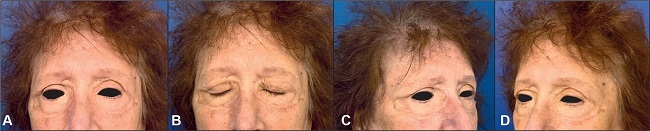
Mujer de 66 años de edad que presenta lesiones pápulo-nodulares vegetantes, de coloración amarillenta y consistencia cartilaginosa que comprometen los parpados superior e inferior de ambos lados en su totalidad, de 5 años de evolución. Refería no tener visión periférica y describía que era como mirar a través de un tubo (Fig. 1).
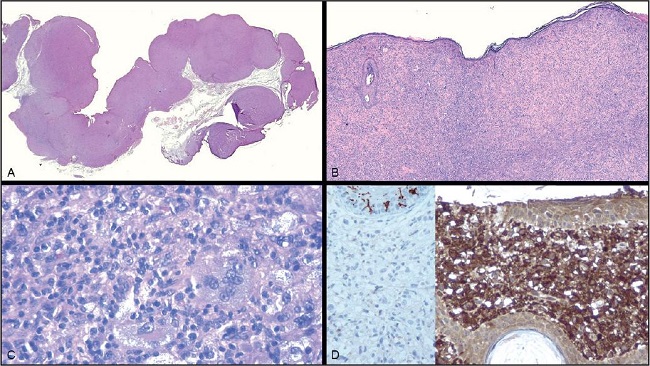
Figura 1. Mujer de 66 años con lesiones cutáneas por xantogranuloma que afectan a los cuatro parpados (preoperatorio junio de 2019). A. Con los párpados cerrados. B. Máxima apertura palpebral que podía conseguir, que le permitía solo visión tubular. C. Lesiones en la visión de perfil
Como antecedentes de esta situación la paciente refería haber padecido en 2009 un carcinoma de endometrio. En 2015, en el ojo derecho, membrana neovascular coroidea y al año siguiente, en el ojo izquierdo, edema macular cistoideo, inflamatorio y uveítis intermedia. Fue tratada con altas dosis de corticoides sistémicos e intraoculares, metotrexato y azatioprina. En 2016 nos consulta por presentar en ambos párpados, superiores e inferiores, lesiones pápulo-nodulares vegetantes, asintomáticas, de 2 años de evolución, que se acompañaban de astenia, artralgias y dolores "en cuerpo y piernas".
Se realizaron estudios de laboratorio clínico: GGT 115 (1-40) y estudio por imágenes: TAC sin contraste de tórax, abdomen y pelvis sin particularidad (s/p); resonancia magnética (RM) de órbitas con gadolinio: s/p; RM de cerebro con contraste: leve leucoarariois periventricular bilateral de probable origen vascular isquémico; y radiografía (RX) de muslos y ambas rodillas: artrosis bilateral de rodilla con aumento de líquido articular.
Efectuamos dos tomas de biopsia, una de párpado superior y otra del inferior que arrojaron resultados semejantes: epidermis con leve atrofia. En dermis reticular existe extensa infiltración por histiocitos vacuolados, escasos leucocitos y algunas células gigantes multinucleadas gigantes Touton (Fig. 2).
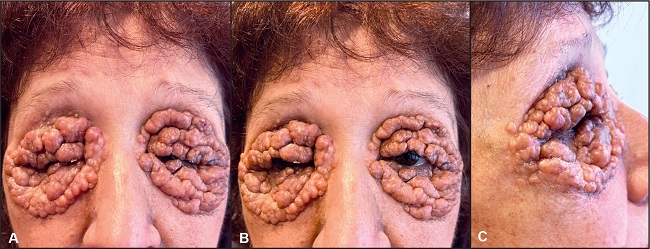
Figura 2 A. Vista panorámica de las lesiones, con aspecto abollonado y xerofítico de la superficie, con infiltración dérmica difusa (HE - 4X). B. Infiltración dérmica difusa con respeto de anexos (izq.) y epidermis. (HE - 10X). C. Detalle del infiltrado; histiocitos de citoplasmas vacuolados y espumosos y presencia de células multinucleadas de tipo Touton (HE - 40X). D. El infiltrado exhibe un fenotipo CD1a negativo (izq., positivo en células dendríticas epidérmicas normales) y CD68 positivo (Inmunoperoxidasa - 20X)
En el estudio histoquímico se observa positividad para Vimentina y CD68. Fue negativo para S 100 CD1a. Diagnóstico histopatológico: aspecto histopatológico correspondiente a xantogranuloma (adulto). El estudio histoquímico para determinación de IgG4 fue negativo.
En diciembre de 2018 la RM de órbitas mostró en los párpados un engrosamiento de aspecto nodular vegetante que comprometía piel y tejido subdérmico sin afectación de planos profundos (Fig. 3).
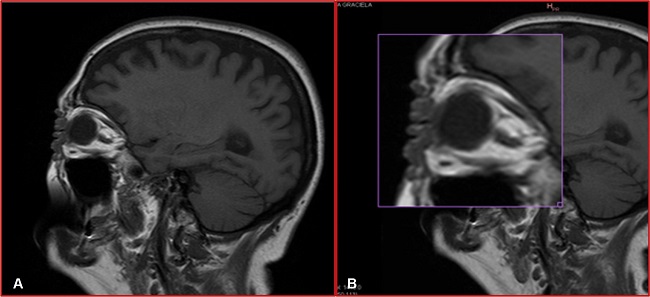
Figura 3 A y B. Resonancia magnética de orbitas en las que se observa el engrosamiento nodular vegetante de los parpados sin afectar los planos profundos
En mayo de 2019 se realiza tomografía computada multislice con contraste que mostró en cerebro leucomalacia periventricular frontal bilateral. Resto s/p. Abdomen y pelvis: s/p. En tórax se observó pequeño granuloma subpleural a nivel de segmento lateral del lóbulo inferior derecho; tractos lineales de aspecto fibrocicatriciales bibasales; múltiples formaciones nodulares simétricas en ambos parénquimas pulmonares de bordes regulares y lisos, no mayores de 2.5 mm. de diámetro máximo que se sugirió cotejar con estudios previos y control evolutivo en el contexto clínico de la paciente (Fig. 4).
En la evolución se observó el aumento de los xantogranulomas hasta configurar placas muy extendidas que abarcaban la piel de los párpados y también lesiones aisladas nodulares cutáneas localizadas en cara, abdomen, muslo y glúteos. Las lesiones cutáneas eran de consistencia dura elástica y de color amarillento. También apareció un nódulo en mucosa nasal Todo confirmado por estudios histológicos.
Con las características cínicas y evolutivas y los estudios realizados se llegó a la conclusión de Enfermedad de Erdheim Chester (EEC).
Tratamiento quirúrgico
Planificamos y realizamos el tratamiento quirúrgico con resección completa de las lesiones en los cuatro parpados. Lo hicimos en dos tiempos, separados por un intervalo de tres meses. En el primer tiempo quirúrgico, en julio de 2019, se efectuó la resección completa de la lesión de los parpados superior e inferior derechos con injerto de piel total para cubrir la superficie cruenta y tres meses después, el mismo procedimiento en el lado izquierdo.
La táctica quirúrgica en dos tiempos fue consensuada con la paciente. El objetivo de hacerlo así fue no privarla en forma absoluta de la visión en el postoperatorio ya que efectuaríamos dos tarsorrafias que dejarían ocluido el lado operado durante dos semanas y además nos permitía tener un tiempo adecuado para evaluar la evolución del injerto de piel.
Bajo anestesia general extirpamos en el primer tiempo las extensas lesiones nodulares de párpados superiores e inferiores del lado derecho, hasta el plano muscular. Pudimos preservar en su totalidad el músculo orbicular en párpado superior y la porción pretarsal y para facilitar la disección y disminuir el sangrado, complementamos la anestesia general con anestesia local infiltrativa de xilocaína al 0.5% con epinefrina. Al tacto, la lesión era multinodular, consistencia dura elástica. Comenzamos la resección en el párpado superior desde la periferia de la lesión hacia el borde palpebral ciliar respetando el músculo orbicular que no estaba invadido. En el párpado inferior derecho resecamos la lesión que infiltraba el músculo orbicular preseptal y se extendía aproximadamente 3 cm en el piso de la órbita sin invadir el músculo oblicuo inferior ni el recto inferior.
Resecamos también la infiltración que presentaba en el plano de la almohadilla grasa suborbicular, caudal al ligamento orbitomalar (SOOF), respetando la porción orbitaria del orbicular, el paquete infraorbitario y los músculos cigomáticos. Conservamos el borde libre palpebral y los puntos lagrimales que no estaban invadidos (Fig. 5).
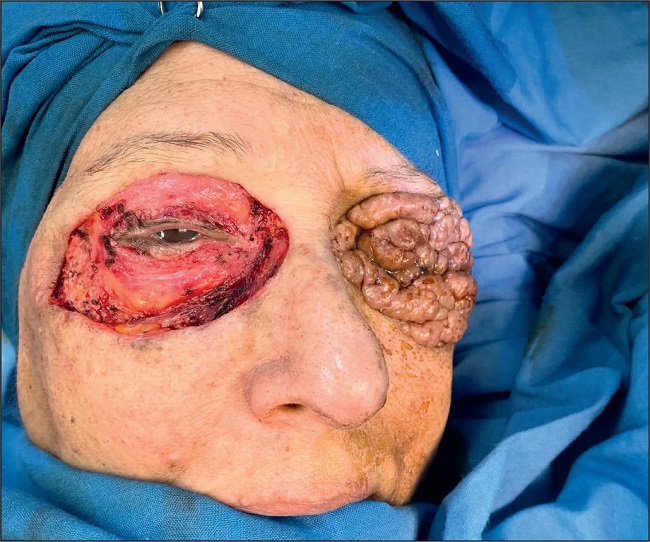
Figura 5. Intraoperatorio del primer tiempo quirúrgico (julio de 2019): observamos, en lado derecho, resección completa de lesiones en parpados superior e inferior conservando el musculo orbicular
Cerramos el lecho cruento con injerto de piel total en lámina obtenido de la cara interna del brazo, con una ventana en la hendidura palpebral. El tamaño del injerto excedía en aproximadamente un 40% el tamaño del lecho cruento con la idea de prevenir futuras retracciones (Fig. 6).
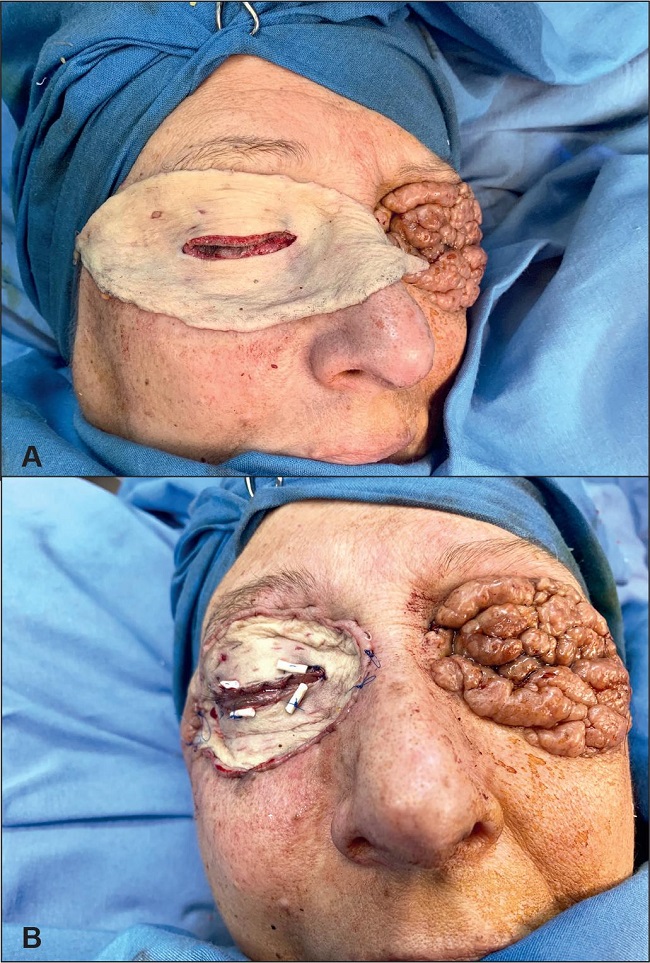
Figura 6 A. Injerto de piel total en una sola unidad apoyado sobre la superficie cruenta. B. Injerto con recorte de excesos de piel, suturado, y con tarsorrafia
Realizamos dos tarsorrafias temporales a la altura del limbo esclerocorneal interno y externo que mantuvimos 15 días. Realizamos suturas continuas con polipropileno marcando los surcos palpebrales. Se dejó un apósito atado tipo Brown que retiramos a los 5 días. Comprobamos un prendimiento total del injerto sin ningún signo de sufrimiento de la piel. La zona dadora la cerramos con colgajos de avance y sin tensión (Fig. 7).
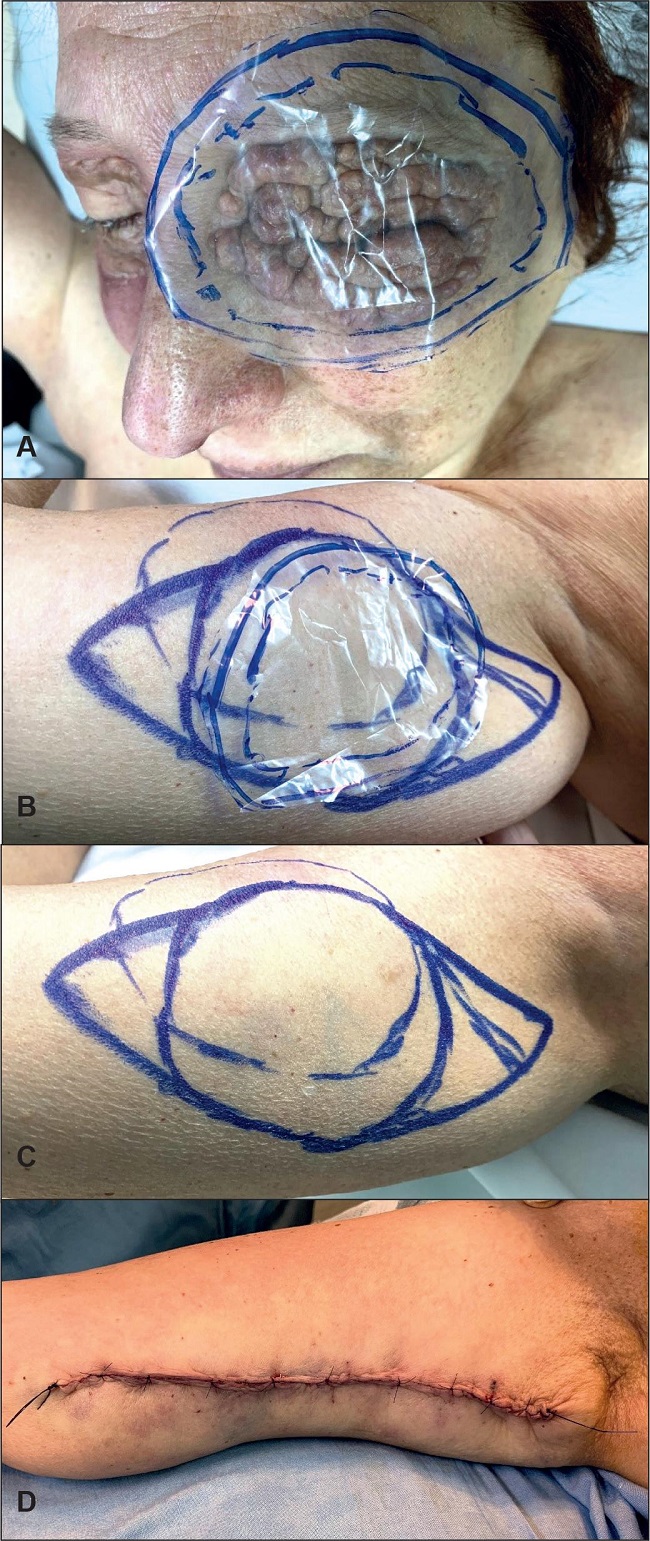
Figura 7 A. En lado izquierdo marcamos sobre una lámina de plástico las dimensiones del injerto a obtener. B. Traslado del molde a zona dadora en cara interna del brazo contralateral. C. Marcaje de la piel a extraer. D. Herida de zona domante cerrada con colgajos de avance y sin tensión
Tanto la región palpebral como la zona dadora evolucionaron favorablemente. La paciente presentó buena función palpebral de cierre y apertura, sin malposiciones palpebrales y amplió su campo visual que se encontraba muy limitado. Además, mejoró su autoestima y nos comunicó su deseo de corregir las lesiones del otro lado.
A los 3 meses, en septiembre de 2019, realizamos la nueva operación siguiendo el mismo procedimiento (Fig. 8). La evolución fue también muy buena. El resultado superó las expectativas de la paciente y su familia.
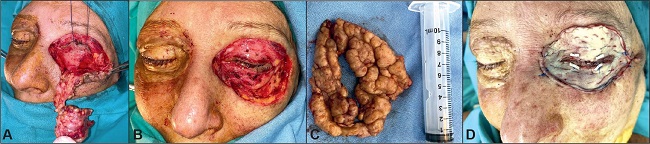
Figura 8 A. Intraoperatorio del segundo tiempo quirúrgico (septiembre de 2019) en el lado izquierdo. B. Resección completa en ambos parpados. C. Pieza resecada en bloque. D. Injerto suturado, multiperforado y con dos tarsorrafias; vemos también la evolución en lado derecho que lleva 3 meses de postoperatorio
Luego concurrió periódicamente a los controles, con una evolución satisfactoria, apertura palpebral conseguida y buen funcionamiento de los músculos orbiculares que le permiten una perfecta oclusión (Fig. 9). Antes de la intervención la paciente vivía recluida en su casa y solo se exhibía con su familia cercana. A partir de no ver las lesiones en sus parpados cambio su vida, la de su familia y recuperó la actividad social perdida.
Discusión
El diagnóstico de EEC es complejo ya que las manifestaciones clínicas más comunes, como las esqueléticas, constitucionales o incluso neurológicas, generalmente carecen de especificidad adecuada. El diagnóstico correcto se realiza mediante la identificación de histiocitos patológicos en el apropiado contexto clínico y radiológico.
El xantogranuloma palpebral del adulto puede afectar parcial o totalmente a los parpados y debemos extirpar toda la unidad cutánea y en algunos casos el músculo, si está infiltrado, para evitar una recidiva de la lesión.
Para reparar los defectos que deja esta extirpación podemos evaluar entre el uso de colgajos de vecindad o de injertos de piel de espesor parcial o total. Los injertos de espesor parcial proporcionan pobres resultados funcionales y cosméticos debido a sus conocidos inconvenientes de retracción.
El colgajo cutáneo ampliado propuesto por Heywood(15) puede ser una buena opción para obtener un resultado satisfactorio, tanto estético como funcional. León Llerena(16) presenta un caso utilizando el mencionado colgajo, pero es de destacar que las lesiones solo afectaban a los parpados inferiores. En cambio en nuestra paciente estaban comprometidos los cuatro parpados en una superficie muy extensa, por lo que de haber utilizado colgajos de vecindad, hubiesen quedado secuelas estéticas importantes en las mejillas.
En la localización palpebral de este tipo de lesiones es obligatorio hacer diagnóstico diferencial con dos entidades. Por un lado con el xantelasma, que se presenta en forma de lesiones amarillentas poco sobreelevadas, generalmente bilaterales y que histológicamente sólo presenta células espumosas en disposición perivascular y perianexial, sin mezcla de otras células inflamatorias. Por otro, con el xantogranuloma necrobiótico, que obligadamente en el estudio histológico debe presentar áreas de necrobiosis que no estaban presentes en nuestro caso
Las lesiones de nuestra paciente experimentaron un crecimiento lento y progresivo, ocupando todo el espesor de la dermis pero no infiltraban el músculo orbicular. Entre las opciones quirúrgicas elegimos el injerto de piel total(17) que, si bien es cierto que tiene más dificultades de prendimiento que el de espesor parcial, tiene la ventaja muy importante para nuestro caso de ser menos retráctil. Para un buen prendimiento necesita un lecho cruento bien irrigado y esto nos lo daba el hecho de haber podido conservar el músculo orbicular que no estaba infiltrado por las lesiones.
El reporte del primer injerto de piel total exitoso es el de Lawson(18) en 1871, pero fueron Blair y Brown(19) quienes en 1929 describieron los principios fundamentales del injerto de piel, que son aún válidos en la actualidad. La recuperación sensorial del injerto de espesor total es superior a la del injerto de espesor parcial, además de que cuando elegimos piel para un injerto es importante tener en cuenta su consistencia, el grosor, el color y la textura. La piel del párpado es fina y tiene pocas estructuras glandulares y generalmente se reemplaza mejor con la piel del otro párpado, pero esto no siempre es posible, como sucedía en el caso que presentamos, que por su extensión obligaba a buscar otras alternativas.
Entre los sitios para obtener injertos de piel de espesor total para reconstrucción de regiones de la cara podemos mencionar la región auricular posterior, el pliegue nasolabial, la región supraclavicular y el injerto auricular anterior, que ofrece buena piel y deja una cicatriz que imita la de un estiramiento facial.(20) La mayoría de las heridas de la cabeza y cuello se pueden cerrar con estos sitios donantes, pero las muy extensas pueden requerir injertos de piel del abdomen, región inguinal o cara interna de brazos. Esta zona fue la que elegimos para nuestra paciente dado que nos ofrecía buena calidad de piel, extensión suficiente para la superficie amplia que necesitábamos reparar, y un cierre sin dificultades y estéticamente aceptable.
Para obtener el injerto de piel total es útil la infiltración del tejido subcutáneo con solución de Klein que puede facilitar la extracción del injerto con bisturí al dar más tensión a la piel y disminuir el sangrado. En el injerto de piel total está incluida toda la dermis con la menor cantidad de tejido graso posible. En ocasiones es necesario una extracción complementaria de tejido graso subcutáneo con tijera, siempre manteniendo el injerto húmedo para evitar la desecación. En algunos casos, pequeñas incisiones en el injerto de espesor total pueden permitir que se adapte mejor al defecto y evitar la acumulación de sangre bajo el mismo.
Es muy importante una buena inmovilización del injerto que permite mantenerlo en contacto estrecho con su lecho, para evitar los micromovimientos que destruyen los brotes vasculares. El prendimiento se produce en unas semanas y su velocidad es inversamente proporcional al grosor del injerto. Por lo general, cuanto más grueso es el injerto, mejores son las propiedades mecánicas funcionales y estéticas, pero peores son las condiciones de neovascularización y de revascularización.
Schaudig y Al-Samir(21) describen un caso de reconstrucción de párpado superior e inferior por xantogranuloma necrobiótico desfigurante grave en el que utilizaron grandes injertos de piel de espesor total tomados de la parte superior de los brazos ya que no se disponía de otros posibles sitios donantes. Refieren que después de una reconstrucción exitosa del lado izquierdo y sin recurrencia local de la enfermedad, corrigieron el lado derecho de la misma manera, logrando el cierre completo de los párpados y sin complicaciones. No apareció recurrencia de la enfermedad en los sitios de operación, a pesar de nuevas lesiones continuas en otros lugares
Aunque el empleo de un injerto de piel total es un procedimiento adecuado(22) y fue el que elegimos para nuestro caso, no dejamos de analizar en la evaluación de las posibilidades de solución quirúrgica los colgajos con tejidos vecinos, pero ninguno nos ofrecía la cantidad suficiente en extensión y calidad de piel que nos asegurara lograr un mejor resultado que un injerto.
Conclusiones
La enfermedad de Erdheim-Chester (EEC) es una rara histiocitosis de células no Langerhans caracterizada histológicamente por la proliferación multisistémica de histiocitos espumosos en un fondo de estroma inflamatorio. Puede afectar cualquier sistema u órgano. Lo más frecuentes son huesos, piel, retroperitoneo, corazón, orbita, pulmones y cerebro.
Las lesiones palpebrales pueden tratarse con éxito mediante resección completa de toda la unidad cutánea con conservación del músculo orbicular, si no está invadido, e injerto de piel total. Se recupera bien la función palpebral con buen resultado estético.
En nuestro paciente pudimos preservar el músculo dado que no estaba infiltrado y, empleando un injerto de piel total tomado de la cara interna del brazo, tuvimos un muy buen resultado estético y funcional.