Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Archivos de la Sociedad Española de Oftalmología
versión impresa ISSN 0365-6691
Arch Soc Esp Oftalmol vol.80 no.12 dic. 2005
ARTÍCULO ORIGINAL
OFTALMOPATÍA TIROIDEA: DETERMINACIÓN DE PARÁMETROS DE ACTIVIDAD CLÍNICA
DE LA OFTALMOPATÍA TIROIDEA COMO FACTOR PRONÓSTICO DE RESPUESTA
AL TRATAMIENTO INMUNOSUPRESOR
THYROID OPHTHALMOPATHY: CLINICAL ACTIVITY DETERMINATION OF THYROID
OPHTHALMOPATHY AS A PROGNOSTIC FACTOR OF IMMUNOSUPRESSIVE TREATMENT RESPONSE
BELZUNCE-MANTEROLA A1, GARCÍA-GÓMEZ PJ1, CASELLAS-BRAVO M1,
HERAS-MULERO H1, MORENO-MONTAÑÉS J2
| RESUMEN Objetivo: Determinar los parámetros clínicos, bioquímicos y de imagen que permitan conocer qué pacientes con oftalmopatía tiroidea van a responder al tratamiento y valorar su eficacia. Palabras clave: Oftalmopatía tiroidea, puntuación de actividad clínica, tratamiento inmunosupresor. | ABSTRACT Objective: To determine the usefulness of the clinical, biochemical and thyroid imaging parameters in patients with thyroid-associated ophthalmopathy, in predicting their response to immunosuppressive treatment. Key words: Thyroid ophthalmopathy, clinical activity score, immunosuppressive treatment. |
Recibido: 25/1/05. Aceptado: 12/12/05.
Clínica Universitaria de Navarra. Servicio de Oftalmología. Pamplona. España.
1 Licenciado en Medicina.
2 Doctor en Medicina.
Comunicación presentada en el LXXX Congreso de la S.E.O. (Barcelona 2004).
Correspondencia:
A. Belzunce-Manterola
Avda. Belascoain, 55
31180 Zizur Mayor (Navarra)
España
E-mail: abelzunce@medena.es
INTRODUCCIÓN
La oftalmopatía tiroidea es un trastorno autoinmune cuya causa es la hipersensibilidad celular contra un autoantígeno, el receptor de TSH presente en la órbita y en la célula folicular del tiroides (1). Su presentación es más frecuente entre la cuarta o quinta década de la vida y en mujeres.
Sólo entre el 10-25% de los casos la oftalmopatía tiroidea se produce sin evidencia clínica o bioquímica de disfunción tiroidea, siendo en estos casos denominada enfermedad de Graves oftálmica. Los pacientes con enfermedad de Graves sólo presentan en un 35% de los casos manifestaciones oftálmicas clínicas pero hasta el 65% restante tiene manifestaciones subclínicas. Cuando disfunción tiroidea y oftalmopatía se producen simultáneamente suele existir un retraso de 18 meses entre ambas, manifestándose primero la disfunción tiroidea.
Existen dos fases en el desarrollo de la enfermedad:
1. Estadio de inflamación activa: El paciente presenta los ojos enrojecidos y dolorosos, es una fase que remite en 3 años. Sólo el 10% de los pacientes presentará problemas oculares graves a largo plazo.
2. Estadio quiescente: El paciente tiene los ojos blancos, aunque puede haber un defecto indoloro de la motilidad. La gravedad de la enfermedad es variable.
Es importante la distinción de ambas fases, ya que según los estudios la enfermedad sólo responde a tratamiento inmunosupresor en fase activa mientras que en fase inactiva, tendremos que plantearnos cirugías rehabilitadoras.
El no tratamiento de los pacientes con oftalmopatía tiroidea sólo produciría un 14% de empeoramientos, mientras que un 22% permanecería estable y en un 64% de los casos habría alguna mejoría en mayor o menor grado.
El descontrol de la función tiroidea, el tabaco y el estrés son factores desencadenantes y agravantes de la oftalmopatía. Es conocido el agravamiento de la oftalmopatía tiroidea en hipertiroideos frente a los eutiroideos (2) y la influencia que el tratamiento del hipertiroidismo tiene sobre el curso de la misma. El tratamiento con radioiodo se asocia con un agravamiento de la oftalmopatía hasta en un 15% de los casos (3).
Así, el objetivo de nuestro trabajo consistía en determinar los parámetros clínicos, bioquímicos y de imagen que permitieran conocer qué pacientes iban a responder al tratamiento inmunosupresor y valorar su eficacia.
SUJETOS, MATERIAL Y MÉTODOS
Realizamos un estudio retrospectivo de datos pareados de una serie consecutiva de 16 pacientes con oftalmopatía tiroidea. En todos los pacientes seguimos un mismo protocolo diagnóstico que consistía en: toma de la agudeza visual (AV); exploración de los anejos (se incluía la medida de la retracción palpebral en mm desde limbo corneal y de la proptosis en mm con el exoftalmómetro de Hertel); motilidad ocular extrínseca (que incluía versiones y ducciones en la posición diagnóstica de la mirada y test de Hess); realizamos test de oclusión-desoclusión con prisma así como biomicroscopía con fluoresceína, toma de la presión intraocular con tonómetro Perkins y Test de Brayley, oftalmoscopia indirecta, y alguno o varios de los siguientes procedimientos de imagen: ecografía orbitaria, tomografía axial computerizada o resonancia magnética nuclear orbitaria. A todos los pacientes se les realizó un estudio analítico de la función tiroidea (TSH, T3 y T4). Se compararon con los datos obtenidos después del tratamiento en el periodo de seguimiento.
Consideramos para nuestro estudio las siguientes variables: sexo, edad, puntuación de actividad clínica antes y después del tratamiento; niveles hormonales de TSH, T3, T4, Inmunoglobinas estimulantes del tiroides (TSI) antes y después del tratamiento; grado de severidad antes y después del tratamiento, reflectividad de la musculatura extrínseca en la ecografía, el aumento de grasa o del grosor de la musculatura extrínseca en el T.A.C. o en la resonancia magnética, los distintos tipos de tratamiento; período de seguimiento del paciente y eficacia del tratamiento. La eficacia del tratamiento fue determinada si satisfacía uno de los criterios ya previamente definidos:
Reducción de 2 mm en el exoftalmómetro.
Reducción de 2 mm en la amplitud de la hendidura parpebral.
Cambio en el grado de diplopía: intermitente, inconstante, constante.
Variación de 2 puntos en la escala de actividad clínica.
Clasificamos a los pacientes según unos criterios de:
a) Puntuación de Actividad Clínica (PAC) (existen 7 síntomas y signos de inflamación, a cada uno se le adjunta un punto) (4).
1. Dolor opresivo sobre o detrás del ojo en las últimas cuatro semanas.
2. Dolor con los movimientos oculares.
3. Enrojecimiento palpebral.
4. Enrojecimiento conjuntival.
5. Quemosis.
6. Edema de carúncula.
7. Edema parpebral.Se clasificó la oftalmopatía como activa si la PAC era mayor o igual a 3 puntos.
b) Severidad: según la clasificación NOSPECS (5): (6 clases, en las que multiplicamos la clase por la gravedad para obtener la puntuación de severidad)
Clase 0: No signos ni síntomas.
Clase 1: Sólo signos.
Clase 2: Afectación de tejidos con signos y síntomas (0 puntos: ausencia; 1 punto: mínima; 2 puntos: moderado; 3 puntos: severo).
Clase 3: Proptosis (0 puntos: <23 mm; 1 punto: 23-24 mm, 2 puntos: 25-27 mm, 3 puntos: >28 mm).
Clase 4: Afectación de los movimientos extraoculares (0 puntos: ausencia; 1 punto: Limitación de movimientos en posición extrema; 2 puntos: Evidente restricción de movimientos; 3 puntos: Ningún movimiento).
Clase 5: Afectación corneal (0 puntos: ausencia; 1 punto: queratitis; 2 puntos: úlcera; 3 puntos: necrosis, perforación)
Clase 6: Agudeza visual (0 puntos: >0,67; 1 punto: 0,33-0,66; 2 puntos: 0,10-0,33; 3 puntos: <0,10)
De acuerdo a la puntuación obtenida se clasificó la oftalmopatía de:
Leve: menor de 4.
Moderada: mayor de 5.
Severa: cualquier con clase 6 (pérdida de visión).
Al comprobar la ausencia de criterios de normalidad de la muestra estudiada se utilizó para el análisis de los resultados el test de los signos de Wilcoxon para variables cuantitativas pareadas (puntuación de actividad clínica y severidad antes y después del tratamiento, la U de Mann-Whitney para variables cuantitativas en dos muestras independientes (niveles hormonales y TSI en el grupo con respuesta al tratamiento y el grupo sin respuesta al mismo) y la prueba de correlación de Spearman para variables cuantitativas no pareadas (puntuación de actividad clínica con niveles de hormonas tiroideas y TSI)del programa S.P.S.S. 11 para Windows (SPSS inc., Chicago, Estados Unidos). Todos los valores fueron expresados como la media ± desviación estándar (D.E.) Se consideraron como significativos las diferencias con un p menor o igual a 0,05.
RESULTADOS
A continuación mostramos una tabla resumen de las principales variables en los 16 casos a estudio (tabla I).
El seguimiento medio de los pacientes fue de 6,25 meses (D.E=5,47 meses).
La oftalmopatía era activa en 10/16 pacientes (62,5%) e inactiva en 6/16 (37,5%). En 9/16 (56,25%) pacientes era moderada, con limitación de la motilidad ocular extrínseca con diplopía en alguna de las posiciones de la mirada. En 7/16 (43,75%) era leve, con signos de afectación de partes blandas, retracción parpebral, edema parpebral o sensación de cuerpo extraño.
Para el tratamiento de los pacientes se eligieron una de las siguientes opciones: observación, corticoides, inmunosupresores o cirugía rehabilitadora. Los corticoides sólos o asociados a inmunosupresores fueron el tratamiento utilizado en la mayor parte de los casos, todos aquellos en los que la enfermedad se consideró como activa (62,6%) (fig. l).
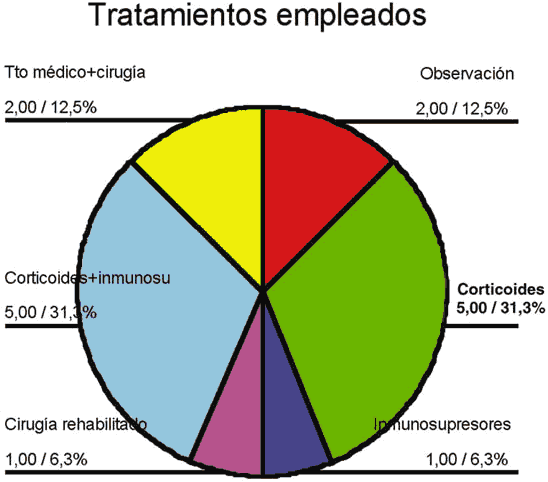
Fig. 1. Diagrama de sectores de los tratamientos para la oftalmopatía tiroidea.
Los corticoides solos o en asociación se utilizaron en el 62,6% de los pacientes.
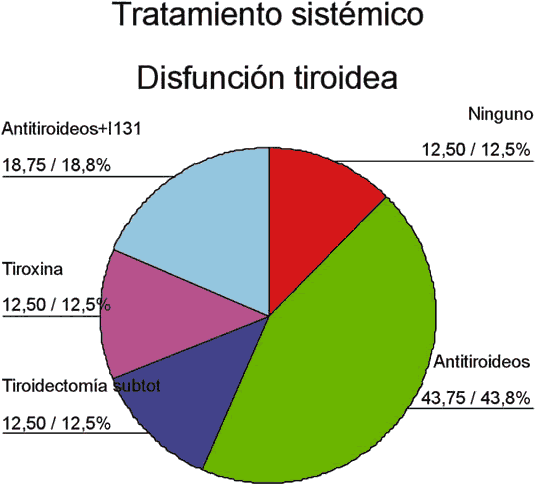
Los pacientes incluídos en el estudio estaban siguiendo un tratamiento para su disfunción tiroidea que se distribuía de la siguiente manera: el tratamiento de base más empleado eran los antitiroideos (43,2%) seguido de la combinación de antitiroideos con yodo radiactivo (18%), tiroidectomía subtotal (12,5%) y la levotiroxina (12,5%). En 12,5% de los pacientes con oftalmopatía, no había disfunción tiroidea que necesitara de tratamiento (figs. 2 y 3).
Fig. 2. Diagrama de sectores de los tratamientos para la disfunción tiroidea.
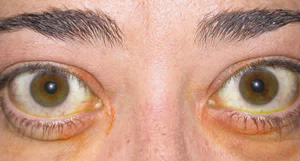
Fig. 3.1. Uno de los pacientes con oftalmopatía tiroidea leve e inactiva.
Puede observarse la exposición escleral inferior, la retracción palpebral
superior de 1 mm en ambos ojos y la ausencia de signos de actividad.
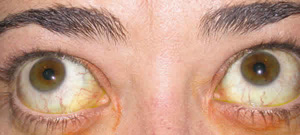
Fig. 3.2. En las supraversiones hay un patrón en V y una leve limitación
de la elevación del ojo derecho. Las alteraciones oculomotoras no son criterio
de actividad. En este paciente no es necesario el tratamiento inmunosupresor.
No se encontró asociación significativa entre los niveles hormonales de T3, T4, TSH y TSI con PAC antes y después del tratamiento (p>0,05). Sólo en la correlación realizada entre PAC después del tratamiento y TSH después del tratamiento hubo una tendencia a la significación (p=0,09) (fig. 4).
Tampoco se encontró asociación estadísticamente significativa entre los niveles de hormonas tiroideas y la respuesta al tratamiento. La eficacia del mismo parece independiente del estado de la función tiroidea previa al tratamiento (p=0,23 para T4, p= 0,10 para T3, p=0,62 para TSH, p=0,14 para TSI).
El análisis del grado de severidad antes y después del tratamiento muestra que el tratamiento es eficaz, en el gráfico de la figura 5 se observa una diferencia significativa (p=0,05) en la puntuación obtenida de multiplicar cada clase de NOSPECS por el grado dentro de cada clase (fig. 5).
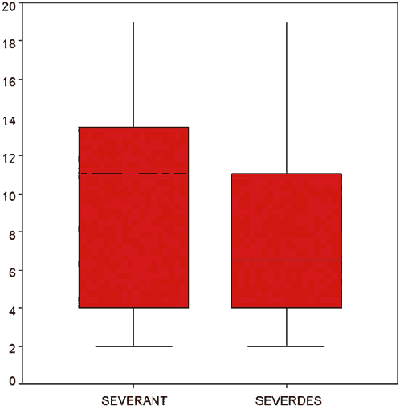
Fig. 5. Diagrama de caja. Severidad de la oftalmopatía tiroidea antes
y después del tratamiento (p=0,05).
El tratamiento no reduce de modo significativo la puntuación de actividad clínica (p=0,22) (fig. 6).
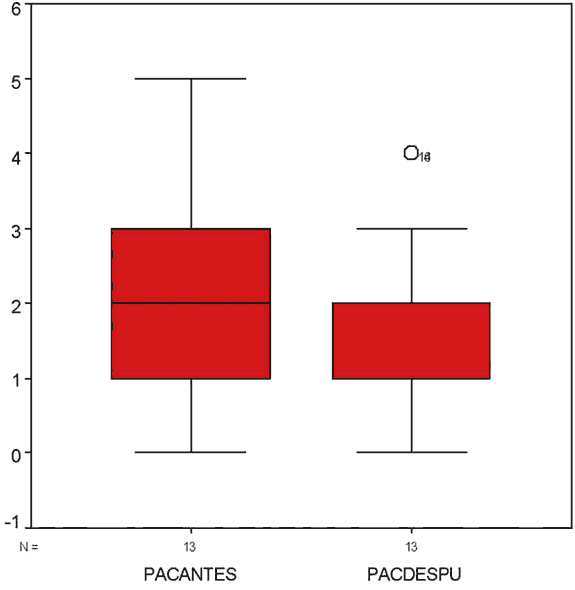
Fig. 6. Diagrama de caja. Puntuación de actividad clínica antes y después del tratamiento (p=22).
Al dividir la muestra en dos grupos según un punto de corte de puntuación de actividad de 4, se observa un mayor porcentaje de respondedores en el grupo con puntuación mayor de 4 (p=0,03) (tabla II).
El valor predictivo positivo para una puntuación de actividad clínica >4 es 2 de 2=100%. El valor predictivo negativo es de 6 de 14=42%. La sensibilidad es de 2/10=20%. La especificidad es de 6 de 6= 100%.
La ecografía estandarizada modo A, fue diagnóstica en todos los casos con una sensibilidad del 100%. Se encontró aumento del grosor de uno o más de los músculos extraoculares o alteraciones de la reflectividad. Se consideró una reflectividad alta cuando los picos correspondientes al músculo fueran mayor del 30% del pico correspondiente a la esclera. Con este criterio la musculatura ocular extrínseca fue hiperecogénica en el 66,7% de los pacientes y de baja reflectividad en el 33,3% restante.
El estudio no muestra asociación significativa entre la reflectividad alta o baja de la musculatura extraocular en la ecografía modo A y la puntuación de actividad clínica.
La RMN se realizó en el 50% de los casos como confirmación. Encontró aumento del grosor de la musculatura extrínseca y aumento de la grasa orbitaria en 70% de los casos. En un 14% sólo se encontró exoftalmos por aumento de la grasa orbitaria y en el 14% restante, sólo la musculatura extraocular estaba engrosada. Se estudió la intensidad de señal en esta última; el aumento o descenso de la intensidad de señal de la musculatura extraocular en la resonancia magnética nuclear no se relacionaba con la puntuación de actividad clínica.
El 60% de los pacientes son respondedores a los inmunosupresores.
Al realizar un análisis multivariante de variables asociadas con la respuesta positiva al tratamiento, se observa que son predictores de respuesta al mismo: el grado de severidad (p=0,02) y la PAC (p=0,04).
En cambio no se vio dependencia de la respuesta al tratamiento según la edad (p=0,87), sexo (p=0,66) o estado de la función tiroidea (p=0,12).
Y hubo una tendencia a la asociación según los niveles de TSI (p=0,06) (tabla III).
DISCUSIÓN
Los objetivos del tratamiento de la oftalmopatía tiroidea son aliviar los síntomas y reducir las complicaciones, sobre todo, limitación de la motilidad extrínseca, queratopatía por exposición o neuropatía compresiva que pueden comprometer la visión. La cuantificación de la inflamación con el método propuesto de la PAC permite un diagnóstico precoz. El propósito de nuestro estudio era la de conocer si también nos podía ayudar a determinar los pacientes que deben ser tratados junto con otros datos clínicos, analíticos y de imagen.
Nuestros resultados muestran que el tratamiento inmunosupresor, fundamentalmente, corticoides solos o en asociación, fue eficaz en la disminución de la severidad del cuadro. Además se encontró relación entre la puntuación de actividad clínica y el grado de severidad y la respuesta al tratamiento tanto mayor cuanto más severa y activa era la oftalmopatía. El Valor Predictivo Positivo de la PAC con un punto de corte de 4 es del 100%, los dos pacientes con PAC >4 respondieron al tratamiento. Este dato es muy alto comparado con el dado en la bibliografía del 65% (6) y del 80% (7). En todo caso, aún con puntos de corte inferiores como los considerados en nuestro estudio (mayor o igual a 3) la PAC es un buen predictor de respuesta al tratamiento inmunosupresor. El Valor Predictivo Negativo es del 42% (53% según Prummel et al (6). Estos estudios definen el valor de 4 como la puntuación de mayor capacidad predictora de respuesta al tratamiento y demuestran que el edema de carúncula, el aumento de proptosis y la disminución de la motilidad son las variables con mayor valor predictivo positivo (7). Este método clínico tiene valores diagnósticos de actividad inferiores a la duración de la enfermedad menor de 18 meses (Valor Predictivo Positivo del 76%, valor predictivo negativo del 70%) y a métodos de imagen como la ecografía modo A y el tiempo de relajación en T2.
No encontramos asociación de la función tiroidea con la actividad ni con la severidad de la oftalmopatía ni con la eficacia del tratamiento. Ni el estado de la función tiroidea ni los niveles de TSI son predictores de respuesta al tratamiento inmunosupresor.
La reflectividad de la musculatura extrínseca está aumentada en la mayoría de los pacientes lo que no concuerda con el parámetro clínico de actividad patrón en nuestra serie, la PAC. Gerding et al (8) tampoco encontraron correlación entre la PAC y la reflectividad de los músculos extraoculares. Quizás más interesante es el alto valor predictivo negativo de sus tres variables a estudio: duración de la enfermedad, PAC con punto de corte de 4 y reflectividad en la ecografía. Un paciente con PAC <4, duración de la enfermedad mayor de 18 meses y reflectividad de la musculatura extraocular mayor de 30% muy probablemente no responderá al tratamiento, por lo que no está indicado en tales situaciones (8).
En conclusión, aunque el estudio tiene limitaciones por tratarse de una serie consecutiva de casos sin controles, el uso de la PAC para cuantificar la actividad de la enfermedad permite predecir la respuesta al tratamiento. Los pacientes con enfermedad activa deben ser tratados con corticoides sólos o asociados a inmunosupresores. Dado que el control de la función tiroidea por el endocrinólogo no influye en la respuesta al tratamiento inmunosupresor, compete al oftalmólogo la decisión de iniciar el tratamiento con parámetros clínicos que sólo una exploración básica pero dirigida por la PAC pueden recoger precozmente.
BIBLIOGRAFÍA
1. Bradley EA. Graves ophthalmopathy. Curr Opin Opthalmol 2001; 12: 347-351. [ Links ]
2. Prummel MF, Wiersinga WM, Mourits MP, Koornneef L, Berghout A, van der Gaag R. Effect of abnormal thyroid function on the severity of Graves ophthalmopathy. Arch Intern Med 1990; 150: 1098-1101. [ Links ]
3. Bartalena L, Marcocci C,Bogazzi F,Manetti L, Tanda ML, DellUnto E, Bruno-Bossio G, et al. Relation between therapy for hyperthyroidism and the course of Graves´ ophthalmopathy.N Engl J Med 1998; 338: 73-78. [ Links ]
4. Mourits MP,Kooerneef L,Wiersinga WM, Prummel MF, Berghout A, van der Gaag R. Clinical criteria for the assessment of disease activity in Graves ophthalmopathy: a novel approach. Br J Ophthalmol 1989; 73: 639-644. [ Links ]
5. Werner SC. Modification of the classification of the eye changes of Graves disease: recommendations of the Ad Hoc Committee of the American Thyroid Association. J Clin Endocrinol Metab 1977; 44: 203-204. [ Links ]
6. Prummel MF, Gerding MN, Zonneveld FW, Wiersinga WM. The usefulness of quantitative orbital magnetic resonance imaging in Graves` ophthalmopathy. Clin Endocrinol 2001; 54: 205-209. [ Links ]
7. Mourits MP, Prummel MF,Wiersinga WM, Koornneef L. Clinical activity score as a guide in the management of patients with Graves opthalmopathy. Clin Endocrinol 1997; 47: 9-14. [ Links ]
8. Gerding MN, Prummel MF, Wiersinga WM. Assessment of disease activity in Graves opthalmopathy by orbital ultrasonography and clinical parameters. Clin Endocrinol 2000; 52: 641-646. [ Links ]