Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Cirugía Plástica Ibero-Latinoamericana
versión On-line ISSN 1989-2055versión impresa ISSN 0376-7892
Cir. plást. iberolatinoam. vol.38 no.1 Madrid ene./mar. 2012
https://dx.doi.org/10.4321/S0376-78922012000100008
Aplicaciones de la dermis artificial para la prevención y tratamiento de cicatrices hipertróficas y contracturas
Artificial dermis aplications to prevent and treat hypertrofyc scars and skin retractions
Ferreiro González, I.*, Gabilondo Zubizarreta, J.**, Prousskaia, E.***
* Cirujano Plástico. Subdirectora de los Servicios Quirúrgicos.
** Jefe del Servicio.
*** Médico Interno Residente.
Servicio de Cirugía Plástica y Grandes Quemados, Hospital de Cruces. Bilbao, España.
Dirección para correspondencia
RESUMEN
En nuestro centro hospitalario fueron ingresados 517 pacientes por quemaduras a lo largo de los últimos 8 años, de los cuales 48 fueron reconstruidos con dermis artificial. Presentamos un grupo de 8 grandes quemados en los que aplicamos Integra® en el periodo agudo y en el periodo de secuelas, con el propósito de tratar o prevenir la formación de cicatrices hipertróficas y contracturas.
Evaluamos las siguientes variables: hematoma, infección y pérdida total o parcial de la dermis artificial. Durante el periodo postoperatorio analizamos la pigmentación, vascularización, pliabilidad y altura de la cicatriz con la escala de Vancouver. Medimos el grado de satisfacción de los pacientes empleando una encuesta con puntuación de 0 a 10.
Ninguna de las áreas tratadas con dermis artificial presentó cicatrización patológica y no hubo recurrencia en los pacientes con cicatrices hipertróficas. Observamos que en el quemado agudo, las áreas tratadas con dermis artificial desarrollaron mejor calidad de cicatriz que las áreas tratadas únicamente con injertos de piel. Conseguimos una cobertura satisfactoria de las áreas con exposición tendinosa.
Consideramos que en pacientes seleccionados, la dermis artificial puede aplicarse en el periodo agudo de la quemadura en zonas especiales para prevenir contracturas y cicatrices hipertróficas; también puede servir como cobertura de estructuras no injertables con defectos menores de 3 cm., en los que normalmente también un colgajo podría servir para solucionar el problema. Durante la fase crónica de la quemadura, la dermis artificial puede ser útil como tratamiento de contracturas y cicatrices hipertróficas.
Palabras clave: Dermis artificial, Quemaduras, Contracturas, Cicatrices hipertróficas.
Código numérico: 1531-158409.
ABSTRACT
Over the last 8 years, 517 patients were admitted to our centre with burn injuries; of these, 48 had reconstruction with artificial dermis. We present a group of 8 extensively burned patients, who were treated with Integra® during the acute and later phases to prevent and treat hypertrophic scars and contractures.
The following variables were evaluated: haematoma, infection and total or partial loss of artificial dermis. The scar quality was reviewed during the postoperative period, using the Vancouver Scar Scale (VSS). Patients´ satisfaction was measured using a 0-10 score survey.
None of the areas treated with artificial dermis showed adverse scarring and in patients with prior hypertrophic scars no recurrence was found. We also observed that in acute burns, the areas treated with artificial dermis developed much better scar quality compared with those areas treated with split skin grafts. We achieved satisfactory coverage in areas with tendon exposure.
Artificial dermis can be selectively applied to special areas during acute burn injury to prevent scar hypertrophy and contracture. It can also be used as coverage for normally non-graftable structures less than 3 cm where skin flaps are usually required. During the chronic stage, artificial dermis can be useful to treat contractures, as well as hypertrophic scars.
Key words: Artificial dermis, Burns, Skin retractions, Hypertrophic scars.
Numeral Code: 1531-158409.
Introducción
La aplicación de dermis artificial fue descrita en el año 1980 por Yannas y Burke en pacientes con quemaduras extensas (1,2). Con los años, las indicaciones para su uso se han ido ampliando; actualmente, en la fase aguda de una quemadura se aplica no solamente en casos de gran extensión, sino también para conseguir mejor resultado estético en áreas como cara, cuello y extremidades, sobre todo en pacientes jóvenes y en niños (3-6). En la fase de secuelas, la dermis artificial es también eficaz para el tratamiento de contracturas y cicatrices hipertróficas (7-9).
Las secuelas provocadas por quemaduras, sobre todo en cabeza, cuello y extremidades, pueden causar un gran impacto en la calidad de vida de los pacientes por su importancia tanto estética como funcional. El tratamiento de estas complicaciones en el gran quemado está descrito en muchos trabajos, pero hay pocas publicaciones enfocadas al uso profiláctico de la dermis artificial en pacientes con clara tendencia a la cicatrización hipertrófica. Teniendo en cuenta el alto coste del producto, consideramos importante definir el grupo de pacientes que podrían obtener un claro beneficio con la aplicación de dermis artificial, sobre todo en la fase aguda de las quemaduras.
Material y método
En nuestro centro hospitalario han recibido tratamiento con ingreso a lo largo de los últimos 8 años 517 pacientes con quemaduras de diferentes extensiones y grados de profundidad. De ellos, 48 fueron sometidos a reconstrucción con dermis artificial. Presentamos 8 interesantes casos clínicos de quemaduras de gran extensión a los que se aplicó dermis artificial en fase aguda y en fase de secuelas para tratar y prevenir la cicatrización hipertrófica y la formación de contracturas. Analizamos las complicaciones y la evolución de estos pacientes con un periodo mínimo de seguimiento de 6 meses y máximo de 8 años. Dividimos los casos clínicos recogidos en 2 grupos según la localización anatómica de las lesiones:
Grupo I: cara y cuello, 4 casos.
Grupo II: extremidades, 4 casos.
Analizamos las siguientes variantes en el postoperatorio inmediato: incidencia de hematomas, infección, despegamiento de la dermis artificial y pérdida total o parcial de la misma (Tabla I).
Durante el postoperatorio tardío valoramos la pigmentación, vascularización, pliabilidad y altura de la cicatriz con la escala de Vancouver modificada (Tabla II) (10). Valoramos también el grado de satisfacción de los pacientes empleando una encuesta con puntuación de 0 a 10. En ella puntuamos si la cicatriz es plana o sobrepasa los 2 mm. de altura, si la vascularización es normal o presenta un color púrpura, la pliabilidad desde la mínima resistencia hasta la contractura cicatricial permanente, todo ello según los valores numéricos propuestos en la escala de Vancouver.
El producto aplicado fue Integra® (Integra Life Sciences Corporation, PRIM, España). Se trata de una lámina que consta de 2 capas: la primera, que se coloca en contacto con la superficie desbridada, está compuesta de colágeno y glicosaminoglicanos y a través de ella se va a formar la neodermis; la segunda es una fina lámina de silicona que sirve de protección y aislamiento a la primera.
El método de aplicación de la dermis artificial consiste en la realización, bajo anestesia general, de un desbridamiento tangencial de la quemadura o la extirpación de la cicatriz seguido de una hemostasia cuidadosa con posterior aplicación del producto y sujeción del mismo con grapas y vendaje compresivo. Posteriormente, realizamos curas periódicas cada 4 días vigilando la adherencia de las láminas, la presencia de hematomas y de signos de infección. La evolución normal es que se produzca un cambio de color de las láminas que va desde un tono rojizo a un color melocotón característico. Estas curas pueden realizarse de forma ambulatoria.
El segundo tiempo quirúrgico se realizó a las 3 semanas. En los casos de lecho con mala vascularización puede ser necesario un tiempo más largo, pero habitualmente no mayor de 4 semanas. Tan pronto como la neodermis presenta ese color melocotón y ocasionalmente relleno capilar, se retira la lámina de silicona y se sustituye por un injerto epidérmico laminar. Los cuidados postoperatorios consisten en inmovilización y aplicación de presoterapia.
Del total de 8 pacientes del grupo de estudio, describimos el proceso seguido en 3 casos a modo de ejemplo.
Caso 1: Mujer de 39 años que ingresa con quemaduras de tercer grado en cuello y tórax y de segundo grado en abdomen, extremidades superiores y cara. Superficie corporal quemada (SCQ) del 17% (Fig. 1). SCQ de tercer grado del 13%. Presenta también síndrome de inhalación de humo.
Al quinto día de evolución realizamos desbridamiento tangencial de las quemaduras de tórax y cuello y aplicamos la dermis artificial: 2 láminas, una de 20 x 25 cm. de diámetro y otra de 10 x 12,5 cm.
La paciente permaneció en la Unidad de Grandes Quemados 9 días y otros 3 en planta de hospitalización, mientras que el resto de las curas se hizo en régimen ambulatorio. Al día 14 postoperatorio (día 19 postquemadura) levantamos la capa de silicona observando una neodermis de muy buena calidad, por lo que procedimos a aplicar injertos laminares de piel parcial. La evolución postoperatoria fue buena, con prendimiento de los injertos en su totalidad y epitelización completa en una semana (día 26 postquemadura).
Tras 2 años de evolución no se han desarrollados contracturas en el cuello ni cicatrices hipertróficas. El rango de movimientos es completo. La evaluación de la paciente fue de 10 según la encuesta de satisfacción y 1 según la escala de Vancouver.
Caso 2: Varón de 60 años de edad que ingresa en la Unidad de Grandes Quemados por quemaduras por llama producidas en accidente laboral al arder un disolvente. SCQ del 7% en cara, cuello y manos. SCQ de tercer grado y segundo grado profundo del 2 % en cara, cuello y dorso de mano. En la primera intervención quirúrgica realizamos desbridamiento tangencial de las quemaduras y aplicación de injertos de piel parcial dermoepidérmicos en cara, cuello y manos. El postoperatorio transcurrió sin complicaciones, con epitelización completa a los 10 días postquemadura.
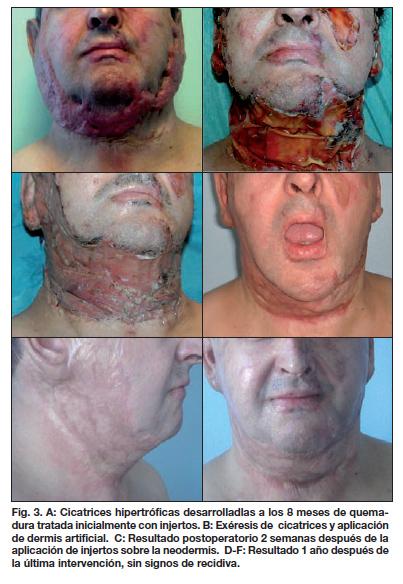
A pesar de la presoterapia aplicada y de realizar un seguimiento en consultas muy personalizado, el paciente empezó a desarrollar cicatrices queloideas en cara, cuello y en las zonas donantes de injertos. En 3 meses de evolución, la placa cicatricial producía gran retracción cervical con perdida del ángulo cervical e importantes molestias locales. El tratamiento conservador resultó ineficaz (Fig.2).
Optamos por tratamiento quirúrgico y extirpamos una placa cicatricial cérvicofacial de 35 x 15 cm., con sección del platisma, extirpación de placa de cicatriz de área frontal y nasogeniana y colocación de dermis artificial en el lecho (Fig. 2). Empleamos 2 láminas de 10 x 25 cm. Durante el postoperatorio, el paciente desarrolló un episodio de sangrado que requirió revisión quirúrgica. A los 23 días retiramos la lámina de silicona, observando una neodermis de buen color y textura, sobre la que se aplicaron injertos laminares epidérmicos.
En 2 años de evolución, el paciente no desarrolló cicatrices queloideas ni en el cuello ni en las zonas donantes. Pensamos que las ausencia de queloides en las zonas donantes pudo deberse a la mínima profundidad con que se tomaron los injertos en esta intervención en comparación con la de intervenciones previas. También se resolvieron otras molestias importantes para el paciente como picor y dolor (Fig. 3).
El paciente recuperó la movilidad del cuello en toda su amplitud. La evaluación con el cuestionario de satisfacción fue de 10 y con la escala de Vancouver de 2.
Caso 3: Varón de 41 años que ingresa en la Unidad de Grandes Quemados por lesiones por electricidad producidas por contacto con cable eléctrico de alta tensión, con puntos de entrada de corriente en ambas manos y quemaduras por llama añadidas en tórax y extremidades superiores. SCQ del 40%. SCQ de tercer grado del 25 % en extremidades superiores y tórax.
Inicialmente desarrolló síndrome compartimental que requirió fasciotomias liberadoras en ambos antebrazos con liberación del túnel carpiano. En la primera intervención evidenciamos lesión del paquete cubital y efectuamos reparación con injerto venoso tomado de vena cefálica derecha (zona no quemada).
La evolución postoperatoria fue buena; los injertos prendieron, excepto en la zona de exposición tendinosa en el antebrazo derecho donde dada la dificultad para aplicar un colgajo libre en ese momento, optamos por aplicar dermis artificial. Colocamos una lámina de 10 x 12,5 cm. El paciente fue seguido en régimen ambulatorio con curas periódicas y, en 3 semanas, retiramos la lámina de silicona sustituyéndola por injertos epidérmicos que prendieron en su totalidad.
Durante el primer año de postoperatorio, a pesar de la presoterapia, el paciente desarrolló cicatrices hipertróficas en las zonas injertadas del tórax y en extremidades superiores. Las zonas de aplicación de dermis artificial en el antebrazo no presentaron cicatrización hipertófica (Fig. 4). La evaluación con el cuestionario de satisfacción fue de 9 y en la escala de Vancouver de 2.
Discusión
Las indicaciones para el tratamiento primario de quemaduras con dermis artificial están bien establecidas; podemos emplearla en quemaduras en pacientes jóvenes y en áreas especiales como cara, cuello y manos logrando un buen resultado estético. Además de en el tratamiento de los pacientes quemados, la dermis artificial se ha aplicado en el tratamiento de avulsiones (15), fascitis necrotizantes, defectos cutáneos secundarios a resección tumoral y heridas agudas o crónicas con pérdida de sustancia (11). También se ha empleado como relleno de estructuras profundas (12) e incluso para la prefabricación de colgajos (13). Los últimos estudios muestran la utilidad de la aplicación de terapia de presión negativa para mejorar y acelerar la formación de la neodermis (14,15).
La razón principal para el uso de dermis artificial en todas estas situaciones difíciles es la posibilidad de conseguir con ella una cobertura estable lo antes posible, sin necesidad de recurrir a reconstrucciones técnicamente complejas empleando colgajos microquirúrgicos; sin embargo, el uso de dermis artificial para la prevención de cicatrices hipertróficas y contracturas no está descrito tan ampliamente.
Todos los pacientes analizados en nuestro estudio pertenecen al grupo de grandes quemados según los criterios de la Asociación Europea de Quemaduras (European Buns Association). Hemos aplicado la dermis artificial en quemaduras agudas de tercer grado en cara y cuello, en cicatrices hipertróficas, en contracturas y en casos de exposición de estructuras no injertables.
Sabemos que la razón principal para la formación de una cicatriz hipertrófica es una reacción a nivel de la dermis. La sustitución de esta estructura anatómica parece un paso lógico para la prevención del problema. Hemos decidido tratar con el mismo sustituto dérmico aquellos pacientes con clara tendencia a la cicatrización hipertrófica y aquellas áreas propensas al desarrollo de contracturas. Observamos que dicho procedimiento tiene como resultado una mejor calidad de la cicatriz resultante, en comparación con la obtenida en otras áreas tratadas directamente con injertos de piel. Obtuvimos una notable mejoría incluso en casos con exposición tendinosa (Caso 3). En las áreas con clara tendencia al desarrollo de contracturas como es el cuello, la dermis artificial supone una buena base para el injerto en los casos de quemadura aguda, porque ayuda a prevenir el desarrollo de contracturas y ofrece un mejor resultado estético (Caso 1).
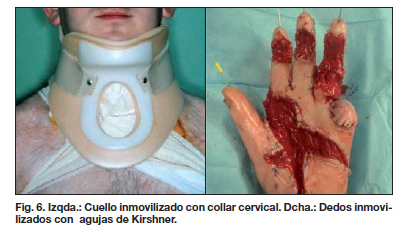
Como detalle técnico importante, hemos visto que la sección del platisma consigue una liberación más amplia de la contractura cervical y mejora el resultado final. En el período postoperatorio consideramos muy importante una correcta inmovilización, sobre todo en las zonas con más movimiento como el cuello (Fig. 6). En los casos en los que la lámina de Integra® se vaya a aplicar sobre un lecho pobremente vascularizado o en los que la superficie sea irregular, recomendamos retrasar la retirada de la lámina de silicona más allá de 3 semanas, hasta que se observe bajo la misma un buen lecho color rosa-melocotón.
En nuestra experiencia, las cicatrices hipertróficas tratadas con dermis artificial no han recidivado; tampoco hemos observado crecimiento hipertrófico en los bordes de la cicatriz. En los casos de liberación de contracturas, la dermis artificial ha sido capaz de prevenir la recidiva y además de ofrecer una cobertura más homogénea.
¿Por qué la dermis artificial parece ser eficaz en la prevención de las contracturas? El sustituto dérmico contiene 2 capas: la capa superficial está hecha de silicona trasparente que protege la neodermis y permite ver cómo va cambiando su color.; la capa profunda está formada por colágeno tipo I y por condroitina-6-sulfato y da la base para la formación de la neodermis. El tamaño de los poros de la segunda lámina es de 20-125 micras, lo que permite que solo los fibroblastos y las células del endotelio con características sanas sean capaces de reintegrarse en la neodermis. Otra característica importante de la dermis artificial es su capacidad para ser reconocida como tejido normal por los leucocitos que no desarrollan una respuesta inmunológica defensiva. Estas características podrían ser la razón por las que la dermis artificial es eficaz a la hora de disminuir la excesiva actividad cicatricial que normalmente se produce en las cicatrices hipertróficas y en las contracturas.
Conclusiones
La dermis artificial es una buena opción para el cierre de heridas mediante un mecanismo diferente y puede ser aplicada tanto en la fase aguda de las mismas, como alternativa de la piel de cadáver en un gran quemado, como también en extensiones menores en zonas anatómicas especiales con el propósito de mejorar el resultado final y prevenir la formación de contracturas.
En nuestra experiencia, la dermis artificial no solo previene la recidiva de las contracturas sino que también hemos visto su eficacia en la prevención primaria de la formación de cicatrices hipertróficas en quemaduras agudas con tendencia a la cicatrización patológica. Además, ofrece una cobertura estable y resistente a las roturas y ulceraciones, mejora el resultado final y en el caso de sus uso profiláctico podría potencialmente disminuir la cantidad de procedimientos quirúrgicos secundarios para solucionar contracturas y cicatrices hipertróficas.
Necesitamos futuros estudios sobre indicaciones de tratamiento primario del gran quemado con Integra®, teniendo en cuenta tanto el impacto que aporta a la hora de mejorar la experiencia negativa de los pacientes por las complicaciones de las quemaduras como el beneficio económico que supone a la hora de ahorrar procedimientos quirúrgicos para solucionar estas complicaciones.
Declaración
Los autores declaran no tener ningún interés comercial con el producto empleado en el estudio y no haber recibido financiación para la realización del mismo.
Bibliografía
1. Yannas I.V., Burke J.F.: Design of an artificial skin. Basic design principles. J. Biomed. Mater. Res. 1980, 14:65. [ Links ]
2. Burke J.F., Yannas I.V.: Successful use of a physiologically acceptable artificial skin in the treatment of extensive burn injury. Ann. Surg. 1981, 194: 413. [ Links ]
3. Hetland A., Piatkowski A., Noah E.M., Pallua N.: Update on the use of collagen/glycosaminnoglycate skin substitute-six years of experiences with artificial skin in 15 German burn centers. Burns, 2004, 30: 471. [ Links ]
4. Klein M.B., Engraw L.H., Holmes J.H., Friedrich J.B., Costa B.A., Honari S., Gibran N.S.: Management of facial burns with a collagen/glycosaminoglycan skin substitute-prospective experience with 12 consecutive patients with large, deep facial burns. Burns, 2005, 31: 257. [ Links ]
5. Moiemen N.S., Vlachou E., Staiano J.J., Thawy Y., Frame J.D.: Reconstructive surgery with Integra dermal regeneration template: Histologic study, clinical evaluation and current practice. Plast. Reconstr. Surg. 2006, 117(Suppl):160S. [ Links ]
6. Verolino P., Casoli V., Masia D., Delia G., Isacu C., Castede JC.: A skin substitute (Integra) in a successful delayed reconstruction of a severe injured hand. Burns 2008, 34,2:284. [ Links ]
7. Hunt J.A., Moisidis E., Haetsch P: Initial experience of Integra in the treatment of post-burn anterior cervical neck contracture. Br. J. Plast. Surg. 2000, 53: 652. [ Links ]
8. Frame J.D., Still J., Coadou A.L., Carstens M.H., Lorenz C., Orlet H., Spense R., Berger A.C., Dantzer E., Burd A.: Use of dermal regeneration template in contracture release procedures: a multicenter evaluation. Plast. Reconstr. Surg. 2004, 113:1330. [ Links ]
9. Palao R., Gómez P., Huguet P.: Burned breast reconstructive surgery with Integra dermal regeneration template. Br. J. Plast. Surg. 2003,56:252. [ Links ]
10. Forbes-Duchart L., Marshall S., Strock A., Cooper J.E.: Determination of inter-rater reliability in pediatric burn scar assessment using a modified version of the Vancouver scar scale. J. Burn Care Res. 2007,28:460. [ Links ]
11. Gottlieb ME., Furman J.: Successful management and surgical closure of chronic and pathological wounds using Integra. J. Burns & Surg. Wound Care 2004, 3(1):4. [ Links ]
12. Frame J.D., Frame J.E.: Modifying Integra as a regeneration template in deep tissue planes. J. Plast., Rec. & Aesth. Surg. 2006, 59:460. [ Links ]
13. Houle J.M., Neumeister M.W.: A prefabricated tissueengineered Integra flap. Plast. Rec. Surg. 2007, 120,5:1322. [ Links ]
14. Jeshke M., Rose C., Angele P., Fochtmeier B., Nerlish M.N., Bolder U.: Development of new reconstructive techniques: use of Integra in combination with fibrin glue and negative-pressure therapy for reconstruction of acute and chronic wounds. Plast. Reconstr. Surg. 2004, 113:525. [ Links ]
15. Pham C., Greenwood J., Cleland H., Woodruff P., Maddern G.: Bioengineered skin substitutes for the management of burns: A systematic review. Burns 2007, 33:946. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Dra. Isabel Ferreiro González
Servicio de Cirugía Plástica y Grandes Quemados
Hospital de Cruces, Bilbao. España.
Plaza de Cruces, s/n, CP 48093
e-mail: isabel.ferreirogonzalez@osakidetza.net
Comentario al trabajo "Aplicaciones de la dermis artificial para la prevención y tratamiento de cicatrices hipertróficas y contracturas"
Dr. José Luis Fernández-Cañamaque Rodríguez
Facultativo Especialista de Área de Cirugía Plástica. Hospital Universitario de Getafe. Madrid. España
En primer lugar, es de recibo felicitar a los autores por arriesgarse a escribir un artículo de un producto cuya utilidad ha sido y está siendo cuestionada por muchos compañeros de profesión, probablemente no tanto por su utilidad, demostrada en numerosos casos, sino por su coste económico, sin entrar a valorar la relación resultado/precio del mismo.
En nuestra experiencia, por desgracia, no podemos aportar nada nuevo en cuanto al empleo en quemaduras agudas en adultos, siendo bajo nuestro punto de vista probablemente el punto más débil del mismo. Sí que es cierto que gracias a su capacidad para convertirse en una dermis "autóloga" y a su potencial de crecimiento estamos seguros de que, como dicen los autores, una indicación clara pueden ser las quemaduras en edad pediátrica (1), en las que unos injertos cutáneos simples no tienen dicha capacidad de crecimiento e irremediablemente producirán bridas cicatriciales y cicatrices hipertróficas/queloideas, con capacidad de alterar el crecimiento normal del niño.
En cuanto a las secuelas de las quemaduras sí que compartimos la opinión de que tienen un amplio repertorio de posibilidades, siempre y cuando la selección de los pacientes sea lo más adecuada posible puesto que en el arsenal quirúrgico del cirujano plástico existen, o al menos debieran estar en mente, otros procedimientos clásicos y más actuales. Entre los clásicos obviamente se encuentran los injertos de piel de espesor total, y entre los más actuales o complejos los colgajos tanto pediculados como libres. Debido a esto es fundamental valorar individualmente cada caso para realizar la indicación más adecuada. No debemos olvidarnos, como decíamos antes, de que prácticamente siempre tenemos disponible el colgajo inguinal pediculado para las quemaduras eléctricas en la mano cuando no son útiles los ejes vasculares del miembro superior. Por ello, en el caso 3 pensamos que, aunque el resultado externo final es bueno, quizá debería haberse empleado un colgajo para cubrir las estructuras vásculo-nerviosas, puesto que está demostrado que el resultado funcional final tras la reparación del nervio cubital siempre es mejor si se coloca encima un tejido vascularizado (2).
En la tabla se nos muestra que la mayoría de los casos son secuelas de quemaduras que, como decimos, en nuestra opinión es donde se va a mostrar que los resultados son prácticamente siempre mejores que con injertos, aunque existen autores que gracias a su experiencia presentan resultados también notables con el empleo de los mismos (3). De todas maneras nos hubiera gustado ver más fotografías del resto de casos de secuelas para demostrar su valiosa utilidad.
Por último, queremos de nuevo felicitar a los autores por el artículo y animarles a que sigan empleando de forma racional el producto, puesto que siempre una buena indicación es más importante incluso que un buen tratamiento.
Bibliografía
1. Stiefel D, Schiestl C, Meuli M.: Integra artificial skin for burn scar revision in adolescents and children. Burns. 2010;36:114.
2. Krishnan KG, Pinzer T, Schackert G.: Coverage of painful peripheral nerve neuromas with vascularized soft tissue: method and results. Neurosurgery. 2005;56 (2 Suppl) :369. Discussion 369.
3. Foyatier JL, Comparin JP, Boulos JP, Bichet JC, Jacquin F.: Reconstruction of facial burn sequelae. Ann Chir Plast Esthet. 2001;46 (3) :210.
Respuesta al comentario del Dr. Fernández-Cañamaque
Dra. Isabel Ferreiro
Consideramos que es importante en el campo del tratamiento del paciente gran quemado reflexionar sobre las diferentes opciones quirúrgicas y también sobre el momento adecuado para realizarlas, según la fase en la que se encuentre el paciente.
En el caso 3 aclaramos que la lesión de la arteria cubital se localizó en el tercio superior del antebrazo y se cubrió el injerto venoso utilizado para la reparación con un avance de la zona cubital dorsal. La exposición tendinosa se localiza en el tercio medio y distal del antebrazo, en su localización más central. Por la forma longitudinal de la exposición, optamos por el tratamiento descrito con resultado satisfactorio. En este caso, observamos que el paciente ha desarrollado cicatrización hipertrófica en todas las áreas quemadas tratadas con injertos cutáneos, excepto en las que se ha aplicado previamente la dermis artificial.
Hemos intentado aportar nuestra experiencia en casos complejos y delimitar las indicaciones en la aplicación de la dermis artificial. También queremos invitar a reflexionar sobre la prevención de la cicatrización hipertrófica o queloidea mediante la aplicación de sustitutos dérmicos en fase aguda de la quemadura, mostrando nuestra experiencia.
Si vamos por buen camino y presentamos buenos resultados, aparecerán productos cada vez con mejor relación calidad-precio.
Agradecemos las aportaciones del Dr. Fernández-Cañamaque sobre nuestro trabajo y coincidimos en la opinión de que es importante la evaluación de los resultados clínicos ante la aplicación de tratamientos de alto importe económico. Todo ello manteniendo el punto de referencia, que es obtener el mejor resultado posible para cada paciente.