Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista de la Sociedad Española del Dolor
versión impresa ISSN 1134-8046
Rev. Soc. Esp. Dolor vol.22 no.2 Madrid mar./abr. 2015
https://dx.doi.org/10.4321/S1134-80462015000200006
REVISIÓN
Actualización en el tratamiento de la osteoporosis: algoritmo de decisión. Manejo desde una unidad del dolor (2.a parte)
Update on the treatment of osteoporosis: Decision algorithm. Management from a unit of pain (II)
F. Mendoza Garcés, R. Álvarez Álvarez, F. Torre Mollinedo, A. Callejo Orcasitas y A. Arizaga Maguregui
Servicio de Anestesiología, Reanimación y Terapia del Dolor. Hospital Galdakao-Usansolo
Dirección para correspondencia
RESUMEN
La heterogeneidad de los pacientes con osteoporosis hace necesaria una aproximación individualizada para conseguir un equilibrio entre los beneficios y limitaciones de los tratamientos disponibles. La indicación de este se realiza en función del riesgo absoluto de fractura por fragilidad. En los pacientes con un bajo riesgo de fractura son suficientes las medidas higiénicas, prevención de caídas y mantener una ingesta adecuada de calcio y vitamina D. En los pacientes con un riesgo moderado se debe individualizar la necesidad de tratamiento farmacológico e iniciar el tratamiento en aquellos con alto riesgo de fractura. Los fármacos más utilizados son los bifosfonatos, inhibidores de la reabsorción ósea, también se utilizan fármacos osteoanabólicos como la hormona teriparatida, y anticuerpos monoclonales como el denosumab. En los pacientes cuyo dolor no se controla de manera satisfactoria se ha de valorar la indicación de tratamientos mínimamente invasivos como bloqueos espinales, vertebroplastia o cifoplastia.
Palabras clave: Osteoporosis. Bifosfonatos. Teriparatida. Denosumab. Vertebroplastia. Cifoplastia.
ABSTRACT
The heterogeneity of patients with osteoporotic vertebral compression necessitates a tailored approach of balancing the benefits and limitations of available treatments.
The indication for treatment is made based on the absolute risk of fragility fracture. In patients with a low risk of fracture are sufficient hygienic measures, preventing falls and maintaining an adequate intake of calcium and vitamin D. In patients with a moderate risk should be individualized drug treatment need and initiate treatment in those at high risk of fracture. The most commonly used drugs are bisphosphonates, inhibitors of bone resorption, also used as hormone teriparatide, osteoanabolic drug and monoclonal antibodies such as denosumab. In patients whose pain is not controlled can satisfactorily assessed the indication for minimally invasive treatments like vertebroplasty, kyphoplasty or spinal blocks.
Key words: Osteoporosis. Bisphosphonates. Teriparatide. Denosumad. Vertebroplasty. Kyphoplasty.
Algoritmo de decisión clínica en la osteoporosis
Como comentábamos en el artículo anterior (Rev Soc Esp del Dolor 2014;21(6):328-37), el objetivo de esta revisión es conocer el estado actual de las guías terapéuticas en el tratamiento de la osteoporosis, así como el manejo de las complicaciones que conlleva. La heterogeneidad de los pacientes con osteoporosis hace necesaria una aproximación individualizada para conseguir un equilibrio entre los beneficios y limitaciones de los tratamientos disponibles. La indicación de este, se realiza en función del riesgo absoluto de fractura por fragilidad. En los pacientes con un bajo riesgo de fractura son suficientes las medidas higiénicas, prevención de caídas y mantener una ingesta adecuada de calcio y vitamina D. En los pacientes con un riesgo moderado se debe individualizar la necesidad de tratamiento farmacológico e iniciar el tratamiento en aquellos con alto riesgo de fractura (1). En los pacientes cuyo dolor no se controla de manera satisfactoria se ha de valorar la indicación de tratamientos mínimamente invasivos como bloqueos espinales, vertebroplastia y cifoplastia.
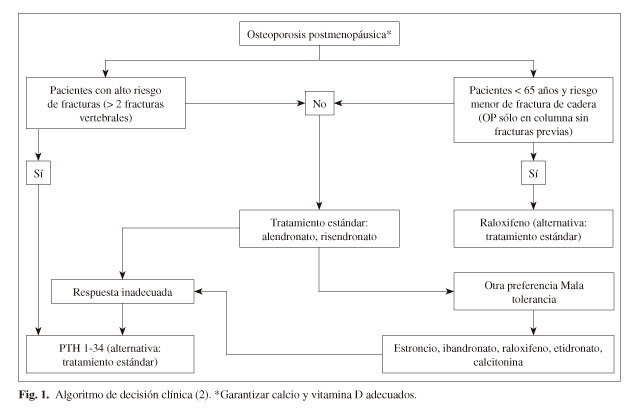
Ante un paciente con osteoporosis posmenopáusica, varias guías terapéuticas (2-4) indican iniciar el tratamiento según el algoritmo de la figura 1. Si el riesgo de fractura es alto, como puede ser la presencia de dos fracturas vertebrales previas, se recomienda comenzar el tratamiento con teriparatida durante 2 años y luego continuar con un antirresortivo. Si la paciente no responde al perfil anterior, debe considerarse la posibilidad de que se trate de una mujer con riesgo de fractura de cadera bajo (DEXA de cadera por encima de rangos osteoporóticos), la cual se puede beneficiar de un tratamiento que protege contra el cáncer de mama como el raloxifeno. En el resto de mujeres, que son las más numerosas, se considera que lo más adecuado es utilizar un bifosfonato.
LA OP inducida por glucocorticoides (GC) es la causa más frecuente de OP secundaria. En la pérdida ósea influye la dosis diaria y el tiempo de administración (dosis acumulada). En adultos, dosis superiores a 7,5 mg/día de prednisona o equivalentes, administradas durante periodos prolongados, disminuyen la DMO en la columna y la cadera (5). Esta disminución es de mayor intensidad sobre todo en los 6 primeros meses de tratamiento, en conjunto la incidencia de OP se estima en un 50 % de enfermos tratados durante 6 meses (6). Respecto al tratamiento el alendronato y el risedronato son eficaces en la prevención de la fractura osteoporótica y constituyen los fármacos de elección (7,8). Junto a los bifosfonatos debe administrarse calcio y vitamina D. Se aconseja la prevención primaria de la osteoporosis por GC en personas tratadas con 7,5 mg o más de prednisona al día, cuando se espera que dicha medicación se mantenga más de 3 meses y en las cuales se den una de las siguientes circunstancias: edad superior a 65 años o tener una DEXA (T-score < -1,5). El tratamiento debe mantenerse tanto tiempo como el paciente esté con los GC o si se suman otros factores de riesgo (2).
En la OP del varón no se disponen de estudios concluyentes sobre los resultados del tratamiento ya que la mayoría de los estudios han tenido como objetivo los cambios de DMO y no la prevención de fracturas. Incluyen poblaciones no homogéneas tanto en su etiología (OP idiopática, hipogonadismo) como en los distintos criterios diagnósticos, además el tamaño muestral es bajo. Se ha de indicar que no existe evidencia de que el metabolismo esquelético sea diferente entre el hombre y la mujer. Las guías recomiendan los bifosfonatos como tratamiento de elección junto con calcio y vitamina D. En casos de osteoporosis grave con alto riesgo de fractura o intolerancia a los bifosfonatos se puede iniciar el tratamiento con teriparatida (2).
Tratamientos intervencionistas
Las fracturas vertebrales por compresión son complicaciones frecuentes de la osteoporosis. Su incidencia en Europa ha sido estimada en 1 % de las mujeres entre 50-79 años y 0,6 % en hombres de la misma edad (9). Aunque el dolor es normalmente el problema más frecuente, también pueden desarrollarse deformidades de columna que provocan dificultad en la movilidad y la funcionalidad (10), disminución de la función pulmonar (11), y problemas gastrointestinales (12). Las fracturas por compresión son también frecuentes en pacientes oncológicos, ya sea de causa metastásica, o bien en osteoporosis asociada con la neoplasia de origen, como en el mieloma múltiple, o en relación a los tratamientos del mismo como radioterapia o inhibidores de la aromatasa (13). Estas condiciones tienen un impacto importante en la calidad de vida relacionada con la salud y pueden contribuir a una reducción de la esperanza de vida (14).
Los objetivos principales del tratamiento de una fractura vertebral aguda son el control del dolor y la recuperación funcional. Es muy importante informar a los pacientes que las fracturas pueden tardar hasta 3 meses en consolidar, que el dolor irá paulatinamente disminuyendo y la función física mejorando (15). Los analgésicos vía oral (AINE, tramadol, opiáceos mayores), el reposo relativo, las ortesis y la rehabilitación son los pilares fundamentales de la terapia. En pacientes cuyo dolor no se controla de manera satisfactoria puede valorarse la indicación de tratamientos mínimamente intervencionistas como los que se exponen a continuación.
Vertebroplastia
La vertebroplastia (Fig. 2) es un procedimiento percutáneo mínimamente invasivo, que se utiliza en el tratamiento de fracturas vertebrales o aplastamientos osteoporóticos mediante la inyección de polimetilmetacrilato (PMMA) directamente dentro del cuerpo vertebral. La vertebroplastia fue originalmente desarrollada en 1984 por Deramond y Galibert; en 1987 se presentó como una técnica percutánea para estabilizar vértebras afectadas por hemangiomas (16). El mecanismo por el que se produce analgesia se atribuye a la inyección del PMMA el cual estabiliza la fractura mecánicamente y también se produce una inhibición de la actividad osteoclástica que causa dolor neuropático vía activación de receptores valinoides (VR1) (17). Otro interesante mecanismo puede estar asociado al incremento de temperatura en la interfase hueso-PMMA, espacio epidural y estructuras adyacentes. El aumento de temperatura puede tener una acción neuromoduladora en estructuras nerviosas como en el anillo fibroso posterior, el nervio sinuvertebral y el ganglio de la raíz dorsal (18). Las indicaciones principales son las fracturas o colapsos vertebrales tóraco-lumbares secundarios a osteoporosis, hemangiomas o metástasis espinales que no responden adecuadamente a un tratamiento analgésico previo. Es importante diferenciar entre un evento agudo con dolor intenso de inicio repentino y un proceso crónico. La resonancia nuclear magnética (RNM) es una prueba diagnóstica esencial ya que en las secuencias STIR las fracturas agudas presentan edema óseo y además excluye fragmentos óseos que puedan invadir el canal medular. Las contraindicaciones de la técnica son las habituales, presentar alergia al contraste o al PMMA, coagulopatía, espondilodiscitis, estado general muy débil, fracturas vertebrales con rotura del muro posterior e invasión del canal medular o bien que exista déficit neurológico y pérdida de la altura vertebral superior a un 60-65 %. Tras la vertebroplastia se consigue un alivio del dolor en el 75-90 % de los pacientes en un periodo corto de tiempo (19). Recientemente, 2 ensayos clínicos controlados no demostraron que la vertebroplastia fuera más eficaz que otras opciones más conservadoras (20,21). Sin embargo un ensayo controlado sí que ha demostrado beneficio con el uso de la vertebroplastia en un subgrupo de pacientes con sintomatología persistente e intensa (22). Por otro lado el meta-análisis de Liu y cols. (23) observó que si bien tenía un efecto beneficioso en el alivio del dolor, había que tener en consideración el efecto placebo, por lo que se propone esta técnica como tratamiento complementario cuando el manejo conservador no ha resultado efectivo. Hay que seleccionar adecuadamente a los pacientes para que se puedan beneficiar de esta técnica (24). La complicación más frecuente es la pérdida del cemento a través de la fractura vertebral; ocurre en el 6 % de las fracturas osteoporóticas y en el 10 % de las metástasis (25). Si el cemento entra en el canal espinal puede producir compresión radicular o medular, con la aparición de disfunción intestinal, vesical o paraplejía (26). Otras complicaciones descritas son embolia pulmonar y parada cardiaca (27,28).
Cifoplastia
La cifoplastia (Fig. 3) es un procedimiento percutáneo similar a la vertebroplastia pero en el que se introduce un balón de cifoplastia dentro del cuerpo vertebral afectado que posteriormente se rellena de cemento, PMMA. Se consigue estabilizar la fractura, disminuir el dolor y corregir la deformidad (29). Las indicaciones son las mismas que la vertebroplastia, especialmente en aquellas vértebras con deformidad. El alivio del dolor es rápido, se produce una restauración parcial del cuerpo vertebral en dos tercios de los pacientes tratados y un aumento en la funcionalidad. Sin embargo la relación entre la restauración de la altura vertebral y la mejoría clínica a largo plazo no está demostrada (30). La técnica puede realizarse con balón de cifoplastia bien vía unilateral o bilateral. Lin y cols. (31) en un metaanálisis de 3 estudios con 151 pacientes validan la eficacia de ambas técnicas para proporcionar alivio del dolor eficaz, con un inicio rápido y mantenido en el tiempo. Concluyen que la cifoplastia unilateral es un tratamiento razonable, consume menos tiempo quirúrgico y PMMA que la cifoplastia con balón bilateral, aunque es menos eficaz en la reducción de fractura vertebral, pero obtiene similares resultados respecto al alivio del dolor. Las contraindicaciones son las mismas que la vertebroplastia y se ha sugerido que la cifoplastia es más segura ya que el cemento utilizado es más viscoso y se introduce a menor presión. En una revisión de 1.342 vértebras tratadas con balón de cifoplastia el riesgo de un evento adverso asociado al cemento fue menor del 0,3 % por paciente (32).
Otros tratamientos analgésicos
Existen otras técnicas intervencionistas que aportan soluciones al control analgésico de estos pacientes. Mayoral y cols. (33) realizan una radiofrecuencia pulsada e infiltración de ramos mediales posteriores dorsales guiado por TC como método analgésico en un caso de fractura vertebral osteoporótica de una paciente de 74 años. Bassem (34) utiliza un osteotomo navegable que introduce transpedicular en el cuerpo vertebral y crea canales dentro del mismo incluyendo el lado contralateral para optimizar la distribución del cemento. Antes de inyectar el cemento, este se calienta mediante un sistema de radiofrecuencia que aumenta la viscosidad del mismo y se introduce de manera controlada con un sistema hidráulico. Cuando compara la técnica con un balón de cifoplastia bipedicular consigue un nivel de analgesia similar pero la reducción en la extravasación del cemento es del 50 % frente a la cifoplastia.
Algoritmo de decisión clínica en el control del dolor
En los últimos años está aumentando el uso de los tratamientos mínimamente invasivos, vertebroplastia (VP) y cifoplastia (CP). Ambas técnicas permiten además del alivio del dolor, la estabilización y consolidación de la fractura, obteniendo en muchos de los casos la corrección de la curvatura espinal. La controversia surge a la hora de valorar si estas técnicas son superiores a un tratamiento conservador y qué tipo de pacientes se pueden beneficiar de la VP o CP teniendo en cuenta su mayor agresividad, mayor requerimiento anestésico y por lo tanto mayor coste. Estudios metodológicamente correctos, multicéntricos, randomizados, doble ciego y controlados con placebo como los de Buchbinder (20) y Kallmes (21) no aprecian diferencias significativas de la VP frente a placebo en la reducción del dolor o mejora de la calidad de vida. Estos estudios han sido criticados por su metodología, criterios de inclusión, número limitado de pacientes, insuficiente cantidad de PMMA e inapropiado método de enmascaramiento. El estudio de Klazen, Vertos II (22), con un total de 202 pacientes concluye que la VP es superior en el alivio del dolor frente al tratamiento conservador. Staples y cols. (35) incluyen los estudios anteriores en un metaanálisis y no aprecian diferencias significativas entre la VP y el placebo en términos de reducción del dolor y mejora de la discapacidad. Por último, en la revisión de Papanastassiou y cols. (36) que analizan 27 estudios prospectivos con un nivel de evidencia I y II los autores concluyen que la VP o CP fue superior en la reducción del dolor al tratamiento conservador, mientras que no se observaron diferencias entre las dos técnicas. Además la CP fue superior a la VP en mejora de la calidad de vida, de la discapacidad, reducción de la cifosis y menor extravasación de PMMA.
El estudio de Anselmetti y cols. (37) ofrece unos criterios de elección sobre el tipo de tratamiento a iniciar adaptado a las características individuales de los pacientes. Aplicando el método RAM (RAND/UCLA Appropriateness Method) se seleccionaron 7 variables clínicas que el equipo de investigación consideraba relevantes para la elección del tratamiento. Estas eran: tiempo desde la fractura (interior a 6 semanas, entre 6 semanas y 3 meses y superior a 3 meses), resultados de la RNM (presencia de edema), discapacidad (impacto de la fractura/aplastamiento vertebral sobre la vida diaria), evolución de los síntomas (dificultad en la movilidad, intensidad del dolor), deformidad de la columna (> 15 % en la cifosis o > 10 % en la escoliosis o > 20 % de pérdida de altura del cuerpo vertebral), fractura/aplastamiento en evolución (aumento en la reducción de la altura del cuerpo vertebral superior a un 20 % respecto a imágenes previas), y presencia de disfunción pulmonar. Las recomendaciones obtenidas son específicas para un 75 % de los posibles casos clínicos, mientras que sólo en un 4 % de los casos no se conseguía recomendar un tipo de tratamiento. El tratamiento conservador se recomienda en pacientes con RNM negativa, o con prueba de imagen positiva sin otros factores desfavorables. La técnica de vertebroplastia se recomienda en pacientes con RNM positiva con un tiempo transcurrido desde la fractura superior a 6 semanas y sin deformidad de la columna. Mientras que la cifoplastia se recomienda para todos los pacientes con fractura/aplastamiento en evolución y también en pacientes con prueba de imagen positiva y con más de un factor pronóstico desfavorable (Tabla I). Como se puede apreciar, en la elección de un tratamiento analgésico adecuado en los casos de una fractura/aplastamiento vertebral persiste la controversia, además este dependerá de la experiencia, de los medios de la Unidad del Dolor y de los equipos multidisciplinares que se formen.
Conclusiones
Como se ha comentado en la introducción, el objetivo de este artículo es la puesta al día del manejo de la osteoporosis, tanto a nivel farmacológico como mediante procedimientos mínimamente invasivos que puede llevar a cabo el profesional de una Unidad del Dolor. La indicación de tratamiento se realiza en función del riesgo absoluto de fractura por fragilidad y se debe individualizar según las características del paciente siendo los bifosfonatos los fármacos de primera elección. La teriparatida como agente osteoanabólico puede ser de gran utilidad en los aplastamientos vertebrales que se nos presentan en las Unidades del Dolor, en el conjunto de un tratamiento multimodal. Los bloqueos nerviosos y la radiofrecuencia, junto con técnicas intervencionistas más complejas como la vertebroplastia o la cifoplastia, se deben tener en consideración en casos de difícil control analgésico. La elección de la técnica adecuada sigue siendo controvertida.
Agradecimientos
A Ilona Andoin, delegada comercial de Lilly.
Bibliografía
1. Kanis JA, Burlet N, Delmas D, et al. European guidance for the diagnosis and management of osteoporosis in postmenopausal women. European Society for Clinical and Economic Aspects of Osteoporosis and Osteoarthritis (ESCEO). Osteoporost Int 2008;19:399-428. [ Links ]
2. González Macías J, Guañabens Gay N, Gómez Alonso C, et al. Guías de práctica clínica en la osteoporosis posmenopáusica, glucocorticoidea y del varón Sociedad Española de Investigación Ósea y del Metabolismo Mineral. Rev Clin Esp 2008;208(Supl. 1):1-24. [ Links ]
3. Watts NB, Camacho PM, Harris ST, et al. America Association of clinical endocrinologists medical guidelines for clinical practice for the diagnosis and treatment of postmenopausal osteoporosis. Endocr Pract 2010;16(Supl. 3). [ Links ]
4. Pérez Edo L, Alonso Ruiz A, Roig Vilaseca D, et al. Actualización 2011 del consenso Sociedad Española de Reumatología de osteoporosis. Reumatol Clin 2011;7(6):357-9. [ Links ]
5. Verstraeten A, Dequeker J. Vertebral and peripherical bone mineral content and fracture incidence in postmenopausal patients with rheumatoid arthritis. Effect of low dose corticosteroids. Ann Rheums Dis 1986;45:852-7. [ Links ]
6. Reid IR. Glucocorticoid-induced osteoporosis. J Clin Densitometry 1998;1:65-73. [ Links ]
7. Saag KG, Emkey R, Schnitzer TJ, et al. Alendronate for the prevention and treatment of glucocorticoide-induced osteoporosis. N Engl J Med 1998;339:292-9. [ Links ]
8. Eastell R, Devogealer JP, Peel NFA, et al. Prevention of bone loss with risedronate in glucocorticoid-treated rheumatoid arthritis patients. Osteoporosis Int 2000;11:331-7. [ Links ]
9. Incidence of vertebral fracture in Europe: Results from the European Orospective Osteoporosis Study (EPOS). J Bone Miner Res 2002;17:716-24. [ Links ]
10. Pluijm SM, Tromp AM, Smit JH, et al. Consequences of vertebral deformities in older men and women. J Bone Miner Res 2000;15:1564-72. [ Links ]
11. Harrison RA, Siminoski K, Vethanayabam D, et al. Osteoporosis-related kyphosis and impairments in pulmonary function: A systematic review. J Bone Miner Res 2007;22:447-57. [ Links ]
12. Miyakoshi N, Kasukawa Y, Sasaki H, et al. Impact of spinal kyphosis on gastroesophageal reflux disease symptoms in patients with osteoporosis. Osteoporos Int 2009;20:1193-8. [ Links ]
13. Berenson J, Pflubmacher R, Jarzem P, et al. Ballon Kyphoplasty versus nonsurgical fracture management for treatment of painful vertebral body compression fractures in patients with cancer; A multicentre, randomized controlled trial. Lancet Oncol 2011;12:225-35. [ Links ]
14. Kado DM, Huang MH, Karlamangla AS, et al. Hyperkyphotic porture predicts mortality in older community-dwelling men and women: A prospective study. J Am Geriatr Soc 2004;52:1662-7. [ Links ]
15. Agulnek AN, O'leary KJ, Edwards BJ. Acute vertebral fracture. J Hosp Med 2009;4:E20-4. [ Links ]
16. Galibert, P, Deramond H, Rosat P, et al. Preliminary note on the treatment of vertebral angioma by percutaneous acrylic vertebroplasty. Neurochirurgie 1987;33:166-8. [ Links ]
17. Scholz J, Woolf CJ. Can we conquer pain? Nat Neurosci 2002;5:1062-7. [ Links ]
18. Cahana A, Seium Y, Diby M, et al. Percutaneous vertebroplasty in octogenarins. Results and follow-up. Pain Pract 2005;5(4):316-23. [ Links ]
19. Barr JD, Barr MS, Lemley TJ, et al. Percutaneous vertebroplasty for pain relief and spinal stabilization. Spine 2000;25:923-8. [ Links ]
20. Buchbinder R, Osborne RH, Ebeling PR, et al. A randomized trial of vertebroplasty for painful osteoporotic vertebral fractures. N Engl J Med 2009;361:557-68. [ Links ]
21. Kallmes DF, Comstock BA, Heagerty PJ, et al. A randomized trial of vertebroplasty for osteoporotic spinal fractures. N Engl J Med 2009;36:569-79. [ Links ]
22. Klazen CA, Lohle PN, De Vries J, et al. Vertebroplasty versus conservative treatment in acute osteoporotic vertebral compression fractures (Vertos II): An open-label randomised trial. Lancet 2010;376:1085-92. [ Links ]
23. Liu J, Li X, Tang D, et al. Comparing pain reduction following vertebroplasty and conservative treatment for osteoporotic vertebral compression fractures: A meta-analysis of randomized controlled trials. Pain Physician 2013;16:455-64. [ Links ]
24. Pérez-Nuñez MI, Riancho del Corral JA. Vertebroplastia y cifoplastia como tratamiento de las fracturas vertebrales osteoporóticas. Rev Osteopor Metab Miner 2010;2:27-33. [ Links ]
25. Yeom JS, Kim WJ, Choy WS, et al. Leakege of cement in percutaneous transpedicular vertebroplasty for painful osteoporotic compression fractures. J Bone Joint Srug Br 2003;85:83-9. [ Links ]
26. Ratliff J, Nguyen T, Heists J. Root and spinal cord compression from methyl-methacryate vertebroplasty. Spine 2001;26:E300-E302. [ Links ]
27. Monticello F, Meyer HJ, Putsch-Bauer E. Fatal pulmonary cement embolism fooling percutaneous vertebroplasty (PVP). Forensic Sci Int 2005;149:35-8. [ Links ]
28. Childrens J. Cardiovascular collapse and death during vertebroplasty. Radiology 2003;228:902-3. [ Links ]
29. Lieberman IH, Dudeney S, Reinhardt MK, et al. Initial outcome and efficacy of "kyphoplasty" in the treatment of painful osteoporotic vertebral compression fractures. Spine 2001;26:1631-8. [ Links ]
30. Ledlie JT, Renfro MB. Kyphoplasty treatment of vertebral fractures; 2-year outcomes show sustained beenfits. Spine 2006;31(1):57-64. [ Links ]
31. Lin J, Zhang L, Yang H. Unilateral versus bilateral balloon kyphoplasty for osteoporotic vertebral compression fractures. Pain Physician 2013;16:447-53. [ Links ]
32. Fribourg D, Tang C, Sra P, et al. Incidence of subsequent vertebral fracture after kyphoplasty. Spine 2004;29:2270-6. [ Links ]
33. Mayoral V, Segura P, Mallol M, et al. Radiofrecuencia pulsada e infiltración de ramos mediales posteriores dorsales guiadas por TAC como método analgésico en un caso de fractura vertebral osteoporótica. http://www.ipain.es/node/600. [ Links ]
34. Georgy B. Comparison between radiofrequency targeted vertebral augmentation and balloon kyphoplasty in the treatment of vertebral compression fractures: Addressing factors that affect cement extravasation and distribution. Pain Physician 2013;16:E513-E518. [ Links ]
35. Staples MP, Hallmes DF, Comstock BA, et al. Effectiveness of vertrbroplasty using individual patient data from two randomized placebo controlled trials: Meta-analysis. BMJ 2011;343:d3952. [ Links ]
36. Papanastassiou ID, Phillips FM, Van Meirhaeghe J, et al. Comparing effects of kyphoplasty, vertebroplasty, and non-surgical management in a systematic review of randomized and non-randomized controlled studies. Eur Spine J 2012;21:1826-43. [ Links ]
37. Anselmetti GC, Bernard J, Blattert T, et al. Criteria for the appropriate treatment of osteoporotic vertebral compression fractures. Pain Physician 2013;16:E519-E530. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Rubén Álvarez Álvarez
Servicio de Anestesiología, Reanimación y Terapia del Dolor
Hospital Galdakao-Usansolo
Barrio Labeaga, s/n
48960 Galdakao-Vizcaya
e-mail: ruben.alvarez.dr@gmail.com
Recibido: 01-11-13.
Aceptado: 03-03-14.