INTRODUCCIÓN
El dolor irruptivo (DI) fue definido en 1990, por primera vez, como "una exacerbación transitoria del dolor en pacientes oncológicos con dolor basal estable tratado con opioides" 1. Posteriormente, esta definición se ha ampliado a "exacerbación transitoria del dolor que aparece, ya sea de forma espontánea o bien relacionada con un desencadenante específico predecible o impredecible, a pesar de existir un dolor basal relativamente estable y adecuadamente controlado" 2.
Si bien el DI está perfectamente definido para el dolor oncológico, su presencia en pacientes afectados por dolor crónico de origen no neoplásico sigue siendo controvertida e incluso objeto de debate 3,4. Estudios recientes sobre la prevalencia de DI en pacientes con dolor crónico no oncológico reflejan enormes diferencias, oscilando entre el 38 y el 80 % de los pacientes 5,6,7,9. Ello se debe atribuir a las diferentes definiciones de DI utilizadas, así como al ámbito asistencial de los diferentes estudios 7,9,10,11.
En pacientes oncológicos la presencia de DI se asocia a un mayor nivel de dolor, altos niveles de ansiedad y depresión, empeoramiento del estado funcional y de la calidad de vida, junto a una menor efectividad del tratamiento analgésico 1,12,13, y un impacto negativo similar se ha encontrado en estudios con pacientes con dolor crónico no oncológico 5,6,7,13.
Existe consenso entre los profesionales de que el diagnóstico de DI requiere un dolor basal adecuadamente controlado, si bien la literatura especializada no proporciona una definición unívoca de "adecuadamente controlado" 1,2,3,4. Además, el DI no es una sola entidad nosológica, sino que incluye diferentes etiologías, mecanismos fisiopatológicos cambiantes y características clínicas que varían entre pacientes y, por ende, fluctúan en un mismo paciente durante la progresión de la enfermedad 2,9,14. Por ello, el diagnóstico se realiza, principalmente, en base a la descripción que el propio paciente proporciona de los patrones de dolor, aunque a menudo no sea consciente del concepto de DI. En castellano, por ejemplo, no hay traducción para el polisémico término inglés "breakthrough" y en su lugar se ha utilizado el término "irruptivo", aunque tal adjetivo no existe en el diccionario de la Real Academia Española de la Lengua, por lo que es obligatorio conocer todas las expresiones potenciales que puedan indicar DI, como "estallidos de dolor", "picos de dolor", "el peor dolor", etc.
Sin embargo, a pesar de todo ello, existe un claro consenso en los atributos clave del DI 5,6,7,8,9,15, y en que su presencia supone una pesada carga para el sistema de salud, afectando negativamente a la calidad de vida tanto de los pacientes como de sus cuidadores 8,9,13,15.
Hasta la fecha, no se han publicado estudios sobre la prevalencia de DI en pacientes con dolor crónico no oncológico en España. El objetivo del presente estudio fue determinar la prevalencia de DI entre los pacientes ambulatorios con dolor crónico no oncológico tratados por las clínicas especializadas en dolor de Andalucía, España. Además, se buscó evaluar los episodios del DI en función de su etiología, patología, patrones temporales y efectividad del tratamiento del dolor en términos de satisfacción y cumplimiento del mismo.
MÉTODOS
Estudio observacional, prospectivo, transversal, no intervencionista, realizado entre mayo y junio de 2014 en 16 unidades de dolor ambulatorias de los hospitales de Andalucía y Ceuta, España.
Este estudio fue aprobado por el Comité Ético de Investigación Clínica del Hospital Universitario Regional de Málaga, y todos los pacientes firmaron el consentimiento informado antes de su inclusión.
Pacientes
La población elegible consistía en adultos (≥ 18 años), con adecuada comprensión oral y escrita, competentes para consentir, con dolor crónico de etiología no oncológica. No se aplicaron otros criterios de inclusión/exclusión. Todos los pacientes fueron referidos a las unidades de dolor por su médico generalista o por otros especialistas, y fueron tratados en un entorno ambulatorio.
Diseño del estudio
A efectos del estudio se realizó una única visita, coincidiendo con la inclusión del paciente. La información se recogió en el Cuaderno de Recogida de Datos (CRD) diseñado a tal efecto, y toda la información fue cumplimentada por el médico investigador a partir de los datos obtenidos en la consulta, utilizando la historia clínica del paciente en caso de necesidad.
Para este estudio, el DI se definió como "una exacerbación transitoria del dolor que ocurre espontáneamente, o en relación con un desencadenante predecible o impredecible específico, a pesar de un dolor basal relativamente estable y adecuadamente controlado" 2. Esta definición fue desarrollada de acuerdo con los siguientes atributos: el dolor basal debe ser crónico (duración > 3 meses), y controlado (≤ 4/10 en una escala analógica visual [EVA]), y debe experimentar picos de dolor de alta intensidad (EVA ≥ 7) y corta duración (< 60 min), bien diferenciados del dolor basal y no relacionados con el dolor de fin de dosis asociado a la medicación administrada para aquel.
El estudio constaba de dos fases: la inicial, destinada a identificar la tasa de prevalencia del DI, y una segunda fase, destinada a evaluar las características del DI a través de una entrevista en profundidad a pacientes seleccionados en la fase anterior. La Figura 1 describe el diagrama de flujo del diseño del estudio. Para la primera fase, a todos los pacientes referidos a la unidad de dolor se les inquirió mediante una pregunta dirigida 2 si experimentaban picos de dolor intenso además de su dolor basal. Si la respuesta fue afirmativa, los pacientes fueron clasificados como pacientes con DI.
Para la segunda fase, se minimizó una muestra de pacientes utilizando la estrategia de reclutar cada día a los dos primeros pacientes identificados como pacientes con DI. Cada unidad de dolor intentó reclutar 20 pacientes en la segunda fase (algunas unidades reclutaron menos de 20 pacientes y otras ligeramente más). Los pacientes seleccionados para la segunda fase, respondieron a un cuestionario específico sobre su dolor.
Al tratarse de un estudio observacional transversal, todos los pacientes continuaron su tratamiento médico regular para el dolor basal, y ello no implicó la alteración del curso clínico.
Análisis estadístico
Se realizó un análisis descriptivo de las variables del estudio. Para las variables continuas se presentan la media, desviación estándar, la mediana, el rango y el valor mínimo y máximo; para las variables categóricas se presentan las frecuencias absolutas, relativas y los porcentajes.
La prevalencia del DI se calculó como la proporción de pacientes con dolor crónico no oncológico que experimentaron al menos un episodio de DI.
Para evaluar las diferencias entre los subgrupos de variables continuas definidas por la presencia de DI u otras características, se aplicaron las pruebas t de Student y el análisis de varianza (ANOVA); se utilizaron los análisis de Chi cuadrado y covarianza para analizar las asociaciones entre variables categóricas. La significación estadística se fijó en p < 0,05. Todos los análisis se realizaron utilizando el paquete estadístico para el software de Ciencias Sociales (SPSS(r)), versión 15.0 (SPSS Inc., Chicago, IL, EUA).
RESULTADOS
Dieciséis unidades de dolor examinaron a 3209 pacientes con dolor crónico no oncológico para identificar a 1118 pacientes afectados por DI. La prevalencia de DI se situó en el 36 % de los pacientes. Por género, la prevalencia fue del 34,5 % entre mujeres (714/1.353) y del 37,2 % entre hombres (391/661).
De todos los pacientes examinados por dolor crónico de origen no neoplásico, el 66,2 % corresponde a mujeres; la edad de la muestra osciló entre los 18 y los 94 años, y la media fue de 61,14 (± 13,7). La Tabla I presenta las características demográficas.
Para evaluar las características del DI, 360 pacientes fueron considerados elegibles y 350 (97 %) proporcionaron datos para el estudio. Ocho pacientes fueron excluidos por incumplimiento de los criterios de elegibilidad debido a enfermedad oncológica y 2 lo fueron por incapacidad para cumplir con los requisitos del estudio.
Características del dolor basal crónico
La Tabla II recoge las principales características del dolor basal en los pacientes con DI. Así vemos que las causas más frecuentes de dolor crónico fueron: osteoartritis (103/350; 29,4 %), espondilosis lumbar (31/350; 8,9 %), hernia discal (27/350; 7,7 %), dolor lumbar (19/350; 5,4 %) y síndrome poslaminectomía (18/350; 5,1 %).
Tabla II CARACTERÍSTICAS DEL DOLOR BASAL EN LOS PACIENTES CON DI (n = 350 PACIENTES)
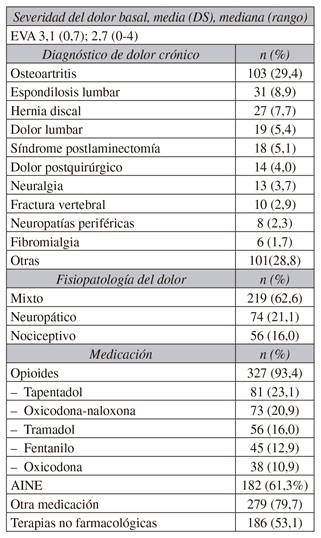
DI: dolor irruptivo. DS: desviación estándar. EVA: Escala Visual Analógica. AINE: antinflamatorios no esteroideos.
El dolor basal fue mixto en mayor porcentaje (219/350; 62,6 %). El mecanismo del dolor fue neuropático y nociceptivo en 74 (21,1 %) y 56 (16 %) pacientes, respectivamente.
En total, 327 (93,4 %) pacientes recibieron opioides: los más comunes (> 10 %) fueron tapentadol (81/327; 23,1 %), oxicodona con naloxona (73/327; 20,9 %), tramadol (56/327; 16 %), fentanilo (45/327; 12,9 %) y oxicodona (38/327; 10,9 %). Otros fármacos administrados para el tratamiento del dolor basal fueron los antinflamatorios no esteroideos (AINE) (182/279; 61,3 %), anticonvulsivos (196/279; 56 %), antidepresivos (115/279; 34,2 %) y relajantes musculares (41/279; 11,7 %). Las terapias no farmacológicas incluyeron infiltraciones anestésicas locales (98/186; 28 %), bloqueos (49/186; 14 %) y fisioterapia (25/186; 7,1 %).
Los pacientes valoraron positivamente el tratamiento y, así, el 50,1 % lo calificaron como "satisfactorio" y 32,4 % como "muy satisfactorio". De manera similar, la tasa de adherencia a la medicación, según los pacientes, fue alta: el 95 % respondió que siempre o casi siempre había tomado su medicación. Las razones de incumplimiento fueron los efectos adversos (7,1 %) y la omisión de una dosis (6,3 %). Además, el 12,9 % de los pacientes indicaron haber tomado medicamentos sin receta. La evaluación de la adherencia por parte del médico calificó en 95,2 % el nivel de cumplimiento.
Características del DI
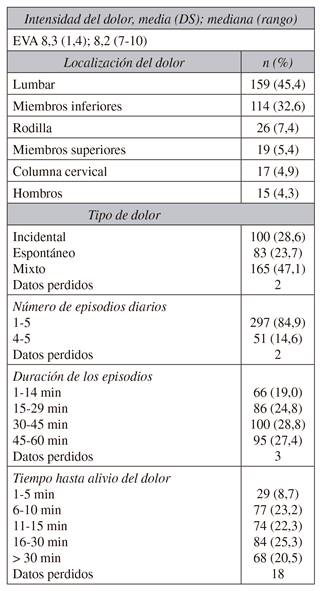
La intensidad media del DI fue de 8,3 ± 1,4 EVA, rango 7-10. Los pacientes indicaron una media de 2 episodios al día (rango 1-5), el intervalo de duración más frecuente fue de 30 a 45 minutos (28,8 %), y el tiempo hasta el inicio del alivio significativo del dolor fue < 15 minutos en el 54,2 % de los pacientes, aunque el intervalo más frecuente fue de 16 a 30 minutos (25,3 %). La localización más común del DI fue la lumbar (45,4 %), seguida por las extremidades inferiores (32,6 %) y la rodilla (7,4 %), lo cual indica superposición con respecto al dolor basal (Tabla III).
Más de una cuarta parte de los pacientes (100/350; 28,6 %) sufrían DI predecible o incidental. El mecanismo del dolor fue mixto en 149 (42,6 %), neuropático en 91 (26 %) y nociceptivo en 72 (20,6 %) de los pacientes. Cuando se ajustaron los datos para el estudio, la covarianza mostró que el dolor neuropático se asoció con una mayor intensidad de DI en comparación con el dolor nociceptivo (8,3 ± 1,2 versus 7,9 ± 1,7; p = 0,008), aunque faltaba información en 38 pacientes (10,9 %).
La Tabla IV ilustra la correlación entre la intensidad del DI y las variables controladas, es decir, la intensidad del dolor basal, el número de episodios diarios y el momento en que se inicia un alivio significativo del dolor. Hubo una baja correlación positiva entre el nivel de dolor basal (r = 0,243, p < 0,001), y el número de crisis diarias (r = 0,123, p = 0,003), que fue estadísticamente significativo.
Todos los pacientes estaban en tratamiento por DI y 273 (78 %) tomaban opioides. Los más frecuentes fueron el citrato de fentanilo (184/350; 52,6 %) y el tramadol (61/350; 17,4 %).
En cuanto a las vías de administración, la sublingual era la más utilizada (118/267; 44,2 %), seguida de la vía oral (117/267; 43,8 %), la transmucosa (16/267; 6,0 %), nasal (15/267; 5,6 %) e intravenosa (1/267; 0,4 %). En 6 pacientes esta información no estaba disponible. Otros fármacos usados fueron metamizol (10,0 %), paracetamol (8,6 %) e ibuprofeno (6,0 %).
Los datos de satisfacción con el tratamiento para el DI indicaron que 217 pacientes se mostraron satisfechos (66,4 %), mientras que 110 (33,7 %) no lo estaban. Faltaban datos en 23 pacientes. La adherencia, según la apreciación de pacientes y médicos se clasificó en 76,0 y 75,7 %, respectivamente. Las principales razones de incumplimiento fueron la omisión de una dosis (8,3 %), los efectos adversos (4,9 %) y la falta de eficacia (4,6 %). Finalmente, el 11,7 % de los pacientes indicaron haber tomado medicamentos sin receta.
Para los propósitos de este estudio, no evaluamos los efectos percibidos de la medicación u otro tratamiento para el DI.
DISCUSIÓN
El dolor irruptivo es una condición heterogénea cuyo abordaje requiere una evaluación detallada del paciente a fin de identificar la naturaleza precisa del dolor (incluyendo la frecuencia y otras características temporales, severidad, ubicación y calidad), para comprender su relación con el dolor basal, las condiciones comórbidas y los tratamientos previos. De esta evaluación deberían derivarse inferencias razonables acerca de la etiología del DI y su fisiopatología.
En nuestro estudio, la prevalencia de DI fue del 36 %, porcentaje inferior a las cifras del 48 al 80 % halladas en estudios previos 5,6,8,11,15. Esta menor prevalencia estaría en consonancia con el mayor conocimiento del tema. En el caso del DI de origen neoplásico, una reciente revisión sistemática indica que, en los últimos 20 años, cuanto más se ha estudiado el tema, más ha disminuido la tasa de prevalencia 16. Por un lado, parece resultar cierto que la definición de DI que se adopte en el estudio podría explicar la variación en la prevalencia, como ya demostró un estudio sobre DI oncológico 17. En un trabajo reciente con pacientes crónicos con dolor oncológico y no oncológico, que abordaba cuidadosamente las características clínicas del DI como elementos para el desarrollo de una herramienta diagnóstica, se encontró una prevalencia del 38,4 % en pacientes sin cáncer y del 32,4 % en pacientes con cáncer, la cual coincidiría con la de nuestro estudio, aunque también resulta inferior a la recogida en la literatura 9. Cabe destacar que en el presente estudio se ha considerado solo DI el percibido como severo o insoportable (≥ 7/10 en una escala EVA), de acuerdo con las recomendaciones metodológicas más recientes 18. Otro factor que hay que tener en cuenta es el entorno asistencial del estudio. En este sentido, los trabajos realizados en consultorios ambulatorios mostraron las tasas de prevalencia más bajas 5,9,16,19. Otros estudios conjeturan que los especialistas en dolor pueden estar más calificados para reconocer esta afección clínica 20 que otros especialistas médicos o entrevistadores no médicos 5,8.
En cuanto a la caracterización del DI en nuestra muestra, la localización más frecuente fue lumbar, coincidiendo con trabajos previos 8,13; de igual manera, el número de episodios diarios (media 2) y la duración de los mismos (> 30 minutos en el 53 % de los pacientes) es similar al de otros estudios en pacientes crónicos no oncológicos 5,6,8,11,21, mientras que la tipología (espontáneo e incidental), mostró un porcentaje similar, en línea con estudios previos realizados en DI oncológico 21,22.
El control del dolor de base es un requisito ineludible para el diagnóstico de DI, aunque se trate de entidades clínicas distintas. En este sentido, los estudios indican que una disminución en la intensidad del dolor basal no disminuiría la prevalencia de DI 18,22,23,24, aunque sí reduciría la intensidad y frecuencia de los episodios 23,24. En nuestra muestra, encontramos que la intensidad del DI se correlacionó significativamente con un mayor número de episodios y límites más altos de lo que se considera un dolor basal adecuadamente controlado, incluso si la correlación fue baja para poder determinar que la relación era causal.
Resulta interesante que el 82,5 % de los pacientes se muestren satisfechos con la medicación para el dolor de base, mientras que la cifra decae al 66,4 % para el tratamiento de DI, provocando, a su vez, que la tasa de adherencia pase del 95 al 76 %. A este respecto cabe destacar que el uso de opioides para el dolor basal estaba pautado en el 93,4 % de los pacientes, disminuyendo al 78 % para el tratamiento del DI, aunque los analgésicos opioides se consideran el estándar actual para el tratamiento del DI 2,4,10,16,22,24,25.
El DI debe tratarse temprana y adecuadamente. El ideal es una medicación de rápido inicio de acción, corta vida media para evitar la toxicidad opiácea, y fácil de administrar 25, siempre teniendo en cuenta las preferencias del paciente. El fentanilo es el medicamento que más se ajusta a estos requisitos, y es el tratamiento más recetado en nuestro estudio, logrando un buen nivel de adhesión y satisfacción. En cuanto a la vía de administración, la vía sublingual resultó la más valorada, y ello coincide también con otros trabajos sobre preferencias de los pacientes 25,26.
Este estudio tiene algunas limitaciones que deben considerarse al evaluar los resultados. La percepción del dolor es una experiencia eminentemente subjetiva, y nosotros evaluamos el DI exclusivamente mediante los datos que proporciona el paciente, y que podrían estar sujetos a sesgos relacionados bien con la incomprensión de conceptos, bien con sus propias expectativas respecto al tratamiento. Además, este estudio se basa únicamente en los datos recopilados durante una sola entrevista en la unidad de dolor. También debe indicarse que no se ha abordado el dolor de final de dosis y, finalmente, la falta de datos sobre algunas características del DI y el diseño observacional impiden extraer conclusiones firmes sobre la relación causal entre variables. También hay que mencionar, aunque va más allá de los objetivos del presente estudio, la ausencia de control o evaluación de sustancias para los trastornos del consumo de sustancias.
Como conclusión, este estudio aporta nueva información sobre la prevalencia y características del DI no oncológico en las unidades ambulatorias de dolor hospitalario en España. Nuestros resultados muestran que más de un tercio de los pacientes con dolor crónico padecen de DI y, debido a ello, muestran niveles reducidos de funcionalidad, mayores niveles de trastornos psicológicos, e incluso mayor gasto asistencial. La clave del tratamiento es la individualización, empleando enfoques tanto farmacológicos como no farmacológicos.