Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Anales del Sistema Sanitario de Navarra
versión impresa ISSN 1137-6627
Anales Sis San Navarra vol.33 supl.1 Pamplona 2010
Prevalencia de procesos y patologías en la atención urgente hospitalaria
Prevalence of processes and pathologies in emergency hospital care
E. Moreno-Millán1, J.M. García-Torrecillas2, F. Prieto-Valderrey1, M.C. Lea-Pereira3, J. Carbajal-Guerrero1, E. Jiménez-Pérez4, J.J. González-Armengol5
1. Servicio de Medicina Intensiva. Hospital «Santa Bárbara». Puertollano. España.
2. Servicio de Cuidados Críticos y Urgencias. Complejo Hospitalario «Torrecárdenas». Almería. España.
3. Servicio de Medicina Interna. EP Hospital de Poniente. El Ejido. España.
4. Servicio de Urgencias. Hospital «García Orcoyen». Estella. España.
5. Servicio de Urgencias. Hospital Clínico «San Carlos». Madrid. España.
Dirección para correspondencia
RESUMEN
Objetivos. Estudiar las diferencias de comportamiento entre ingresos urgentes y programados en los procesos más prevalentes y el resto en la casuística hospitalaria española y su relación con la edad de los pacientes, comparando los años 2002 y 2007.
Métodos. Diseño observacional y descriptivo durante esos años. Se clasifican los grupos relacionados de diagnóstico (GRD) en alta prevalencia (25 más frecuentes) y resto, se confeccionan cuatro subgrupos según ésta (alta o baja) e ingreso (electivo o no). Se analiza estancia media, peso relativo, número de diagnósticos y procedimientos y mortalidad en función de la edad, por medio del test de Student y/o ANOVA, según proceda, para variables cuantitativas y el de χ2 de Pearson para cualitativas, comparando ambas según análisis de datos ya tabulados. Se asume significación estadística para p<0,05.
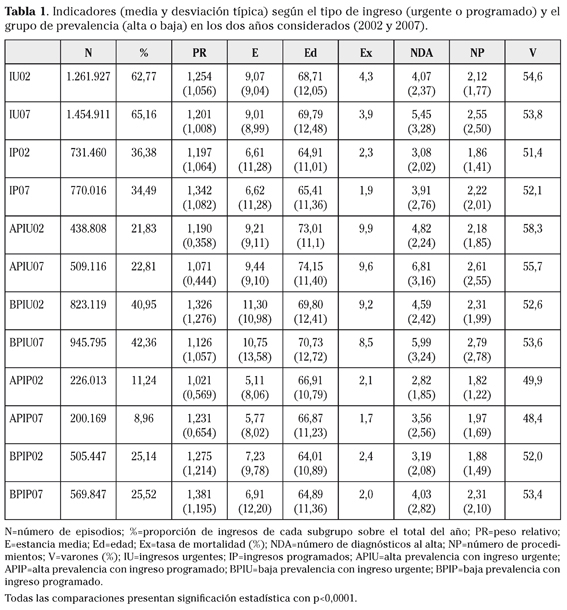
Resultados. El subgrupo de alta prevalencia e ingreso urgente presenta mayor edad, proporción de varones, estancia media, mortalidad, número de diagnósticos y procedimientos (todo con p<0,0001), tanto en 2002 como en 2007. La gravedad, complejidad y consumo de recursos -medidos con esas variables- alcanza su máximo en las cohortes de 65-69 y 70-74 años, respectivamente, con ingreso urgente.
Conclusiones. Existen claras diferencias entre los procesos, según su prevalencia y acceso, y debe priorizarse el conocimiento y la información de los más frecuentes y urgentes para mejorar la efectividad, la eficiencia y la calidad.
Palabras clave: Urgencias. Gestión. Grupos relacionados de diagnóstico. Prevalencia. Procesos.
ABSTRACT
Objectives. To study the behavioural differences between scheduled and emergency admissions in the processes most prevalent in Spanish hospitals and their relationship with the age of patients, comparing 2002 and 2007.
Methods. Observational and descriptive design for those years. Diagnostic related groups (DRGs) were classified into high prevalence (the 25 most frequent) and the rest; four subgroups were prepared according to this (high or low) and admission (elective or not). Mean length of stay was analyzed, together with relative weight, number of diagnoses and procedures and mortality by age, using the Student and/or ANOVA tests for quantitative variables and Pearson's χ2 qualitative comparison of means and proportions for tabular data, assuming statistical significance at p<0.05.
Results. The high prevalence and emergency admission subgroup has higher age, ratio of males, mean length of stay, mortality, number of diagnoses and procedures (all p<0.0001), in both 2002 and 2007. The complexity and resource consumption measured by such variables peaks in the 65-69 and 70-74 cohorts respectively, with emergency admission.
Conclusions. There are clear differences between the processes according to their prevalence and accessibility; priority must be given to knowledge and information on the most frequent and urgent admissions to improve the effectiveness, efficiency and quality.
Key words. Emergency care. Management. Diagnostic-related groups. Prevalence. Processes.
Introducción
La concentración de líneas de producto favorece la organización de las empresas, disminuye sus necesidades de recursos y facilita la gestión económica, especialmente minimizando recursos materiales y personales. Conocer las características de los input y output hospitalarios debería contribuir a mejorar la calidad, la efectividad y la eficiencia del sistema sanitario, dado que la actividad del servicio se satisface, en el caso público, sobre la demanda del usuario y, especialmente, en el acceso urgente1.
En un escenario adverso por las proyecciones demográficas elaboradas a medio y largo plazos2 y por la tendencia hacia la intensificación del gasto sanitario (GS)3, se hace obligado analizar las posibles diferencias en la gestión de los pacientes más prevalentes, en dependencia del tipo de acceso (urgente o programado) y de su edad.
El objetivo de este trabajo es múltiple e intenta evaluar el empleo de los recursos hospitalarios según el tipo de ingreso del enfermo y, también, en función de la gravedad y la complejidad de los procesos más frecuentemente asistidos en los centros de nuestro sistema nacional de salud (SNS) -medidos como variables proxy por el peso relativo, la estancia realizada, la comorbilidad acompañante, las complicaciones surgidas y la mortalidad de los grupos de isoconsumo (grupos relacionados de diagnóstico, GRD)4- según la forma de acceso y la edad.
Material y método
Se ha efectuado un estudio observacional y descriptivo de los pacientes mayores de 45 años que ingresaron en hospitales de agudos de toda España durante los años 2002 y 2007. Utilizando el tipo de ingreso -a través de urgencias (IU) o programado (IP)- como variable independiente, se clasificaron según sus GRD fueran de alta prevalencia (AP) (25 grupos más frecuentes de los conjuntos mínimos básicos de datos (CMBD)5 analizados) o del resto (BP), incluyéndose como variables dependientes la edad (en nueve categorías quinquenales), el tiempo de estancia hospitalaria, el peso medio del GRD, el número de diagnósticos al alta (NDA), el número de procedimientos (NP) y la mortalidad. Se conformaron así cuatro subgrupos (APIU, APIP, BPIU y BPIP) para cada uno de los dos estudiados.
Los resultados de las variables cuantitativas se expresaron mediante medias y desviaciones típicas (DT) y las de las cualitativas con proporciones y distribuciones de frecuencias, y se empleó para las comparaciones de las primeras el test de Student y/o ANOVA según procediera y el test de la χ2 de Pearson para las segundas. Se asumió la significación estadística para p<0,05 y se utilizó un paquete estadístico SPSS versión 15.06 y el programa Epidat 3.17.
Resultados
Se han estudiado 2.010.177 episodios de hospitalización del año 2002 (58,31% del total) y 2.232.569 (59,23%) del 2007. En la tabla 1 se expresan los valores hallados para las variables analizadas en los dos grupos de IU y en los cuatro subgrupos, en ambos años. Se comprueba que se ha incrementado su proporción en 2007 con respecto a 2002 (en los IU supusieron el 65,16% en 2007 vs 62,77% en 2002 (p<=0,00001), aunque ha disminuido el peso relativo (1,201 vs 1,254, p<0,00001), la estancia (9,01 vs 9,07, p<0,00001) y la mortalidad (3,9% vs 4,3%, p<0,0001), y han aumentado la edad (69,79 vs 68,71, p<0,0001), el NDA (5,45 vs 4,07, p<0,00001) y el NP (2,55 vs 2,12, p<0,0001). También se observó que los pacientes APIU son preferentemente varones, tienen mayor edad y mortalidad por superior complejidad (más NDA y NP), con mayor peso relativo y estancia que los APIP, si bien son inferiores estos dos aspectos a los de BPIU y BPIP. La mortalidad es más elevada en los APIU y BPIU de ambos años, pero menor en 2007 que en 2002.
Mientras los episodios de APIU de ambos años van alcanzando progresivamente mayor peso con la edad, los de APIP lo muestran en el subgrupo etario de 65-69 años de 2002 y en el de 70-74 de 2007, los de BPIU en el subgrupo de 65-69 de ambos períodos y los de BPIP en el de 70-74 de 2002 y en el de 75-79 de 2007, disminuyendo posteriormente con la edad en estos tres últimos casos (Fig. 1).
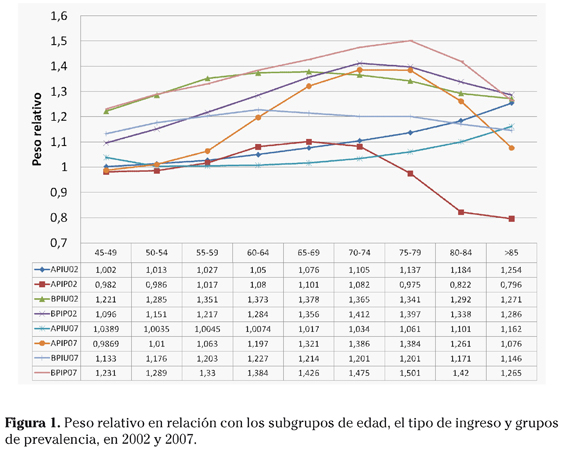
La estancia media se eleva en los APIU de ambos años con la edad, pero es máxima en el subgrupo de 65-69 de los APIP de 2002 y en el de 80-84 de 2007, en tanto que es también en el de 65-69 años de 2002 y en el de 70-74 de los BPIU de 2007, y en los BPIP progresa continuadamente hasta el subgrupo de >=85 en ambos períodos (Fig. 2).
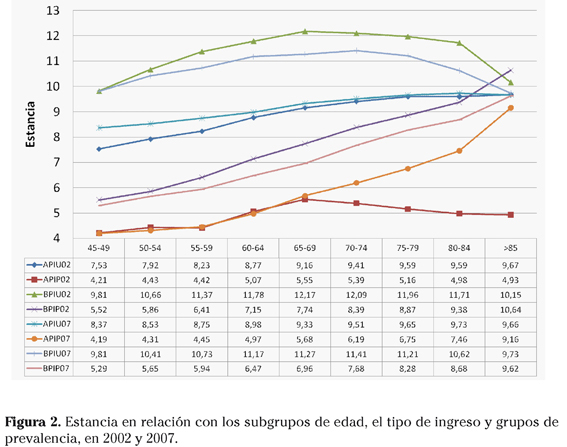
El NDA muestra su máximo en el subgrupo de 75-79 años de APIU de 2002 y en el de 80-84 de 2007, asciende hasta los >85 en APIP de ambos años, alcanza el pico en los subgrupos de 75-79 años en BPIU de los dos estudios, y progresa también hasta los >=85 en los BPIP de 2002 y 2007 (Fig. 3).
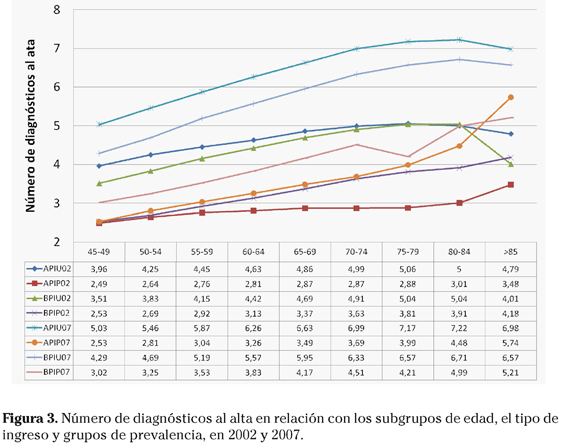
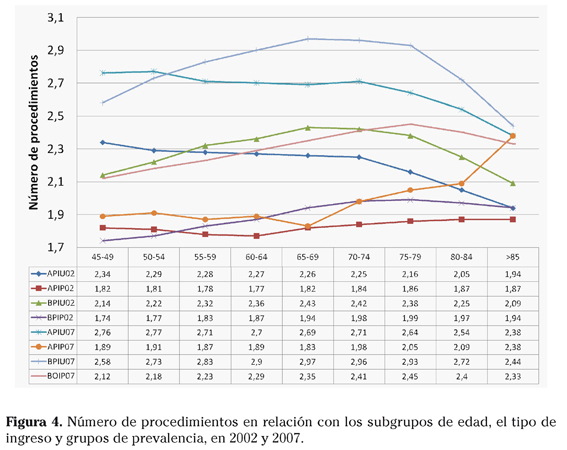
El NP desciende desde el primer subgrupo de 45-49 años de los episodios de APIU de los dos períodos, asciende hasta el último subgrupo en los de APIP y consigue máximos en el subgrupo de 65-69 de los de BPIU y en los de 70-74 y 75-79 de BPIP (Fig. 4), siendo más elevados en 2007 que en 2002 en todos los casos. Todos los resultados analizados presentan significación estadística, con p<0,0001.
Los porcentajes acumulados correspondientes a los primeros 5%, 10%, 25%, 50% y 100% GRD de cada grupo analizado, en 2002, suponen 18,2%, 27,4%, 43,8%, 57,7% y 81,1% del total en el de APIU; 15,0%, 22,7%, 36,4%, 47,0% y 65,4% en el de BPIU; 18,3%, 25,9%, 39,9%, 57,3% y 75,7% en el de APIP, y 15,8%, 24,4%, 40,6%, 54,6% y 71,0% en el de BPIP, respectivamente. En 2007 los porcentajes son moderadamente más altos: 18,6%, 27,5%, 43,9%, 58,1% y 82,3% para los APIU; 16,6, 23,1%, 38,2%, 49,8% y 76,1% para los BPIU; 18,4%, 26,2%, 40,1%, 57,7% y 77,1% para los APIP y, finalmente, 16,1%, 24,5%, 40,8%, 55,2% y 71,2% para los BPIP.
Por tamaño de hospital, los APIU ingresan más en los de 200-500 camas (34,3%), seguidos de los de 500-1.000 camas (28,2%), los de más de 1.000 (19,5%) y los de menos de 200 (18,0%). Los APIP también ingresan prioritariamente en los de 200-500 camas (32,6%), después en los de 500-1.000 (24,5%), los de menos de 200 (23,1%) y los de más de 1.000 (19,8%). Los BPIU lo hacen de forma similar en los de 200-500 (31,9%) y de 500-1.000 (31,6%), los de más de 1.000 (20,7%) y los de menos de 200 (15,8%). Finalmente, los BPIP eligen los de 500-1.000 camas (31,1%), los de 200-500 (26,6%), los de más de 1.000 (26,2%) y los de menos de 200 (16,1%). Como es lógico, los hospitales de referencia (más de 1.000 camas) ingresan más pacientes de baja prevalencia y de forma electiva (26,2%) y son los de menos actividad en los episodios de APIU (19,6%). Es en los centros de 200-500 camas donde la presentación de los APIU es más elevada (34,3%).
Discusión
Una línea es un grupo de productos relacionados entre sí y que puede comprender unidades de varios tipos o diferentes características. Su profundidad contempla el número de variaciones que contiene, su consistencia se refiere a la intensidad de relación entre los productos que la componen y su vulnerabilidad expresa el porcentaje de ventas o beneficios que se derivan de tan sólo algunos elementos de la misma. El número de líneas diferentes que una empresa produce se conoce como la amplitud del mix y el total de productos vendidos en todas las líneas como su longitud.
Una de las ventajas empresariales que presenta la producción de algunos elementos es, sin duda, la mayor concentración de su línea de productos en un área concreta y en un momento determinado, ya que así se facilita el conocimiento y la información para el proceso. No es difícil considerar al hospital como una empresa de servicios, donde el input que accede es un individuo con merma de su salud -y un buen número de recursos imprescindibles- y el output que se consigue -no siempre- es esa misma persona con un nivel más adecuado de aquélla. En este sentido, la más elevada concentración del mix beneficia el proceso productivo porque mejora la información, el aprendizaje (capacidad formativa del profesional) y la disposición de técnicas muchas veces complejas1. Con estas premisas, un centro sanitario puede considerarse como una empresa multiproducto, con algunos servicios más identificables y cuantificables que otros y, además, se llega al producto final a través de una combinación de subproductos intermedios, más fácilmente medibles.
La necesidad de gestionar adecuadamente los recursos sanitarios ha provocado la introducción de métodos e instrumentos de gestión progresivamente más sofisticados y potentes. Gracias al diseño de los sistemas de clasificación de pacientes se ha conseguido que los pertenecientes a un mismo grupo sean reconocidos como similares en términos de isoconsumo de recursos y de costes y ha permitido también la evaluación de la eficiencia y la calidad de las herramientas utilizadas4. Aunque los GRD no son instrumentos demasiado adecuados para la medición del producto final en Urgencias -se han investigado otros como los Emergency Diagnostic Groups (EDG)8 o los Urgency Related Groups (URG)9- lo cierto es que permiten evaluar diferencias de gestión.
El servicio de urgencias (SU) es un área de salud con una producción cuyas líneas se caracterizan por ser de gran amplitud y longitud, consistentes, profundas y vulnerables (ingreso hospitalario, asistencia en observación, atención y derivación a otro centro, alta y continuación en consultas, alta a domicilio) y, además, con una alta concentración de la primera línea de producto: solamente los primeros 25 GRD suponen entre el 39,9 y el 43,8% de su casuística en 2002 y entre el 40,1 y el 43,9% en 2007. De aquí se deduce la importancia que conllevan aquellos procesos de alta prevalencia -y que constituyen prácticamente la mitad del case-mix- frente a otros de escasa relevancia, en el contexto de su acceso al hospital. Por esto hemos querido analizar las características de gestión de estos productos más prevalentes y sus diferencias con los menos frecuentes, en relación con el tipo de ingreso y la edad de los pacientes.
Las principales características de los IU son su mayor edad, su preferencia masculina y ser procesos más complejos (superiores NDA, NP y mortalidad) que casi doblan la estancia (mayor coste directo) de los IP, con mayor gravedad en los de BP que presentan pesos superiores. Los pesos de los IU han disminuido en 2007 con respecto a 2002, pero han aumentado en los IP. La edad se eleva ligeramente en los pacientes IU e IP de 2007, aunque sin significación estadística. Los IP son de menor edad y presentan estancias, NDS, NP y mortalidad inferiores a los IU, aunque son más altos en 2007 que en 2002, excepto esta última variable.
Esto transfiere a los AP la necesidad de enfatizar en el conocimiento profundo de estos procesos y su atención en el entorno de los SU y en las posibilidades de alternativas a los recursos que actualmente se utilizan, igualmente efectivas pero más eficientes, especialmente por la elevada edad de los pacientes. Por ello puede resultar prioritario introducir medidas estratégicas de gestión (ambulatorización, unidades de corta estancia, observación o monográficas interdisciplinares) en estos departamentos, sobre todo dedicados a las personas de edad avanzada10-13.
Resulta interesante constatar que de los GRD más prevalentes, 23 (92%) acceden al hospital a través del SU y que los cinco primeros (541, 127, 87, 14 y 544) de la relación global, ocupan los mismos lugares en la de AP. Algunos de ellos, como el 127 y el 544 (relacionados ambos con la insuficiencia cardíaca) constituyen el 4,6 (2002) y el 4,7% (2007) del conjunto mínimo básico de datos CMBD de ambos períodos, lo que pone de manifiesto su alta prevalencia y la necesidad de buscar estrategias y alternativas al acceso urgente y la hospitalización convencional. Resulta esperanzador el modelo implantado en algunos SU, que pueden lograr reducciones del 49% en el ingreso, con menor mortalidad y superior satisfacción del ciudadano14-17. También la gestión diferenciada de algunas patologías crónicas, con descompensaciones fáciles que originan hiperfrecuentación e incluso ingreso a través de los SU, ha disminuido con intervenciones y programas similares18,19.
El análisis económico de los SU muestra unos recursos con altos costes directos, sobre todo de personal y pruebas complementarias, sometidos a una demanda exagerada y sin posibilidades de mejorar sus fortalezas y oportunidades. El hecho de que el coste marginal de una visita no urgente haya sido considerado menor que el de una auténtica urgencia ha concedido falsamente a los SU, durante la última década, la condición de economía de escala, aunque investigaciones posteriores lo han desmentido20-24.
Se comprueban así las posibilidades que, desde el punto de vista de la gestión clínica y económica, tienen los SU y sus profesionales, sobre todo en un escenario en el que el factor demográfico ha tomado gran relevancia. Incluso se afirma la rentabilidad de los procesos asistidos cuando el ingreso ha sido realizado de forma urgente en lugar de electiva25,27. El establecimiento de estrategias y programas que mejoren el conocimiento de sus características gestoras, buscando alternativas efectivas, eficientes y de calidad, deben ser calificadas positivamente28. La concentración de la línea de productos en los SU debe simplificar, evidentemente, su funcionamiento y, en este sentido, debe orientarse la gestión de estos fundamentales servicios hospitalarios.
Bibliografía
1. Moreno-Millán E, García-Torrecillas JM, Lea-Pereira MC. Diferencias de gestión entre los ingresos urgentes y programados en función de los grupos relacionados de diagnóstico y la edad de los pacientes. Emergencias 2007; 19: 122-128. [ Links ]
2. Instituto Nacional de Estadística, Madrid, 2009. [ Links ]
3. OECD Health Data. Total health expenditure and public health expenditure, 2009. [ Links ]
4. Fetter RB, Shin Y, Freeman JL, Averill RF, Thompson JD. Case mix definition by diagnoses related groups. Med Care 1980; 18: 1-53. [ Links ]
5. Conjunto mínimo básico de datos (CMBD) 2002 y 2007, Instituto de Información Sanitaria, Ministerio de Sanidad y Políticas Sociales, Madrid, 2009. [ Links ]
6. SPSS Inc, Chicago, 2007. [ Links ]
7. Epidat 3.1. Dirección Xeral de Saude Pública, Consellería de Sanidade, Xunta de Galicia, 2005. [ Links ]
8. Baraff LF, Cameron JM, Sekhon R. Direct costs of emergency medical care: a diagnosis-based case-mix classification system. Ann Emerg Med 1991; 20: 20-26. [ Links ]
9. Cleary MI, Ashby RH, Jelinek GA, Lagaida R. The future of casemix in emergency medicine and ambulatory care. Med J Australia 1994; 161: 30-33. [ Links ]
10. Gonzalo E, Pasarín MI. La salud de las personas mayores. Gac Sanitaria 2004: 18 (Suppl. 1): 69-80. [ Links ]
11. Sánchez M, Salgado E, Miró O. Mecanismos organizativos de adaptación y supervivencia de los servicios de urgencia. Emergencias 2008; 20: 48-53. [ Links ]
12. González-Armengol JJ, Fernández Alonso C, Martín-Sánchez FJ, González-del Castillo J, López Farré A, Elvira C et al. Actividad de una unidad de corta estancia en urgencias de un hospital terciario: cuatro años de experiencia. Emergencias 2009; 21: 87-94. [ Links ]
13. Aldea-Molina E, Gómez J, Royo R, Rodrigo G, Rivas M, Llera R. Sala de observación de un servicio de urgencias: un lugar adecuado para el manejo del flutter auricular. Emergencias 2008: 20; 101-107. [ Links ]
14. Rodríguez-Artalejo F, Guallar-Castillón P. Un nuevo argumento para extender los programas de gestión de la insuficiencia cardíaca en España. Rev Esp Cardiol 2005; 58: 611-614. [ Links ]
15. Muñoz N, Méndez M, Conthe P, Audibert L. Tratamiento de la insuficiencia cardiaca en una unidad de corta estancia: estancia media, frecuencia y factores de reingreso. Med Clin (Barc) 2006; 127: 516-517. [ Links ]
16. García JM, Lea MC, Moreno E. Comportamiento del grupo relacionado de diagnóstico 127 -insuficiencia cardiaca- en Andalucía durante el año 2002. Aten Primaria 2007; 39: 51. [ Links ]
17. Martínez A, Villaverde FJ, Roncoszek D, García-Castrillo L. Factores sociodemográficos en el uso de servicios de urgencias por los pacientes con insuficiencia cardíaca crónica. Emergencias 2003; 15: 88-92. [ Links ]
18. Gamboa F, Gómez-Camacho E, De Villar E, Vega J, Mayoral L, López R. Un nuevo modelo de cuidados médicos para los pacientes multiingresadores. Rev Clin Esp 2002; 202: 187-196. [ Links ]
19. Bellou A, De Korwin JD, Bouget J, Carpentier F, Ledoray V, Kopferschmitt J et al. Place des services d'urgences dans la regulation des hospitalisations publiques. Rev Med Interne 2003; 24: 602-612. [ Links ]
20. Pines JM. The economic role of the emergency department in the health care continuum: applying Michael Porter's five forces model to emergency medicine. J Emerg Med 2006; 30: 447-453. [ Links ]
21. Kellermann AL. Calculating the cost of emergency care. Ann Emerg Med 2005; 45: 491-496. [ Links ]
22. Williams RM. Distribution of emergency department costs. Ann Emerg Med 1996; 28: 671-676. [ Links ]
23. Showstack J. The costs of providing non urgent care in emergency departments. Ann Emerg Med 2005; 45: 493-494. [ Links ]
24. Bamezai A, Melnick G. Marginal cost of emergency department outpatient visits: an update using California data. Med Care 2006; 44: 835-841. [ Links ]
25. Browne BJ, Kuo DC. Patients admitted through the emergency department are more profitable than patients admitted electively. Ann Emerg Med 2004; 44: S132. [ Links ]
26. Henneman PL, Lemanski M, Smithline HA, Tomaszewski A, Mayforth JA. Emergency department admissions are more profitable than non-emergency department admissions. Ann Emerg Med 2009; 53: 249-255. [ Links ]
27. Salazar A. ¿Urgenciólogos rentables? Emergencias 2009; 21: 83-84. [ Links ]
28. Moreno-Millán E. ¿Y si adaptáramos los servicios hospitalarios de urgencias a la demanda real y no a las necesidades de salud? Emergencias 2008; 20: 276-284. [ Links ]
 Dirección para correspondencia:
Dirección para correspondencia:
Emilio Moreno Millán
Servicio de Medicina Intensiva
Hospital «Santa Bárbara»
Avda. de Malagón, s/n
13500 Puertollano. España
E-mail:
emormill@hotmail.com