INTRODUCCIÓN
La administración de medicamentos es una actividad usual en pacientes hospitalizados en las terapias intensivas cardiológicas. Debido a la gran cantidad de medicamentos administrados y al limitado número de vías de acceso venoso, las incompatibilidades medicamentosas aparecen como un problema frecuente en la práctica clínica 1.
Idealmente, los medicamentos intravenosos deben ser infundidos en una vía exclusiva para cada medicamento. Sin embargo, en la práctica clínica, la administración de la mayoría de las infusiones ocurre por conector en “Y”, por el cual los medicamentos se mezclan en el lumen del catéter antes de llegar a la corriente sanguínea, lo que puede favorecer las incompatibilidades medicamentosas 1.
La incompatibilidad medicamentosa es definida por una interacción in vitro como resultado de una reacción química entre el principio activo y el componente de otro fármaco cuando combinados en la misma jeringa, equipo o frasco durante la preparación o la administración 2,3.
La administración concomitante de medicamentos incompatibles es considerada un error de medicación, lo cual es clasificado como evento adverso eviTable al paciente en terapia de infusión 1.
Según la Organización Mundial de la Salud (OMS), los errores de medicación causan por lo menos una muerte por día y afectan aproximadamente a 1,3 millones de personas anualmente, solo en los Estados Unidos. Mundialmente, el costo asociado a los errores de medicación fue estimado en US$ 42 mil millones por año o casi 1% del total de los gastos de salud globales (4.
En Brasil, un estudio con 104 prescripciones identificó un total de 304 incompatibilidades medicamentosas, con una media de 2,33 incompatibilidades por prescripción. Se observa que en 63% de los casos analizados, los medicamentos administrados en bolus son incompatibles con los de administración continua 5.
Las incompatibilidades pueden implicar en varias consecuencias. Un estudio de revisión evidenció que, dentro de los principales eventos adversos provocados por la incompatibilidad medicamentosa, los más relatados fueron: la terapia ineficaz, que lleva a un mayor tiempo de internación y mayor costo hospitalario; la oclusión del catéter que puede llevar a infecciones y la ocurrencia de eventos tromboembólicos, provocados por la precipitación del medicamento que puede llevar a la muerte. En ese sentido, es necesario que el equipo multiprofesional implemente medidas para evitar este problema 6.
El objeto del estudio fue la incompatibilidad de medicamentos intravenosos en pacientes cardiópatas en Unidad intensiva de un hospital universitario del Estado de Rio de Janeiro (Brasil). En ese sentido, fue elaborada la siguiente pregunta de investigación: ¿Cuáles son las principales incompatibilidades medicamentosas intravenosas encontradas en pacientes cardiópatas?
Para responder a la pregunta de investigación, se adoptó como objetivo evaluar las incompatibilidades de medicamentos intravenosos en pacientes cardiópatas internados en una unidad intensiva, asociando las posibles incompatibilidades con la gravedad y característica del evento adverso.
MATERIAL Y MÉTODO
Es un estudio descriptivo, con diseño transversal de naturaleza observacional no participante, con enfoque cuantitativo de los datos, siguiendo los veintidós ítems de la declaración STROBE 7,8. En este estudio, el resultado primario fue identificar las principales incompatibilidades medicamentosas intravenosas. Las incompatibilidades fueron identificadas a través de la prescripción médica del paciente y de la observación directa de los dispositivos de infusión intravenosa del paciente.
La investigación fue desarrollada en una unidad cardio-intensiva, de nueve camas de un Hospital Universitario de la red pública, localizada en el municipio de Rio de Janeiro. En esas camas, son internados pacientes graves en estado crítico, que necesitan asistencia continua. La mayoría de esos pacientes usan medicamentos intravenosos a través de un acceso venoso periférico (acoplados un extensor de múltiples vías) o catéter venoso central (mono, duplo o triple lumen). Las prescripciones médicas son realizadas diariamente y son marcadas por enfermeros.
Los criterios de inclusión en el estudio fueron pacientes cardiópatas, internados en la unidad cardio-intensiva, con más de un medicamento venoso prescrito y que tuviesen acceso venoso puncionado. Los criterios de exclusión fueron los pacientes menores de 18 años; con prescripciones no marcadas por enfermeros y tiempo de internación menor que 24 horas (para permitir que el profesional tenga planeado de forma adecuada la terapia de infusión).
La recolección de datos fue en el período de marzo a junio de 2018 y fue realizada por medio de un instrumento elaborado por los investigadores. Las variables relacionadas a los objetivos del estudio incluyeron la identificación del medicamento (medicamentos en uso, sus clases medicamentosas y la vía de administración) y datos de las incompatibilidades (tipo de infusión - intermitente o continua, forma de administración - exclusiva o simultánea, y clasificación de la incompatibilidad).
Para determinar el tamaño de la muestra, fue realizado un cálculo de la muestra, considerando una populación de 160 prescripciones/mes, un error de muestra de 5% y un porcentaje máximo de error de 30%, conforme indicado en la literatura, obteniéndose una muestra de 108 prescripciones.
Los datos fueron recogidos por la investigadora principal a través de la observación directa de las prescripciones de los medicamentos y de las administraciones de estos en los pacientes internados, por medio de un instrumento de recolección.
Después de la recolección, los datos fueron tabulados en Microsoft Excel® y fue realizada primeramente una lectura rápida/inicial del material para sistematizar y organizar los datos. Posteriormente esos datos fueron importados para el Micromedex®9 para la identificación y clasificación de las incompatibilidades medicamentosas. De esa forma, los datos fueron investigados, cuantificados e interpretados.
Los datos fueron analizados en base a la estadística descriptiva, inferencial como media, desvío estándar e índice de confianza, para identificar las incompatibilidades más graves en los medicamentos utilizados.
La investigación siguió las determinaciones de la Resolución 466/12 del Consejo Nacional de Salud, y fue aprobado por el Comité de Ética en Investigación (CEP) de la institución con el nº 82001317800005259 en 18 de noviembre de 2017.
RESULTADOS
Fueron analizadas 111 prescripciones que presentaron un total de 1.497 medicamentos con una media de 13,49 (6 ±24) medicamentos por prescripción. De estos, 580 (38,74%) fueron por vía intravenosa y 917 (61,26%) por otras vías de administración.
Fue considerada administración continua aquella realizada por medio de la bomba de infusión en un tiempo mayor que una hora, y administración intermitente en los medicamentos que eran infundidas en bolus, con administración rápida o dentro del período menor o igual a una hora.
Para cumplir con el objetivo propuesto por el estudio, los medicamentos intravenosos identificados en las prescripciones fueron caracterizados cuanto a los aspectos relacionados a la administración: tipo de infusión y forma de administración, dónde fueron identificados, cuáles fueron los medicamentos administrados simultáneamente. Para que pudiese rastrearlos en el potencial de incompatibilidad, 41,38% de los 580 medicamentos intravenosos administrados, fueron administrados simultáneamente con otro medicamento. (Tabla 1)
Tabla 1. Caracterización de la administración de los medicamentos por vía intravenosa observados en las prescripciones. Rio de Janeiro, RJ, Brasil, 2019. (n=580)
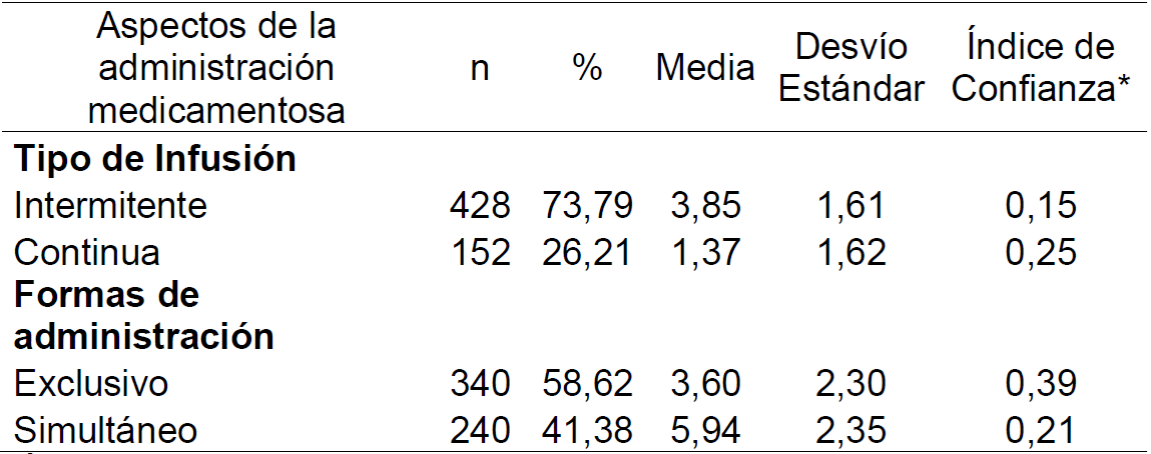
*Índice de confianza de 95% para la media.
En seguida, para analizar los 240 medicamentos intravenosos administrados simultáneamente, se optó inicialmente por distribuirlos conforme a las dosis administradas totalizando 981 dosis, que fueron clasificadas según Anatomical Therapeutic Chemical Classification System (ATS)/(OMS) (10. Este instrumento divide los medicamentos en diferentes grupos y subgrupos de acuerdo con órgano o sistema sobre el cual actúan y según sus propiedades químicas, farmacológicas y terapéuticas. Para el análisis de las potencias incompatibilidades medicamentosas, fue utilizado el software Micromedex®9, identificando las dosis compatibles (284), incompatibles (185) y no testadas (515), conforme la descripción de la Tabla 2.
Tabla 2. Distribución de las dosis de los medicamentos administrados simultáneamente por vía intravenosa según el nivel de clasificación ATC/OMS y las incompatibilidades observadas en las dosis administradas simultáneamente. Rio de Janeiro, RJ, Brasil, 2019. (n=981)
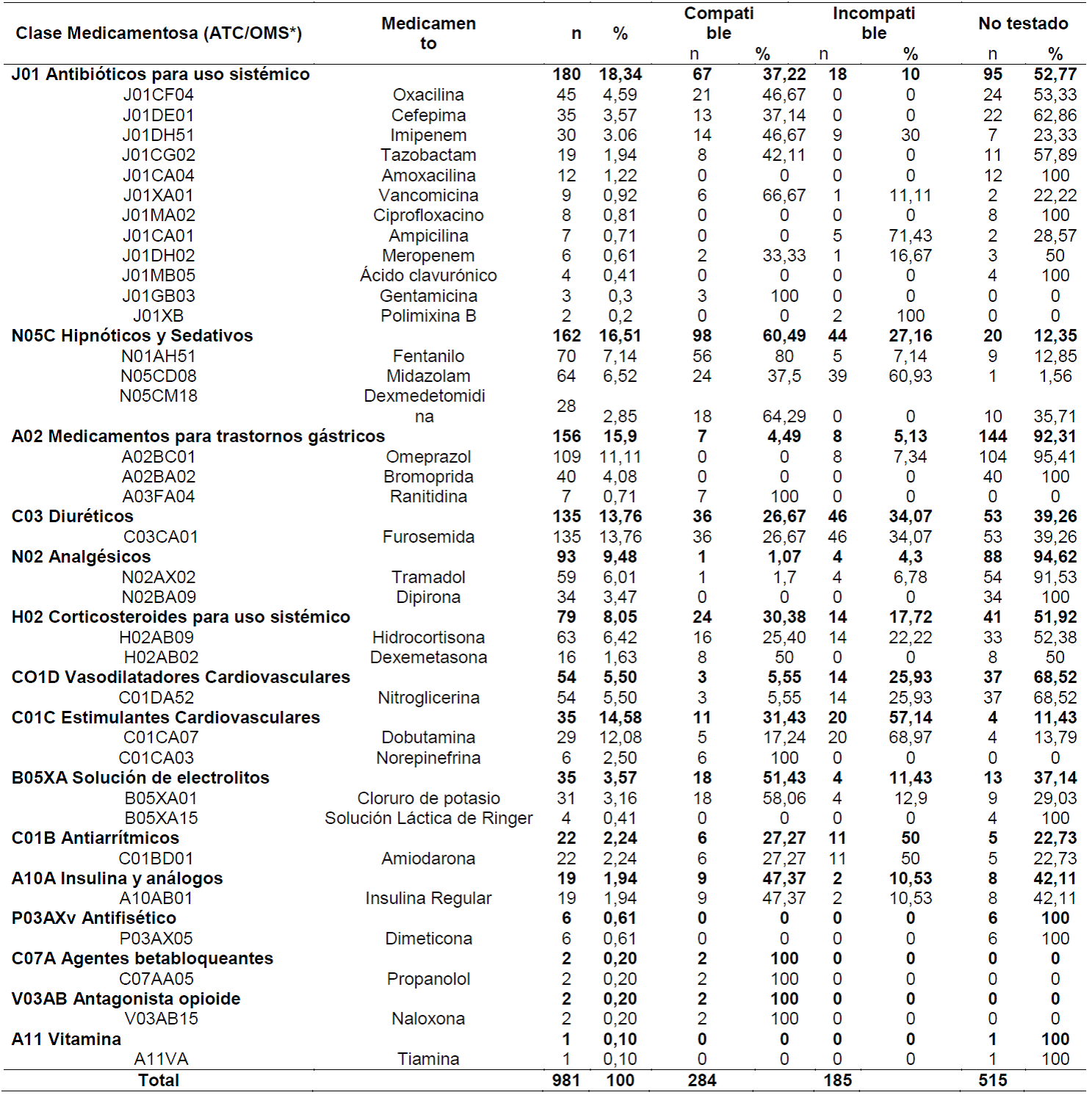
*ATC: Anatomical Therapeutic Chemical Classification System; OMS: Organización Mundial de la Salud10.
Entre los medicamentos intravenosos de administración simultánea, fueron encontrados 14 subgrupos terapéuticos, clasificados por la ATC. Se verificó una mayor frecuencia en los subgrupos de los Antibióticos de uso sistémico destacándose oxacilina, Cefepima e Imipenem, los hipnóticos y sedativos entre ellos fentanilo y midazolam. Dentro de los medicamentos para trastornos gástricas, el omeprazol fue administrado con mayor frecuencia, la furosemida es el diurético elegido en la unidad estudiada y el tramadol fue el analgésico más utilizado.
Las clases medicamentosas que presentaron mayor número de incompatibilidades fueron: Diuréticos, Hipnóticos y Sedativos, estimulantes cardiovasculares (aminas vasoactivas), antibióticos de uso sistémico, corticosteroides de uso sistémico, vasodilatadores cardiovasculares y antiarrítmicos.
Los medicamentos que obtuvieron mayor número de incompatibilidad fueron la Furosemida (46 - 34,07%), Midazolam (39 - 60,94%), Dobutamina (20 -68,97%) Hidrocortisona (14 -22,22%), Nitroglicerina (14 -26,42%), y Amiodarona (11 -52,39%).
El estudio identificó 185 (ciento y ochenta y cinco) dosis incompatibles, pero al excluir las dosis repetidas, se encontró un total de 121 incompatibilidades medicamentosas.
Para realizar la clasificación de la gravedad del evento adverso, usamos como base las definiciones de Micromedex®. Fue considerado un evento ‘grave’ aquel en que la incompatibilidad es fatal y/o exige intervención médica para minimizar o prevenir efectos adversos serios. Un evento ‘moderado’ es aquel en el cual la incompatibilidad puede resultar en exacerbación de la condición del paciente y/o requieren una alteración en la terapia. La incompatibilidad medicamentosa clasificada como ‘leve’ es aquella cuya interacción tendría efectos clínicos limitados. Las manifestaciones pueden incluir un aumento en la frecuencia o gravedad de los efectos colaterales, pero generalmente no exigen una alteración importante en la terapia.
Se clasificó como ‘no testado’ los medicamentos en que no hay información disponible; en estos casos, se debe evitar si posible, la administración simultánea.
La clasificación de los medicamentos incompatibles en relación al número de dosis administradas y su gravedad están descriptas en la Tabla 3.
Tabla 3. Descripción de las incompatibilidades medicamentosas encontradas y sus clasificaciones referentes a la gravedad. Rio de Janeiro, RJ, Brasil 2019. (n=121)
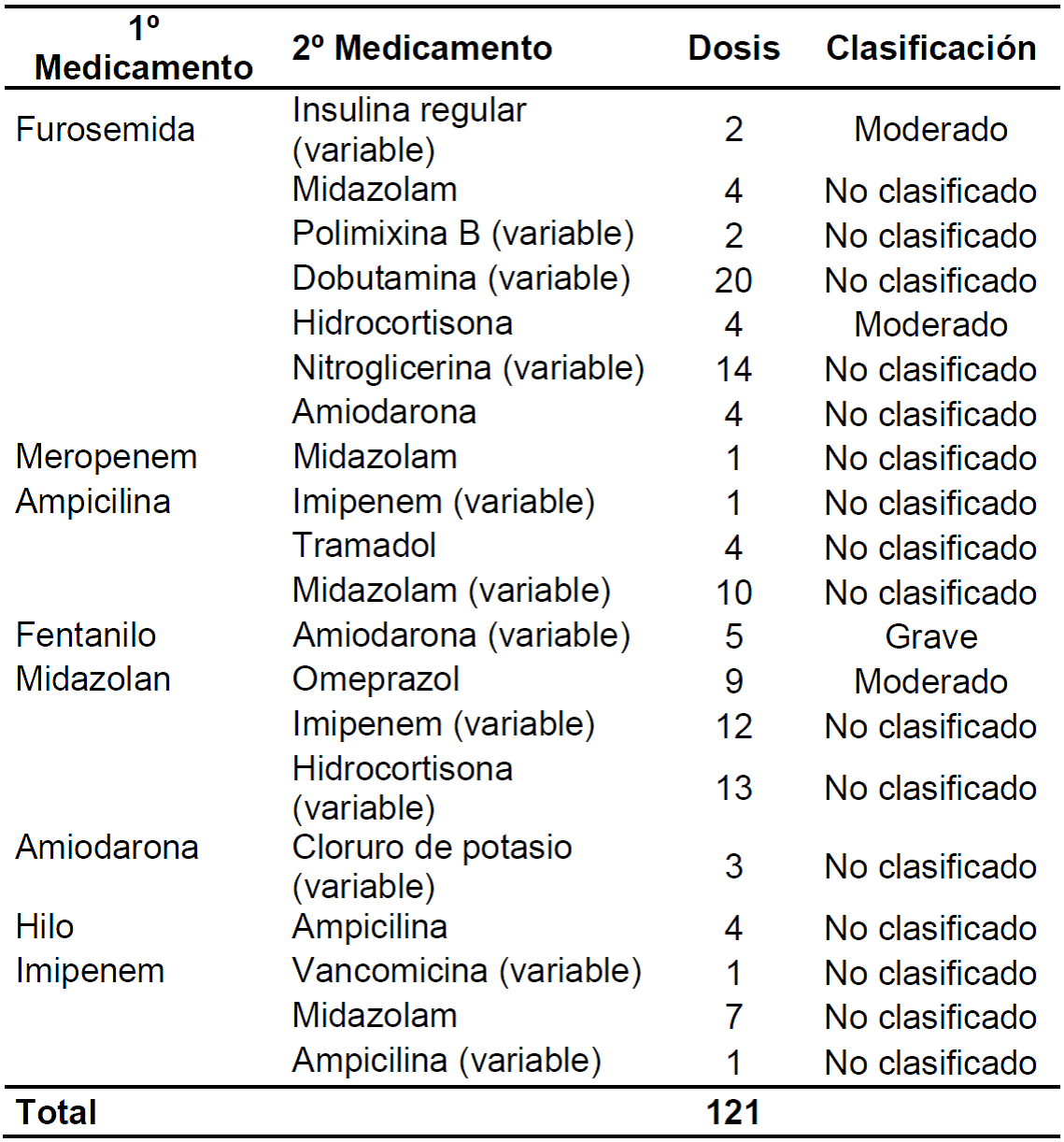
Las incompatibilidades con mayor potencial de gravedad fueron las moderadas con la furosemida x hidrocortisona y midazolam x omeprazol, y las grave con el fentanilo x amiodarona.
DISCUSIÓN
Las incompatibilidades relacionadas a la administración de medicamentos simultáneos caracterizan un gran problema, especialmente en terapia intensiva en que la administración de medicamentos intravenosos forma parte de la práctica clínica cotidiana 11,12.
En este estudio, la media de 13,49 medicamentos por prescripción demuestra una grande cantidad de medicamentos por paciente evidenciando un perfil de pacientes poli-fármacos en la unidad cardio-intensiva. La presencia de poli-fármacos y la administración por vía intravenosa son indicadores que reflejan la gravedad de la población estudiada y son factores de riesgos para la ocurrencia de incompatibilidad medicamentosa 13.
Ratificando la ocurrencia de poli-fármacos en las unidades intensivas, un estudio realizado con pacientes críticos presentó resultados semejantes. En un período de 3 meses, identificaron 1.019 medicamentos prescritos, con media de 10,2 ± 3,4 medicamentos por prescripción 1.
Teniendo en cuenta la prevención de las incompatibilidades en pacientes poli-fármacos, el enfermero tiene el desafío de marcar los medicamentos y gerenciar la terapia de infusión para reducir eventos adversos no sólo con las incompatibilidades, pero también con las interacciones medicamentosas. Se sabe que, en la práctica, el paciente es expuesto al riesgo de incompatibilidades medicamentosas cuando posee una cantidad de medicamentos prescritos elevada y superior a la capacidad de administración exclusiva. Se destaca que el uso de más de seis medicamentos por día aumenta 9.8 veces el riesgo de interacciones medicamentosas y la prevalencia de incompatibilidades es fuertemente asociada al número de medicamentos prescritos14-16.
Otro estudio analizó cien prescripciones y encontró en 68% de las prescripciones por lo menos una incompatibilidad. Fueron evaluadas 1.854 combinaciones de medicamentos, siendo identificadas 271 combinaciones incompatibles (14,6%), 372 no testadas (20,0%) y 1.211 compatibles (65,4%). Fue observada una media de 4,0 ± 3,3 incompatibilidades por prescripción (media) obtenida en relación a las 68 (sesenta y ocho) prescripciones que presentaron incompatibilidades medicamentosas 1.
Los resultados de esa investigación demuestran que la mayoría de los medicamentos eran infundidas por acceso venoso central, 62 (55,86%). Se observó que entre los pacientes que utilizaban catéter venoso central, la mayoría de los catéteres eran de duplo lumen. Se destaca que la utilización de catéteres multi-lumen es una estrategia relevante para la prevención de incompatibilidades ya que se permite que diferentes fármacos intravenosos sean administrados separadamente, pero en un mismo instante 1.
Las incompatibilidades más frecuentes en ese estudio fueron entre Furosemida y Dobutamina (16,53%), Furosemida y Nitroglicerina (11,57%), Midazolam e Hidrocortisona (10,74%), Midazolam e Imipenem (9,92%) y Ampicilina con Tramadol (8,26%). Sin embargo, esas incompatibilidades no fueron clasificadas conforme las gravedades por el Micromedex®. Todos los medicamentos son de suma importancia y gran uso en unidades cardio-intensivas, lo que ratifica la atención que el enfermero debe tener en el proceso de la marcación y administración de las mismas15,16.
Otro estudio identificó que las incompatibilidades más frecuentes fueron entre Midazolam e Hidrocortisona (8,9%), Cefepima y Midazolam (5,2%), e Hidrocortisona y Vancomicina (5,2%). Se observa que los estudios presentan un perfil de pacientes y medicamentos semejantes. Además, la incompatibilidad entre medicamentos como Midazolam e Hidrocortisona son destacados en ambos estudios. Sin embargo, el presente estudio presenta una prevalencia un poco mayor de 10,74% entre Midazolam e Hidrocortisona, mientras que en otro estudio1 fue encontrado una prevalencia de 8,9%, resultados bien próximos, lo que muestra el potencial de incompatibilidad de esos medicamentos y resalta la importancia observarlo diferente en la marcación y en la administración.
No fue posible realizar un análisis del medicamento Bromoprida y Dipirona sódica por la ausencia de este ítem en el software utilizado. Sin embargo, el fabricante alerta para la posibilidad de incompatibilidad y recomienda que la Dipirona sódica no sea administrada con otros medicamentos inyecTables 17. Ese estudio identificó también muchos medicamentos que no fueron testados en su incompatibilidad medicamentosa, lo que muestra la deficiencia en el conocimiento de las incompatibilidades y la necesidad de más estudios acerca de la temática.
Además, entre las dosis incompatibles identificadas, la mayor parte (75,21%) no fueron clasificadas de acuerdo con la gravedad del evento, pero no deja de ser importante tener un cuidado durante la marcación y la administración de esos medicamentos, ya que independiente de la gravedad del evento debe ser evitado.
Dentro de las dosis incompatibles clasificadas como graves, se destaca el Fentanilo con Amiodarona. El uso concomitante de esos medicamentos puede resultar en toxicidad cardíaca (bajo débito cardíaco) y un riesgo aumentado de toxicidad por Fentanilo (depresión del SNC, depresión respiratoria). El enfermero debe monitorear las complicaciones cardiovasculares, discutir con el equipo multidisciplinar el ajuste de la dosis o suspensión de uno o ambos fármacos. El uso concomitante de Amiodarona y Fentanilo puede causar concentraciones plasmáticas elevadas de Fentanilo, lo que puede ocasionar sedación excesiva y depresión respiratoria 16,17.
Se destaca también que las reacciones sistémicas provocadas por los sedativos son potencialmente peligrosas. La mayoría de ellas son de naturaleza cardiorrespiratoria. Las más comunes son: hipoventilación, hipertensión, hipotensión, hipoxia, taquicardia, bradicardia. Algunas pueden ser potencializadas por el dolor y malestar de los pacientes, siendo necesarias mayores dosis de sedativos, lo que puede llevar a agravar la hipoxia y la arritmia, pudiendo llevar a una parada cardíaca17.
Dentro de las incompatibilidades clasificadas como moderadas, se destacan las 2 (1,65%) dosis de Furosemida en simultáneo con insulina regular, 4 (3,31%) dosis de Furosemida con Hidrocortisona y 9 (7,44%) dosis en la administración simultánea de Omeprazol con Midazolam.
El uso concomitante de Furosemida e insulina regular puede resultar en el aumento del riesgo de hiperglicemia; aumento de la necesidad de insulina. Por lo tanto, cuando el paciente usa esos dos medicamentos de forma simultánea, el enfermero debe monitorear los niveles de glucosa con mayor frecuencia, incluyendo la retirada del diurético 14. El uso concomitante de Furosemida e Hidrocortisona puede resultar en hipocalemia. El equilibrio de potasio debe ser cuidadosamente monitoreado por el equipo multidisciplinar caso haya una administración en simultáneo. Ya el uso concomitante de Midazolam y Omeprazol puede resultar en toxicidad por benzodiazepinas (depresión del SNC, ataxia, letargia)16.
La insulina fue destacada en otros estudios también: de 840 pares de medicamentos identificados, 14 se relacionaban a la insulina, siendo la frecuencia de interacción envolviendo este medicamento de 6,67%15.
Frente a esos hallazgos, es importante que el enfermero conozca el perfil de los pacientes y de la terapia medicamentosa de la unidad estudiada de acuerdo con las clases medicamentosas e incompatibilidades, lo que permite tener subsidios para planear y orientar conductas en relación a la seguridad medicamentosa.
Un estudio que aborda el conocimiento de los profesionales de enfermería sobre interacciones medicamentosas mostró que el equipo presentaba conocimientos insuficientes sobre interacción medicamentosa18. Es fundamental que el enfermero tenga conocimiento sobre farmacología para discutir con el equipo multidisciplinar la posibilidad de sustitución de medicamentos por una alternativa terapéutica compatible o sobre la indicación de un catéter venoso que ofrezca mayor número de vías 15,18. Al administrar dos o más medicamentos simultáneos, el enfermero debe verificar si los mismos son físicamente compatibles, una vez que las reacciones químicas requieren más tiempo de contacto para que ocurra una reducción significativa en la concentración del fármaco16,18,19 Esas acciones del enfermero reflejan un cuidado seguro y cualificado.
Otra medida de seguridad es la presencia rutinaria de la farmacia clínica en las unidades intensivas16, contribuyendo para la reducción de incompatibilidad medicamentosa por orientar al equipo de enfermería frente a algunas dudas que puedan surgir durante las etapas de la terapia intravenosa.
Como el equipo de enfermería está directamente relacionada con el proceso de administración de medicamentos necesita de informaciones rápidas y precisas en el momento de la administración, para prevención incompatibilidades y así asegurar la efectividad de la terapia medicamentosa prescrita, contribuyendo al éxito terapéutico y la seguridad del paciente14,15,20.
Un instrumento de consulta rápida para la administración en Y es otra forma de prevenir esa ocurrencia, considerando que es uno de los ítems que forman parte de los nueve ítems para la administración segura de medicamentos20.
Frente a los resultados presentados, el estudio elaboró como producto, un cuadro (Cuadro1) describiendo las incompatibilidades más frecuentes y los respectivos eventos adversos que pueden ser ocasionados, y trazados cuidados de enfermería para la minimización del daño o la prevención del evento provocado por la incompatibilidad.
Cuadro 1. Descripción de las incompatibilidades medicamentosas encontradas con las clasificaciones referentes a la gravedad describiendo cuales son los eventos y las conductas a ser tomadas. Rio de Janeiro, RJ, Brasil 2019.

Fuente: Los autores, 2019.
Esas estrategias son de suma importancia para el conocimiento de los enfermeros, resaltando la importancia de la atención durante la marcación y la administración de esos medicamentos, ya que independientemente de la clasificación de gravedad del evento, debe ser evitado para mitigar los riesgos.
CONCLUSIÓN
El estudio demuestra una grande cantidad de medicamentos por prescripción (13,49), además de 14 clases medicamentosas diferentes, evidenciando así un perfil de pacientes críticos y poli-fármacos en la unidad cardio-intensiva.
A través de ese estudio fue posible observar que las medicaciones que obtuvieron mayor número de incompatibilidad en el presente estudio fueron la Furosemida, Midazolam, Dobutamina, Hidrocortisona, Nitroglicerina y Amiodarona.
Se observó que 4,13% de las dosis fueron clasificadas como grave, 12,40% fueron clasificadas como moderado y 75,21% de las dosis que presentaron incompatibilidad no fueron clasificadas de acuerdo con la gravedad del evento.
Se identificó que las incompatibilidades clasificadas como grave y moderada pueden generar toxicidad cardíaca, como bajo débito cardíaco, toxicidad por sedativos (depresión de SNC, depresión respiratoria, hipoventilación, hipertensión, hipotensión, hipoxia, taquicardia y bradicardia), arritmias pueden causar una parada cardíaca.
Con eso, se destaca la importancia que una evaluación acerca del estado de salud de cada paciente internado en las unidades cardio-intensiva sea realizada, así como la observación del número de medicamentos prescritos y sus particularidades, para propiciar una mejor elección del dispositivo de infusión y de la cantidad de lúmenes, reduciendo el riesgo de incompatibilidades y favoreciendo una terapia medicamentosa más segura.
Esperemos que el producto elaborado en el estudio, una instrucción con las incompatibilidades más frecuentes, los respectivos eventos adversos que pueden ser ocasionados, y los cuidados de enfermería más importantes para minimizar el daño o la prevención del evento provocado por la incompatibilidad, pueda contribuir a la seguridad medicamentosa en el lugar de estudio y ser multiplicado y adaptado a otras unidades con las mismas características.
Se resalta también que aún existe una cantidad significativa de combinaciones de medicamentos no testados además de gravedades del evento no clasificadas, evidenciando así la necesidad de realización de más estudios sobre seguridad medicamentosa.
Como limitaciones de ese estudio, se puede citar la limitación del software, debido al gran número de medicamentos no testados referentes a las incompatibilidades, además de no presentar la clasificación de la gravedad del evento.











 texto en
texto en 


