INTRODUCCIÓN
Los pacientes en situación terminal, así como sus familiares y profesionales de salud que los atienden, se enfrentan a una situación compleja1 que requiere una atención integral dirigida a cada uno de los actores implicados en este proceso. Los pacientes, además de presentar signos y síntomas físicos como son, entre otros el dolor, desnutrición y los efectos derivados de los tratamentos, requieren atención a otras necesidades como son el respeto a sus decisiones, su intimidad, información adecuada, comprensión, compasión y ayuda para afrontar su situación. Esto implica la necesidad de brindar apoyo psicológico, social y espiritual tanto al paciente como a sus familiares y contar con una formación especializada por parte del equipo de salud que los atiende, especialmente en aspectos bioéticos, habilidades comunicación, apoyo emocional y dinámicas de trabajo en equipo de forma coordinada y efectiva entre los distintos escenarios de la red de asistencia sanitaria2. La multidisciplinaridad de los equipos nos obliga a que, mas allá de la formación específica y competencias de cada sector profesional, se reciba una formación compartida, en la que cada miembro del equipo conozca que hace el otro y poder ofrecer unos cuidados integrales reales y de calidad.
Sobre los aspectos que determinan una adecuada asistencia en este proceso, la mayoría de los trabajos revisados destacan el acceso a los cuidados paliativos, la formación y experiencia de los profesionales de salud, los objetivos del tratamiento, la prestación de cuidados integrales, la participación de pacientes y familiares, la planificación del proceso de final de vida y el respeto de los deseos del paciente3)(4)(5.
En la práctica, la alta tasa de hospitalización de pacientes que se encuentran en esta situación se asocia con tratamientos agresivos dirigidos más a prolongar la vida que a aliviar síntomas. Asimismo, durante la hospitalización es frecuente la escasa información, comunicación y participación del paciente en su proceso5,6.
La existencia de distintos modelos organizativos, heterogeneidad de recursos, diversidad del nivel de formación de los profesionales de salud, así como los aspectos culturales, políticos, éticos y religiosos, condicionan el abordaje del proceso de final de vida. Todos estos factores conFiguran una complejidad asistencial que debe responder a diferentes áreas de necesidades conociendo la perspectiva de los diferentes actores implicados en el proceso7)(8)(9)(10.
Diversos estudios han analizado estas cuestiones desde la experiencia de los profesionales de salud, destacando la necesidad de una formación adecuada para ofrecer una atención de calidad11)(12)(13. Referente a la elección del lugar en el que se desarrollan los cuidados, algunos autores encuentran discrepancias en la percepción que profesionales y familiares tienen, al decidir optar por atención en el domicilio, destacando la importancia de aprender a trabajar conjuntamente con una buena coordinación profesional-cuidador, la dotación de recursos y la participación del paciente en la toma de esta decisión6. Es importante analizar la calidad de vida de los cuidadores, el grado de conocimiento referente al diagnóstico y pronóstico, la comunicación entre pacientes, familiares y profesionales, en unidades hospitalarias que se presten cuidados fin de vida14.
Este trabajo se desarrolla en el Hospital Comarcal de Melilla, único en la ciudad y con una capacidad de 172 camas, que atiende a una población de 86.120 habitantes, según los datos registrados del Instituto Nacional de Estadística de 201715. El carácter fronterizo de esta ciudad hace que este centro sanitario atienda a una población con marcada diversidad cultural que incrementa la complejidad de la atención sanitaria en el proceso de final de vida. Los objetivos planteados en este estudio fueron: analizar cómo se desarrollan los procesos de atención de final de vida en pacientes oncológicos y no oncológicos hospitalizados en esta ciudad según los actores implicados, identificando elementos de convergencia/divergencia en categoría preesTablecidas: proceso asistencial, información y conocimiento sobre diagnostico, pronóstico, tratamiento y toma de decisiones.
MÉTODO
Diseño
El marco metodológico fue el de la investigación mediante métodos mixtos, orientación que permite una investigación integral para abordar situaciones complejas, bajo un enfoque que combina dos o más estrategias, cuantitativas y/o cualitativas, dentro de un único proyecto de investigación16.
Se han utilizado distintas fuentes y métodos de recogida de datos para buscar la convergencia/divergencia mediante la triangulación16,17. En este caso, la muestra está constituida por tres categorías de participantes (familiares, pacientes y profesionales) y diferentes perspectivas, sobre las que se realizó un estudio de diseño observacional, transversal, descriptivo, convergente y analítico de métodos mixtos y triangulación de datos que fueron organizados en categorías definidas para su análisis: 1) proceso de atención sanitaria, 2) información y conocimiento del estado de salud y situación clínica y 3) toma de decisiones.
Participantes y escenarios
Los participantes fueron:
Profesionales de la salud del Hospital Comarcal de Melilla de las unidades que a continuación se detallan, dado que no existe una específica de cuidados paliativos: Cirugía, (32 camas), Medicina Interna (32 camas) y Unidad de Cuidados Intensivos (UCI) (6 camas), seleccionados mediante muestreo intencional, manteniendo la proporcionalidad 1:2 médico/enfermera de acuerdo al número de médicos y enfermeras que componían la plantilla de las unidades en las que se realiza el estudio. Los criterios de inclusión fueron formar parte de la plantilla de las unidades mencionadas en el momento de recoger los datos y aceptar participar mediante firma de consentimiento informado. Cada participante constituyó un caso. Se excluyeron profesionales que llevasen trabajando en la unidad menos de seis meses, así como errores en la cumplimentación del cuestionario.
Historias clínicas de los pacientes fallecidos a lo largo de un año. Como criterios de inclusión, se esTableció que la causa de exitus consignada en los registros de defunción del servicio de documentación fueran enfermedades crónicas como: Enfermedad Oncológica, Insuficiencia Renal Crónica (IRC), Insuficiencia Respiratoria/Enfermedad Pulmonar Obstructiva Crónica (EPOC), Insuficiencia Cardiaca (IC) e Insuficiencia Hepática (IH), excluyendo los fallecimientos acontecidos en las 24 horas posteriores al ingreso, así como las historias en las que se consignaron como causa de fallecimiento varios diagnósticos y aquellas en las que la enfermedad renal, respiratoria, cardíaca y/o hepática fueran la causa del exitus pero como complicaciones de la evolución de la enfermedad que padecieron. En total se analizaron 19 historias.
Familiar/Cuidador principal de pacientes fallecidos en el hospital con los siguientes criterios de inclusión: ser familiar de un paciente fallecido por enfermedad avanzada y/o terminal, implicado directamente en su cuidado durante el proceso de final de vida; haber transcurrido desde el fallecimiento entre 1 y 6 meses y aceptar participar en el estudio. Cada participante constituyó un caso. Se excluyeron familiares cuidadores que en el momento de realizar la encuesta mostraron dificultades para recordar datos, o se encontraban en un estado de abatimiento psicológico importante.
Tras aplicar los criterios de inclusión y exclusión, el estudio se realizó sobre una muestra de 63 sujetos, de los que 25 fueron profesionales, 19 familiares cuidadores y 19 historias de pacientes fallecidos.
El pequeño tamaño de la muestra está condicionado por la reducida capacidad de unidades y camas en las que se ubican los pacientes en situación terminal.
Una vez revisada la literatura y consultar grupos de expertos de diferentes disciplinas (enfermería, medicina, antropología, trabajo social y psicología), para la recogida de datos de profesionales y familiares, se confeccionaron cuestionarios ad hoc. El cuestionario para los profesionales estaba compuesto por 23 ítems mediante escala tipo Likert de cinco opciones, (1=totalmente en desacuerdo y 5=totalmente de acuerdo; 1=baja calidad y 5=alta calidad; 1=poco común y 5=muy común; 1=no es un obstáculo y 5=es un obstáculo grave, según la pregunta), dividido en 11 apartados que incluían datos sobre la estructura y proceso de atención; aspectos físicos, psicológicos, sociales, culturales y espirituales/existenciales de la atención prestada; aspectos relacionados con el cuidado del paciente moribundo; cuestiones éticas; la calificación de la propia práctica profesional, la de los colegas y la de la institución; la frecuencia de presentación de dilemas éticos en su contexto e identificación de obstáculos para el cuidado óptimo al final de la vida.
El cuestionario para conocer la opinión y percepción sobre la calidad de la atención en el proceso de final de vida los familiares, se diseñó con preguntas de respuesta dicotómica, organizadas en cinco epígrafes (datos socio-demográficos del familiar cuidador; datos referidos al familiar fallecido y su enfermedad; control de síntomas en el último mes; apoyo e información por parte de los profesionales y opinión sobre la atención en el proceso final de la vida). Los familiares participantes fueron contactados mediante llamada telefónica. Las entrevistas para implementar el cuestionario se llevaron a cabo en un único encuentro con cada informante, en su domicilio.
Tanto para los cuestionarios de familiares, como para el de profesionales, se obtuvo un consentimiento informado, firmado por los participantes.
Para el registro de datos de las Historias Clínicas, se elaboró un documento diseñado para facilitar la recogida de datos contrasTables con los obtenidos del resto de fuentes, incluyendo variables sociodemográficas y clínicas, decisiones médicas de final de vida en los últimos 3 meses, tratamientos/intervenciones realizados en los últimos 14 días, 7 días y 48 horas, identificación de la situación clínica de terminalidad en los últimos 3 meses de vida y factores pronósticos relacionados con esta situación clínica. Para la selección e identificación se solicitaron datos de los registros de mortalidad durante un año, cuya causa básica de muerte incluyera alguna de las enfermedades mencionadas. Se accedió a las historias clínicas tras obtener el permiso del hospital y se revisaron los informes clínicos de ingreso y alta, evolución médica y evolución de enfermería.
Análisis de datos
Se utilizó el paquete estadístico SPSS (versión 20.0 Inc., Chicago, IL). Las variables cualitativas se describieron mediante frecuencias y las cuantitativas con la media y desviación estándar. Para la estadística inferencial se realizó el test de Chi cuadrado de Pearson. Se esTableció una significación de p=0.05 para todos los análisis. Los resultados cuantitativos se organizaron agrupando los factores analizados en los cuestionarios según las categorías definidas, llevando a cabo una transformación de los datos e integrándolos en las categorías esTablecidas.
En cada categoría se comparó la información obtenida de cada fuente y se esTablecieron los elementos convergentes, complementarios y/o divergentes, así como si estos estaban presentes o ausentes.
Consideraciones éticas
La investigación contó con la aprobación del comité de ética e investigación del hospital. Todos los datos de carácter personal obtenidos en este estudio son confidenciales y han sido tratados conforme a la Ley Orgánica de Protección de Datos de Carácter Personal 15/99 y el Real Decreto 1720/2007, de 21 de diciembre, por el que se aprueba el Reglamento de desarrollo de esta ley.
RESULTADOS
La edad media de los familiares que participaron en el estudio fue de 57.2 ± 14.49 años, con una edad mínima de 29 años y máxima de 83. La edad media de los profesionales de la salud fue de 42.4 ± 6.99 años, con un mínimo de 28 años de edad y un máximo de 55; y la de los pacientes fallecidos consignados en las historias clínicas seleccionadas, fue de 76.5 ± 9.66 años, con un mínimo de 52 años de edad y un máximo de 92.
El resto de características sociodemográficas, así como los resultados referentes a la opinión de profesionales de la salud, cuidadores y datos registrados en las historias clínicas quedan recogidos en las Tablas 1, 2 y 3.
Tabla 2. Datos generales de los profesionales y de la calidad asistencial en el fin de vida, Melilla, ME, España, 2019.

En cuanto a las características del proceso de atención sanitaria, el análisis de los datos obtenidos mostró que, en general, los pacientes pasan su último mes de vida ingresados en el hospital, pero incluso cuando permanecen en el domicilio durante ese último mes, terminan falleciendo en el hospital. En las historias clínicas, los datos relativos al proceso de atención sanitaria, información/conocimiento y toma de decisiones eran muy escasos, y en pocas ocasiones se mostraban organizados y/o denominados de forma que pudieran ser identificados. Para evitar interpretaciones y suposiciones que pudieran entenderse como una manipulación de los resultados, se optó por constatar como ausentes los datos que no estuvieran identificados adecuadamente.
Proceso de atención sanitaria (Tabla 4).
Los componentes de esta categoría en los que se encontraron diferencias significativas entre familiares y profesionales se relacionaron con el control del dolor y de otros síntomas. Los profesionales consideraron de forma mayoritaria que el dolor y los síntomas se controlaron la mayor parte del tiempo mientras que para los familiares solo se consiguió a veces. Familiares y profesionales coincidieron en su valoración positiva respecto al acompañamiento del paciente durante el proceso y, en su valoración negativa respecto a la atención de necesidades espirituales. En las historias clínicas no se encontró ninguna información registrada relativa al proceso de atención sanitaria.
Tabla 4. Proceso asistencial, Melilla, ME, España, 2019.

(#) No se recoge en la Historia Clínica (*) Familiares/Profesionales/Hª Clínicas (**) Familiares/Profesionales
Información y Conocimiento (Tabla 5)
Referente a la información y al conocimiento de que disponen la familia y el paciente, se obtienen resultados muy dispares. El 57,9% de los familiares consideró que se les informó sobre diagnóstico y pronóstico siempre o la mayor parte del tiempo. El 40% de los profesionales opinan igual. Sin embargo, esta información se registra sólo en el 31,6% de las historias.
Tabla 5. Información y conocimientos de la familia / paciente, Melilla, ME, España, 2019.
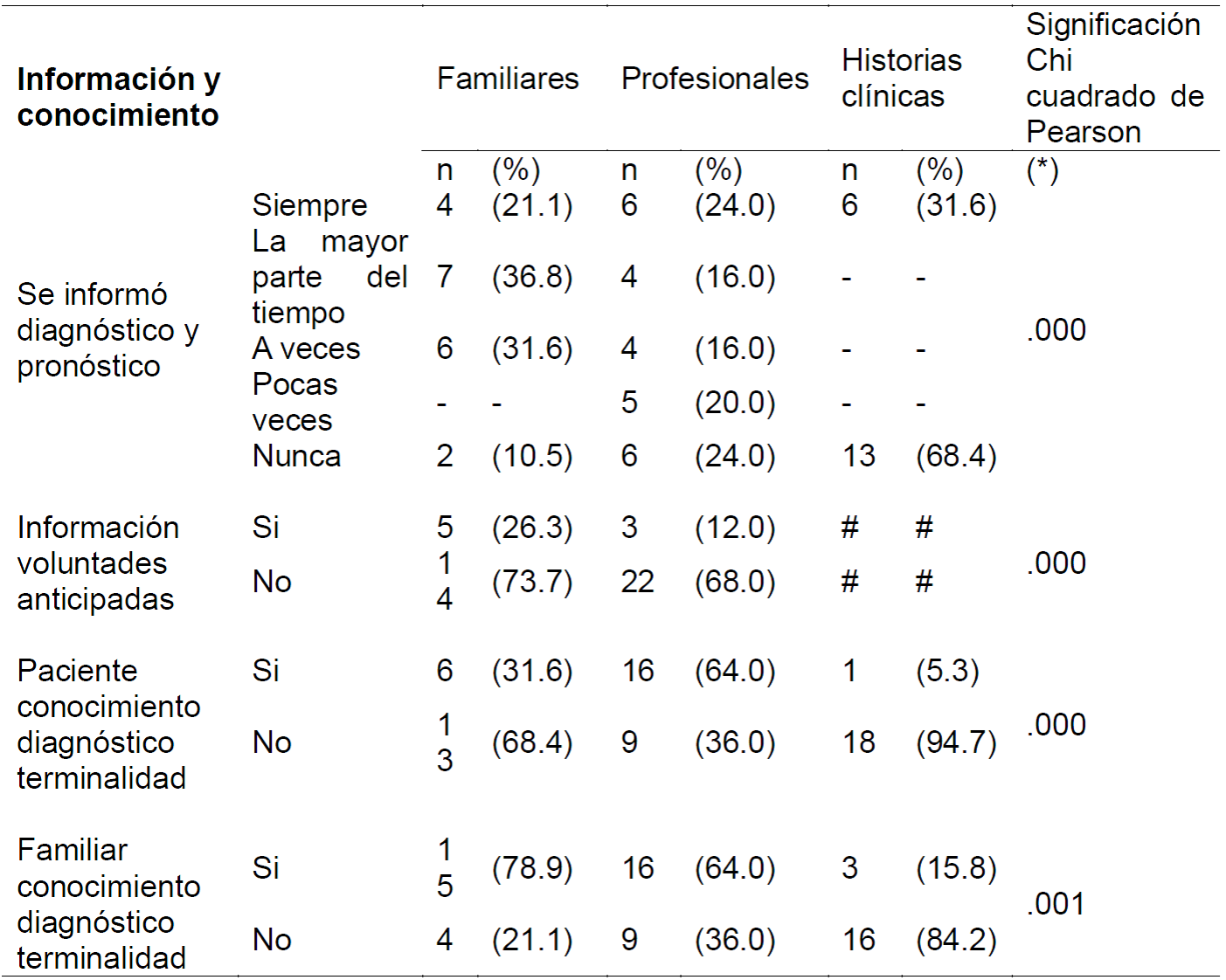
(#) No se recoge en la Historia Clínica (*) Familiares/Profesionales/Hª Clínicas (**) Familiares/Profesionales
Toma de decisiones.
Los datos comparados de las diferentes fuentes de información mostraron discrepancias importantes entre profesionales y familiares principalmente. Los familiares consideraron en más de la mitad de los casos (58.8%) que se había tenido en cuenta su opinión y la del paciente, sin embargo, los profesionales dijeron en un 45.8% de los casos que no se contó con estas opiniones, al igual que las historias, en las que en el 89,5% no se registró esta opinión. Respecto a si el paciente tomó decisiones de forma directa, la respuesta fue negativa para todos los profesionales y para el 89.5% de los familiares. En las historias no existe ningún dato registrado sobre esto. En cuanto a decisiones sobre medidas concretas como la limitación del esfuerzo terapéutico (LET) y la indicación de No Reanimación Cardiopulmonar (RCP), la discrepancia de opiniones es significativa en el caso de la RCP. Para el 89.5% de los familiares no existió indicación de no reanimación, mientras que el 52% de los profesionales opinaron que sí se indicó. Los datos de las historias clínicas mostraron que sólo en un caso (5.3%) se registró esta indicación. Sobre si el lugar de fallecimiento del paciente fue el de su preferencia, familiares y pacientes opinaron que no en un 89,5% y, el 68% de los profesionales que sí. En cuanto a la decisión de la sedación terminal, esta opción se dio según los familiares en un 16,7%, frente al 32% de los profesionales que opinaron en el mismo sentido no quedando registro sobre esta decisión en las historias clínicas.
DISCUSIÓN
Los resultados muestran la escasez de datos relevantes recogidos en las historias clínicas; en concreto no se indica si el paciente tiene voluntades anticipadas o si ha manifestado sus preferencias y deseos de cómo le gustaría que fuese el proceso de fin de vida, lo que coincide con los resultados de otros estudios18. Entre las posibles explicaciones encontradas en la literatura revisada, hallamos la falta de competencias19, conocimiento sobre requisitos legales y la falta de tiempo20, información que resulta importante documentar en aras de garantizar la seguridad del paciente21.
Otro hallazgo destacado, ha sido la constatación de la calidad de la atención sanitaria al final de la vida, que puede ser calificado como deficitario si nos atenemos a indicadores como el número de hospitalizaciones en los últimos treinta días de vida6. Nuestros resultados muestran que todos los pacientes fallecieron en el hospital, y que prácticamente tres de cada cuatro estuvieron ingresados al menos durante el mes previo al fallecimiento o tuvieron hospitalizaciones repetidas, lo que parece relacionarse con la percepción de una mala experiencia. Sin embargo, los datos relacionados con la intensidad de las intervenciones, son indicativos de una buena calidad de la atención recibida.
En cuanto al control de síntomas, otros autores describen la atención prestada en los treinta días previos al fallecimiento y la percepción de los familiares, refleja la variabilidad en la satisfacción, en concreto con la disnea, así como una mayor insatisfacción con la atención general en el hospital con respecto al domicilio22. Esta circunstancia no ha podido constatarse en nuestro estudio, ya que todos los pacientes fallecieron en el hospital.
Respecto a la información y conocimiento, las discrepancias se manifestaron en un sentido diferente. Los profesionales tuvieron una peor opinión respecto a la información ofrecida a los familiares, que los propios familiares. Esto puede explicarse porque quizás para los familiares es suficiente conocer la situación de gravedad sin entrar en detalles que podrían desestabilizar su equilibrio emocional. En este sentido, este resultado es coherente con la situación generalizada en nuestro país de conspiración de silencio y ocultación de la realidad solicitada por los familiares7.
Por último, en relación a la toma de decisiones, las discrepancias en los datos señalan un importante desacuerdo entre las percepciones de los profesionales y las de los familiares respecto de los principales temas objeto de decisión, y un deficitario registro de todo ello en las historias clínicas. Llama la atención que todos los profesionales afirmen que los pacientes no participan de forma directa en la toma de decisiones. Esta situación puede explicar otros datos destacables del desacuerdo, por ejemplo, en cuanto a la indicación de no reanimación, o sobre si el paciente murió donde quiso, o la decisión de administrar sedación terminal. Las discrepancias de los profesionales en la toma de decisiones, ha sido una cuestión detectada por otros investigadores. Además, el proceso de toma de decisiones y las preferencias del paciente y la familia, van a estar marcadas por creencias, valores y cultura. La influencia de estos aspectos, han de tenerse en cuenta como elementos decisivos en la comunicación y la vivencia del proceso fin de vida18,23.
El papel de enfermería es decisivo en la mejora de la percepción sobre la asistencia recibida. En otros países, las intervenciones de enfermería son altamente efectivas e incluyen no sólo el monitoreo de síntomas, también la coordinación de casos, educación en manejo de síntomas y el consejo terapéutico, llevándose a cabo principalmente en el domicilio o vía telemática. Estas intervenciones generalmente incluyen apoyo y formación de familiares o cuidadores principales24. Los resultados de este estudio nos indican que la intervención de la enfermera, tanto en la gestión de casos, como en la educación de manejo de síntomas y consejo terapéutico, es deficiente y puede mejorarse. Por ello, se debería incidir en aspectos como el apoyo psicológico, la formación e información a pacientes y familiares y ofrecer una intervención planificada que los incluya, como parte de los cuidados liderados por la enfermera.
Estos resultados deberían ser tenidos en cuenta en el diseño e implementación de planes de cuidados específicos que puedan, además, reducir los costes sanitarios.
Como limitaciones de este estudio podemos señalar que la generalización de los resultados sería prematura dado el tamaño de la muestra.
Dada la diversidad cultural de Melilla, consideramos importante, además, para futuras investigaciones, indagar en la satisfacción de las necesidades espirituales desde un enfoque intercultural puesto que otros estudios han mostrado que es un aspecto que atañe a la mayoría de pacientes25.
Sería interesante así mismo, estudiar cómo afectan determinados factores en la percepción sobre la calidad asistencial. Por ejemplo, el papel de enfermería, las necesidades espirituales del paciente/familiar o el tipo de enfermedad terminal (oncológica o no). Y explorar el papel de los niveles asistenciales, ya que el manejo del cuidado paliativo muestra diferencias importantes entre atención primaria y especializada26.
CONCLUSIONES
Este estudio proporciona una visión integrada sobre la situación de la atención sanitaria en el proceso de final de vida prestada en el Hospital de Melilla, mostrando áreas prioritarias de intervención, como la implicación del paciente en la toma de decisiones; cuestiones que deben abordarse para mejorar la atención en este proceso.
El contraste de la información obtenida de las historias clínicas, de los profesionales y los familiares muestra divergencias en cuanto a los aspectos fundamentales que contribuyen a mejorar la satisfacción durante el proceso de fin de vida.
Para mejorar la atención durante esta etapa parece necesario mejorar la formación específica de los profesionales e implementar la cumplimentación del registro documental, incluyendo el proceso informativo del diagnóstico y del pronóstico a pacientes y familiares.
Así mismo, es recomendable esTablecer procedimientos efectivos para favorecer la participación del paciente y la familia en la toma de decisiones.











 texto en
texto en 




