Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO  Similares en Google
Similares en Google
Compartir
Medicina Oral, Patología Oral y Cirugía Bucal (Ed. impresa)
versión impresa ISSN 1698-4447
Med. oral patol. oral cir. bucal (Ed.impr.) vol.10 no.4 ago./oct. 2005
Pénfigo vulgar. Presentación de catorce casos y revisión de la literatura
Pemphigus vulgaris. A presentation of 14 cases and review of the literature
Fabio Camacho Alonso (1), Pía López Jornet (2), Ambrosio Bermejo Fenoll (3)
(1) Máster de Cirugía e Implantología Bucal por la Universidad de Valencia. Profesor colaborador de Medicina Bucal
(2) Profesora titular de Medicina Bucal
(3) Catedrático de Medicina Bucal. Facultad de Medicina y Odontología. Universidad de Murcia
Correspondencia:
Dr. Fabio Camacho Alonso
Clínica Odontológica Universitaria
Hospital Morales Meseguer
Adv. Marques de los velez s/n
Murcia 30008
Email: fabiosurgery@hotmail.com
Recibido: 6-06-2004 Aceptado: 12-03-2005
| Camacho-Alonso F, López-Jornet P, Bermejo-Fenoll A. Pemphigus vulgaris. A presentation of 14 cases and review of the literature. Med Oral Patol Oral Cir Bucal 2005;10:282-8. |
| RESUMEN El pénfigo vulgar (PV) es una enfermedad mucocutánea crónica de tipo vesículo-ampollares que casi siempre produce manifestaciones orales. El hecho de que en ocasiones sean las ampollas en la mucosa oral la primera manifestación de este desorden implica que los odontólogos deben conocer suficientemente las claves clínicas con el fin de realizar un diagnóstico y tratamiento precoces. El objetivo de este trabajo es presentar una serie de 14 casos diagnosticados clínica e histopatológicamente de PV, que acudieron a la consulta de la Unidad Docente de Medicina Bucal de la Universidad de Murcia entre 1981 y 2001. Se realizó un estudio completo de estos pacientes, valorando la edad y el sexo, localización y extensión de las lesiones, así como el curso de los signos y síntomas. Se llevaron a cabo diversos exámenes complementarios, estudiándose las características hemáticas (biometría hemática y química sanguínea), histopatológicas, e inmunohistoquímicas (inmunofluorescencia directa en dos de los pacientes). El tratamiento consistió en corticoides tópicos, combinado en doce casos con corticoides sistémicos, y en uno con corticoides intralesionales. En todos los pacientes se obtuvo una buena respuesta al tratamiento. Palabras clave: Pénfigo vulgar, enfermedades vesículo-ampollares, cavidad oral. | ABSTRACT Pemphigus vulgaris (PV) is a chronic vesicular-ampullar mucocutaneous disease that almost always produces oral manifestations. The fact that blisters on the oral mucosa are sometimes the first manifestation of the disease implies that dental professionals must be sufficiently familiarized with the clinical manifestations of PV to ensure early diagnosis and treatment. We present a series of 14 patients with clinically and histologically diagnosed PV seen in the Teaching Unit of Oral Medicine of the University of Murcia (Spain) between 1981 and 2001. A thorough evaluation was made, recording patient age and sex, the location and extent of the lesions, and the signs and symptoms of the disease. Complementary studies were also carried out, with the evaluation of hematological parameters (including blood chemistry), the histology and immunohistochemical characteristics (direct immunofluorescence in 2 cases). Treatment comprised topical corticoids, in 12 cases combined with systemic corticoids, and associated to intralesional corticotherapy in one patient. A good response to treatment was observed in all cases. Key words: Pemphigus vulgaris, vesicular-ampullar diseases, oral cavity. |
INTRODUCCIÓN
Con el nombre de pénfigo se denomina a un grupo de enfermedades ampollares mucocutáneas, poco frecuentes, de base autoinmunitaria y de curso crónico que evolucionan a brotes impredecibles de actividad. Están caracterizadas por la aparición de ampollas intraepiteliales acantolíticas, y en ocasiones pueden llegar a comprometer la vida del paciente. Aunque el PV es la forma más común de pénfigo, sigue siendo una enfermedad poco frecuente, con una incidencia de 0,1 a 0,5 casos por 100.000 habitantes y año (1). Afecta por igual a hombres y a mujeres, aunque algunos autores (2,3) encuentran mayor predilección por el sexo femenino. Su mayor prevalencia se da entre la cuarta y la sexta décadas de la vida, si bien en ocasiones observamos casos en edades juveniles (4).
El PV es el que con más frecuencia afecta a la mucosa oral, precediendo las lesiones orales a las cutáneas en la mayoría de los casos (75%) (5); sigue un curso crónico, que puede producir afectación sistémica si no se trata de forma adecuada. Antes de la introducción de los corticoides estas enfermedades con frecuencia eran mortales debido al desequilibrio hidroelectrolítico o a infecciones sistémicas secundarias (5-7).
El hecho de que en ocasiones sean las ampollas orales la primera manifestación de este desorden implica que los odontólogos deben conocer suficientemente las claves clínicas con el fin de realizar un diagnóstico y tratamiento precoces. El motivo de este artículo, es presentar nuestra experiencia en el manejo de 14 pacientes con PV, y comparar los resultados obtenidos con los existentes en la literatura.
CASOS CLÍNICOS
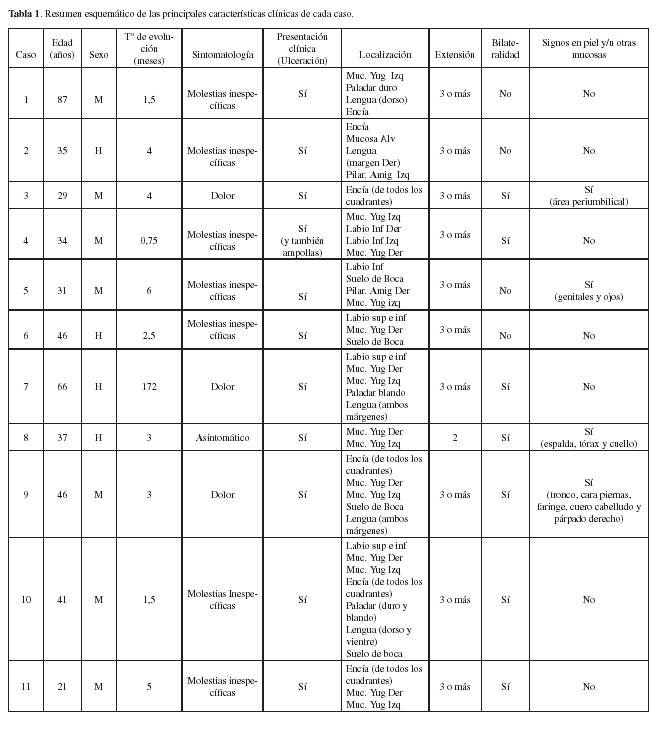
Se presenta un grupo de 14 pacientes de raza blanca (10 mujeres y 4 hombres) con PV, que acudieron a la consulta de la Unidad Docente de Medicina Bucal de la Facultad de Medicina y Odontología de la Universidad de Murcia entre 1981 y 2001. Todos presentaban ampollas, erosiones y/o úlceras en mucosa oral, que en el momento de la primera visita, en ningún caso superó los seis años de evolución. El rango de edades de este grupo fue de 21 a 87 años. En cada caso se valoró la edad y el sexo, la historia clínica y de tratamiento farmacológico de cada paciente, la presentación clínica (presencia o no de ulceración), la sintomatología, la localización de las lesiones en la cavidad oral, la extensión de las mismas en el territorio bucal, así como su bilateralidad o no. Para analizar la extensión distinguimos tres grados consecutivos: grado 1: una única localización oral afecta, grado 2: dos localizaciones y grado 3: tres o más. La sintomatología oral la catalogamos de la siguiente forma: 1:asintomático, 2: molestias inespecíficas y 3: dolor. También se registró la afectación o no de piel y/u otras mucosas.
A todos los pacientes se les solicitó una biometría hemática y química sanguínea y se les tomó una biopsia de las lesiones intraorales, las secciones fueron teñidas con hematoxilina-eosina, y se estudiaron las principales características histopatológicas; en dos casos se realizó inmunofluosrescencia directa. Por último, se registraron las pautas terapéuticas aplicadas a cada paciente, así como su eficacia en la reducción de las lesiones.
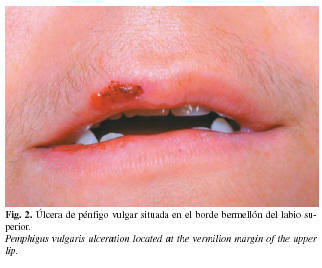
La tabla 1 muestra las principales características clínicas de cada caso. En nuestros 14 pacientes, la edad media fue de 44,78 años (rango 21-87), siendo más frecuente en mujeres (10 de 14 casos). El tiempo de evolución medio de las lesiones intraorales, en el momento del tratamiento, fue de 11,66 meses (rango 0,75-72), manifestándose sin remitir por completo en ningún paciente, durante todo este tiempo; no presentando en ningún caso enfermedades o factores asociados de interés. Todos los enfermos presentaban úlceras intraorales que provocaban molestias inespecíficas en nueve casos, asintomáticas en un paciente y dolorosas en cuatro, y que no se resolvían en varias semanas (Fig. 1 y 2). La biometría hemática y química sanguínea, se encontraron dentro de los límites de normalidad en todos los pacientes. El exámen histopatológico de las muestras biopsiadas (Fig. 3) evidenció la presencia de ampollas intraepiteliales con células acantolíticas y espongiosis eosinofílica en todos los casos. En dos casos, se llevó a cabo inmunofluorescencia directa con resultado positivo para los depósitos intercelulares de Ig G e Ig M en ambos, y C3 positivo en uno de ellos.
En todos los casos se administraron corticoides tópicos (acetónido de triamcinolona al 0,5%), en doce de ellos en combinación con prednisona sistémica (60 mg al día durante 1 mes); mientras que en un paciente se combinaron con corticoides infiltrados intralesionalmente (parametasona 1 cm3 cada 15 días durante 45 días). En todos los pacientes se obtuvo respuesta al tratamiento aplicado, observándose una notable mejoría de las lesiones al finalizar el tratamiento.
DISCUSIÓN
El PV es una enfermedad vesiculoampollosa y erosiva crónica que puede producir afectación sistémica. Aunque se reconoce en un principio por las lesiones cutáneas, pueden desarrollarse lesiones en la encía, la mucosa oral y otras mucosas como la conjuntival o la vaginal (8). Las lesiones orales se han reconocido como la manifestación inicial de la enfermedad en cerca del 75 % de los casos (5).
La etiología exacta del PV permanece desconocida, aunque sabemos que se trata de un desorden auntoinmune con anticuerpos que alteran los puentes intercelulares epiteliales (9,10). Se ha demostrado (11,12) que estos anticuerpos van dirigidos contra las desmogleínas, subfamilia de moléculas de adhesión celular presentes en el desmosoma. En esta enfermedad pueden existir factores genéticos, debido a que ciertos grupos étnicos tales como los judíos y personas de origen mediterráneo son especialmente sensibles a padecer PV. Además, se han descrito en la literatura casos familiares y una cierta relación con antígenos del sistema principal de histocompatibilidad (MHC) (13). Se ha demostrado que el pénfigo puede ser inducido por fármacos (14); cualquier fármaco que posea un grupo activo tilo en su molécula se considera que puede inducir la aparición de este proceso (14). Algunos agentes conocidos son las sulfonamidas, las penicilinas y los anticonvulsivantes. En nuestros catorce casos se registró la historia de tratamiento farmacológico, pero ninguno de los pacientes consumía alguno de estos fármacos. También se ha sugerido que miembros de la familia botánica allium, incluidos la cebolla, el puerro y el ajo, pueden inducir lesiones por pénfigo (15).
El PV afecta por igual a hombres y a mujeres (6). La mayoría de los enfermos experimentan los primeros síntomas entre la cuarta y la quinta décadas de la vida, si bien en ocasiones observamos casos en edades juveniles (4); en nuestros pacientes, la edad media fue de 44,78 años, y la afectación femenina fue mayor (10 de 14).
Con relación a la clínica es de destacar que aproximadamente el 75% de los PV se inician en la mucosa oral (5), siendo en un principio las lesiones ampollares de pequeño tamaño y asintomáticas, pero se rompen fácilmente debido a que poseen un techo muy delgado, dando lugar a erosiones dolorosas y sangrantes. Dentro de la cavidad oral las lesiones pueden localizarse en cualquier zona, si bien las sometidas a traumatismos por roce tales como la mucosa yugal, lengua, paladar y labio inferior son las áreas de mayor afectación (2). En todos nuestros casos, la boca fue la primera manifestación de la enfermedad, presentando ampollas y/o úlceras que provocaban molestias inespecíficas y que sólo fueron dolorosas en cuatro casos. Las lesiones pueden mantenerse localizadas en la cavidad oral durante algunos meses, antes de progresar y afectar a la piel y otras mucosas, incluyendo nariz, faringe, laringe, esófago, vulva, pene y ano (16). En nuestra serie, seis pacientes manifestaron también lesiones extraorales (tabla 1).
El diagnóstico, se sospecha por la clínica, y se confirma en la biopsia con la formación de una vesícula intraepitelial, acantolisis y a la presencia de células de Tzanck. En el estudio mediante inmunofluorescencia directa del tejido de la lesión en fresco, se encuentran Ig G o Ig M y fragmentos del complemento en los espacios intercelulares (9). Todos nuestros pacientes fueron confirmados histopatológicamente, encontrando positividad para inmunofluorescencia directa en los dos pacientes en los que se solicitó. Debemos establecer el diagnóstico diferencial con el resto de enfermedades vesiculoampollares.
El tratamiento del pénfigo va dirigido a detener la producción de los anticuepos agresores (17). Normalmente, se consigue administrando dosis moderadas de corticoides por vía oral (18). En un estudio prospectivo se demostró que la ciclosporina y la ciclofosfamida no son más eficaces que los corticoides en el tratamiento del pénfigo, incluso cuando se combinan con ellos (17). Nosotros aplicamos corticoides tópicos en todos los pacientes, unidos a corticoides sistémicos en doce casos y a corticoides intralesionales en otro, obteniendo resultados satisfactorios en todos ellos.
En resumen, el PV es una enfermedad crónica autoinmune mucocutánea que con frecuencia se manifiesta inicialmente con ampollas en la mucosa oral, afectando posteriormente a piel y otras mucosas; esto implica que los odontólogos deben conocer las claves clínicas de esta enfermedad para realizar un diagnóstico y tratamiento precoces, ya que de estos, depende el pronóstico y la evolución de la misma.
BIBLIOGRAFÍA
1. Becker BA, Gaspari AA. Pemphigus vulgaris and vegetants. Dermatol Clin 1993;11:429-52. [ Links ]
2. Laskaris G, Sklavounou A, Stratigos J. Bullous pemphigoid, cicatricial pemphigoid and pemphigus vulgaris. A comparative clinical survey of 278 cases. Oral Surg Oral Med Oral Pathol 1982;54:656-62. [ Links ]
3. Lamey PJ, Rees TD, Binnie WH, Wright JM, Rankin KV, Simpson NB. Oral presentation of pemphigus vulgaris and its response to systemic steroid therapy. Oral Surg Oral Med Oral Pathol 1992;74:54-7. [ Links ]
4. Rabinowitz LG, Esterly NB. Inflammatory bullous diseases in children. Dermatol Clin 1993;11:565-81. [ Links ]
5. Robinson JC, Lozada-Nur F, Frieden I. Oral pemphigus vulgaris: a review of the literature and a report on the management of 12 cases. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1997;84:349-55. [ Links ]
6. Scully C, Paes de Almeida O, Porter SR, Gilkes JJ. Pemphigus vulgaris: the manifestations and long-term management of 55 patients with oral lesions. Br J Dermatol 1999;140:84-9. [ Links ]
7. Ahmed AR, Moy R. Death in pemphigus. J Am Acad Dermatol 1982;7:221-8. [ Links ]
8. Korman N. Pemphigus. J Am Acad Dermatol 1988;18:1219-38. [ Links ]
9. Calvanico NJ, Robledo MA, Diaz LA. Inmunopathology of pemphigus. J Autoinmun 1991;4:3-16. [ Links ]
10. Eversole LR. Inmunopathology of oral mucosal ulcerative, desquamative, and bullous diseases. Oral Surg Oral Med Oral Pathol 1994;77:555-71. [ Links ]
11. Stanley JR. Cell adhesion molecules as targets of autoantibodies in pemphigus and pemphigoid, bullous diseases due to defective epidermal cell adhesion. Adv Inmunol 1993;53:291-325. [ Links ]
12. Amagai M. Adhesion molecules. I:keratinocyte-keratinocyte interactions; cadherins and pemphigus. J Invest Dermatol 1995;104:146-52. [ Links ]
13. Delgado JC, Yunis DE, Bozon MV, Salazar M, Deulefout R, Turbay D et al. MHC class II alleles and heplotypes in patients with pemphigus vulgaris from India. Tissue Antigens 1996;48:668-72. [ Links ]
14. Mutasim DF, Pelc NJ, Anhalt GJ. Drug-induced pemphigus. Dermatol Clin 1993;11:463-71. [ Links ]
15. Brenner S, Wolf R. Possible nutricional factors in induced pemphigus. Dermatology 1994;189:337-9. [ Links ]
16. Davenport S, Chen SY, Miller AS. Pemphigus vulgaris: clinicopathogenic review of 33 cases in the oral cavity. Int J Periodontics Restorative Dent 2001; 21:85-90. [ Links ]
17. Chrysomallis F, Ioannides D, Teknetzis A, Panagiotidou D, Minas A. Treatment of oral pemphigus vulgaris. Int J Dermatol 1994;33:803-7. [ Links ]
18. Fine JD. Management of acquired bullous skin diseases. N Engl J Med 1995; 333:1475-84. [ Links ]











 texto en
texto en